Кардиомиопатия
Содержание:
Симптомы Ишемической дилатационной кардиомиопатии:
Чаще развивается у мужчин в возрасте старше 45-55 лет. Обычно речь идет о пациентах, которые уже перенесли ранее инфаркт миокарда или страдают стенокардией. Однако в ряде случаев ишемическая кардиомиопатия развивается у больных, которые не перенесли инфаркта миокарда и не страдают стенокардией. Возможно, у таких пациентов имеет место безболевая ишемия миокарда, не диагностированная ранее. В типичных случаях клиническая картина характеризуется триадой симптомов: стенокардией напряжения, кардиомегалией, ХСН. У многих больных отсутствют клинические и ЭКГ-признаков стенокардии.
Клиническая симптоматика ХСН не имеет каких-либо специфических особенностей и в основном идентична проявлениям СН у больных с идиопатической дилатационной кардиомиопатией. Сердечная недостаточность быстрее прогрессирует при ишемической кардиомиопатии по сравнению с дилатационной кардиомиопатией. Обычно речь идет о систолической форме СН, но возможно развитие диастолической СН или сочетания обеих форм.
Кардиомегалия при физикальном исследовании характеризуется расширением всех границ сердца и преимущественно левой
При аускультации обращают на себя внимание тахикардия, часто различные аритмии, глухость тонов сердца, протодиастолический ритм галопа. Аритмия обнаруживается при ишемической кардиомиопатии значительно реже (17%), чем при идиопатической дилатационной кардиомиопатии
Признаки тромбоэмболических осложнений в клинической картине ишемической кардиомиопатии наблюдаются несколько реже, чем при идиопатической дилатационной кардиомиопатии.
Лечение
Специфического лечения заболевания не существует.
Вторичная дилатационная кардиомиопатия требует:
- отмены алкоголя при наличии алкогольной зависимости;
- лечения системных заболеваний соединительной ткани и эндокринной системы.
Поскольку эффективное воздействие на причины развития дилатационной кардиомиопатии требует установленной этиологии заболевания, лечение в основном сосредоточено на устранении хронической сердечной недостаточности, которая развивается при ДКМП. Консервативное лечение включает:
- Диету, ограничивающую употребление соли и жидкости.
- Физические нагрузки, которые подбираются индивидуально.
- Употребление ингибиторов АПФ (ангиотензин-превращающего фермента), которые поддерживают в норме АД, уменьшают повреждение мышцы сердца, снижают скорость образования в сердце рубцовой ткани. Дозировка подбирается в индивидуальном порядке.
- Употребление антагонистов рецепторов к ангиотензину. Эта группа препаратов обеспечивает более полную блокировку фермента, превращающего ангиотензин. Обычно назначается при непереносимости ингибиторов АПФ, но возможно и комбинированное лечение этими препаратами.
- Применение бета-адреноблокаторов, которые контролируют ритм сердца и АД. Назначаются обычно совместно с ингибиторами АПФ при наличии у пациента учащенного сердцебиения.
- Употребление антагонистов рецепторов к альдостерону. Эти препараты обладают слабым мочегонным действием и задерживают в организме калий. Назначаются обычно при выраженной сердечной недостаточности.
- Применение диуретиков. Эти мочегонные препараты, удаляющие избыток солей и жидкости из организма, назначаются пациентам, которые страдают задержкой жидкости в организме.
При мерцательной аритмии, которая сочетается с пониженной сократительной способностью сердца, назначаются сердечные гликозиды.
Для лечения и профилактики отрыва кровяных сгустков от места их образования и последующего закрытия этими сгустками сосуда (тромбоэмболия) используются:
- Дезагреганты, которые нарушают склеивание тромбоцитов и замедляют свертываемость крови. Назначаются всем больным с дилатационной кардиомиопатией, если нет противопоказаний.
- Антикоагулянты, которые предотвращают образование новых кровяных сгустков (тромбов). Назначаются при мерцательной аритмии или наличии тромбов в полости сердца.
- Тромболитические средства, которые растворяют имеющиеся тромбы.
При желудочковых аритмиях назначаются антиаритмические средства.
Для лечения дилатационной кардиомиопатии используются также хирургические методы, которые включают:
- Ресинхронизирующую терапию, направленную на восстановление нарушенной внутрисердечной проводимости путем имплантации трехкамерного электростимулятора. Размещенные в желудочках и правом предсердии электроды образуют электрические импульсы, которые передаются сердцу. Данный метод улучшает сердечный кровоток и предупреждают развитие тяжелых осложнений у больных, страдающих неодновременным сокращением желудочков или их мышечных пучков.
- Динамическую кардиомиопластику, которая заключается в оборачивании сердца частью широчайшей мышцы спины. Улучшает способность переносить физическую нагрузку и снижает потребность в приеме лекарств, но на срок жизни влияет не существенно.
- Имплантацию внесердечного (экстракардиального) каркаса, который является сетью, состоящей из скрученных и расположенных слоями нитей. Каркас располагается на границе желудочков и предсердий. Форма и размер имплантата подбираются в индивидуальном порядке при помощи специально изготовленного пластикового макета. Объем максимально растянутого каркаса должен соответствовать максимальному объему сердца в его расслабленном состоянии. Благодаря эластичности сетки обеспечивается постепенное уменьшение объема желудочков. Процедура безопасна, но в настоящее время достаточное количество данных о ее отдаленных последствиях отсутствует.
- Трансплантацию (пересадку) сердца. Эта операция значительно удлиняет срок жизни, но используется относительно редко из-за нехватки донорских сердец и высокой стоимости операции.
- Имплантацию насосов, которые вживляются в области верхушки левого желудочка сердца. Эти устройства механической поддержки, перекачивая кровь в аорту, удлиняют срок жизни и увеличивают переносимость нагрузок. При этой операции существует риск развития инфекционных осложнений, тромбозов и тромбоэмболии.
Тяжелая недостаточность клапанов устраняется путем их протезирования.
3.Симптомы и диагностика
Расширение внутренних полостей сердечной мышцы (как правило, первым начинает изменяться левый желудочек) длительное время может оставаться бессимптомным или малосимптомным – в таких случаях его нередко выявляют случайно.
При формировании развернутой клинической картины симптоматика, как правило, является неспецифической и требует дополнительного обследования. В клинике прослеживается, однако, ведущая роль энергодефицита: наиболее распространены жалобы на хроническую усталость, повышенную утомляемость, потливость, усиленное сердцебиение и одышку при физических нагрузках. Колющие, тупые, ноющие боли в сердце могут беспокоить длительное время, однако больные алкоголизмом или бытовым пьянством, как правило, годами откладывают визит к кардиологу с такими «обычными» жалобами. Лишь с нарастанием сердечной недостаточности, когда одышка превращается в приступы удушья, боли в сердце становятся интенсивными, появляется отечность ног и другие специфические симптомы, такой пациент наконец обращается за помощью.
Помимо клинического осмотра, аускультации и пальпации, изучения жалоб и анамнеза, наибольшее значение в диагностике алкогольной дилатационной кардиомиопатии имеют ЭКГ, ЭхоКГ и биохимический анализ крови.
КЛИНИКО-ДИАГНОСТИЧЕСКАЯ ПРОГРАММА
Жалобы: клиническая симптоматика СН (см. соответствующий раздел)
Анамнез: время начала заболевания, симптомы и дальнейший ход; связь с возможным этиологическим фактором (перенесенный миокардит, интоксикация, облучение, химиотерапия и т.д.); терапия, проводящаяся с момента начала заболевания; сопутствующая патология (эндокринные, аутоиммунные заболевания); занятие профессиональным спортом (спортивное сердце?); вредные привычки (курение, злоупотребление алкоголем, употребление наркотических веществ); результаты предыдущих лабораторных и инструментальных обследований; перенесенные травмы, операции; наличие у близких родственников смерти от СН или от инсультов в молодом возрасте, внезапной смерти, имплантации пейсмекера/дефибриллятора); аллергологический анамнез
Клинический осмотр: снижение нутритивного статуса; цианоз, акроцианоз; набухание и пульсация яремных вен; влажные хрипы в легких, крепитация, тахипноэ; ослабление интенсивности тонов сердца, появление патологических тонов, шумов, тахикардии, аритмии, выявление усиленного разлитого смещенного влево и вниз верхушечного толчка, увеличение границ относительной сердечной тупости; альтернирующий пульс; измерение АД на обеих руках; оценка размеров печени, селезенки, наличие асцита; двухсторонняя пастозность, отеки нижних конечностей; измерения роста и массы тела
Лабораторное обследование: общий анализ крови, общий анализ мочи, АЛТ, АСТ, билирубин, креатинин крови (уремия), КФК или МВ-КФК (повышение), острофазовые показатели и ревмопробы, холестерин, триглицериды, глюкоза крови, электролиты сыворотки крови: калий, натрий, фосфор, кальций, железо, общий белок и белковые фракции. При необходимости: титры иммуноглобулинов классов G и M (IgM, IgG) в плазме крови, а также ПЦР-исследование на вирусы Коксаки группы В, ЕСНО, герпес и т.д. (при подозрении на вирусный или инфекционный генез заболевания); обследование на ВИЧ-инфекцию и вирусы гепатита С и В; антитела против тканей и белков миокарда; ПТИ или МНО (при фибрилляции предсердий); натрийуретический пептид сыворотки крови; ферритин сыворотки (при подозрении на гемохроматоз); гормоны щитовидной железы и надпочечников (при подозрении на эндокринную кардиомиопатию); мочевая кислота (повышение – маркер плохого прогноза выживаемости и риска развития подагры)
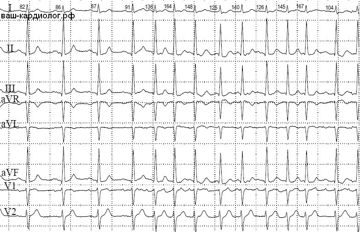
Инструментальная диагностика: ЭКГ (нет специфических признаков, может быть снижение вольтажа R, нарушение проводимости различной степени, аритмии, неспецифические изменения ST и Т; при распространенном фиброзе левого желудочка может регистрироваться инфарктоподобный зубец Q); Ro-ОГК (увеличение размеров сердца, признаки застоя в легких, гидроторакс); ЭхоКГ (увеличение одного (левого) или обоих желудочков сердца, систолическая дисфункция и нормальная толщина стенок левого желудочка; конечно-диастолический размер левого желудочка более 117% от предполагаемого, скорректированного в зависимости от возраста и площади поверхности тела). По необходимости: холтеровское мониторирование ЭКГ, тест с дозированной физической нагрузкой, радиоизотопная сцинтиграфия, радионуклидная вентрикулография, компьютерная и магнитно-резонансная томография сердца, коронаровентрикулография, эндомиокардиальная биопсия
Консультации: ревматолог, инфекционист, эндокринолог, нарколог, кардиохирург (по необходимости)
Симптомы
Начальные стадии заболевания часто протекают бессимптомно, хотя обследование может показать признаки расширения желудочков и нарушение их функций. Внешние симптомы проявляются на стадии сердечной декомпенсации.
Для дилатационной кардиомиопатии характерно:
- Учащенное дыхание (одышка), которое сначала возникает при серьезных физических нагрузках и отсутствует в состоянии покоя. В процессе развития заболевания одышка возникает и при незначительной нагрузке, и в состоянии покоя. В запущенных случаях по ночам начинаются приступы удушья.
- Повышенная утомляемость, слабость, ощущение тяжести в ногах.
- Неритмичность сердцебиения, в зависимости от стадии заболевания увеличение или снижение частоты сердечных сокращений.
- При развившейся правожелудочковой недостаточности возникают отеки ног и ощущение тяжести в правом подреберье. Живот увеличивается в объеме, больной страдает расстройством органов пищеварения.
Возникающие эпизодически тянущие боли в сердце при дилатационной кардиомиопатии отличаются от стенокардии атипичной локализацией и отсутствием связи с физической нагрузкой.
Лечение
ЛЕЧЕНИЕ
Общая тактика. Лечение ДКМП заключается в адекватной коррекции проявлений сердечной недостаточности. В первую очередь необходимо ограничить количество потребляемой соли и жидкости. Также необходима коррекция возникающих нарушений ритма.
Лекарственная терапия
• Всем больным ДКМП при отсутствии противопоказаний необходимо назначать ингибиторы АПФ (каптоприл, эналаприл, рамиприл, периндоприл и др.). Препараты этой группы предупреждают прогрессирование сердечной недостаточности. При появлении задержки жидкости ингибиторы АПФ комбинируют с диуретиками, в основном фуросемидом.
• При тяжёлой сердечной недостаточности показано применение спиронолактона в дозе 25 мг/сут.
• Кроме того, может быть использован дигоксин, особенно при наличии мерцательной аритмии.
• Значительные трудности в лечении больных ДКМП возникают при наличии стойкой тахикардии и тяжёлых нарушений ритма сердца •• Терапия дигоксином в дозах более 0,25–0,375 мг/сут у таких больных быстро приводит к развитию гликозидной интоксикации даже при нормальной концентрации калия в сыворотке крови. В таких случаях целесообразно использование b — адреноблокаторов (бисопролола, карведилола, метопролола). Применение b — адреноблокаторов особенно показано при постоянной форме мерцательной аритмии. О благоприятном действии b — адреноблокаторов при ДКМП свидетельствуют результаты ряда клинических испытаний, которые подтвердили увеличение выживаемости больных под влиянием препаратов этой группы •• При сердечной недостаточности лучше всего изучена эффективность кардиоселективных препаратов метопролола и бисопролола, а также карведилола, блокирующего не только b — , но и a1 — адренорецепторы. Блокада последних приводит к расширению сосудов.
• Антиагреганты — в связи с наклонностью к тромбообразованию целесообразно длительное применение антиагрегантов — ацетилсалициловой кислоты по 0,25–0,3 г/сут.
Хирургическое лечение — см. Недостаточность сердечная хроническая диастолическая, Недостаточность сердечная хроническая систолическая.
Осложнения. Наиболее частые осложнения ДКМП: артериальные и лёгочные тромбоэмболии (20% больных), нарушения ритма и проводимости сердца (30% больных), внезапная сердечная смерть, прогрессирующая сердечная недостаточность.
Прогноз
• Неблагоприятный прогноз имеют больные ДКМП при наличии следующих проявлений •• Симптомы сердечной недостаточности в покое (IV функциональный класс по Нью — Йоркской классификации) •• Выраженная дилатация левого или правого желудочка, выявленная при ЭхоКГ или рентгенологическом исследовании •• Сферическая форма левого желудочка по данным ЭхоКГ •• Низкая фракция выброса левого желудочка по данным ЭхоКГ •• Низкое систолическое АД •• Низкий сердечный индекс (менее 2,5 л/мин/м2) •• Высокое давление наполнения левого и правого желудочка •• Признаки выраженной нейроэндокринной активации — низкое содержание в крови ионов натрия, увеличенное содержание в крови норэпинефрина.
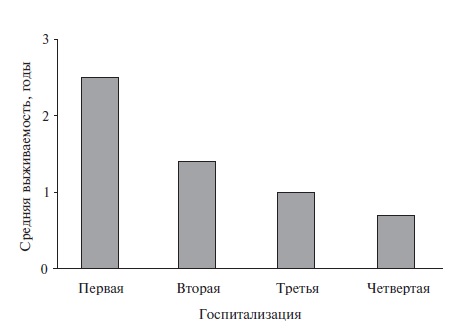
• 10 — летняя выживаемость больных с ДКМП в среднем составляет 15–30%. Смертность достигает 10% в год. При малосимптомном течении ДКМП 5 — летняя выживаемость больных не превышает 80%. У больных, госпитализированных по поводу хронической сердечной недостаточности, пятилетняя выживаемость составляет 50%. При рефрактерной сердечной недостаточности (IV функциональный класс по Нью — Йоркской классификации) выживаемость в течение 1 года не превышает 50%.
Особенности у детей. В первые 3 года жизни наиболее часто манифестируют наследственные и идиопатические формы ДКМП.
Беременность. При ДКМП, развившейся в период беременности или раннем послеродовом периоде, повторная беременность противопоказана.
Синонимы • Застойная кардиомиопатия • Конгестивная кардиомиопатия.
Сокращение. ДКМП — дилатационная кардиомиопатия.
МКБ-10 • I42.0 Дилатационная кардиомиопатия.
Кардиомиопатия: симптомы
Вы можете не заметить симптомы этого заболевания, так как зачастую они не выражены явно, а в ряде случаев становятся заметными уже осложнения. Однако если кардиомиопатия сердца уже проявила себя, не заметить ее сложно.
- При сильной физической нагрузке вы чувствуете одышку и нехватку воздуха.
- Появляется длительная ноющая боль в груди.
- Заметны слабость, головокружение.
- Постоянные отеки ног, расстройства сна, частые предобморочные состояния.
Эти симптомы говорят о нарушениях сокращения сердца и проблемах с его кровоснабжением. Немедленно обращайтесь к кардиологу при первых их появлениях!
Причины кардиомиопатий первичных и вторичных
В зависимости от причин различают первичную и вторичную кардиомиопатию. Причины первичного заболевания разделяются на 3 группы.
- Врожденные развиваются еще на этапе закладки тканей миокарда у эмбриона из-за вредных привычек матери, нарушений питания, стрессов.
- Приобретенные являются следствием воздействия вирусов, нарушения обменных веществ, ядовитых веществ.
- Смешанные комбинируют одну или несколько вышеуказанных причин.
Нередко встречается первичная кардиомиопатия у детей. Она может быть не только врожденной, но и приобретенной под воздействием причин, приводящих к нарушению развития клеток миокарда.
Вторичное заболевание развивается вследствие воздействия внутренних или внешних факторов, другой патологии. К таковым относят:
- накопление клетками различных патологических включений;
- лекарственные препараты, в частности отдельные противоопухолевые;
- алкоголь в больших количествах и при длительном употреблении;
- нарушения обмена веществ в миокарде в результате эндокринных патологий;
- неправильное питание, ожирение, сахарный диабет, болезни ЖКТ;
- длительные диеты, вызывающие недостаток витаминов и питательных веществ.
В России смертность по причине вторичной кардиомиопатии – чрезвычайно распространенное явление. А так как сами причины очень разнообразны, то в каждом отдельном случае необходимо качественное и профессиональное обследование.
Причины
Хотя во многих случаях причина не очевидна, дилатационная кардиомиопатия, вероятно, является результатом повреждения миокарда, вызванного различными токсическими , метаболическими или инфекционными агентами. Во многих случаях причина остается неясной. Это может быть связано с фиброзным изменением миокарда от перенесенного инфаркта миокарда . Или это могут быть поздние последствия острого вирусного миокардита , такие как вирус Коксаки B и другие энтеровирусы, возможно, опосредованные иммунологическим механизмом.
Другие причины включают:
- Болезнь Шагаса , вызванная Trypanosoma cruzi . Это наиболее частая инфекционная причина дилатационной кардиомиопатии в Латинской Америке.
- Беременность . Дилатационная кардиомиопатия возникает на поздних сроках беременности или от нескольких недель до нескольких месяцев после родов как послеродовая кардиомиопатия . В половине случаев это обратимо.
- Расстройство, связанное с употреблением алкоголя ( алкогольная кардиомиопатия )
- Неалкогольные токсические инсульты включают введение определенных химиотерапевтических агентов , в частности доксорубицина (адриамицина) и кобальта .
- Заболевание щитовидной железы
- Воспалительные заболевания, такие как саркоидоз и заболевания соединительной ткани.
- Кардиомиопатия, вызванная тахикардией
- Мышечная дистрофия
- Туберкулез — от 1 до 2% случаев туберкулеза.
- Аутоиммунные механизмы
- Дефицит тиамина
Недавние исследования показали, что у субъектов с чрезвычайно высокой частотой (несколько тысяч в день) преждевременных сокращений желудочков (экстрасистолия) может развиться дилатационная кардиомиопатия. В этих случаях при уменьшении или удалении экстрасистолии (например, с помощью абляционной терапии) кардиомиопатия обычно регрессирует.
Генетика
| Генетические ассоциации с дилатационной кардиомиопатией | |||
|---|---|---|---|
| Тип | OMIM | Ген | Locus |
| CMD1A | LMNA | 1q21 | |
| CMD1B | неизвестно ( кандидат TMOD1 ) | 9q13 | |
| CMD1C | LDB3 | 10q22-q23 | |
| CMD1D | TNNT2 | 1q32 | |
| CMD1E | SCN5A | 3p | |
| CMD1F | 6q23 | ||
| CMD1G | TTN | 2q31 | |
| CMD1H | 2q14-q22 | ||
| CMD1I | DES | ||
| CMD1K | 6q12-q16 | ||
| CMD1L | SGCD | 5q33 | |
| CMD1M | CSRP3 | 11п15.1 | |
| CMD1N | TCAP | 17q12 | |
| CMD1O | ABCC9 | 12п12.1 | |
| CMD1P | PLN | 6q22.1 | |
| CMD1Q | 7q22.3-q31.1 | ||
| CMD1R | ACTC | 15q14 | |
| CMD1S | MYH7 | 14q12 | |
| CMD1T | ТМПО | 12q22 | |
| CMD1U | PSEN1 | 14q24.3 | |
| CMD1V | PSEN2 | 1q31-q42 | |
| CMD1W | VCL | 10q22-q23 | |
| CMD1X | FCMD | 9q31 | |
| CMD1Y | TPM1 | 15q22.1 | |
| CMD1Z | TNNC1 | 3п21.3-п14.3 | |
| CMD1AA | ACTN2 | 1q42-q43 | |
| CMD2A | TNNI3 | 19q13.4 | |
| CMD3A | ТАЗ | Xq28 | |
| CMD3B | DMD | Xp21.2 | |
| ALPK3 | 15q25.3 |
Около 25–35% пораженных людей имеют семейные формы заболевания, при этом большинство мутаций затрагивают гены, кодирующие белки цитоскелета , в то время как некоторые влияют на другие белки, участвующие в сокращении. Заболевание генетически неоднородно, но наиболее частой формой его передачи является аутосомно-доминантный тип.
Также обнаружено аутосомно-рецессивное (как, например, при синдроме Альстрёма ), Х-сцепленное (как при мышечной дистрофии Дюшенна ) и митохондриальное наследование заболевания. У некоторых родственников пациентов с дилатационной кардиомиопатией наблюдаются доклинические бессимптомные изменения сердечной мышцы.
Другие цитоскелетные белки, участвующие в DCM, включают α-сердечный актин , десмин и ядерные ламины A и C. Митохондриальные делеции и мутации предположительно вызывают DCM, изменяя выработку АТФ в миокарде .
Kayvanpour et al. провели в 2016 г. метаанализ с крупнейшим доступным набором данных по связям генотип-фенотип в DCM и мутациям ламина (LMNA), фосфоламбана (PLN), белка 20 связывания РНК (RBM20), сердечного миозин-связывающего белка C (MYBPC3), миозина. Тяжелая цепь 7 (MYH7), сердечный тропонин Т 2 (TNNT2) и сердечный тропонин I (TNNI3). Они также рассмотрели недавние исследования ассоциаций генотип-фенотип у пациентов с DCM с мутациями тайтина (TTN). Носители мутаций LMNA и PLN показали высокую распространенность трансплантации сердца и желудочковой аритмии. Было показано, что аритмии и внезапная сердечная смерть (ВСС) происходят еще до проявления ДКМП и симптомов сердечной недостаточности у носителей мутации LMNA.
Что такое Ишемическая дилатационная кардиомиопатия —
Ишемическая кардиомиопатия — заболевание миокарда, характеризующееся увеличением размеров полостей сердца и клинической симптоматикой ХСН, обусловлено атеросклеротическим поражением коронарных артерий. В иностранной медицинской литературе под ишемической дилатационной кардиомиопатией понимают заболевание миокарда, характеризующееся увеличением всех камер сердца до степени кардиомегалии, с неравномерным утолщением его стенок и явлениями диффузного или очагового фиброза, развивающиеся на фоне атеросклеротического поражения коронарных артерий.
В МКБ-10 ишемическая кардиомиопатия представлена в классе IX «Болезни системы кровообращения» в рубрике I 25.5 как форма хронической ишемической болезни сердца. В классификации кардиомиопатии (ВОЗ/МОФК, 1995) ишемическая кардиомиопатия отнесена в группу специфических кардиомиопатий. Ишемическая дилатационная кардиомиопатия — это поражение миокарда, обусловленное диффузным, значительно выраженным атеросклерозом коронарных артерий, проявляющееся кардиомегалией и симптомами застойной сердечной недостаточности. Больные ишемической дилатационной кардиомиопатией составляют около 5-8% от общего количества пациентов, страдающих клинически выраженными формами ИБС. Среди всех случаев кардиомиопатий на долю ишемической приходится около 11-13%. Ишемическая кардиомиопатия встречается преимущественно в возрасте 45-55 лет, среди всех больных мужчины составляют 90%.
Причины
Существует три группы основных причин развития первичной кардиомиопатии: врожденная, смешанная, и приобретенная. К вторичным относятся кардиомиопатии вследствие какого-либо заболевания.
Врождённая патология сердца развивается вследствие нарушения закладки тканей миокарда во время эмбриогенеза. Причин очень много, начиная от вредных привычек будущей матери и заканчивая стрессами и неправильным питанием. Так же известны кардиомиопатии беременных и воспалительные кардиомиопатии, которые по существу можно назвать миокардитом.
К вторичным формам относятся следующие виды:
- Кардиомиопатия накопленная или инфильтративная. Для нее характерно накопление между клетками или в клетках патологических включений.
- Токсическая кардиомиопатия.
- Эндокринная кардиомиопатия (метаболическая кардиомиопатия, дисметаболическая кардиомиопатия) возникает вследствие нарушения обмена веществ в сердечной мышце.
- Алиментарная кардиомиопатия образуется в результате нарушения питания, а в частности при длительных диетах с ограничением мясных продуктов или голодании.
Проявления ГКМП многообразны и зависят от ряда факторов: степени гипертрофии миокарда, наличия и величины градиента давления, недостаточности митрального клапана, нередко встречающейся у больных, степени уменьшения полости левого желудочка и тяжести нарушения насосной и диастолической функций сердца и др. Жалобы часто отсутствуют.
Различают 3 группы КМП:
Гипертрофическую.
Дилатационную (застойную).
Рестриктивную.
Симптомы дилатационной кардиомиопатии:
- Нарастающая сердечная недостаточность.
- Одышка при физической нагрузке.
- Быстрая утомляемость.
- Отеки на ногах.
- Бледность кожи.
- Посинение кончиков пальцев.
Симптомы гипертрофической кардиомиопатии:
- Одышка.
- Боли в грудной клетке.
- Склонность к обморокам, сердцебиению.
Симптомы рестриктивной кардиомиопатии:
- Отеки.
- Одышка.
Основным инструментальным методом диагностики всех видов кардиомиопатий является УЗИ сердца.
Суточное холтеровское мониторирование электрокардиограммы позволяет оценить частоту и выраженность нарушений ритма сердца и внутрисердечных блокад, а так же эффективность проводимого лечения. Лабораторная диагностика важна для контроля эффективности проводимой терапии в оценке состояния водно-солевого баланса, для исключения некоторых побочных эффектов препаратов, а также для выявления вторичных причин поражения сердца.