Спорт и сердце ?
Содержание:
- Такие разные гипертрофии
- Патологическое спортивное сердце
- Немедикаментозное лечение
- Первичный кардиосклероз
- Диффузные изменения миокарда на ЭКГ: что значит?
- Симптомы миокардита
- Медикаментозное лечение
- Общие сведения
- Методы диагностики
- Анализы и диагностика
- Разновидности патологических отклонений
- Симптомы миокардиодистрофии
- Классификация
- Симптомы миокардиосклероза
- Вопрос №3. Что такое физиологическое накопление РФП?
- Техники ремоделирования ЛЖ
- Прогноз и последствия
- Причины возникновения рубцовых изменений миокарда
- Что такое Ишемическая дилатационная кардиомиопатия —
- Результаты хирургического лечения аневризмы левого желудочка сердца
- Диффузные изменения
- Основные методы диагностики
- Методы лечения
- Одинаково ли проявляются нарушения ритма сердца?
Такие разные гипертрофии
Проявления здорового спортивного сердца и патологического схожи, но здоровая сердечная гиперфункция прерывиста, характеризуется снижением в период вне тренировки и соревнований, тогда как патологическая гиперфункция постоянна и со временем становится необратимой. Патологическое сердце всегда находится в работе, потому что всегда должно преодолевать свою скрытую слабость. Всё это обозначают как нарушение приспособления сердца к нагрузкам — дезадаптация, что может привести к внезапной смерти.
Спортсмен не ощущает перехода от физиологического спортивного сердца к патологическому, он просто становится менее работоспособным, легко устаёт и почти не восстанавливается при отдыхе, возможны приступы головокружение во время тренировок. В процессе обследования выявляют утолщение сердечной мышцы при недостаточности её расслабления в фазу диастолы, это уже свидетельствует о болезни — начальной бессимптомной кардиомиопатии.
Страдает не только сократительная функция, но и образование электрического потенциала для реализации сокращений — нарушается ритмичность. Нарушения сердечного ритма проявляются несвоевременными ударами, неправильным пульсом или просто потерей сознания. При отдыхе от тренировок нарушения ритма проходят, но изменения сердечной мышцы остаются. Постепенно сердечная мышца замещается рубцами, превращая желудочки сердца в слабо сокращаемые рубцовые мешки, с большим трудом «гоняющие» кровь, прогрессирует сердечная недостаточность.
Гипертрофия миокарда, как заболевание сердца, и патологическое спортивное сердце имеют сходство, но при болезни сердца гипертрофия нужна для компенсации анатомического или функционального дефекта, к примеру, клапанного порока. При спортивном сердце гипертрофия необходима для реализации мышечных усилий, то есть не имеет подоплёкой дефект. Тем не менее, при любой по причине патологической гипертрофии сначала нарушается клеточный обмен, затем изменяется структура миокарда с образованием рубцов, и наконец, страдает функция сердца.
Патологическое спортивное сердце
В США ведут специальный регистр, где каждый третий день отмечают смерть спортсмена, и преимущественно гибнут футболисты — своеобразный американский футбол «густо замешан» на регби. У нас такого учёта нет, но все случаи гибели широко освещаются прессой, российские спортсмены явно погибают много реже. Причиной их смерти становится, как правило, патологическое спортивное сердце, которое формируют бессистемные запредельные нагрузки, допинг, тренировки на фоне банальных инфекций и, конечно, генетические особенности.
Масса и толщина стенок сердца в этой ситуации тоже больше нормы, но из-за отставания роста коронарных капилляров от увеличения непосредственно миокарда его питание нарушается. Мышца менее эластична, поэтому страдает сократительная способность и, следовательно, невозможно максимальное расслабление в покое. Растёт объём не только желудочков, выбрасывающих кровь, а и принимающих кровь предсердий. Объём сердца увеличен, но гораздо больше, чем надо бы — больше 1200 кубических сантиметров.
Так же сердце редко сокращается, возникает брадикардия. Она может быть более выраженной, то есть менее 40 сокращений за минуту, особенно ночью, что приводит к выраженному кислородному голоданию мозга. При нормальном спортивном сердце спортсмен никак не ощущает замедленное сердцебиение, когда брадикардия сопровождается клиническими симптомами, то это уже не обычная адаптация сердца к высоким нагрузкам, а патологическое состояние. Снижение артериального давления ниже 100/60 мм рт.ст. в такой ситуации тоже не приспособление организма, а реакция на болезненные изменения.
Немедикаментозное лечение
Терапия любых заболеваний сердца и сосудов должна начинаться с модификации образа жизни и устранения вредных привычек. Основные принципы таковы:
Рациональное питание и диета. Диетотерапия при наличии диффузных изменений требует исключения из рациона жирной, жареной, копченой пищи, сведение к минимуму животных жиров и повышенное употребление растительных. Отказ от маринованных продуктов, чрезмерно приправленных блюд
Особенное внимание следует уделить диете людям с повышенным уровнем холестерина в крови, хронической ишемической болезнью сердца. Дозированные физические нагрузки
Двигательная активность очень важна для нормальной работы сердечной мышцы. Однако следует помнить, что занятия тяжелой атлетикой и физическая перегрузка вызывают гипертрофию сердечной мышцы, что увеличивает ее потребность в кислороде. Поэтому физические нагрузки должны быть умеренны. Достаточно ходьбы на свежем воздухе, небольшой пробежки, зарядки по утрам. Отказ от алкоголя и курения. Коррекция артериального давления при его повышении с помощью ограничения приема соли и воды. Коррекция веса при ожирении под строгим наблюдением врача-диетолога. Нормализация режима работы и отдыха, полноценный 8-часовой сон.

Первичный кардиосклероз
Первичный кардиосклероз как проявление основного заболевания наблюдается крайне редко. К этому виду относят К. при некоторых коллагеновых болезнях, при врожденном фиброэластозе вследствие порока развития неясной этиологии или перенесенного внутриутробного эндокардита. Однако в случаях так наз. первичного К. трудно исключить влияние на строму каких-либо патогенных факторов.
В условиях эксперимента К. можно получить в исходе метаболических некрозов миокарда, в частности при электролитно-стероидной кардиопатии, у животных при содержании их на диете, бедной калием, и т. д.
Диффузные изменения миокарда на ЭКГ: что значит?
Обычно заключение «диффузные изменения миокарда» больной получает после проведения электрокардиограммы или ультразвукового обследования сердца. Такое заключение не является самостоятельным диагнозом, а лишь указывает на то, что в сердечной мышце есть какая-то патология, и дает основание доктору для дальнейшего диагностического поиска. В основе диффузных изменений лежит нарушение реполяризации и деполяризации в миокарде. Наиболее характерны диффузные изменения реполяризации миокарда левого желудочка, которая в норме обеспечивается повышенным поступлением ионов калия в кардиомиоцит. Чаще всего такая проблема возникает именно в нижней части стенки левого желудочка.
Таким образом, диффузные изменения миокарда левого желудочка не специфичны, а могут возникать при различных заболеваниях. Именно о них далее и пойдет речь.
Симптомы миокардита
Помимо симптомов, свидетельствующих о нарушении работы мышечной стенки сердца (одышка, загрудинные боли, отеки), характерны также симптомы развития воспалительного процесса в организме.
При вирусных инфекциях характерно развитие лихорадки, слабости, озноба, ломоты в суставах, насморка, кашля. При аутоиммунных миокардитах у больного поялвяются также признаки основного аутоиммунного процесса: артрит, дерматит, нарушения в нервной системе при ревматизме; высыпание на коже, поражение почек и легких при системной красной волчанке; боль в мышцах, слабость конечностей и артриты при дерматомиозите.
Медикаментозное лечение
Лечение диффузных изменений в миокарде левого желудочка (нижней стенке) направлено как на удаление причины этих изменений, что называется этиотропной терапией, так и на уменьшение жалоб пациента (симптоматическая терапия).
Этиотропная терапия напрямую зависит от причины, вызвавшей перестройку миокарда.
При аутоиммунном происхождении изменений назначают нестероидные противовоспалительные препараты («Нимесил», «Диклофенак»), кортикостероиды («Педнизолон», «Гидрокортизон»), цитостатики («Азатиоприн», «Метотрексат»). Эти средства угнетают иммунитет, препятствуя выработке антител против собственных клеток.
При обнаружении миокардита, вызванного инфекцией, применяется антибактериальная терапия (при бактериальной природе инфекции) или противовирусная терапия (при вирусном происхождении).
При эндокринологических заболеваниях лечение направлено на регуляцию уровня гормонов в крови: инсулин при сахарном диабете 1-го типа, «Мерказолил» при гиперфункции щитовидной железы.
Коррекция артериального давления иногда невозможна только лишь ограничением соли и воды, тогда обращаются к таким группам препаратов, как ингибиторы АПФ («Каптоприл», «Эналаприл»), блокаторы кальциевых каналов («Верапамил», «Нифедипин»), диуретики («Фуросемид»). Наиболее эффективными антигипертензивными препаратами, которые также уменьшают гипертрофию левого желудочка и нормализуют работу миокарда, являются бета-адреноблокаторы («Метопролол», «Бисопролол»).
При повышенном холестерине и диагностированном атеросклерозе сосудов эффективно применение статинов, препаратов, уменьшающих синтез холестерина в печени («Ловастатин», «Аторвастатин»).
Как правило, устранение причины диффузных изменений миокарда левого желудочка, нижней стенки, приводит к нормализации проведения импульса и сократимости сердечной мышцы, а в последующем и повышению уровня жизни пациента.
В большинстве случаев диффузные изменения миокарда не страшны и врач даже может посчитать их нормой. Однако не стоит оставлять эти явления совсем без внимания, ведь за не специфическими изменениями сердечной мышцы может скрываться более серьезная патология организма. А сами неспецифические изменения, длительное время никак не беспокоя человека, могут в дальнейшем привести к серьезным последствиям: инфаркту, сердечной недостаточности.
Поэтому если у вас в заключении ЭКГ написан диагноз «диффузные изменения миокарда», не тяните, обратитесь к врачу и пройдите полное медицинское обследование!
Общие сведения
Электрокардиография является самым простым диагностическим методом исследования работы сердца. Суть обследования заключается в фиксации электрических импульсов, которые сопровождают сократительную и восстановительную функции миокарда, именуемых «деполяризация» и «реполяризация».
Что значит изменения миокарда на ЭКГ?
Специфические отклонения на электрокардиограмме могут быть зафиксированы при плановом медицинском осмотре, и характеризуют состояние миокарда на момент обследования. Функция миокарда заключается в синтезе кардиомиоцитами механической энергии, благодаря которой происходит сокращение полости и обеспечение нормального кровоснабжения всего организма. Этот процесс осуществляется за счёт клеточного обмена ионов натрия и калия в клетке. Работа проводящей системы сердца регистрируется на электрокардиограмме посредством зафиксированных на конечностях и грудной клетке электродов.
Методы диагностики
Главные способы диагностирования аневризмы основаны на последовательном выявлении клинических и инструментальных признаков. Начинается обследование с опроса больного, сбора анамнеза, некоторых лабораторных исследований крови и мочи — эти данные позволяют обнаружить сопутствующие заболевания, наличие которые может повлиять на развитие аневризмы. Пациент также получает направление на ЭКГ, МРТ или УЗИ и другие исследования.
Традиционные методы диагностики и информация, которую они предоставляют:
ЭКГ — позволяет выявить признаки обширного инфаркта, даже перенесенного ранее.
МРТ — предоставляет данные о локализации аневризмы и ее размеры.
УЗИ — позволяет визуально осмотреть зоны выпячивания ткани сердца, определить форму аневризмы.
ЭхоКг — определяет структуру выпячивания (истинное, ложное, функциональное), обнаруживает тромбы в полости сердца, при их наличии.
Левая вентрикулография — помогает определить не только локализацию и размер аневризмы, но и, что более важно, наличие или отсутствие сокращений в аневризме, и их характер.
Комплексное всестороннее обследование пациента позволяет получить полную картину деформации тканей желудочка, а значит, назначить точное и наиболее эффективное лечение. Помимо медикаментозной терапии, больным с выявленной аневризмой левого желудочка сердца может быть назначено хирургическое вмешательство. Обычно такое решение принимается лечащим врачом в случае, если размеры поврежденной ткани превышают 20% площади стенки.
Отказ от обследования и лечения — это большой риск для пациента. Наличие не диагностированной аневризмы может спровоцировать развитие сопутствующих заболеваний от аритмии и тромбоза до внезапной смерти по причине разрыва истонченной стенки.
Анализы и диагностика
Для выявления истинной причины изменений в миокарде рекомендуется пройти полное обследование, которое включает:
- Общий анализ и биохимический анализ крови. По результатам можно будет говорить о наличии воспалительного процесса в организме, работе почечной системы и почек, уровне холестерина, который формирует бляшки в коронарных артериях.
- ЭКГ. Характерные изменения при проведении обследования позволяют определиться с дальнейшей тактикой обследования. В некоторых случаях рекомендуется провести ЭКГ с нагрузкой, либо организовать суточный мониторинг ЭКГ.
- ЭхоКГ. Ультразвуковое исследование сердца позволяет оценить состояние клапанного аппарата сердца, выявить зоны повреждения, оценить насосную функцию сердца.
- Сцинтиграфия миокарда. Радиоизотопный метод исследования показывает участки накопления специального вещества для выявления участков поражения, определения их характера.
Изменения миокарда на ЭКГ позволяют определиться с дальнейшей тактикой обследования пациента для установки точного диагноза и подбора правильной терапии.
Разновидности патологических отклонений
При диагностике отклонений на ЭКГ, кардиолог может констатировать:
- уменьшение проводящей способности кардиомиоцитов, что чревато ухудшением сократительной функции,
- понижение вольтажа зубца R, характеризующего сокращение миокарда,
- раннюю желудочковую реполяризацию, отражающуюся негативным зубцом Т,
- нарушение ритма.
Согласно этим показателям, выделяют такие причины миокардиальных нарушений на ЭКГ: воспалительного характера, метаболического, рубцового либо дистрофического.
Воспалительные изменения
Отклонения воспалительного характера происходят при миокардите, который проявляется сниженными зубцами, характерными для всех отведений, и изменениями сердечных ритмов. Он может быть следствием:
- ревматизма, спровоцированного стрептококками в результате ангины, тонзиллита либо скарлатины,
- дифтерией, сыпным тифом,
- вирусным гриппом, Коксаки, краснухой и корью,
- ревматоидным артритом, системной красной волчанкой и иными аутоиммунными патологиями.
Дистрофические изменения
Причины дистрофических миокардиальных отклонений (кардиодистрофии) заключаются в недостаточном количестве питательных элементов для кардиомиоцитов, что ведет к их сократительной дисфункции. Такие изменения возникают при:
- недостаточности печени и почек, следствием чего выступает избыток токсичных обменных продуктов в организме,
- эндокринных патологиях (дисфункции надпочечников, сахарном диабете, нарушениях работы щитовидной железы, что чревато сбоями в обменных клеточных процессах из-за чрезмерного количества гормонов либо недостатка усваиваемой глюкозы),
- анемии (дефиците гемоглобина) с последующим кислородным голоданием кардиомиоцитов,
- инфекционных болезнях в хронического течения (гриппе, туберкулезе либо малярии),
- чрезмерном нервном и физическом перенапряжении, недостатке пищи либо витаминов в ней,
- обезвоживания, являющегося следствием лихорадки,
- интоксикации фармацевтическими препаратами, химическими препаратами или алкоголем.
Метаболические изменения
Метаболические изменения в миокарде наступают при нарушениях калие-натриевых внутриклеточных обменных процессов, что ведет к нехватке энергии для сократительной работы. Это возможно при дистрофии мышцы сердца и влечет такие изменения:
- Ишемию миокарда, отражающуюся на графике в виде отклонений зубца Т, его частоты, формы и полярности в отведениях, соответствующих поврежденным участкам.
- Инфаркт, который проявляется как изменения в процессах реполяризации левого желудочка в виде смещенного выше изолинии сегмента ST и реципрокных изменений на ЭКГ (то есть, зеркальных).
- Некроз миокарда (отмирание), которому свойственен аномальный зубец Q.
- Трансмуральный некроз (необратимое сквозное повреждение стенки миокарда), проявляющееся как отсутствие зубца R.
Рубцовые изменения
Рубцовые изменения миокарда свидетельствуют о прошедших процессах воспалительного характера, некрозе кардиомиоцитов либо инфаркте. Миокардит отражается на ЭКГ в виде диффузных изменений, а инфаркт – в очаговых крупных либо мелких проявлениях, располагающихся на одной либо нескольких сердечных стенках.
Симптомы миокардиодистрофии
Основные жалобы при миокардиодистрофии — повышенная утомляемость, одышка, которая сначала присутствует только при физических нагрузках, а после и в спокойствии.Также характерны боли за грудиной. А при продолжительном течении заболевания могут развиваться отеки, для которых характерным является появление в вечернее время на нижних конечностях и уменьшение утром, после сна.
При ранней диагностике на ЭКГ видны отчетливые диффузные изменения миокарда левого желудочка. На поздних стадиях сердце все хуже и хуже выполняет свою насосную функцию, возникает сердечная недостаточность.
Классификация
В зависимости от размеров и расположения изменённых кардиомиоцитов, выделяют:
- Диффузные изменения. Такое распространённое поражение свидетельствует о наличии множественных очагов изменённых кардиомиоцитов. Характерные признаки присутствуют во всех отведениях на ЭКГ.
- Очаговые изменения. Поражения регистрируются только в определённых отведениях, которые соответствуют конкретным участкам миокарда. Очаговые изменения это своего рода четко ограниченные участки соединительной, рубцовой ткани, которая инертна к проведению электричества.
При диагностике изменений на ЭКГ врач функциональной диагностики и врач-кардиолог может констатировать:
- раннюю желудочковую реполяризацию, которая проявляется отрицательным зубцом «Т»;
- снижение вольтажа зубца r, что характеризует сократительную способность миокарда;
- нарушения ритма;
- нарушения проводимости.
В зависимости от этих показателей определяют причины изменений на ЭКГ по характеру:
- воспалительные;
- рубцовые;
- дистрофические;
- метаболические.
Симптомы миокардиосклероза
Развитие диффузных изменений миокарда левого желудочка по типу миокардиосклероза можно подозревать у человека с заболеванием сердца в анамнезе. Небольшие очаги склерозирования миокарда могут проходить бессимптомно и определятся случайно на плановых электрокардиограммах после перенесенных аутоиммунных заболеваний, инфаркта миокарда, при стенокардии.
Таким образом, симптомы умеренных диффузных изменений миокарда левого желудочка очень неспецифичны, и лишь комплексное обследование пациента с детальным сбором анамнеза, дополнительными инструментальными методами обследования поможет найти причину этой патологии.

Вопрос №3. Что такое физиологическое накопление РФП?
Физиологическое накопление (гиперфиксация) РФП – это повышенное накопление РФП, определяющееся в различных органах и системах в норме.
Физиологическое накопление наблюдается при исследованиях со всеми РФП: 18F-ФДГ, 11С-холином, 11С-метионином, 68Ga-ПСМА и т.д. В зависимости от типа РФП меняется лишь местоположение физиологической гиперфиксации. Например, при ПЭТ и ПЭТ/КТ с самой часто используемой 18F-ФДГ физиологическое накопление РФП определяется в коре головного мозга, ротоглотке, носоглотке, мышцах гортаноглотки, миокарде левого желудочка, чашечно-лоханочных системах почек, фрагментарно по ходу петель толстой кишки, мочевом пузыре.
| Физиологическое накопление 18F-ФДГ в коре головного мозга. |
| Физиологическое накопление 18F-ФДГ в ротоглотке. |
| Физиологическое накопление 18F-ФДГ в мышцах гортаноглотки. |
| Физиологическое накопление 18F-ФДГ в миокарде левого желудочка. |
| Физиологическое накопление 18F-ФДГ в чашечно-лоханочных системах почек. |
| Физиологическое накопление 18F-ФДГ по ходу петель толстой кишки. |
| Физиологическое накопление 18F-ФДГ в мочевом пузыре. |
Техники ремоделирования ЛЖ
Кисетная пластика по Жатене (Jatene). После вскрытия аневризмы ЛЖ на границе рубцовой ткани и жизнеспособного миокарда накладывается кисетный шов и затягивается. ЛЖ герметизируется аналогично предыдущему случаю.
Эндовентрикулопластика заплатой по Дору (Dor). Вскрывается полость аневризмы ЛЖ, выполняется тромбэктомия, на границе рубцовой ткани и жизнеспособного миокарда накладывается и затягивается кисетный шов. В оставшийся дефект стенки вшивается заплата из ксеноперикарда, закрывая дефект стенки и исключая из гемодиамики тромбогенную поверхность. Далее куполом над заплатой сшиваются стенки аневризматического мешка двухрядным линейным швом.
Прогресс не стоит на месте, и методики постоянно совершенствуются, но основные хирургические принципы для лечения данной патологии представлены вашему вниманию и заключаются в стремлении к уменьшению полости ЛЖ за счет резекции нефункционального аневризматического мешка и восстановлению близкой к нормальной геометрической формы ЛЖ применяя разной формы заплаты и кисетные пластики.
Прогноз и последствия
Прогноз обычно зависит от своевременной диагностики и лечения основного заболевания. Игнорирование симптомов может вызывать разочарование, поскольку часто приводит к развитию следующих осложнений:
- ишемия миокарда;
- кардиомиопатия;
- сердечная недостаточность;
- Инсульт;
- инфаркт миокарда;
- церебральная ишемия.
В частых случаях эти патологии заканчиваются летальным исходом.
Если у человека диагностированы умеренные изменения, он рискует диабетом или почечной недостаточностью.
Благодаря своевременному лечению можно предотвратить продолжение патологического процесса. Игнорирование лечения приводит к тому, что клетки сердца покрываются соединительной тканью и больше не поддаются лечению.
Чтобы не допустить развития этих последствий, важно диагностировать проблемы с органом и вовремя приступить к их исправлению.
Причины возникновения рубцовых изменений миокарда
Самыми частыми факторами образования грубой волокнистой ткани в сердечной мышце являются воспалительные и атеросклеротические процессы.
При этом возникает преимущественно у молодых людей, в детском и подростковом возрасте, а закупорка коронарных артерий из-за отложения холестерина практически всегда выявляется у пациентов после 40 лет.
Рубцы при миокардите
Формируются в зоне воспаления. Возникают после инфекционных болезней, аллергических процессов.
На кардиограмме изменения распространенного характера, чаще в правом желудочке, отмечается , давление крови в норме или .
Недостаточность кровообращения также имеет признаки правожелудочковой (отеки, увеличение печени, сердечная астма). При исследовании крови – нормальная липидограмма, эозинофилия или повышение .
Атеросклеротическая форма
Развивается медленно на фоне хронической ишемии миокарда. Поражение сердечной мышцы диффузное. Мышечные волокна погибают из-за недостатка кислорода и нарушений обмена веществ. На начальных стадиях клинические признаки образования рубцов не отличаются от стандартного течения .
Впоследствии присоединяются такие нарушения:
- увеличение мышечной массы левого желудочка;
- затрудненное дыхание;
- ускоренное сердцебиение;
- и скопление жидкости в грудной клетке, перикарде, брюшной полости;
- синдром слабости синусового узла с брадикардией;
- формирование ;
- ослабление сердечных тонов, больше первого;
- шум в период систолы над аортой и верхушкой;
- различные виды блокад, мерцание предсердий, экстрасистолы;
- в крови.
Постинфарктный кардиосклероз
В отличие от двух предыдущих форм, рубец в миокарде после некроза (инфаркта) расположен в зоне разрушения и не распространяется на остальную сердечную мышцу.
При повторных приступах острой ишемии соединительная ткань может иметь разнообразную локализацию и длину, часть рубцов может пересекаться. При этом полости сердца расширяются после периода гипертрофии. Высокое давление крови области рубцовой ткани может привести к выпячиванию стенки и формированию аневризмы. Симптоматика при постинфарктном поражении не отличается от атеросклеротической.
Смотрите на видео об ишемической болезни сердца:
Что такое Ишемическая дилатационная кардиомиопатия —
Ишемическая кардиомиопатия — заболевание миокарда, характеризующееся увеличением размеров полостей сердца и клинической симптоматикой ХСН, обусловлено атеросклеротическим поражением коронарных артерий. В иностранной медицинской литературе под ишемической дилатационной кардиомиопатией понимают заболевание миокарда, характеризующееся увеличением всех камер сердца до степени кардиомегалии, с неравномерным утолщением его стенок и явлениями диффузного или очагового фиброза, развивающиеся на фоне атеросклеротического поражения коронарных артерий.
В МКБ-10 ишемическая кардиомиопатия представлена в классе IX «Болезни системы кровообращения» в рубрике I 25.5 как форма хронической ишемической болезни сердца. В классификации кардиомиопатии (ВОЗ/МОФК, 1995) ишемическая кардиомиопатия отнесена в группу специфических кардиомиопатий. Ишемическая дилатационная кардиомиопатия — это поражение миокарда, обусловленное диффузным, значительно выраженным атеросклерозом коронарных артерий, проявляющееся кардиомегалией и симптомами застойной сердечной недостаточности. Больные ишемической дилатационной кардиомиопатией составляют около 5-8% от общего количества пациентов, страдающих клинически выраженными формами ИБС. Среди всех случаев кардиомиопатий на долю ишемической приходится около 11-13%. Ишемическая кардиомиопатия встречается преимущественно в возрасте 45-55 лет, среди всех больных мужчины составляют 90%.
Результаты хирургического лечения аневризмы левого желудочка сердца
Частым осложнением после операции по поводу аневризмы ЛЖ является синдром малого выброса, который развивается вследствие чрезмерного уменьшения размеров полости ЛЖ, а так же желудочковые нарушения ритма и легочная недостаточность.
30-ти дневная летальность в последние годы снизилась и составляет 3-7%. Факторы повышенного риска операции это: пожилой возраст, женский пол, операция в экстренном порядке, а так же операция дополненная протезированием митрального клапана, исходно низкая сократительная способность миокарда (ФВ менее 30%), умеренная и высокая легочная гипертензия, почечная недостаточность.
При правильном выполнении операции в отдаленном послеоперационном периоде наблюдаются, как правило, положительные эффекты. Улучшается: функция ЛЖ, фракция выброса, толерантность к физической нагрузке. Снижается класс стенокардии, класс сердечной недостаточности. 5-летняя выживаемость пациентов достигает 80%, 10-летняя — около 60%.
В нашей клинике успешно выполняются все виды операций на сердце включая хирургическое ремоделирование и пластику при аневризмах ЛЖ.
Диффузные изменения
Данное заболевание является результатом нарушений сократительной функции, проводимости кардиомиоцитов. Изменение миокарда происходит при кислородной недостаточности (ишемия), в результате биохимических процессов, отсутствия периода восстановления, что приводит к пристраиванию на клеточном уровне. Появляются на площади всего миокарда небольших групп клеток, которые называются кардиомиоциты. Такое равномерное распределение в медицине называют диффузными изменениями.
На начальных этапах развития патологии процессы малозаметны, проявляются в незначительном нарушении ритма. Если игнорировать проблему, то ситуация усугубляется, происходит окончательное видоизменение кардиомиоцитов и их гибель, а на их месте формируется соединительная ткань. Такие изменения провоцируют уменьшение объема выброса, сердечной недостаточности, других патологий.
Развиться диффузные изменения могут у любого человека под действием определенных причин. До определенного момента они не считаются патологией. Если устранить причину, которая спровоцировала патологию, то сократительные способности, проводимость клеток миокарда полностью восстанавливается. Если игнорировать необходимость лечения, то большая часть поврежденных клеток заменяется рубцовой тканью, которая вообще не способна сокращаться. Пациента с этим заболеванием лечит и наблюдает врач-кардиолог.
Это одно из распространенных заболеваний, которое равномерно поражает сердечную мышцу. Обычно проявляется оно после серьезного воспаления, затронувшего миокард, а также длительного приема лекарственных препаратов и нарушений в водно-солевом балансе. Эта патология провоцирует серьезные изменения в обменных процессах миокарда. Сердце не может самостоятельно синтезировать нужное количество кислорода из-за недостатка нужного количества питательных веществ.
Среди основных причин специалисты выделяют такие:
- избыточный вес;
- чрезмерное употребление спиртных напитков;
- частые переохлаждения;
- повышенный уровень физических нагрузок;
- хронические заболевания инфекционного характера;
- частые стрессы и нервное перенапряжение.
Если своевременно выявить недуг и начать лечение, то процесс обратим. Иногда достаточно просто пересмотреть образ жизни, нормально питаться, сократить нагрузки. Распознать умеренные изменения миокарда можно при наличии одышки, темных кругов под глазами и повышенной утомляемости. Если все эти симптомы наблюдаются, то консультация доктора не помешает.
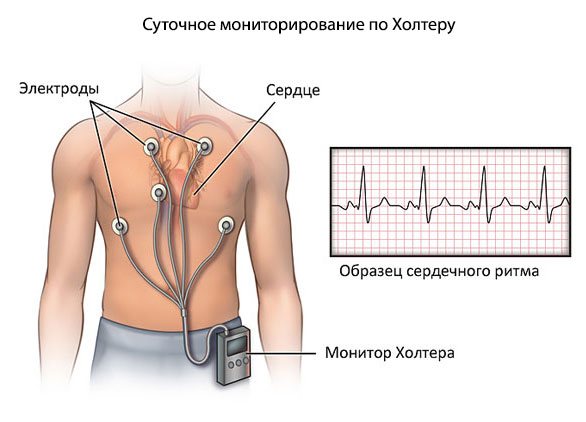
Основные методы диагностики
После тщательной и скрупулезной беседы с пациентом врач направляет его на дополнительные методы обследования. Основные методы, позволяющие установить диагноз, таковы:
- Электрокардиография (ЭКГ) заключается в регистрации проведения импульса в сердечной мышце с помощью наложения электродов.
- Холтеровское мониторирование — круглосуточная электрокардиограмма, на которой пациент с помощью специальной кнопки может также фиксировать время появления неприятных ощущений (одышка, боль за грудиной и т.д.).
- ЭКГ с велоэргометрией — метод регистрации ЭКГ с нагрузкой на велоэргометре.
- Эхокардиография — исследование сердца при помощи ультразвука.
Методы лечения
В связи с относительно благоприятным прогнозом при бессимптомных аневризмах левого желудочка (ЛЖ), показания к хирургическому лечению у таких пациентов относительны. Тем не менее, у пациентов, которым показана хирургическая реваскуляризация миокарда (АКШ), в некоторых случаях необходимо выполнять хирургическое восстановление правильной формы левого желудочка.
Хирургическое лечение абсолютно показано пациентам, у которых в результате инфаркта миокарда появилась дисфункция ЛЖ с участками акинезии и дискинезии его стенок и закономерным увеличением объема ЛЖ: > 80 мл / м2 при сокращении и > 120 мл / м2 в момент расслабления, а также при угрозе разрыва аневризмы и в случае тромбоэмболического синдрома при тромбированных аневризмах.
При правильном профессиональном подходе, внимательном изучении функции ЛЖ по данным ЭхоКГ, оценке формы и локализации аневризмы, фракции выброса сокращающейся (уцелевшей) части ЛЖ – операция по устранению левожелудочковой аневризмы является вполне оправданной, так как впоследствии снижается напряжение в стенке ЛЖ, мышечные волокна вновь направляются в правильную сторону, возрастает систолическая и улучшается диастолическая функция ЛЖ.
Относительные противопоказания: крайне высокий риск анестезии, отсутствие «живого» миокарда за пределами аневризмы, низкий сердечный индекс.
При хирургическом лечении аневризмы ЛЖ выполняется стандартный доступ путем срединной стернотомии. Аппарат искусственного кровообращения подключается как для АКШ, для удобства устанавливается дренаж ЛЖ через правые легочные вены. После кардиоплегии участок аневризмы выглядит как белесая, фиброзная площадка, впалая в полость левого желудочка. Выполняется разрез аневризмы вдоль передней нисходящей артерии, отступая от нее не менее 1,5 см. Имеющийся в полости тромб удаляется, исключая оставление даже очень мелких фрагментов. Часто такие операции сопровождаются вмешательством на митральном клапане, а также шунтированием передней нисходящей артерии и других артерий при наличии показаний. Оценив объем резецированного участка приступают к ремоделированию и восстановлению геометрии ЛЖ. Методик для этого предложено много, ниже мы приведем основные из них. После завершения хирургических манипуляций на сердце, выполняется важный процесс изгнания воздуха из полостей сердца, следом к сердцу пускают кровоток, снимая зажим с аорты, и через пару минут происходит восстановление сердечной деятельности. Окончание сеанса искусственного кровообращения для оперированного ЛЖ может стать настоящим испытанием и потребовать применение до трех инотропных и вазопрессорных препаратов, а также внутриаортальной баллонной контрапульсации.
Одинаково ли проявляются нарушения ритма сердца?
Все нарушения ритма и проводимости клинически проявляют себя по разному у разных пациентов. Часть больных никаких симптомов не ощущает и узнает о патологии только после планового проведения ЭКГ. Эта часть больных незначительна, так как в большинстве случаев пациенты отмечают явную симптоматику.
Так, для нарушений ритма, сопровождающихся учащенным сердцебиением (от 100 до 200 ударов в мин), особенно для пароксизмальных форм, характерно резкое внезапное начало и перебои в сердце, нехватка воздуха, болевой синдром в области грудины.
Некоторые нарушения проводимости, например пучковые блокады, ничем не проявляются и распознаются только на ЭКГ. Синоатриальная и атрио-вентрикулярная блокады первой степени протекают с незначительным урежением пульса (50-55 в мин), из-за чего клинически могут проявляться лишь незначительной слабостью и повышенной утомляемостью.
Блокады 2 и 3 степени проявляются выраженной брадикардией (меньше 30-40 в мин) и характеризуются кратковременными приступами потери сознания.
Кроме этого, любое из перечисленных состояний может сопровождаться общим тяжелым состоянием с холодным потом, с интенсивными болями в левой половине грудной клетки, снижением артериального давления, общей слабостью и с потерей сознания. Эти симптомы обусловлены нарушением сердечной гемодинамики и требуют пристального внимания со стороны врача.