Легочное сердце симптомы
Содержание:
- Как лечить?
- Классификация
- К каким докторам обращаться, если у Вас легочное сердце
- Механизм развития легочного сердца
- Диагностика
- Лечение
- Причины, классификация и механизм развития
- Этиология (причины)
- С какими заболеваниями может быть связано
- Этиология и патогенез легочного сердца
- Лечение легочного сердца
- Диагностика легочного сердца
- Профилактика[править]
- Лечение легочного сердца
- Лечение легочного сердца в домашних условиях
- Лечение гипервентиляционного синдрома
- ПАТОГЕНЕЗ
- Диагностика
- Диагностика
- Симптомы
Как лечить?
Если сердечно-легочная недостаточность вошла в острую форму, лечение проводится в стационаре под наблюдением кардиологов. Зачастую пациента определяют в реанимацию. Здесь больной соблюдает полный покой, дышит обогащенным кислородом.
Если обнаружена тромбоэмболия применяют стрептокиназы и актилизы, помогающие растворить тромботическую массу. При использовании данных препаратов в первые два-три часа от начала обострения недуга, можно добиться отличных результатов быстрого выздоровления. В некоторых случаях осуществляется хирургическое вмешательство. Однако, учитывая тяжелое состояние больного, этот метод не всегда уместен.
Если легочно-сердечная недостаточность перешла в хроническую форму, для избегания развития инфекционных заболеваний используют антибиотики, гормоносодержащие препараты.
Одновременно с лечением легочного недуга, проводят терапию, направленную на поддержание сердечной активности. Назначаются диуретики, позволяющие выводить лишнюю жидкость из организма, препараты, стабилизирующие артериальное давление.
Таким образом, сердечно-легочная недостаточность – серьезное заболевание, требующее комплексного подхода в лечении
Кроме медикаментозного поддержания организма, важно, чтобы сам пациент соблюдал все рекомендации кардиологов, придерживался определенной диеты питания, отказался от употребления алкоголя и курения. При первых проявлениях недуга, следует сразу же обращаться за медицинской помощью
В случае обнаружения серьезных заболеваний, большую роль играет своевременно начатое лечение и последующая профилактика.
Классификация
На сегодня существует несколько классификаций, в том числе таких авторов как Б. Е. Вотчал (легочного сердца) и Н. Р. Палеев (легочной гипертензии при ХНЗЛ). Они удачно совмещаются, при этом выделяется три стадии.
- I стадия — транзиторная — возрастание легочного артериального давления наблюдается при физических нагрузках, часто состояние вызвано обострением воспалительного процесса в легких или усугублением бронхиальной обструкции
- II стадия — стабильная — легочная артериальная гипертензия наблюдается теперь не только при нагрузке, но и в состоянии покоя, и не связана с обострениями патологии легких
- III стадия — легочная гипертензия имеет стабильный характер, развивается также недостаточность кровообращения
К каким докторам обращаться, если у Вас легочное сердце
Во время рентгенологического исследования обнаруживают изменения в зависимости от стадии и характера заболевания легких. Сначала при выраженной эмфиземе определяют малое висячее сердце с признаками гипертрофии и дилатации правого желудочка, увеличение тени корней легких. Выпячивается конус легочной артерии в прямой и правой косой проекциях за счет сглаживания талии сердца, имитирующий его митральную конфигурацию. Тень ствола легочной артерии расширена, увеличивается ее диаметр, появляются признаки ампутации ветвей. Прогрессирование заболевания характеризуется увеличением правого желудочка, который оттесняет левый назад. В стадии декомпенсации сердце расширено вправо вследствие расширенного правого предсердия.
Электрокардиографическая диагностика легочного сердца основывается на таких признаках:
- ротация сердца;
- диффузные изменения в миокарде;
- гипертрофия правого желудочка.
В стадии декомпенсации легочного сердца у больных молодого возраста нужно дифференцировать врожденные и приобретенные пороки сердца, после 40 лет — атеросклеротический кардиосклероз в сочетании с бронхолегочной патологией. В отличие от бронхолегочной патологии, декомпенсации легочного сердца предшествует длительная (годы) дыхательная недостаточность, ей не характерна гипертрофия левых отделов сердца, мерцательная аритмия (возможна только в поздних стадиях хронического легочного сердца).
При хроническом легочном сердце отеки на ногах теплые, всегда наблюдается вторичная полицитемия. Инструментальные методы исследования, в частности эхокардиография, определение артериального давления в малом круге кровообращения, данные рентгенологического исследования позволяют диагностировать
Механизм развития легочного сердца
Процесс обогащения крови кислородом проходит следующие этапы:
- поступление венозной крови в правые отделы сердца;
- поступление венозной крови в легочную артерию;
- газообмен в легких;
- поступление артериальной крови в левые отделы сердца;
- разнесение артериальной крови по организму.
Разнесение артериальной крови по организму
например, устья аортыВследствие этого возникают два типичных варианта нарушений:
- Если давление возрастает быстро и сильно, то происходит растяжение стенок правого желудочка. Они не могут сократиться с достаточной силой, чтобы выбросить всю кровь в легочную артерию. Часть венозной крови остается в полости желудочка. При поступлении новой порции из предсердия происходит растяжение стенок этой камеры. Данный вид расширения характерен для острого течения болезни.
- Если давление возрастает постепенно, сердце успевает приспосабливаться к этому. В правом желудочке медленно разрастается мышечный слой. Увеличивается количество мышечных клеток и их размеры. Миокард (сердечная мышца) начинает сокращаться сильнее, обеспечивая проталкивание крови, несмотря на возросшее давление. В итоге правые отделы сердца расширяются не за счет растяжения стенок, а за счет их значительного утолщения.
Диагностика
Для диагностики важен не только сбор анамнеза и учет симптоматики, но и лабораторная и инструментальная диагностика. Обследование на легочное сердце проводится всем, у кого обнаружена хотя бы одна причина (фактор) развития данной патологии. На рентгенограммах грудной клетки заметно проксимальное расширение легочной артерии с дистальным ослаблением сосудистого рисунка, а также увеличение размеров правого желудочка.
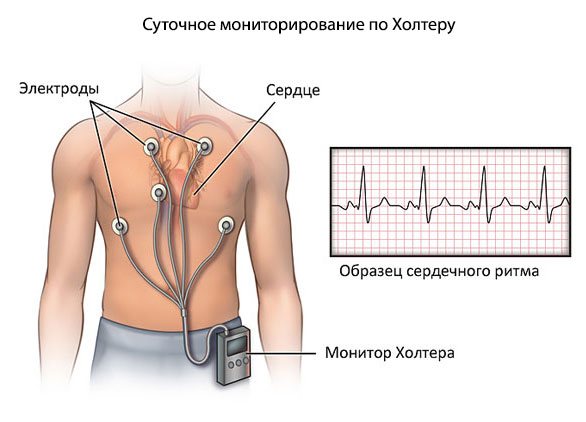
Проводят ЭКГ-диагностику, которая обнаруживает типичные признаки гипертрофии правого желудочка. Это может быть зубец QR в отведении V, отклонение электрической оси вправо, доминантный зубец R в отведениях V1-V3. Признаки имеют зависимость со степенью легочной гипертензии. Но, по той причине, что легочная гипервентиляция и буллы при хронической обструктивной болезни легких вызывают перестройку сердца, такие методы как рентгенография, физикальное обследование и электрокардиография могут оказаться частично нечувствительными.
Чтобы оценить функцию правого и левого желудочков, применяют методы визуализации сердца: радионуклидное сканирование или ЭхоКГ. Эхокардиография нужно для оценки систолического давления правого желудочка. Но нередко возможность ее выполнения технически ограничена при болезнях легких у пациента. Подтверждение диагноза в части случаев проводится с помощью катетеризации правых отделов сердца.
Лечение
Лечение легочного сердца нашими специалистами основывается, прежде всего, на диагностировании заболевания и правильной оценке тяжести ситуации. При острых формах могут понадобиться неотложные реанимационные мероприятия. Индивидуальный подход в каждом случае проявления легочного сердца и к каждому пациенту, комплексная система лечения и реабилитации, опытные врачи и современные методики – все это направляется и на основную болезнь, следствием которой становится синдром легочного сердца, и на восстановление нормальной сердечной деятельности.
Консультация и прием врача
Более подробную информацию Вы можете узнать по телефонам указанным на сайте или обратиться в наш Медицинский Центр. Мы работаем Без Выходных с 8.00 до 22.00 по адресу: г.Москва ВАО (Восточный Административный Округ) Сиреневый Бульвар 32А
Причины, классификация и механизм развития
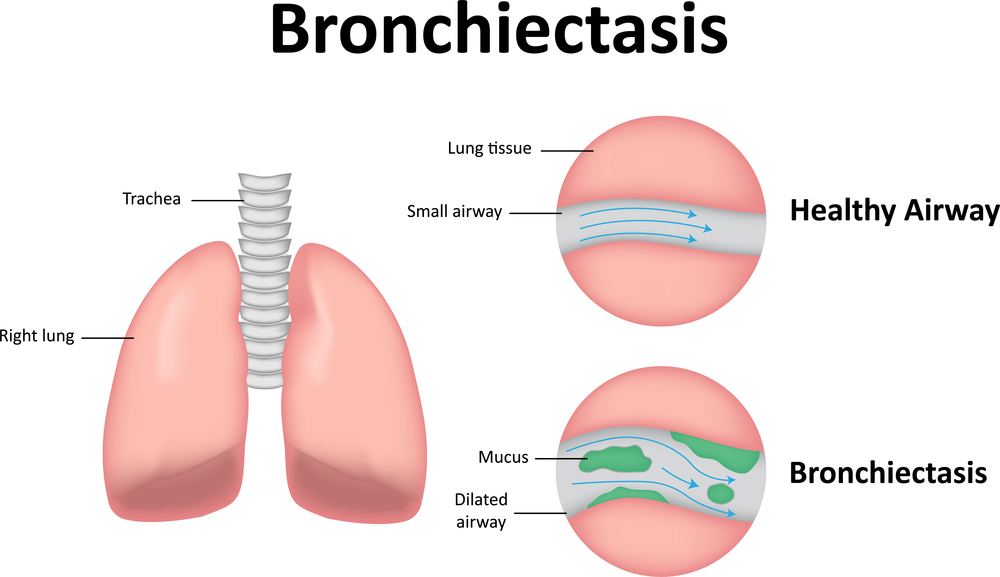 Хроническое легочное сердце формируется при длительно существующей бронхоэктатической болезни, а также некоторых других заболеваниях дыхательной системы.
Хроническое легочное сердце формируется при длительно существующей бронхоэктатической болезни, а также некоторых других заболеваниях дыхательной системы.
В зависимости от причин, вызывающих развитие легочного сердца, выделяется три формы данного патологического состояния:
- бронхолегочная;
- торакодиафрагмальная;
- васкулярная.
Кардиологи и пульмонологи выделяют три группы патологических состояний и заболеваний, которые способны приводить к развитию хронического легочного сердца:
- I группа: поражения бронхолегочного аппарата (хронический бронхит, пневмокониоз, бронхоэктатическая болезнь, легочный фиброз при туберкулезе легких, высотная гипоксемия, саркоидоз, бронхиальная астма, дерматомиозит, системная красная волчанка, муковисцидоз, альвеолярный микролитиаз, бериллиоз и др.);
- II группа: заболевания, сопровождающиеся патологическим нарушением подвижности грудной клетки (кифосколиоз, истощение, торакопластика, синдром Пиквика, ожирение, плевральный фиброз, болезнь Бехтерева, нервно-мышечные заболевания и др.);
- III группа: заболевания, приводящие к вторичным поражением сосудов легких (эмболии на фоне внелегочных тромбозов, легочная гипертензия, васкулиты, аневризмы со сдавливанием легочных сосудов, шистосомоз, легочный тромбоз, опухоли средостения, узелковый периартериит).
В течении этого патологического состояния выделяют три стадии. Перечислим их:
- доклиническая: может выявляться только после проведения инструментального диагностического исследования, проявляется признаками транзиторной артериальной гипертензии и симптомами перегрузки правого желудочка;
- компенсированная: сопровождается гипертрофией правого желудочка и постоянной легочной гипертензией, больного обычно беспокоят симптомы основного заболевания, признаков сердечной недостаточности не наблюдается;
- декомпенсированная: у больного появляются признаки правожелудочковой недостаточности.
По данным статистики ВОЗ, наиболее часто хроническое легочное сердце провоцируется такими заболеваниями:
- хронические инфекционные заболевания бронхиального дерева;
- бронхиальной астма (II-III стадии);
- пневмокониоз;
- эмфизема легких;
- поражение легочной ткани паразитами;
- тромбоэмболическая болезнь;
- деформации грудной клетки.
В 80% случаев к формированию легочного сердца приводит легочная гипертензия, вызываемая заболеваниями дыхательной системы. При торакодиафрагмальной и бронхолегочной форме данной патологии происходит заращение просвета сосудов соединительной тканью и микротромбами, сдавление легочных артерий и вен в зонах опухолевых или воспалительных процессов. Васкулярные формы легочного сердца сопровождаются нарушением кровотока, спровоцированного закупориванием легочных сосудов эмболами и воспалительным или опухолевым инфильтрированием сосудистых стенок.
Такие структурные изменения артерий и вен малого круга кровообращения приводят к существенной перегрузке правого отдела сердца и сопровождаются увеличением размеров мышечной оболочки сосудов и миокарда правого желудочка. В стадии декомпенсации у больного начинают появляться дистрофические и некротические процессы в миокарде.
Этиология (причины)
Острое «легочное сердце» может быть вызвано:
- клапанным пневмотораксом
- ТЭЛА (большая часть случаев)
- тяжелой пневмонией
- тяжелым приступом бронхиальной астмы
Хронический бронхит и эмфизема легких являются причиной половины случаев хронического «ЛС». Причины хронического «легочного сердца» по механизму легочной гипертензии такие:
Гипоксическая вазоконстрикция
— пребывание в высокогорной местности
— эмфизема легких
— бронхит в хронической форме
Окклюзия легочного сосудистого русла
— легочная капиллярная гемангиома
— легочная веноокклюзионная болезнь
— васкулиты при системных заболеваниях соединительной ткани
— первичная легочная гипертензия
— тромбоэмболия различного генеза
Паренхиматозные болезни с уменьшением площади сосудистой поверхности легких
— идиопатический легочный фиброз
— саркоидоз
— пневмокониозы
— эмфизема легких
— бронхоэктатическая болезнь
С какими заболеваниями может быть связано
Легочное сердце в преобладающем числе случаев развивается как вторичное заболевание, то есть на фоне уже имеющейся и далее прогрессирующей патологии. К числу таковых могут быть отнесены:
- легочные заболевания:
- обструктивный бронхит,
- пневмосклероз,
- эмфизема легких,
- поликистоз,
- бронхиальная астма,
- распространившаяся пневмония
- заболевания сосудов сердца:
- первичная легочная гипертензия,
- узелковый периартериит,
- тромбоэмболия легочной артерии,
- внезапная обтурация легочных сосудов,
- резекция легкого
- общие:
- ботулизм,
- миастения,
- полиомиелит,
- массивные плевральные шварты,
- клапанный пневмоторакс,
- кифосколиоз,
- ожирение (синдром Пиквика).
Основным патогенетическим фактором в формировании легочного сердца является легочная гипертензия.
Этиология и патогенез легочного сердца
- Заболевания воздухоносных путей и легких: ХОЗЛ, бронхиальная астма, пневмокониозы (силикоз, антракоз и прочие), поликистоз легких, эмфизема легких, пневмосклероз, бронхоэктатическая болезнь и пр.
- Патологии грудной клетки: различные деформации грудной клетки (кифосколиоз, «грудь сапожника»), болезнь Бехтерева, травматические повреждения грудной клетки, последствия торакопластики, плеврофиброз, парез диафрагмы, полиомиелитические поражения и др.
- Заболевания легочных сосудов: ТЭВЛА, васкулиты, атеросклероз легочной артерии, сдавление легочных артерий и вен объемными образованиями средостения, первичная легочная гипертензия и пр.
Лечение легочного сердца
Острое легочное сердце
- устранение болевого синдрома – используются анальгетики, в том числе наркотические, нейролептоанальгезия;
- снижение давления в легочной артерии – применяют эуфиллин, или ганглиоблокаторы;
- противошоковые мероприятия – применяют глюкокортикостероиды (преднизолон), полиглюкин;
- антикоагуляционная терапия – внутривенное введение гепарина, который позже заменяется на непрямые антикоагулянты.
Лечение хронического легочного сердца
- лечение патологии бронхолегочной системы и улучшение функции внешнего дыхания;
- снижение сосудистого сопротивления в системе легочной артерии;
- коррекция гемореологических параметров и агрегации тромбоцитов.
- Антагонисты Ca2+– применяются в основном препараты дигидропиридонового ряда, поскольку они более выраженно понижают давление в малом круге кровообращения, чем в большом. Побочные эффекты: отек ног, покраснение лица, чувство жара, головная боль, резкое снижение артериального давления.
- Альфа-1-адреноблокаторы – оказывают выраженное вазодилатирующее действие, снижают агрегацию тромбоцитов. Побочные эффекты: головокружение, снижение артериального давления, тахикардия, головная боль, утомляемость, нервозность, раздражительность.
- Простагландины – обладают выраженным гипотензивным эффектом, реализующимся практически только в МКК, также обладают выраженным антиагрегантным действием. Побочные эффекты: головная боль, повышение артериального давления, простатит, гриппоподобный синдром, кашель, заложенность носа.
- Оксид азота – эффективно снижает давление в МКК, более прост в применении, чем простагландины (применяется ингаляционно), практически не имеет побочных эффектов.
- Антагонисты рецепторов эндотелина – воздействуют на рецепторы в клетках сосудов. Побочные эффекты: резкая гипотензия, головная боль.
- Диуретики (мочегонные) – применяются для разгрузки сосудистого русла и устранения отеков. Могут приводить к гипокалиемии, нарушению работы почек.
- Кровопускание – применяется при значительном давлении в легочной артерии и при гематокрите больше 55-60%. Однако, хотя однократное кровопускание улучшает состояние больного, систематическое кровопускание лишено смысла.
- Низкомоллекулярные гепарины – необходимы в том случае, если ХЛС вызвано повторными ТЭВЛА. Среди побочных эффектов чаще всего встречаются кровотечения и тромбоцитопения.
- Пентоксифиллин – снижает агрегацию тромбоцитов и эритроцитов, оказывает незначительное сосудо- и кронарорасширяющее действие. Побочные эффекты: головная боль, сонливость или бессоница, нервозность, аритмии, стенокардия, тошнота, рвота, тромбоцитопения.
Диагностика легочного сердца
Основными методами, применяемыми в диагностике легочного сердца, являются:
- общий осмотр пациента;
- перкуссия сердца;
- аускультация;
- электрокардиография (ЭКГ);
- эхокардиография;
- рентгенологическое исследование.
Общий осмотр пациента
Во время общего осмотра могут быть обнаружены следующие характерные признаки хронического легочного сердца:
- пальцы Гиппократа;
- набухание шейных вен;
- отеки;
- увеличение печени;
- асцит.
Аускультация
слушалкапри этом точки выслушивания несколько смещаются, потому что сердце меняет формуТипичными изменениями при аускультации сердца являются:
- акцент второго сердечного тона на легочной артерии;
- при выслушивании во втором межреберье слева второй тон расщепляется, что говорит о гипертрофии правого желудочка;
- выслушивается пульмональный компонент второго тона, который появляется из-за позднего закрытия створок клапана;
- первый сердечный тон может быть ослаблен на поздних стадиях болезни, так как гипертрофированный миокард сокращается дольше.
Электрокардиография
ЭКГПри легочном сердце на ЭКГ видны следующие признаки заболевания:
- зубец Р усиливается и имеет заостренную вершину в отведениях II, III и aVF (на ранних стадиях);
- в отведении V1 наблюдается появление патологического комплекса QRS;
- смещение электрической оси сердца вправо;
- в отведениях III, aVF, V1 и V2 может появиться отрицательный зубец Т, а весь сегмент RS-T смещается ниже изолинии.
Рентгенологическое исследование
При хроническом легочном сердце на рентгенограмме могут быть следующие изменения:
- набухание легочной артерии (ее дуга лучше заметно в косой проекции);
- увеличение правого желудочка;
- шарообразная форма сердца;
- уменьшение средостения;
- расширение корней легких (признак легочной гипертензии);
- усиление легочного рисунка или выявление новообразований в легких (признаки патологии легких, которая вызвала развитие легочного сердца).
Для определения причин развития легочного сердца и определения тяжести болезни могут быть назначены дополнительные анализы и исследования:
- анализ крови;
- бактериологический анализ;
- исследование дыхательной функции.
Анализ крови
общий анализ крови и биохимический анализ кровиТипичными изменениями в анализе крови являются:
- Эритроцитоз (увеличение количества эритроцитов). Появляется как компенсаторная реакция, поскольку именно эритроциты переносят кровь к органам. Норма составляет 3,5 – 5,0 Х 1012 клеток в 1 л крови.
- Повышенный уровень гемоглобина. Так как кислорода не хватает, организм производит больше белков, которые его переносят. Таким образом, в меньшем объеме крови сможет раствориться больший объем кислорода. Нормальный уровень гемоглобина колеблется от 120 до 160 г/л.
- Уменьшение СОЭ (скорости оседания эритроцитов). Данное изменение типично для больных с дыхательной недостаточностью. При воспалительных заболеваниях легких СОЭ может быть на нормальном уровне или повышаться (норма 3 – 15 мм/ч).
- Повышение уровня лейкоцитов. Данное изменение обнаруживается при ряде воспалительных, инфекционных или аллергических процессов. Они не являются следствием легочного сердца, а вызваны хроническим заболеванием легких.
Исследование дыхательной функции
Для исследования функции легких могут понадобиться:
- определение емкости легких;
- определение остаточного объема легких;
- вычисление индекса Тиффно;
- максимальная объемная скорость выдоха.
Профилактика[править]
Нужно предотвратить или снизить риск развития заболевания лёгких. У больных на последней стадии эмфиземы легких или хронического обструктивного заболевания легких всегда развивается лёгочное сердце. В тех случаях, когда люди работают в условиях повышенной запылённости, нужно снизить концентрацию пыли до безопасной, или перевести их на другую не-пыльную работу.
Работодатель обязан проводить эффективный мониторинг степени загрязнённости воздуха с использованием персональных пробобоотборников. Для этого законодательство США обязывает все компании, проводящие подземную добычу угля, использовать (с февраля 2016г) персональные пылемеры PDM, работающие в реальном масштабе времени. Это позволяет своевременно обнаружить превышение ПДК, и принять адекватные корректирующие меры.
В советской и российской литературе по профзаболеваниям, вентиляции шахт и охране труда много десятилетий рекомендовали использовать респираторы. Но многочисленные исследования их эффективности в реальных производственных условиях показали, что это не только самое последнее, но и самое ненадёжное средство защиты, и в США и ЕС работодатель обязан принять все возможные меры для снижения попадания пыли в воздух, автоматизации вредных видов работ, использовать дистанционное управление и изолированные кабины, эффективные местные вентиляционные отсосы и общеобменную вентиляцию, воздушные души и др., и лишь после этого — применять достаточно эффективные СИЗОД.
Изучение заболеваемости работников, использовавших СИЗОД в разных отраслях СССР и РФ показало, что при том, как принято выбирать и применять респираторы — сбережение здоровья работников достигается крайне редко.
Лечение легочного сердца
Терапия хронического легочного сердца заключается в лечении хронического легочного заболевания, которое привело к данному состоянию. Альвеолярную гипоксию устраняют при помощи достаточной ингаляции кислорода и уменьшения бронхиальной обструкции. Когда гипоксия уменьшается, снижается легочная гипертензия, симптомы также угасают. Прогноз при легочных заболеваниях в значительной мере улучшает применение длительной оксигенотерапии с помощью концентраторов кислорода. В качестве бронходилататора рекомендуется применять препарат аминофиллин. Его влияние на миокард характеризуется усилением тахикардии и увеличением потребности миокарда в кислороде. Его нельзя назначать пациенту вместе с любыми сердечными гликозидами.
Лечение диуретиками
Лечение данным классом препаратов нужно при развитии правожелудочковой сердечной недостаточности
С осторожностью применяют для уменьшения отеков петлевые диуретики, потому что есть риск развития метаболического алкалоза и последующего уменьшения вентиляции легких. Проводят мониторирование ра02, раС02 и рН
Лечение сердечными гликозидами
Терапия выраженной сердечной недостаточности может проводиться при помощи гликозидов. Нужно учитывать, что даже небольшие дозы сердечных гликозидов при «легочном сердце», респираторном ацидозе, гипоксии, метаболическом алкалозе может вызвать развитие гликозидной интоксикации и аритмий сердца. Чаще всего сердечные гликозиды назначают при присоединении тахиаритмии или левожелудочковой сердечной недостаточности.
Вазодилатация
Назначение вазодилататоров в небольшой мере снижает легочную гипертензию, но может существенно ухудшить газообмен и вызвать системную артериальную гипотензию. При хронических легочных заболеваниях (в том числе, при ХОБЛ) вазодилатоторы не увеличивают продолжительность жизни пациента и не влияют на ее качество.
Кровопускание
Иногда с целью уменьшить сопротивление сосудов легких и снизить давление в легочной артерии больному назначается кровопускание. Оно рекомендовано при увеличении гематокрита более 55-60%. Удаляют кровь в объеме 200-300 мл, ориентируясь на уровень артериального давления и самочувствия человека. Однократное кровопускание позитивно влияет на состояние больного человека. Но повторные такие процедуры, как правило, не стабилизируют состояние человека, у которого нашли «легочное сердце» в хронической форме.
Лечение легочного сердца в домашних условиях
Лечение острого и подострого легочного сердца требует госпитализации, в дальнейшем целесообразно диспансерное наблюдение, а в домашних условиях должны соблюдаться все предписания врача.
Во время лечения первичной легочной гипертензии основное внимание обращают на снижение систолического АД в легочной артерии, назначают дезагреганты, ингибиторы простагландинов (индомегацин), антикоагулянты. Лечение осложнений хронического легочного сердца заключается в коррекции гипоксии
Пациенты с бронхолегочной формой хронического легочного сердца длительное время сохраняют работоспособность, но присоединение сердечной недостаточности резко ухудшает прогноз, и болезнь приобретает прогрессивное течение, часто со смертельным исходом. В случае ранней диагностики легочной гипертензии возможно продлить жизнь больного на 15-20 лет.
Лечение гипервентиляционного синдрома
Большинство пациентов с гипервентиляционным синдромом считают, что страдают страшным смертельным заболеванием, что лишь усугубляет картину. Поэтому первым этапом лечения заболевания является воздействие на пациента на подсознательном уровне. Изменение отношения больного к состоянию своего здоровья в сочетании с коррекцией нарушений по психогенной линии является первым шагом к выздоровлению.
Первостепенной задачей доктора, занимающегося лечением гипервентиляционной болезни, является демонстрация пациенту полного отсутствия органических изменений, даже несмотря на тяжесть симптомов
Важно доказать истину, что в моменты гипервентиляционного криза умереть попросту невозможно, а также продемонстрировать, как зависит тяжесть протекания кризового состояния заболевания от внутреннего напряжения. Иногда этого вполне хватает для того, чтобы справиться с заболеванием
А иногда осознание безопасности болезни и измененное к ней отношение – это лишь полпути.
Хорошо зарекомендовала себя дыхательная гимнастика, обучающая дыханию диафрагмой. Она позволяет научиться правильно дышать, соблюдать идеальную пропорцию вдоха и выдоха (1:2). Поначалу такие занятия длятся 3-5 минут, пока организм не привыкнет к ним. Со временем продолжительность гимнастики увеличивается.
Обособленно стоят психотерапевтические методы лечения гипервентиляционного синдрома. При помощи поведенческой терапии, метода внушения, психоанализа и других способов воздействия на мозг и подсознание, пациенты начинают иначе смотреть на заболевание и степень его тяжести.
Лечение гипервентиляционного синдрома часто осуществляется при помощи обратной биологической связи. Данный метод хорошо зарекомендовал себя в медицинской практике. Его суть заключается в контроле функций организма. В случае с гипервентиляционным синдромом – контроле функции дыхания.
Важно изменить свой образ жизни, а также режим отдыха и труда. Необходимо по возможности исключить ночные рабочие смены и переработки, а сон должен быть полноценным каждый день
Пешие прогулки и размеренные физические нагрузки должны стать обязательными. Выходные лучше проводить в новой обстановке на природе: рыбалка, отдых в деревне и так далее. Важно стабилизировать психологическую составляющую организма, поэтому необходимо максимально часто заниматься любимым делом, избавиться от стрессовых ситуаций и иметь полноценный отдых.
Комплекс медикаментозного лечения гипервентиляционного синдрома состоит из различных препаратов:
Вегетропные средства: β – адреноблокаторы (Метопролол, Анаприлин), Беллатаминал, Беллоид, Белласпон, Платифиллин;
Препараты, направленные на коррекцию психологических расстройств: транквилизаторы (Грандаксин, Гидазепан, Афобазол, Адаптол и другие), антидепрессанты (Симбалта, Амитриптилин, Серлифт, Прозак, Коаксил и так далее), нейролептики (Ридазин, Эглонил), успокоительные (Корвалол, Персен, Дормиплант, настойка валерианы и другие);
Метаболические препараты (Актовегин, Рибоксин, Милдронат и другие), витамины В (Неуробекс, Мильгамма);
Препараты, понижающие мышечно-нервную возбудимость: средства с магнием (Магне В6), кальцием (Хлорид кальция, Глюконат кальция), витамин D2.
В лечении гипервентиляционного синдрома также используются препараты, необходимые к употреблению во время криза (Анаприлин, Платифиллин). Они позволяют облегчить состояние больного и справиться с симптомами. Помочь преодолеть криз также поможет простой способ: необходимо неотрывно дышать в полиэтиленовый пакет. Отрывать лицо от него нельзя. В результате такого дыхания в пакете будет скапливаться больше углекислого газа, который помогает перебороть криз гипервентиляционного синдрома.
Курс медикаментозного лечения гипервентиляционного синдрома, как правило, составляет более 2 месяцев. Однако список препаратов и план лечения должен составляться доктором индивидуально для каждого пациента в зависимости от симптомов, тяжести их протекания, стадии запущенности заболевания, особенностей организма, непереносимости лекарственных средств и так далее.
Гипервентиляционный синдром, безусловно, портит жизнь, существенно снижает ее качество. Несмотря на всю тяжесть симптомов, заболевание не является смертельным. И для успешного выздоровления пациент должен понять эту истину. А чтобы окончательно справиться с заболеванием, необходимо вмешательство опытных специалистов в сфере психологии (психотерапии) и неврологии.
ПАТОГЕНЕЗ
Ведущий механизм развития лёгочного сердца — увеличение посленагрузки на правый желудочек, обусловленное лёгочной гипертензией и приводящее сначала к гипертрофии, а затем и дилатации правого желудочка (рис. 15-1). При физической нагрузке увеличивается потребность тканей в кислороде, особенно гипертрофированного правого желудочка, который неспособен адекватно возросшей потребности увеличивать выброс в условиях лёгочной гипертензии, поэтому и возникает характерная симптоматика (одышка, обмороки, боли в области сердца). Постепенно, по мере декомпенсации (или одновременно с признаками лёгочной гипертензии при развитии острого лёгочного сердца), возникает застой в большом круге кровообращения, что обусловливает появление отёков и увеличение печени (т.е. формируется острая или хроническая правожелудочковая недостаточность; подробнее см. главу 11 «Сердечная недостаточность»). Патогенез лёгочной гипертензии подробно описан в соответствующем разделе (см. главу 14 «Лёгочная гипертензия»).
Диагностика
Тщательный осмотр и не менее детальный сбор анамнеза и жалоб – важнейшие составляющие диагностики гипервентиляционного синдрома. Заболевание всегда вызывает большое количество жалоб на работу тех или иных систем и органов, что сразу может натолкнуть на мысль о гипервентиляционном синдроме. Однако окончательный диагноз возможно поставить лишь в случае, когда органические заболевания органов и систем, на которые жалуется пациент, исключены. Чтобы подтвердить их отсутствие, назначаются дополнительные процедуры: УЗИ органов брюшной полости, ЭКГ, УЗИ сердца, спирография и другие.
Тщательный опрос пациента обычно позволяет выявить определенные тревоги, высокое эмоциональное напряжение и прочие изменения. Это называется положительный психогенный анализ, который также наталкивает доктора на мысль о гипервентиляционном синдроме.
Выявить заболевание можно при помощи простого и бесплатного метода, не требующего специального оборудования. Пациенту необходимо часто и глубоко дышать в течение 5 минут. Если гипервентиляционный синдром действительно присутствует, то симптомы начнут проявлять себя. Так как при проявлении симптомов заболевания в выдыхаемом воздухе и крови уменьшается количество углекислого газа, после начала проявления симптоматики пациенту необходимо дышать воздухом с 5%-ным содержанием углекислого газа (в условиях клиники) или дышать в полиэтиленовый пакет. Это поможет избавиться от симптомов.
Исследователи в области медицины разработали уникальный опросник, по результатам которого можно диагностировать заболевание в 9 случаев из 10.
Диагноз гипервентиляционный синдром не может быть поставлен на основании одного конкретного симптома и по результатам дополнительных исследований, опровергающих проблему с беспокоящим органом или системой. Ведь нарушения дыхательной системы могут свидетельствовать и о наличии ряда других заболеваний, куда более страшных (сердечная недостаточность, бронхиальная астма и так далее). Только индивидуальный подход доктора к пациенту в сочетании с современными методиками исследования и полным комплексным обследованием помогут поставить единственно верный диагноз.
Диагностика
При лабораторном исследовании в крови определяется увеличение количества лейкоцитов и эритроцитов. На ЭКГ выявляют снижение амплитуды зубцов, гипертрофию правого предсердия, правого желудочка, блокаду правой ножки пучка Гиса. Рентгенологически определяется выбухание легочной артерии, расширение правого желудочка, усиление сосудистого рисунка корней легких и обедненный сосудистый рисунок на периферии. Спирография (метод исследования функции легких путем графической регистрации во времени изменений их объема при дыхании) выявляет снижение легочной вентиляции. Спироэргометрия (метод исследования функции легких при физической нагрузке) показывает снижение потребления кислорода. Этот метод позволяет диагностировать легочно-сердечную недостаточность на самых ранних стадиях. Эхокардиография выявляет увеличение правых отделов сердца, повышение давления в легочной артерии.
Симптомы
Изначально заболевание не проявляется симптомами. Но больные зачастую имеют выраженные проявления основной болезни легких. Это может быть усталость при физической активности, одышка.
Постепенно, когда растет давление в правый желудочек, физикальные симптомы проявляются систолической пульсацией в области грудины, громким легочным компонентом второго сердечного тона, шумами функциональной недостаточности 3-створчатого клапана и клапана легочной артерии. Чуть позже отмечают также ритм галопа правого желудочка (третий и четвертый сердечный тон), который усиливается при вдохе, гепатомегалия, вздутие яремных вен (с доминантной волной а, в том случае, если нет регургитации крови при недостаточности трехстворчатого клапана), отеки ног.