Кардиомиопатия. причины, симптомы, признаки, диагностика и лечение патологи
Содержание:
Виды
 Кардиомиопатия бывает:
Кардиомиопатия бывает:
- первичная,
- вторичная.
Первичная возникает под действием вирусного заражения организма, аутоиммунных заболеваний, разрастания соединительной ткани с одновременным формированием рубцов. Причиной первичной формы могут быть также и изменения в геноме, вызвавшие нарушение в строении любого из белков, участвующих в метаболизме сердечных клеток.
- эндокринных,
- сосудистой,
- инфекционных.
Кроме первичной и вторичной в кардиологии выделяют несколько видов кардиомиопатий по механизму развития:
- гипертрофические,
- алкогольная кардиомиопатия,
- с развитием дилатации,
- гормональные,
- рестриктивные.
Причины кардиомиопатии
Кардиомиопатия развивается по нескольким причинам. Специалисты делят их на группы
- врожденные,
- воздействия на организм в течение жизни,
- смешанные.
Врожденная кардиомиопатия формируется из-за сбоев в закладке сердечных тканей во время развития зародыша. Появление нарушений в эмбриогенезе провоцируют вредные привычки будущей мамы, перенесенные ею стрессы, неправильное питание.
Кардиомиопатия, развившаяся в течение жизни как результат другого заболевания, формируется из-за нарушения обмена в сердечных тканях, скопления в них ядовитых веществ или патологических включений (жидкостей). Привести к появлению дефектов в миокарде может длительная диета с исключением мясных продуктов или долгое голодание.
Кардиомиопатия. Симптомы
Степень проявления заболевания зависят от множества факторов. На выраженность симптомов влияют:
- степень разрушения миокарда,
- артериальное давление,
- недостаточность в работе клапанов,
- уменьшение левого желудочка.
В начальной стадии жалобы у больных на сердечные боли отсутствуют. В запущенных случаях больной может чувствовать одышку, боль в грудной клетке, Сердцебиение. При тяжелой форме к дискомфорту в груди и одышке присоединяются отеки на ногах и посинение кончиков пальцев.
Кардиомиопатия. Методы диагностики
При каких симптомах следует поспешить к кардиологу:
- в сердце появились боли неснимаемые нитроглицерином,
- начались перебои в работе сердца,
- сердцебиение учащается или замедляется,
- появились головокружения,
- незначительная физическая активность приводит к сильной одышке,
- с каждым месяцем отеки на ногах становятся все больше,
- кожа бледная или синеватая,
- увеличились печень и селезенка.
Перечисленные признаки говорят о развивающейся сердечной недостаточности. Несколько таких симптомов должны заставить немедленно посетить квалифицированного кардиолога и пройти мероприятия по диагностике.
Способы диагностики:
- ЭКГ,
- мониторинг сердца и давления,
- УЗИ сердца и сосудов,
- исследование крови.
Врач может назначить и дополнительные исследования, не вошедшие в список. Они необязательны, но в некоторых случаях помогают уточнить диагноз.
Диагноз “кардиомиопатия” ставят, когда заболевание сердца обнаружено, но диагностические мероприятия показали, что патология возникла не вследствие врожденных аномалий, воспалений, или опухолей. Таким образом, чтобы поставить диагноз «кардиомиопатия» врачу приходится последовательно исключать ряд распространенных сердечных заболеваний.
Методы лечения кордиомиопатии
При первичной форме болезни назначается симптоматическое лечение. Терапия должна быть направлена на устранение боли в сердце, одышки, нарушения кровообращения.
Усилия врачей при лечении кардиопатии направлены на создание условий, уменьшающих нагрузку на сердце, чтобы прекратить развитие сердечной недостаточности. Пациенту выписывает лекарства для внутреннего применения. Их наименование и дозировка подбираются индивидуально в зависимости от тяжести заболевания и клинической картины.
Обратимая кардиомиопатия развивается сразу после родов или в последний триместр из-за адаптации системы кровообращения к изменениям в организме. В некоторых случаях назначается курс поддерживающей терапии, но чаще патология со временем исчезает сама.
Прогноз заболевания зависит степени его развития и адекватности назначенной терапии. В неблагоприятном случае сердечная недостаточность будет прогрессировать, состояние пациента ухудшаться.
В современных клиниках используют последние достижения кардиологии. Опытные врачи регулярно проходят переаттестацию, участвуют в семинарах и конференциях, обмениваясь опытом
Кардиомиопатия находится под пристальным вниманием кардиологов. С каждым годом появляются новые разработки, позволяющие проводить лечение более эффективно
Поэтому если вам поставили этот диагноз не стоит отчаиваться. При правильном лечении прогноз будет благоприятным.
ПРОСМОТРОВ:
91
Диагностика дилатационной кардиомиопатии
Поскольку сердечная недостаточность и аритмии – главные проявления дилатационной кардиомиопатии, диагноз устанавливается в процессе поиска их причин. В профильных кардиоцентрах мира с этой целью проводится:
- лабораторная диагностика, включающая иммунологические исследования. Они могут обнаруживать признаки продолжающейся гибели кардиомиоцитов, изменение соотношения разных видов лимфоцитов и иммуноглобулинов;
- электрокардиография, в том числе холтеровское мониторирование на протяжении 1-3-х суток, отражает гипертрофию левых отделов сердца, желудочковые и предсердные аритмии, нарушение атриовентрикулярного проведения и другие блокады;
- эхокардиоскопия позволяет выявить расширение всех полостей сердца, снижение его сократительной способности, внутрипредсердные тромбы, повышенное давление в легочной артерии;
- стресс-эхокардиография с медикаментозной нагрузкой служит для дифференциальной диагностики с ишемической кардиомиопатией;
- рентгенография органов грудной клетки. На рентгенограммах видны шаровидное увеличенное сердце и признаки венозного полнокровия легких;
- радионуклидная вентрикулография – после внутривенного введения меченых изотопов с помощью гамма-камеры определяют скоростные и объемные параметры проходящей через сердце крови, по которым судят о его функции;
- сцинтиграфия миокарда выявляет «мозаичность» мышцы сердца, отражающую множество мелких очагов соединительнотканного перерождения мышечных волокон;
- катетеризация сердца с ангиографией – малоинвазивные рентгенэндоваскулярные исследования для оценки размеров его полостей, давления крови в них и исключения ишемической природы кардиомиопатии;
- эндоскопическая биопсия миокарда также выполняется внутрисосудистым способом под контролем флюороскопии. В ходе последующего гистологического исследования образца выявляются очаги некроза, дистрофии и фиброза.
Кардиомиопатия: симптомы
Вы можете не заметить симптомы этого заболевания, так как зачастую они не выражены явно, а в ряде случаев становятся заметными уже осложнения. Однако если кардиомиопатия сердца уже проявила себя, не заметить ее сложно.
- При сильной физической нагрузке вы чувствуете одышку и нехватку воздуха.
- Появляется длительная ноющая боль в груди.
- Заметны слабость, головокружение.
- Постоянные отеки ног, расстройства сна, частые предобморочные состояния.
Эти симптомы говорят о нарушениях сокращения сердца и проблемах с его кровоснабжением. Немедленно обращайтесь к кардиологу при первых их появлениях!
Гипертрофическая кардиомиопатия
Этот вид патологии проявляется увеличением, гипертрофией сердечной ткани в левом желудочке (может произойти увеличение и правого желудочка, но крайне редко).
-
При этом в сердце развивается явная асимметрия: например, полость желудочка значительно уменьшается, а левое предсердие расширяется.
-
Диастолическое заполнение желудочка происходит с нарушениями и диастолическая функция выполняется недостаточно.
-
Часть желудочка, а также межжелудочковая перегородка может гипертрофироваться.
-
Из-за увеличения диастолического давления в легочных венах в легких нарушается газообмен.
Заболевание также весьма часто проявляется у 30-летних пациентов. Для поздних стадий характерны одышка (в 90% случаев), аритмия и стенокардия, а давление на выходе левого желудочка может подниматься до 185 мм рт.ст. Поэтому основными диагностическими методами для данного вида кардиомиопатии являются ЭКГ различных типов и УЗИ сердца.
Среди характерных признаков – продолжительные боли в груди, являющиеся типичными для стенокардии. При физической нагрузке больной может упасть в обморок. Страдает и кровообращение головного мозга, что проявляется краткими ухудшениями внимания, памяти, речи.
Прогноз кардиомиопатии достаточно негативный, если стадия заболевания уже не позволяет внести положительные изменения в работу сердца. Если же диагностика пройдена вовремя и лечение начато на ранних стадиях, то посредством лекарственной терапии (бета-адреноблокаторы, мочегонные средства и т.д.) можно продлить жизнь больного на достаточно долгий срок.
Лечение дилатационной кардиомиопатии
Лечение ДКМП — это лечение хронической сердечной недостаточности (ХСН) в чистом виде, поскольку этиотропное лечение возможно лишь при известной этиологии ДКМП
Еще одной важной целью является уменьшение размеров сердца, для этого должен быть снижен уровень гормонов в крови, которые приводят к его увеличению и, в конечном счете, к ухудшению симптомов. Пациенты обычно принимают различные лекарства для лечения сердечной недостаточности. Врачи кардиологи также рекомендуют изменения в образе жизни
Какие препараты используются для лечения ДКМП?
Для улучшения работы сердца, большинство людей, принимают такие лекарства, как бета-блокаторы, ингибиторы АПФ и/или различные мочегонные средства. Если у вас аритмия, врач может дать вам лекарство для контроля сердечного ритма. Растворители крови могут быть использованы, чтобы предотвратить образование кровяных сгустков. Обсудите с вашим врачом, какое лечение вам больше подходит.
Что используют в хирургии для лечения ДКМП?
Людям с тяжелой формой дилатационной кардиомиопатии, возможно, потребуется одна из следующих операций:
- Сердечная ресинхронизирующая терапия — трёхкамерная стимуляция сердца (один электрод в правом предсердии, два — в желудочках).
- Операция окутывания сердца эластичным сетчатым каркасом — предотвращает прогрессирование ХСН, на начальных стадиях ДКМП может привести к обратному развитию заболевания.
- Механические желудочки сердца (микронасос, установленный в полости левого желудочка) — могут использоваться для временной поддержки гемодинамики, но показано, что через несколько месяцев работы аппарата улучшаются функции самого сердца.
- Трансплантация сердца — в настоящее время уже не считается средством выбора в лечении ДКМП, ввиду возможности альтернативных процедур, перечисленных выше.
Прогноз при ДКМП остается крайне серьезным — в случае идиопатической формы заболевания ежегодная летальность от 5 до 45%, для форм с известной этиологией смертность может быть меньше. Успехи в лечении привели к существенному увеличению выживаемости при этой форме кардиомиопатии.
Методы лечения
В связи с относительно благоприятным прогнозом при бессимптомных аневризмах левого желудочка (ЛЖ), показания к хирургическому лечению у таких пациентов относительны. Тем не менее, у пациентов, которым показана хирургическая реваскуляризация миокарда (АКШ), в некоторых случаях необходимо выполнять хирургическое восстановление правильной формы левого желудочка.
Хирургическое лечение абсолютно показано пациентам, у которых в результате инфаркта миокарда появилась дисфункция ЛЖ с участками акинезии и дискинезии его стенок и закономерным увеличением объема ЛЖ: > 80 мл / м2 при сокращении и > 120 мл / м2 в момент расслабления, а также при угрозе разрыва аневризмы и в случае тромбоэмболического синдрома при тромбированных аневризмах.
При правильном профессиональном подходе, внимательном изучении функции ЛЖ по данным ЭхоКГ, оценке формы и локализации аневризмы, фракции выброса сокращающейся (уцелевшей) части ЛЖ – операция по устранению левожелудочковой аневризмы является вполне оправданной, так как впоследствии снижается напряжение в стенке ЛЖ, мышечные волокна вновь направляются в правильную сторону, возрастает систолическая и улучшается диастолическая функция ЛЖ.
Относительные противопоказания: крайне высокий риск анестезии, отсутствие «живого» миокарда за пределами аневризмы, низкий сердечный индекс.
При хирургическом лечении аневризмы ЛЖ выполняется стандартный доступ путем срединной стернотомии. Аппарат искусственного кровообращения подключается как для АКШ, для удобства устанавливается дренаж ЛЖ через правые легочные вены. После кардиоплегии участок аневризмы выглядит как белесая, фиброзная площадка, впалая в полость левого желудочка. Выполняется разрез аневризмы вдоль передней нисходящей артерии, отступая от нее не менее 1,5 см. Имеющийся в полости тромб удаляется, исключая оставление даже очень мелких фрагментов. Часто такие операции сопровождаются вмешательством на митральном клапане, а также шунтированием передней нисходящей артерии и других артерий при наличии показаний. Оценив объем резецированного участка приступают к ремоделированию и восстановлению геометрии ЛЖ. Методик для этого предложено много, ниже мы приведем основные из них. После завершения хирургических манипуляций на сердце, выполняется важный процесс изгнания воздуха из полостей сердца, следом к сердцу пускают кровоток, снимая зажим с аорты, и через пару минут происходит восстановление сердечной деятельности. Окончание сеанса искусственного кровообращения для оперированного ЛЖ может стать настоящим испытанием и потребовать применение до трех инотропных и вазопрессорных препаратов, а также внутриаортальной баллонной контрапульсации.
Причины кардиомиопатий первичных и вторичных
В зависимости от причин различают первичную и вторичную кардиомиопатию. Причины первичного заболевания разделяются на 3 группы.
- Врожденные развиваются еще на этапе закладки тканей миокарда у эмбриона из-за вредных привычек матери, нарушений питания, стрессов.
- Приобретенные являются следствием воздействия вирусов, нарушения обменных веществ, ядовитых веществ.
- Смешанные комбинируют одну или несколько вышеуказанных причин.
Нередко встречается первичная кардиомиопатия у детей. Она может быть не только врожденной, но и приобретенной под воздействием причин, приводящих к нарушению развития клеток миокарда.
Вторичное заболевание развивается вследствие воздействия внутренних или внешних факторов, другой патологии. К таковым относят:
- накопление клетками различных патологических включений;
- лекарственные препараты, в частности отдельные противоопухолевые;
- алкоголь в больших количествах и при длительном употреблении;
- нарушения обмена веществ в миокарде в результате эндокринных патологий;
- неправильное питание, ожирение, сахарный диабет, болезни ЖКТ;
- длительные диеты, вызывающие недостаток витаминов и питательных веществ.
В России смертность по причине вторичной кардиомиопатии – чрезвычайно распространенное явление. А так как сами причины очень разнообразны, то в каждом отдельном случае необходимо качественное и профессиональное обследование.
Диагностика
Инструментальные данные
• ЭКГ •• Признаки гипертрофии и перегрузки левого желудочка (депрессия сегмента ST и отрицательные зубцы T в I, aVL, V5, V6), левого предсердия •• У 20% больных ДКМП обнаруживают фибрилляцию предсердий •• Возможны нарушения проводимости, в частности блокада левой ножки пучка Хиса (до 80% больных), наличие которой коррелирует с высоким риском внезапной сердечной смерти (появление блокады левой ножки пучка Хиса связывают с развитием фиброзного процесса в миокарде) •• Характерно удлинение интервала Q–T и его дисперсия •• Реже возникает АВ — блокада.
• Мониторирование по Холтеру позволяет выявить угрожающие для жизни аритмии и оценить суточную динамику процессов реполяризации.
• ЭхоКГ позволяет выявить основной признак ДКМП — дилатацию полостей сердца с уменьшением фракции выброса левого желудочка. В допплеровском режиме можно обнаружить относительную недостаточность митрального и трёхстворчатого клапанов (может иметь место и относительная недостаточность аортального клапана), нарушения диастолической функции левого желудочка. Кроме того, при ЭхоКГ можно провести дифференциальную диагностику, выявить вероятную причину сердечной недостаточности (пороки сердца, постинфарктный кардиосклероз), оценить риск тромбоэмболии при наличии пристеночных тромбов.
• Рентгенологическое исследование помогает выявить увеличение размеров сердца, признаки лёгочной гипертензии, гидроперикарда.
• Радионуклидные методы исследования — диффузное снижение сократительной способности миокарда, накопление радионуклида в лёгких.
• МРТ позволяет выявить дилатацию всех отделов сердца, снижение сократительной способности миокарда левого желудочка, венозный застой в лёгких, структурные изменения миокарда.
Диагностика. Диагноз ДКМП ставят путём исключения других заболеваний сердца, проявляющихся синдромом хронической систолической сердечной недостаточности.
Дифференциальная диагностика. У ДКМП нет каких — либо патогномоничных клинических или морфологических маркёров, что затрудняет дифференциальную диагностику её со вторичными поражения миокарда известной природы (при ИБС, артериальной гипертензии, микседеме, некоторых системных заболеваниях и т.д.). Последние при наличии дилатации камер сердца называют вторичными кардиомиопатиями. Особенно трудной иногда бывает дифференциальная диагностика ДКМП с тяжёлым ишемическим поражением миокарда у относительно пожилых людей при отсутствии характерного болевого синдрома в виде стенокардии
При этом следует обращать внимание на наличие факторов риска атеросклероза, наличие атеросклеротического поражения аорты и других сосудов, но решающим могут быть данные коронарографии, позволяющей исключить стенозирующее поражение коронарных артерий. Тем не менее благодаря позитронной эмиссионной томографии миокарда появилась возможность очень точной дифференциальной диагностики между ДКМП и ишемической кардиомиопатией
Причины кардиомиопатии
В настоящее время причины заболевания изучены плохо. Известные причины кардиомиопатии:
• вирусные инфекции. Нередко заболевание развивается после перенесенного вирусного миокардита;
• изменения в организме женщины, которые происходят после беременности и родов;
• частое употребление алкоголя;
• нехватка организму некоторых микроэлементов, например, селена;
• наследственность. У детей, родившихся в семьях, где много больных родственников, имеют более высокие риски;
• заболевания, сопровождающиеся нарушением обменных процессов и накоплением в органах некоторых веществ.
Патофизиология
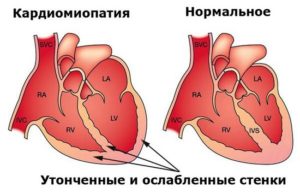
Иллюстрация нормального сердца против сердца с дилатационной кардиомиопатией
Прогрессирование сердечной недостаточности связано с ремоделированием левого желудочка, которое проявляется в постепенном увеличении конечного диастолического и конечного систолического объемов левого желудочка, истончении стенки и изменении геометрии камеры на более сферическую, менее удлиненную форму. Этот процесс обычно связан с постоянным снижением фракции выброса . Концепция ремоделирования сердца была первоначально разработана для описания изменений, которые происходят в дни и месяцы после инфаркта миокарда.
Компенсационные эффекты
По мере прогрессирования ДКМП активируются два компенсаторных механизма в ответ на нарушение сократимости миоцитов и уменьшение ударного объема:
- Закон Фрэнка-Старлинга
- Нейрогормональная обратная связь через активацию симпатической нервной системы и ренин-ангиотензиновой системы.
Эти ответы первоначально компенсируют снижение сердечного выброса и поддерживают бессимптомные реакции с ДКМП. Однако со временем эти механизмы становятся пагубными, внутрисосудистый объем становится слишком большим, а прогрессирующая дилатация приводит к симптомам сердечной недостаточности.
Вычислительные модели
Расширение сердца — это трансверсально изотропный необратимый процесс, возникающий в результате чрезмерной деформации миокарда . Модель вычисления объемного, изотропного и роста сердечной стенки предсказывает взаимосвязь между сердечными деформациями (например, перегрузкой объемом после инфаркта миокарда) и дилатацией, используя следующие управляющие уравнения:
F знак равно F е ⋅ F грамм {\ Displaystyle F = F ^ {e} \ cdot F ^ {g} \,}
где — упругое растяжение объема, которое является обратимым и необратимым, изотропный рост объема, описываемый как:
F е {\ displaystyle F ^ {e}} F грамм {\ displaystyle F ^ {g}}
F грамм знак равно я + λ грамм — 1 ж ⊗ ж {\ displaystyle F ^ {g} = \ mathbb {I} + f_ {0} \ otimes f_ {0} \,}
где представляет собой вектор, который точки вдоль кардиомиоцитов «S длинной оси и является кардиомиоцит растяжения из — за роста. Общий рост кардиомиоцитов определяется по формуле:
ж {\ displaystyle f_ {0}} λ грамм {\ displaystyle \ lambda ^ {g}}
λ знак равно λ е ⋅ F λ грамм {\ displaystyle \ lambda = \ lambda ^ {e} \ cdot F \ lambda ^ {g} \,}
Вышеупомянутая модель показывает постепенное расширение миокарда , особенно миокарда желудочков, для поддержки перегрузки объемом крови в камерах. Дилатация проявляется в увеличении общей массы сердца и диаметра сердца. Кардиомиоциты достигают максимальной длины 150 м в эндокарде и 130 м в эпикарде за счет добавления саркомеров. Из-за увеличения диаметра расширенное сердце имеет сферическую форму, в отличие от эллиптической формы здорового человеческого сердца. Кроме того, стенки желудочков имеют одинаковую толщину, характерную для патофизиологической дилатации сердца.
μ {\ displaystyle \ mu} μ {\ displaystyle \ mu}
Клапанные эффекты
По мере увеличения желудочков митральный и трикуспидальный клапаны могут потерять способность правильно соединяться. Эта потеря коаптации может привести к митральной и трикуспидальной регургитации . В результате пациенты с ДКМП подвергаются повышенному риску фибрилляции предсердий . Кроме того, ударный объем уменьшается, и на желудочек приходится большая объемная нагрузка, что усиливает симптомы сердечной недостаточности.
Симптомы кардиомиопатии сердца
В зависимости от вида заболевания (дилатационная, гипертрофическая, а также рестриктивная форма) признаки заболевания могут существенно различаться. Начальные этапы кардиомиопатии протекают практически бессимптомно. В число наиболее частых жалоб пациента можно отнести:
- выраженную одышку в состоянии покоя, при физических нагрузках;
- частые, сильные приступы удушья;
- быструю утомляемость, слабость;
- острые боли в груди.
Еще один симптом, свидетельствующий о развитии кардиомиопатии — острые боли в грудной клетке. Это наиболее распространенные признаки, которые могут говорить о том, что у человека развивается кардиомиопатия сердца смерть может наступить неожиданно в случае их постоянного игнорирования.
Получить бесплатную консультациюКонсультация ни к чему Вас не обязывает
Диагностика
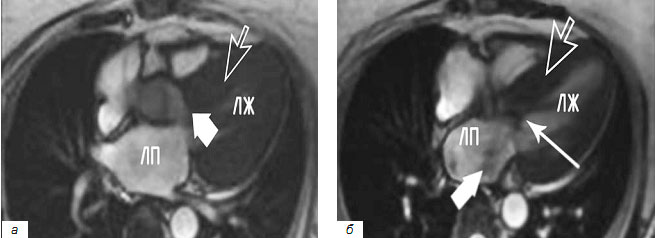
Поскольку данное заболевание диагностировать достаточно проблематично, для его выявления специалисты могут прибегать одновременно к нескольким способам. Пациент может пройти электрокардиографию, рентгенографию и эхокардиографию. Суточный ЭКГ мониторинг также может быть очень полезен для диагностики, а также последующего лечения. Такой способ предоставляет полную картину патологии. Ведь в случае проведения мониторинга ЭКГ специалисту становится доступна картина развития болезни. Для выявления заболевания может быть проведена МРТ сердца в Москве.
Профилактика
В зависимости от стадии заболевания, пациенту может быть назначена первичная, а также вторичная профилактика. Первичная направлена на снижение вероятности развития заболевания. Для этого рекомендуется:
- отказаться от употребления большого количества алкоголя;
- ограничить контакт с различными токсичными веществами;
- применять средства индивидуальной защиты на рабочем месте;
- предупреждать, а также осуществлять своевременное лечение вирусных заболеваний.
Что касается вторичной профилактики (для предотвращения развития заболевания), в эту группу входят следующие меры:
- отказ от занятий физическим трудом;
- постоянное наблюдение у специалиста;
- отказ от курения, приема алкогольных напитков;
- исключение стрессовых ситуаций, отказ от самостоятельного лечения.
Лечение
Заболевание сердца кардиомиопатия требует неотложного лечения. В таком случае удастся предупредить резкое ухудшение состояния здоровья пациента. В комплексную лечебную программу входит коррекция сердечной хронической недостаточности, подбора индивидуального лечебного режима, а также терапия, профилактика аритмии, хирургическое лечение.
Независимо от вида, стадии заболевания, специалисты назначают для его лечения прием различных препаратов (в большинстве случаев это β-адреноблокаторы). Лекарства снижают ишемию миокарда, а также хорошо влияют на гемодинамику.
Реабилитация
После завершения курса лечения пациенту необходима реабилитация. Как правило, она подразумевает прием поддерживающих препаратов (назначаются лечащим доктором в индивидуальном порядке). При реабилитационном периоде пациент должен посещать специалиста. Полноценный сон, сбалансированный рацион питания, отказ от алкоголя, исключение стрессов — обязательны при реабилитации.
Записаться на приёмЗапишитесь на приём и получите профессиональное обследование в нашем центре
Причины
Существует три группы основных причин развития первичной кардиомиопатии: врожденная, смешанная, и приобретенная. К вторичным относятся кардиомиопатии вследствие какого-либо заболевания.
Врождённая патология сердца развивается вследствие нарушения закладки тканей миокарда во время эмбриогенеза. Причин очень много, начиная от вредных привычек будущей матери и заканчивая стрессами и неправильным питанием. Так же известны кардиомиопатии беременных и воспалительные кардиомиопатии, которые по существу можно назвать миокардитом.
К вторичным формам относятся следующие виды:
- Кардиомиопатия накопленная или инфильтративная. Для нее характерно накопление между клетками или в клетках патологических включений.
- Токсическая кардиомиопатия.
- Эндокринная кардиомиопатия (метаболическая кардиомиопатия, дисметаболическая кардиомиопатия) возникает вследствие нарушения обмена веществ в сердечной мышце.
- Алиментарная кардиомиопатия образуется в результате нарушения питания, а в частности при длительных диетах с ограничением мясных продуктов или голодании.
Проявления ГКМП многообразны и зависят от ряда факторов: степени гипертрофии миокарда, наличия и величины градиента давления, недостаточности митрального клапана, нередко встречающейся у больных, степени уменьшения полости левого желудочка и тяжести нарушения насосной и диастолической функций сердца и др. Жалобы часто отсутствуют.
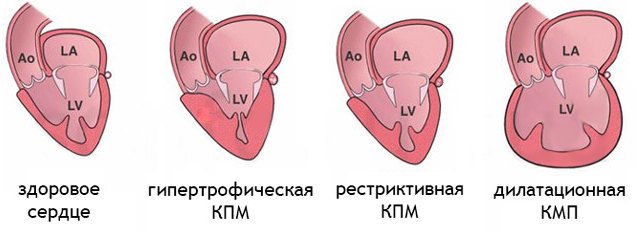
Различают 3 группы КМП:
Гипертрофическую.
Дилатационную (застойную).
Рестриктивную.
Симптомы дилатационной кардиомиопатии:
- Нарастающая сердечная недостаточность.
- Одышка при физической нагрузке.
- Быстрая утомляемость.
- Отеки на ногах.
- Бледность кожи.
- Посинение кончиков пальцев.
Симптомы гипертрофической кардиомиопатии:
- Одышка.
- Боли в грудной клетке.
- Склонность к обморокам, сердцебиению.
Симптомы рестриктивной кардиомиопатии:
- Отеки.
- Одышка.
Основным инструментальным методом диагностики всех видов кардиомиопатий является УЗИ сердца.
Суточное холтеровское мониторирование электрокардиограммы позволяет оценить частоту и выраженность нарушений ритма сердца и внутрисердечных блокад, а так же эффективность проводимого лечения. Лабораторная диагностика важна для контроля эффективности проводимой терапии в оценке состояния водно-солевого баланса, для исключения некоторых побочных эффектов препаратов, а также для выявления вторичных причин поражения сердца.