Фиброма кожи
Содержание:
- Виды фибромы, причины развития
- Опухоли кожи
- Новые жители кожи
- Типы фибром матки
- Разновидности опухолей
- Радиохирургическая методика
- Какие новообразования век диагностируют чаще?
- Виды фибром
- Удаление липомы лазером
- Типы фибром полости рта
- Лечение фибромы ротовой полости
- Лапароскопическая операция по удалению миомы матки отличается от традиционной хирургии в нескольких ключевых направлениях
- Причины образования фибром
- Разновидности остеомиелита челюсти
- Виды доброкачественных опухолей
- V. Часто встречающиеся саркомы мягких тканей
Виды фибромы, причины развития
Фиброма формируется из клеток соединительной ткани. Внешне она имеет плотную структуру, четкие границы и розоватый окрас. По строению располагается на ножке или небольшом основании. По категории взаимосвязанных с опухолью тканями выделяют три типа:
- Фибромиома – развивается в мышечных волокнах, часто встречается на матке узловым очаговым скоплением.
- Ангиофиброма – связана с сосудами.
- Фиброаденома – образование в железистой зоне.
Также доброкачественное образование бывает твердым или мягким. Твердые возникают на слизистой оболочке или коже, чаще не имеют ножки. Их плотность увеличена, поэтому подвижности почти нет. Удаление мягкой фибромы часто проводится в подмышечных впадинах, паху, под молочной железой, на шее. Они подвижны, сформированы из тонкого слоя клеток, по цвету близки к оттенку кожи, иногда с пигментацией.
Наиболее частые причины развития патологии – физическое или химическое повреждение, инфекции мягких тканей. Немалое влияние оказывает гормональный дисбаланс, возрастные изменения, наследственность.
Фибромы характерны для возрастной категории более 30 лет. Внешне они схожи с папилломами, поэтому для окончательной диагностики потребуется помощь дерматолога-онколога. Несмотря на доброкачественный характер опухоли, при ее удалении проводят гистологический анализ клеток.
Опухоли кожи
Это довольно разнообразная в морфологическом отношении группа,составляющая значительную часть новообразований у животных, к которой относят опухоли эпителиального происхождения, нейроэктодермального (невусы, меланомы) и мезенхимального происхождения (см. опухоли мягких тканей).
Доброкачественные опухоли кожи
Самыми распространенными доброкачественными опухолями кожи являются:
- папилломы;
- невусы;
- эпидермальные кисты;
- аденомы придатков кожи;
- аденома гепатоидных желез;
- гемангиомы;
- гистиоцитома.
Злокачественные опухоли кожи
- плоскоклеточный рак;
- базалиома;
- рак придатков кожи;
- кератоакантома;
- меланома;
- гепатоидная аденокарцинома.
Выделяют следующие клинические стадии рака кожи (ВОЗ, 1980г.):
- Т-преивазивная карцинома;
- Т-0 первичная опухоль не определяется;
- Т-1 опухоль менее 2 см в максимальном диаметре, поверхностно расположенная, эндофитная или экзофитная;
- Т-2 опухоль от 2 до 5 см в максимальном диаметре или с минимальной инфильтрацией дермы, независимо от размера;
- Т-3 опухоль больше 5 см в максимальном диаметре или с инфильтрацией подкожной клетчатке независимо от размеров;
- Т-4 опухоль, инфильтрирующая в другие структуры (фасции, мышцы, кость или хрящ).
- N-0 лимфатические узлы не пальпируются.
- N-1 подвижные лимфатические узлы на стороне поражения ( 1а — лимфатические узлы не увеличены, 1б — лимфатические узлы увеличены).
- N-2 подвижные лимфатические узлы на противоположной стороне или с двух сторон (2а — лимфатические узлы не увеличены, 2б — лимфатические узлы увеличены).
- N-3 неподвижные лимфатические узлы с любой стороны или с обеих сторон.
- М-0 нет выявленных метастазов.
- М-1 отдаленные метастазы.
Плоскоклеточный рак
По гистологическому строению может быть с ороговением и без ороговения. Ороговевающий рак более дифференцированный. Опухолевый процесс может протекать в виде язвенной или узловатой формы и локализоваться на любом участке тела. К характерным признакам относят образование язвы с приподнятыми валикообразными краями инфильтрата или массивного узла. Более злокачественное течение с тенденцией к прорастанию в подлежащие ткани и метастазированию в региональные лимфатические узлы свойственно раку с локализацией на кожно-слизистых стыках, лапах, предплечье и голени.
Опухоль в основном локализуется на коже головы, шеи, конечностей, реже туловище. Базалиома может быть в виде уплотненной плоской бляшки, бородавчатого разрастания, почти все формы склонны изъязвляться. После радикального удаления склонны рецидивировать. Метастазирует поздно при значительных размерах.
Кератоакантома
Условно-доброкачественная опухоль, обладает местно-деструктивным ростом, может врастать в кость и надкостницу. Не метастазирует.
Меланома
Кожные меланомы встречаются реже, чем меланомы полости рта. В основном они расположены на дистальной части конечности или кожно-слизистых соединениях (губы, веки), где они имеют очень злокачественную природу. Чисто кожные меланомы — условно-доброкачественны. Характерными чертами являются изъязвление и вторичные инфекции. Уже на ранних стадиях наблюдаются региональные и отдаленные метастазы.
Диагноз
Диагностика злокачественных опухолей кожи основана на клинических данных и подтверждается гистологическими и цитологическими исследованиями.
Лечение
Для лечения опухолей кожи необходимо радикальное удаление с захватом не менее 1 см окружающих тканей. При мастоцитомах не менее 3х см. При локализованных процессах возможно применение криодеструкции и цитостатические мази (проспидиновая, колхаминовая и др.). При удалении злокачественных меланом захват здоровых тканей должен быть не менее 3 см от края опухоли. Для лечения местно-распространенных и метастазирующих опухолей возможно применить химиотерапию по схеме:
- Доксорубицин 40 мг на метр квадратный в первый день.
- Цисплатин 40 мг на метр квадратный в первый день
Каждые 3 -4 недели. На курс — 6 циклов.
После удаления злокачественных меланом необходимо применить химиотерапию по схеме:
- Доксорубицин 40 мг на метр квадратный в первый день.
- Дакарбазин 150 мг на метр квадратный с 1-го по 5-й день.
Каждые 3 -4 недели. На курс — 6 циклов
Новые жители кожи
Новообразования кожи – довольно распространенные заболевания. Если вы внимательно присмотритесь, например, к случайным попутчикам в автобусе, то наверняка заметите, что почти нет людей без каких-либо образований – родинки, бородавки, подкожной «шишки»… Опухоли бывают доброкачественными и злокачественными. Часть доброкачественных опухолей не изменяет своего характера за время своего существования, хотя случается, что они проявляют способность увеличиваться, иногда до значительных размеров. Существует огромное число форм доброкачественных опухолей кожи и подкожной клетчатки: бородавки, кератозы, кисты, гемангиомы, лимфангиомы, липомы, фибромы, келоиды, ганглии.
К сожалению, обо всех этих видах и способах их лечения в формате одной статьи мы рассказать не сможем, затронем лишь те проблемы, которые наиболее часто волнуют наших пациентов, в частности, поговорим о липомах, атеромах, фибромах и гемангиомах.
Типы фибром матки
Фиброма может локализироваться на любой маточной оболочке, поэтому классифицировать новообразование принято в зависимости от места сосредоточения:
Подслизистая фиброма: развивается под мембраной маточной полости. Увеличиваясь в размере, опухоль становится причиной появления сильных болей внизу живота и спазмов. Сопровождается рост фибромы кровотечениями, поэтому не заметить её очень трудно.
Подсерозные образования: появляются с внешней стороны мембраны матки. Четкой симптоматики развитие данного типа опухоли не имеет, поэтому обычно фиброму диагностируют после того как она достигнет больших размеров, что приведет к нарушению функциональности органов, находящихся рядом с маткой.
Интерстициальная фиброма: располагается непосредственно на маточных стенках. Этот вид заболевания встречается чаще всех остальных и провоцирует значительное увеличение в размерах самой матки.
Межсвязочные фибромы: локализируются в полости между связками, которые поддерживают матку. В процессе лечения, скорее всего, возникнет необходимость оперативного вмешательства
Удаление опухоли требует осторожности, поскольку существует вероятность повредить соседствующие органы или сосуды.
Стебельчатая фиброма: проявляется вследствие развития у опухоли подсерозного типа специфической ножки. Перегиб этой ножки вызывает сильные болевые ощущения.
Фиброма паразитная: немного отличается от всех остальных типов, поскольку существует, присоединяясь к ближайшим органам малого таза
Несвоевременная терапия паразитной опухоли может спровоцировать развитие фибромы шейки матки.
Разновидности опухолей
УЗИ почек
Стоимость: 2 700 руб.
Подробнее
Все опухоли делятся на злокачественные и доброкачественные. В зависимости от локализации различают: опухоль паренхимы почек, опухоль лоханки и мочеточника. Среди доброкачественных новообразований чаще всего встречаются папиллома, ангиома, ангиолипома.
Рак почки (злокачественная опухоль почки) — в зависимости от распространенности процесса делится на несколько разновидностей:
- локализованный (рост опухоли ограничен, метастазов нет);
- местно-распространенный (раковые клетки обнаруживаются в окружающих тканях, опухоль проникает за пределы почечной капсулы, в том числе в сосудистое русло);
- генерализованный (наиболее тяжелый для лечения вид рака, характеризуется метастазированием).
В зависимости от особенностей конкретной клинической ситуации назначают лечение. При любом виде опухоли почек пациенту достаточно вовремя записаться на диагностику и следовать рекомендациям врача. На ранних этапах даже при наличии онкологии прогноз преимущественно положительный.
Радиохирургическая методика
Современный атравматический метод – это радиоволновая хирургия. Она дает возможность проводить процедуру бесконтактного разреза и спаивания сосудов тканей эпидермиса за счет действия радиоволн. Рассечение кожного покрова проводится благодаря высокой энергии, которая позволяет преодолеть сопротивление кожи при ее контакте с радиоволнами. При воздействии луча клетки испаряются, а эпидермис расходится в необходимой зоне.
Главным достоинством методики при сравнении с лазерным способом удаления является возможность врача-хирурга контролировать процесс. Именно за счет этого достигается точность глубины разреза. Благодаря высокой эффективности и простоте осуществления радиоволновой метод нашел широкое применение в косметологии. К тому же он позволяет добиться гарантированного результата в решении многих косметических проблем.
Эта методика находит широкое использование и в других отраслях, в том числе дерматологии и гинекологии для максимально щадящего удаления:
- доброкачественных образований на поверхностном слое эпидермиса или слизистой оболочки;
- образований при вирусной инфекции;
- папиллом;
- эрозии шейки матки.
Процедура не приводит к появлению крови, она не занимает много времени и не требует длительной реабилитации.
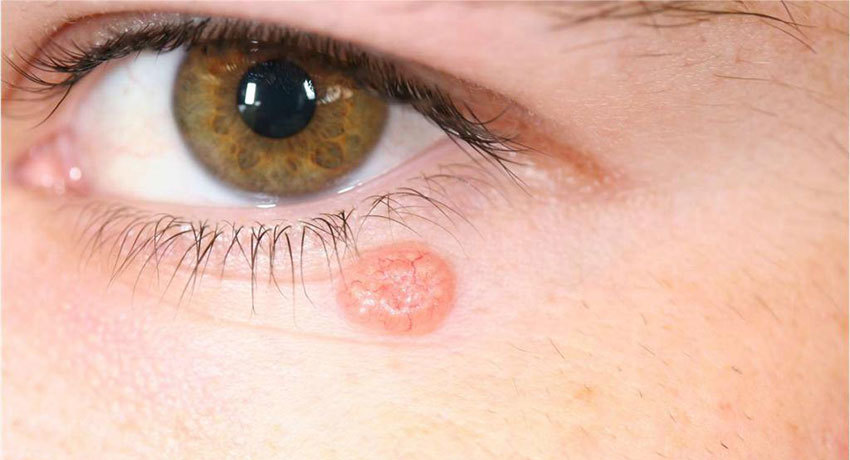
Какие новообразования век диагностируют чаще?
- Ячмень – это плотный «шарик» в области века, вызванный инфекцией. Глаз, как правило, краснеет, а веко слегка опухает. Без лечения ячмень перерастает в гнойный абсцесс или халязион.
- Халязион похож на небольшой плотный узелок и обычно располагается на крае века. Зачастую он возникает из-за закупорки сального протока, запущенного ячменя, гормонального дисбаланса или инфекции.
- Папилломы представляют собой наросты – плоские или на ножке. На одном веке может образоваться несколько папиллом. Их появление вызвано вирусом. Папилломы, как правило, перерождаются в злокачественные опухоли и приводят к опасным глазным болезням.
- Ксантелазма отличается желтоватой окраской, приплюснутой формой и довольно быстрым ростом. Как правило, она возникает вследствие нарушения обмена веществ, функции печени и высокого содержания холестерина.
- Птеригиумом называют разрастание тканей конъюнктивы на роговицу, которое по мере своего роста вызывает серьезное ухудшение зрения. Вам может казаться, что в глаз что-то попало, он воспаляется, краснеет, чешется и отекает, возникает синдром «сухого» глаза.
- Гемангиома – это доброкачественная опухоль сосудистой оболочки глаза, внешне похожая на небольшую припухлость голубоватого цвета. В большинстве случаев она бывает врожденной и обнаруживается у младенцев. Гемангиома располагается внутри века, конъюнктивы или орбиты.
- Кисты век и конъюнктивы зачастую возникают в результате травмы или недавно перенесенного воспаления.
- Невусы – это доброкачественные пигментные образования. Удалять их без назначения врача очень опасно.
Виды фибром
Новообразование может иметь врожденную природу либо появится на любом участке тела в любой момент жизни. Наиболее распространена мягкая фиброма фиброма.
Внимание! Фибромы могут прорастать в сосудистые (ангиофибромы), мышечные (фибромиомы матки у женщин) или жировые (фибролипомы) ткани. Потому, для точной постановки диагноза и проведения в случае необходимости грамотного лечения, посещение специалиста обязательно
Принято разделять два вида фибром:
- твердая фиброма
- мягкая фиброма.
Фибромы могут располагаться на любом участке тела.
Мягкие фибромы формируются чаще всего у женщин пожилого и старческого возраста и внешне напоминают небольшой кожистый мешочек телесного или коричневого оттенка на ножке.
Место локализации:
- подмышечные впадины;
- шея;
- зона паха;
- лицо;
- грудь.
Фибромы на коже могут разрастаться (фиброматоз) либо представлять единичные образования.
Удаление липомы лазером
Нами проводится удаление липомы лазерным способом. Клиника в Москве оснащена одним из современных высокотехнологических хирургических лазеров СО2 (США). Перед процедурой пациенту необходимо будет пройти небольшое обследование для определения характеристик липомы и метода ее устранения. После операции проводится обязательный лабораторный контроль CMD (Центр молекулярной диагностики НИИ Роспотребнадзора РФ), и УЗИ (при необходимости).
Пациент все время находится под наблюдением, процедура проводится врачом высшей категории, кандидатом медицинских наук. Предоставляется удобная послеоперационная палата.
Поскольку лазерное удаление является щадящим методом, уже на следующий день после операции пациент может выйти на работу. Послеоперационный период не сопровождается отечностями, инфицированием и образованием рубцов. Следы проведенной процедуры исчезают за считанные дни.
Типы фибром полости рта
- Плотная (твердая) фиброма. Образование состоит из грубых волокон соединительной ткани, содержащих небольшое количество ядер, плотно прилегающих друг к другу. Такая фиброма чаще всего расположена на деснах или твердом нёбе.
- Мягкая фиброма. Новообразование имеет более мягкую структуру из-за образования тонкими и рыхлыми волокнами, в структуре которых находится большое количество ядер. Локализуется такая опухоль на языке и внутри ротовой полости на щеках. В некоторых случаях могут встречаться смешанные новообразования, такие как фиброгемангиомы или фибролипомы.
- Фиброма от раздражения. Это новообразование не является опухолью и встречается довольно часто. Развивается оно в результате повреждения механическим или химическим путями. Эта фиброма располагается на слизистой оболочке ротовой полости и имеет вид папулы розового цвета с четкими границами. В процессе роста появляется плотный округлый узелок. При постоянном травмировании фибромы на ее поверхности могут появиться бугристость и изъязвление.
- Симметричные фибромы бобовидной формы и плотной консистенции обычно располагаются у трех моляров на поверхности десны верхней челюсти. Такая опухоль не является истинной фибромой, а представляет собой разрастание десны и сопровождается рубцеванием тканей.
- Дольчатая фиброма. Это новообразование отличает бугристая поверхность, возникающая в результате реактивной гиперплазии тканей десны при ее регулярном травмировании, например, снимаемым протезом.
- Фиброзный эпулис. Данное новообразование плотной консистенции располагается на деснах и имеет замедленный рост.
Лечение фибромы ротовой полости
Чтобы эффективно и навсегда избавиться от новообразования в ротовой полости, необходимо хирургическое вмешательство. Фиброму иссекают либо с помощью лазера, либо радиоволновым методом с применением местной анестезии.
Если у фибромы есть ножка, то ее обязательно удаляют с помощью двух окаймляющих разрезов. Основание фибромы удаляется дугообразным разрезом. Для иссечения фибромы, находящейся на внутренней поверхности слизистой губы, используют перпендикулярное рассечение через волокна круговой мышцы рта. Если фиброма имеет большие размеры, необходимо предотвратить деформацию слизистой. Для этого дефект, остающийся после удаления, прикрывают V-образным лоскутом из находящихся рядом тканей.
После удаления фибромы из ротовой полости специалист приписывает ранозаживляющие препараты или вспомогательные процедуры. В большинстве случаев прогнозы выздоровления благоприятные вследствие успешного удаления новообразования.
Лапароскопическая операция по удалению миомы матки отличается от традиционной хирургии в нескольких ключевых направлениях
- Во время лапароскопической операции хирург не смотрит в брюшную полость непосредственно через большой разрез поперек живота, а выполняет операцию, глядя на большой видеомонитор.
- Чтобы быть успешной сама операция и, особенно, ушивание матки, которая необходима во время лапароскопической миомэктомии, требуют большой зрительно-моторной координации и ловкости, а также знание анатомии области таза
- Процедура безопасна и эффективна, когда выполняется надлежащим образом, хорошо подготовленным специалистом. Процедура на самом деле сложная, поэтому к подготовке и соответствующему опыту врача, выполняющему её, предъявляются большие требования, чем при абдоминальной хирургии.
Консервативное удаление миомы проводят в четыре этапа:
- 1. Отсечение и вылущивание миоматозных узлов.
- 2. Восстановление дефектов миометрия – ушивание раны матки.
- 3. Извлечение миоматозных узлов.
- 4. Гемостаз и санация брюшной полости.
Показания к консервативной миомэктомии
- Размеры миомы матки 12 недель беременности и более у женщин репродуктивного возраста.
- Наличие хотя бы одного миоматозного узла диаметром более 3.5 см у женщин, планирующих беременность.
- Наличие миомы любых размеров при невынашивании беременности и бесплодии, если исключены другие причины этой проблемы.
- Миома, вызывающая кровотечения, из-за деформации полости и нарушения сократительной способности матки, что приводит к анемии у женщины репродуктивного возраста.
- Быстрый рост миомы — более 4 недель беременности за год.
- Синдром тазовых болей, возникающий в результате нарушения кровообращения в миоматозных узлах.
- Нарушение функции смежных органов (мочевого пузыря, кишечника) за счёт их механического сдавливания опухолью.
Противопоказания к лапароскопическому удалению миомы матки
- Декомпенсация заболеваний сердечно-сосудистой и дыхательной системы, сахарный диабет, печеночная недостаточность, заболевания крови и некоторые другие заболевания. Для определения противопоказаний необходима консультация терапевта или специалиста соответствующего профиля.
- Злокачественные заболевания эндометрия и шейки матки. При подозрении на малигнизацию до операции необходимо оценить состояние органов при помощи онкоцитологии, но более информативна, конечно, биопсия.
- Выраженный спаечный процесс после ранее перенесенных операций, а также ожирение II-III степени являются относительными противопоказаниями.
- Проведение консервативной миомэктомии при множественной миоме матки требует взвешенного подхода из-за высокой частоты рецидивов (от 30% и выше), в то время, как при одиночных узлах не более 10-20 %.
Противопоказания к выполнению миомэктомии лапароскопическим доступом в определенной степени относительны и зависят от профилактики кровотечения во время операции и владения хирургом техникой эндоскопического шва. Несмотря на преимущества лапароскопического доступа, лечение «трудных» миом, которые имеют следующие характеристики: размеры более 7-8 см, расположены интерстициально с центрипетальным ростом, перишеечно, по задней стенке матки, интралигаментарно и в области ребра матки, ранее имело ограничения. Это было связано с высоким риском осложнений, таких как: кровотечение при выделении узла, вероятность конверсии (переход на традиционную операцию – с лапаротомией), формирование ненадежного рубца на матке вследствие плохой визуализации раны в условиях продолжающегося кровотечения и активного использования в таких условиях электрохирургии.
Для решения этой проблемы в клинике высоких медицинских технологий им. Н. И. Пирогова с 2010 года используется методика временной предоперационной эмболизации маточных артерий.Благодаря этому нам удается решить проблемы стандартной техники лапароскопической миомэктомии: операция проводится без кровопотери, с минимальным электрохирургическим воздействием на миометрий, что позволяет выделить узел без травмы окружающих тканей и надежно ушить рану на матке в условиях хорошей визуализации. А это необходимо для последующей беременности и родов.
Причины образования фибром
Причины образования фибромы не совсем понятны. В случае мягких фибром, известно, что эти изменения являются врожденными. Однако также известно, что существуют определенные состояния, которые предрасполагают их к возникновению. Это ожирение, беременность, диабет и эндокринные нарушения. Некоторые теории также говорят, что образование мягких фибром связано с хроническим механическим раздражением.
 Эндокринные нарушения
Эндокринные нарушения
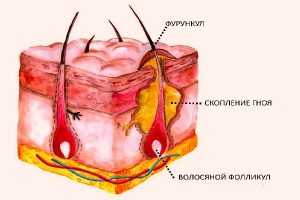
Хотя причина твердых фибром также не до конца понятна, наиболее вероятными источниками считаются укусы насекомых или других членистоногих, фолликулит и небольшие царапины. Также было отмечено, что тяжелые фибромы возникают чаще у пациентов, инфицированных ВИЧ, а также у пациентов, принимающих иммунодепрессанты.
Благодаря доброкачественной природе миомы и отсутствию тенденции к их злокачественности необходимости лечить эти опухолевые изменения, как бывает в случае потенциально опасных новообразований, нет. Чаще всего пациенты решают удалить фиброму по эстетическим причинам, когда она находится в видимом месте, например, на лице или шее или когда поражение находится в месте, которое подвержено постоянному раздражению, например, в подмышечной впадине, паху или на шее.
Существует ряд методов, позволяющих удалить миомы – это хирургические, электрохирургические, криохирургические и лазерные методы. При наличии очень темных фибром необходимо дифференцировать такие поражения от злокачественной меланомы. Однако большинство из них оказываются доброкачественными и их можно безопасно оставить либо удалить.
Выбор метода осуществляется дерматологом, который учитывает местоположение и объем образования. Чаще выбирается лазер или радиоволновой метод.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Разновидности остеомиелита челюсти
(в данном разделе разместить несколько фото пациентов с остеомиелитом)
Классификация остеомиелита челюсти делится по способу проникновения инфекции, локализации и типам возбудителя. Каждая из разновидностей имеет свою специфику лечения, диагностики и прогнозирования осложнений. Неправильно поставленный диагноз приводит к затяжным последствиям, которые провоцируют развитие других серьезных недугов.
Наиболее часто встречается одонтогенный остеомиелит, причинами которого стали недолеченные воспалительные заболевания, запущенный кариес и даже стоматит. Инфицирование происходит через кариозную полость, афтозную язву или открытую пульпу, распространяясь на мягкие ткани и далее – в челюстную кость. Из-за специфики в 70% случаев это остеомиелит нижней челюсти, так как на нее приходится основная жевательная нагрузка.
Одонтогенный остеомиелит
Травматический остеомиелит верхней челюсти, как и нижней, является последствием внешнего воздействия. Особую опасность представляют закрытые переломы и трещины, образовавшиеся в результате неправильного срастания костной ткани. Попадание возбудителя инфекции не всегда фиксируется в полости рта – в ряде случаев бактерии проникают через поврежденную скулу.
Травматический остеомиелит
Частным случаем травматического типа является лучевой остеомиелит, представляющий собой поражение здоровой костной ткани злокачественной опухолью. Причиной заражения становится лучевая терапия, из-за которой раковые клетки нередко попадают в патогенную среду гнойного воспаления. На фоне ослабленного радиацией иммунитета развивается воспаление, причем темпы прогрессирования будут заметно выше, чем у других видов.
Лучевой остеомиелит
Отдельно выделяется остеомиелит после удаления зуба. Не до конца удаленная пульпа не является ошибкой стоматолога, по ряду показаний нервные окончания сохраняются, но могут беспокоить пациента в течение нескольких дней. Если боль не утихает дольше недели, то существуют риски возникновения симптомов остеомиелита, что требует повторного приема.
Остеомиелит после удаления зуба
Гематогенный остеомиелит проявляется на фоне общего заражения крови. Спровоцировать его может любой порез, царапина и любая другая ранка в области кровотока. Отличается тип обратным патогенезом – страдает сразу челюстная ткань, а зубы при этом сохраняют все признаки здорового облика. Такая хронология опасна тем, что многие игнорируют первичные симптомы и обращаются за помощью врача, когда зуб уже невозможно сохранить. Не откладывайте лечение на потом и не запускайте болезнь. Вы можете выбрать наиболее подходящую вам клинику с хорошими отзывами и доступными ценами
Гематогенный остеомиелит
Хронический остеомиелит челюсти
Переход остеомиелита в хроническую фазу трудно контролируется даже в клинических условиях. Внешние признаки выздоровления часто говорят о временной ремиссии, которая длится от нескольких месяцев до нескольких лет, после чего острая фаза возвращается с усилением симптомов и более серьезными формами заболевания, имеющими свою классификацию:
- Мультифокальная рецидивирующая форма – частотный случай остеомиелита челюсти у детей. Гнойные выделения отсутствуют, но при этом образуются множественные очаги воспаления. Точная природа до сих пор не изучена, как и периодичность обострения.
- Остеомиелит Гарре (склерозирующая форма) – вялотекущие воспаления с незначительными нагноениями в костных полостях. Боль может не ощущаться, но специфический запах изо рта сохраняется постоянно. Вид диагностируется рентгеном по уплотнениям челюстной ткани.
- Абсцесс Броди – затяжной случай остеомиелита с образованием обширных полостей, заполненных жидким гноем. Болезненность минимальная, что позволяет обойтись без хирургического вмешательства.
- Остеомиелит Оллье – самая редкая разновидность, возбудителем которой являются стафилококки, образующие в тканях челюсти белковые выделения серозной жидкости. Выявление требует точной томографии, клинические симптомы отсутствуют.
- Дезморфиновый остеомиелит – диагностируется у наркозависимых пациентов. Вызывается нарушением кровоснабжения костных тканей и множественными гнойными поражениями, приводящими к деформации овала лица.
Виды доброкачественных опухолей
- Фиброма – поражает волокнистые соединительные ткани. Ее диагностируют у пациентов обоих полов, нет возрастных ограничений. У новообразования четкий контур, плотная структура. При пальпации опухоль подвижная.
- Липома – бывает единичной и множественной. Это новообразование диагностируют часто, оно развивается у практически здоровых людей, локализуется в подкожной клетчатке.
- Папиллома – характеризуется медленным ростом. Причина появления такого новообразования – чрезмерный рост эпидермиса, который может вызываться вирусом, другими факторами. Чаще всего проявляется в виде бородавок, выступов на коже.
- Гемангиома – встречается у пациентов среднего возраста. Поражает слизистую оболочку носа, а также губы, молочные железы, кожные покровы, печень. Склонна к переходу в злокачественную форму. Выделяют пять видов доброкачественных гемангиом: гроздевидную, кавернозную, капиллярную, венозную, гемангиоэндотелиому.
- Миксома – формируется при перерождении клеток соединительной ткани. Эту опухоль обычно диагностируют у пожилых пациентов. Бывает первичной и вторичной (истинной и ложной).
- Невринома – опухоль, которая локализуется в Шванновской нервной оболочке. Поражает нервные стволы рук, шеи, головы. Проявляется у людей разного возраста после травм, оперативного вмешательства. Диагностируют новообразование пальпацией, ультразвуковым исследованием пораженного участка.
- Лейомиома – зачастую у пациентов диагностируют множественные опухоли, которые удаляют оперативно. Это новообразование склонно к перерождению.
- Атерома – это киста, заполненная творожистым содержимым. Бывает множественная или единичная.
К доброкачественным новообразованиям мягких тканей относят и другие заболевания. Это бородавки, кератомы, невусы, родинки, кератоз, кожный рог.
V. Часто встречающиеся саркомы мягких тканей
1. Злокачественная фиброзная гистиоцитома (ЗФГ) является наиболее часто встречающейся саркомой мягких тканей. Возникает в возрастной группе 50—70 лет. Морфологически характеризуется большой клеточностью и плеоморфизмом, имеет очень агрессивное течение. Миксоидный вариант (в настоящее время миксофибросаркома) течет менее агрессивно.
2. Рабдомиосаркома — различают 3 типа: плеоморфная, альвеолярная и эмбриональная. Эмбриональная является наиболее часто встречающимся гистологическим подтипом у детей. Это системное заболевание, и после постановки диагноза лечение начинается с системной химиотерапии, далее — оперативный этап или лучевая терапия для достижения локального контроля с последующей послеоперационной химиотерапией. Плеоморфный вариант обычно возникает во взрослом возрасте, отличается плохим прогнозом и крайне низким процентом излечения.
3. Липосаркома — миксоидная липосаркома является аналогом липосарком 2-й степени злокачественности, характеризуется вялотекущим течением и может метастазировать в мягкие и жировые ткани различных локализаций и брюшную полость. Плеоморфная липосаркома — это опухоль 3-й степени злокачественности (G3), возникает, как правило, на конечностях и метастазирует в легкие.
4. Лейомиосаркома возникает из гладкомышечных клеток, может локализоваться в любой части организма, беря начало из гладкомышечных клеток сосудистой стенки. Наиболее часто возникает в матке или органах ЖКТ. Лейомиосаркомы ЖКТ редко отвечают на химиотерапию, в то время как лейо-миосаркомы матки чувствительны к ифосфамиду с доксорубицином и комбинации гемзара с таксотером. Лейомиосаркомы кожи и подкожно-жировой клетчатки относятся к достаточно доброкачественным опухолям, не метастазируют и лечатся только хирургическим методом.
5. Синовиальная саркома. Гистологически выделяют 2 вида — монофазная и бифазная. Обычно возникает на конечностях, однако может быть также на туловище, брюшной стенке или внутренних органах. Отличается агрессивным ростом и хорошей чувствительностью к химиотерапии. В 1/3 случаев на рентгенограммах обнаруживают кальцинаты.
6. Нейрофибросаркома — злокачественная опухоль оболочек периферических нервов, или злокачественная шваннома. Часто возникает у пациентов с болезнью Реклингаузена. В 50% возникает у больных с нейрофиброматозом.
7. Ангиосаркома — опухоль сосудистого происхождения. Лимфангиосаркомы встречаются редко, часто бывают вторичными после мастэктомии из-за хронического лимфостаза. Гемангиосаркомы могут возникать в любых частях тела, но наиболее часто встречаются в коже и поверхностных мягких тканях головы и шеи.
8. Гемангиоперицитома встречается крайне редко, характеризуется вялотекущим ростом и местным рецидивированием. Гистологически обладает сходством с синовиальной саркомой.
9. Альвеолярная саркома мягких тканей. Клеточная природа происхождения неизвестна. Во взрослом возрасте опухоль наиболее часто выявляется в толще мышц бедра, в детском возрасте, как правило, — в области головы и шеи.
10. Эпителиоидная саркома чаще встречается в виде опухолевого образования дистальных отделов конечностей, исходя из апоневротических структур. Высока частота метастазирования в кожу, ПЖК, жировую ткань, кости и лимфатические узлы. Местные рецидивы обычно возникают выше места предыдущей операции (рис.2).