Операции при опухолях средостения
Содержание:
- Причины возникновения опухолей средостения
- Online-консультации врачей
- Преимущества робота да Винчи
- Лечение опухолей средостения
- Симптомы
- К каким докторам следует обращаться если у Вас Злокачественные новообразования переднего средостения:
- Диагностика тимомы
- Лечение
- Как работает хирургический робот да Винчи
- Симптомы опухолей слюнных желез
- О причинах
- Диагностика
- Справочные материалы (скачать)
- Клетчаточные пространства заднего средостения
- Границы групп медиастинальных лимфоузлов
- 1.Что такое неходжкинская лимфома и ее причины?
- Патогенез (что происходит?) во время Злокачественных новообразований переднего средостения:
- Диагноз
Причины возникновения опухолей средостения
Опухоли средостения могут быть как злокачественными, так и доброкачественными. Их структура может быть очень разной, а причина возникновения пока неясна. Ученые выделяют несколько факторов, которые могут способствовать появлению опухоли:
• неблагоприятные факторы окружающей среды,
• курение,
• избыточное употребление алкогольных напитков,
• воздействие радиации,
• контакт с некоторыми химикатами,
• хронические воспалительные заболевания органов в области средостения,
• заболевание определенными типами вирусов, которые могут вызывать рак.
Хотя пока не было доказано, что человек может иметь генетическую предрасположенность к опухолям средостения, у многих пациентов часто есть родственники, перенесшие подобное заболевание.
Online-консультации врачей
| Консультация психоневролога |
| Консультация андролога-уролога |
| Консультация пластического хирурга |
| Консультация сексолога |
| Консультация хирурга |
| Консультация психиатра |
| Консультация маммолога |
| Консультация педиатра-аллерголога |
| Консультация стоматолога |
| Консультация косметолога |
| Консультация доктора-УЗИ |
| Консультация онколога |
| Консультация специалиста по лечению за рубежом |
| Консультация аллерголога |
| Консультация инфекциониста |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Преимущества робота да Винчи
Хирургическое лечение опухолей средостения с помощью робота da Vinci помогает:
• Уменьшить повреждение здоровых тканей в ходе операции.
• Снизить интенсивность боли и дискомфорта в постоперационный период.
• Свести к минимуму кровопотерю и необходимость в переливании крови.
• Минимизировать риск инфицирования и других осложнений.
• Избежать больших разрезов и заметных постоперационных шрамов и рубцов.
• Ускорить реабилитационный период.
• Быстро вернуться к привычной активности.
• Получить высокий результат от проведенного лечения.
Операции опухолей средостения с использованием робота da Vinci являются наиболее эффективными, так как позволяют проводить операции в узком пространстве быстро и точно.
Средостение представляет собой замкнутое пространство, которое содержит множество жизненно важных органов в непосредственной близости друг от друга, что затрудняет доступ и визуализацию внутренних органов. 3-D визуализация с помощью хирургического робота da Vinci позволяет получить картинку высокой четкости, что позволяет эффективно и безопасно отделять новообразования средостения от здоровых органов1. А так как роботизированная медиастинальная операция проводится через несколько небольших разрезов между ребрами на левой или правой стороне грудной клетки, это приводит к значительно меньшей послеоперационной боли и рубцеванию, чем традиционная полостная операция, которая требует значительного разреза а, при некоторых процедурах, также удаления части грудины2.
Операции с помощью робота da Vinci имеют неоспоримые преимущества перед другими видами операций при опухолях средостения, так как эти операции менее травматичны, сокращают срок пребывания пациента в больнице после операции, а шрам после таких операций менее заметен. Также робот-ассистированная хирургия позволяет сохранить большую часть легкого или даже весь орган3.
Как и в отношении любой операции, никто не может гарантировать наличие перечисленных преимуществ в каждом случае, поскольку каждый случай уникален. Пациенты должны обсуждать соответствующие хирургические риски со своими врачами.
Лечение опухолей средостения
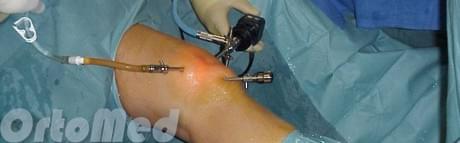
Лечебная тактика главным образом зависит от типа и локализации опухоли. При опухолях тимуса обычно выполняют хирургическое вмешательство с последующим курсом лучевой терапии, химиотерапии. Ранее всегда прибегали к открытой операции через разрез со стернотомией — пересечением грудины. Это очень травматичная и сложная операция, она сопряжена с высокими рисками осложнений, после нее пациентам требуется длительный восстановительный период. В настоящее время активно применяются малоинвазивные видеоторакоскопические вмешательства через проколы в грудной стенке.
В клинике Медицина 24/7 такие операции выполняют ведущие торакальные хирурги в операционных, оснащенных новейшим оборудованием.
Преимущества видео-ассистированной торакоскопии (VATS) перед открытыми хирургическими вмешательствами:
- Меньшая травматичность, более низкий риск осложнений, таких как инфекции, кровотечение.
- Более короткий восстановительный период. Пациенты быстрее возвращаются к привычной жизни, работе.
- Менее выраженные и продолжительные боли в послеоперационном периоде.
- Более короткие сроки госпитализации.
При лимфомах, как правило, проводят облучение с предварительным курсом неоадъювантной химиотерапии. Нейрогенные опухоли в заднем средостении удаляют хирургически.
При доброкачественных образованиях в средостении, которые не вызывают симптомов, зачастую придерживаются выжидательной тактики. Пациенту назначают периодические визиты в клинику для контрольных осмотров и обследований. Если образование достигает больших размеров и становится симптомным, встает вопрос о хирургическом вмешательстве.
Более подробная информация о хирургическом лечении различных видов опухолей средостения представлена в отдельной статье на нашем сайте.
В клинике Медицина 24/7 применяются практически все современные методы диагностики и лечения опухолей средостения. С пациентами работают ведущие врачи-специалисты, мы применяем современные технологии и противоопухолевые препараты новейших поколений. Лечение проводится в соответствии с современными международными протоколами, на уровне передовых клиник мира. Для каждого пациента подбирается индивидуальная тактика лечения, в соответствии с типом, локализацией, размерами новообразования, с учетом общего состояния здоровья и сопутствующих патологий. Это помогает добиваться максимально высокой эффективности и наилучшего прогноза.
Симптомы
Клинические проявления миастении зависят от формы заболевания.
Симптомы, характерные для генерализованной формы:
Преходящая мышечная слабость
Это первый признак, на который обращает внимание заболевший. Сначала слабость в мышцах беспокоит в вечернее время или после длительной физической работы
Потом миастения прогрессирует, и объем посильной нагрузки значительно снижается.
Нарушается работа всей поперечно-полосатой мускулатуры. Не могут в полную силу работать мышцы рук и ног, шеи, туловища.
Поражаются мимические мышцы.
На фоне общей мышечной вялости сухожильные, а также периостальные рефлексы сохранены.
Затрудненное дыхание, одышка в силу слабости дыхательной мускулатуры.
Невозможность самообслуживания, потребность в постоянной посторонней помощи в виду выраженной мышечной слабости.
Симптомы, характерные для глазной формы:
- Птоз (или опущение век), диплопия («двоение в глазах»), косоглазие. Все эти симптомы обусловлены слабостью глазодвигательных мышц.
- Трудности при глотании, так как у пациента с миастенией поражаются мышцы глотки.
- Меняется голос, появляются нотки гнусавости, речь становится замедленной и неясной. Распознать эти признаки можно при продолжительном общении с пациентом. Зачастую во время длительной беседы за счет повышенной мышечной утомляемости возникают и нарастают речевые нарушения.
Сложность диагностики миастении связана с тем, что вышеперечисленные симптомы могут появляться и пропадать. Наиболее выражено они проявляются, когда человек занимается спортом, длительно читает или работает за компьютером. То есть в те моменты, когда поперечнополосатые мышцы задействованы больше всего. Ведь даже поддержание определенной позы или чтение требуют постоянного напряжения определенных групп мышц.
При отсутствии адекватного лечения существует риск не только инвалидизации, но и смерти. В то время, когда уровень развития медицины не позволял проводить длительную искусственную вентиляцию легких, от миастении умирали 8 из 10 заболевших. При обнаружении тревожных симптомов миастении, необходимо записаться на прием к . При необходимости специалист направит на обследование и подберет эффективную терапию.
К каким докторам следует обращаться если у Вас Злокачественные новообразования переднего средостения:
Онколог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Злокачественных новообразований переднего средостения, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Диагностика тимомы
Заподозрить наличие опухоли можно по характерным клиническим симптомам, после чего пациент направляется на диагностические исследования. Рентген грудной клетки является неспецифическим методом диагностики и позволяет только увидеть расширение тени средостения.
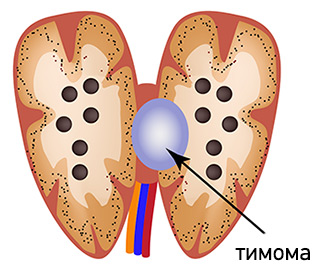 Компьютерная томография с контрастированием — более информативный метод. Он позволяет получить информацию о наличии новообразования, определить его злокачественность, и даже дифференцировать его природу — отличить тимому от лимфомы и др. МРТ не является рутинным методом диагностики тимом, но может использоваться по показаниям, например, при наличии у пациента аллергии на йодсодержащий контраст, применяемый при КТ.
Компьютерная томография с контрастированием — более информативный метод. Он позволяет получить информацию о наличии новообразования, определить его злокачественность, и даже дифференцировать его природу — отличить тимому от лимфомы и др. МРТ не является рутинным методом диагностики тимом, но может использоваться по показаниям, например, при наличии у пациента аллергии на йодсодержащий контраст, применяемый при КТ.
Окончательный диагноз выставляется после морфологического изучения опухолевой ткани. Как правило, ее получают после радикальной операции. Если это невозможно, рассматривают вариант проведения биопсии. Для этого может использоваться толстоигольная или хирургическая биопсия, которая проводится во время лапароскопических операций. Морфологическая верификация необходима для подбора оптимального метода лечения.
Лечение
Лечение консервативное и оперативное. При лечении гнойного туберкулезного и сифилитического М. обязательно назначение специфических антибактериальных препаратов. Массивную антибактериальную терапию применяют в соответствии с чувствительностью возбудителей инфекции к антибиотикам. Необходимы направленная коррекция водно-электролитного баланса, восполнение белков и витаминов, симптоматическая терапия.
Оперативное лечение, показанное чаще при остром М., проводят одновременно с применением консервативных мероприятий.
Выбор доступа к гнойному очагу в средостении и объем оперативного вмешательства зависят от локализации и характера нагноительного процесса. Медиастинотомию (см.) и дренирование гнойников производят из различных оперативных доступов: шейного, трансстернального, транс диафрагмального, вне- и чресплеврального. Тяжелое состояние больных вследствие быстро прогрессирующей интоксикации является показанием к широкому вскрытию средостения для создания адекватного оттока гнойного экссудата. Часто для этого применяют активную аспирацию (см. Аспирационное дренирование) с введением в средостение антибиотиков широкого спектра действия и протеолитических ферментов. Перфорированные органы средостения ушивают только в тех случаях, когда имеется уверенность, что инф. процесс не приведет к прорезыванию швов. Если такой уверенности нет, то восстановительные операции откладывают до полной санации клетчатки средостения. При М., вызванном перфорацией пищевода, сразу же производят Медиастинотомию (см.) и гастростомию (см.).
Как работает хирургический робот да Винчи
Работа хирургического робота da Vinci полностью контролируется опытным хирургом через небольшие разрезы размером не более 2 см. Видеокамера эндоскопа, введенная через одно из разрезов, транслирует врачу детальное трехмерное изображение органа. В результате, врач может тщательно спланировать операцию. Хирург управляет инструментами, которые имеют 7 степеней свободы движения, благодаря технологии «EndoWrist» и контролирует их движения внутри тела пациента дистанционно с помощью специальных джойстиков. Проведение операции с использованием робота da Vinci требует высокой квалификации хирурга и специальных навыков.
Симптомы опухолей слюнных желез
Доброкачественные опухоли
Из доброкачественных опухолей слюнной железы чаще всего встречается смешанная опухоль, или полиморфная аденома. В основном она располагается в околоушной железе, хотя может поразить и подъязычную, поднижнечелюстную и малые железы в щечной области. Растет опухоль очень медленно, несколько лет, и за долгий срок вполне может достигнуть значительных размеров, став причиной асимметрии лица. Боли при полиморфной аденоме не бывает, парез лицевого нерва отсутствует. В 6% случаев есть вероятность малингизации аденомы, а после удаления она иногда рецидивирует.
Еще одна доброкачественная опухоль – это мономорфная аденома, чаще всего локализующаяся не в самих слюнных железах, а в их выводных протоках. Клинически она протекает как полиморфная аденома.
Из эпителиальных опухолей еще встречаются аденолимфомы, поражающие обычно околоушную слюнную железу и непременно сопровождающиеся реактивным воспалением.
Иногда в слюнных железах развиваются не эпителиальные, а соединительнотканные опухоли, однако это случается намного реже. В детстве это в основном ангиомы: гемангиомы и лимфангиомы. В любом возрасте встречаются липомы и невриномы. Неврогенные опухоли обычно развиваются в околоушных слюнных железах, так как они исходят из ветвей лицевых нервов.
Опухоль слюнной железы
Если опухоль принадлежит к глоточному отростку околоушной железы, то возможен тризм, оталгия и дисфагия.
Промежуточные опухоли
Ацинозноклеточные, мукоэпителиальные (мукоэпидермоидные) опухоли и цилиндромы характеризуются местно-деструирующим инфильтративным ростом, так что их относят к промежуточным новообразованиям. Из них цилиндромы обычно поражают малые слюнные железы, а остальные – околоушные слюнные железы.
Обычно промежуточные опухоли развиваются не слишком быстро, однако при определенных обстоятельствах приобретают все черты злокачественных опухолей, в том числе ускоренный рост, склонность к частым рецидивам и метастазирование в кости и легкие.
Злокачественные опухоли
Такие опухоли могут возникать первично, а могут развиваться их промежуточных и доброкачественных опухолей слюнных желез.
Злокачественные опухоли слюнных желез представлены саркомами и карциномами. Для них характерно очень быстрое увеличение в размерах и инфильтрация в расположенные рядом мягкие ткани (мышцы, слизистую и кожу). Иногда кожа над пораженной железой изъязвляется или краснеет. Для злокачественных опухолей характерен парез лицевого нерва, боли, отдаленные метастазы, увеличенные регионарные лимфоузлы и контрактура жевательных мышц.
О причинах
В настоящее время причины развития миастении изучены не до конца. Иногда нельзя однозначно сказать, почему у того или иного пациента возникло заболевание. Принято считать, что весомую роль играют следующие факторы:
- Семейная предрасположенность. Очень часто выясняется, что диагноз миастения уже ставили близким родственникам пациента.
- Частые стрессы, нарушения в иммунной системе, пагубное влияние вирусов, бактерий и других микроорганизмов. Эти факторы «расшатывают» иммунную систему, и в организме начинают синтезироваться антитела против своих собственных тканей, в частности, против белков-рецепторов постсинаптической мембраны. Это приводит к задержке передачи сигналов от нервов к мышцам, вплоть до блокирования импульсов.
- Миастения может быть следствием некоторых заболеваний. Например, при разрастании вилочковой железы (тимуса) так же начинают вырабатываться антитела к рецепторам синапсов.
При появлении злокачественных новообразований в яичниках, в органах дыхания или в молочных железах говорят о миастеническом синдроме Ламберта-Итона.
Мышечная слабость, иногда принимаемая за миастению, возникает при болезни Шарко-Мари, при дерматомиозите (разрушении соединительной ткани), различных формах миопатий, синдроме БАС (боковой амиотрофический склероз) и многих других патологиях.
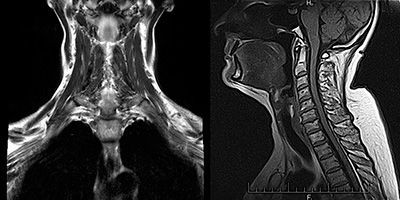
МРТ мягких тканей
Стоимость: 6 000 руб.
Подробнее
Сложность диагностики состоит в том, что у пациентов с миастенией в начале заболевания может не быть каких-либо четких жалоб и симптоматики. При нейровизуализации ( или ) нет значимых отклонений в структурах центральной нервной системы. Только у 30% заболевших тимус увеличивается, либо в нем выявляются новообразования. Мышцы при осмотре так же никак не изменены, патология может выявляться только при микроскопическом исследовании.
Диагностика
В диагностике опухолей средостения используют следующие методы:
• Развернутый анализ крови.
• Пункция костного мозга (забор небольшого количества спинномозговой жидкости с помощью толстой иглы) с последующей миелограммой (изучением клеточного состава полученной жидкости).
• Реакция с туберкулиновым антигеном (лабораторный метод, который позволяет установить стал ли туберкулез одной из причин заболевания).
• Реакция Вассермана (лабораторный метод, который позволяет установить стал ли сифилис одной из причин заболевания),
• Лабораторное определение маркеров опухоли (уникальные белки, которые появляются в крови только если в организме есть определенный тип новообразования).
• Рентген грудной клетки и КТ позволяют определить расположение опухоли и выдвинуть предположение о ее происхождении и стадии, на которой находится опухолевый процесс.
• КТ сосудов средостения позволяет уточнить стадию заболевания, выявить наличие метастазов и получить представление о потенциальном исходе заболевания.
• МРТ особенно важно в постановке диагноза, если опухоль имеет сосудистую природу, так как позволяет рассмотреть всю область средостения и увидеть расположение каждого органа и сосуда в трехмерной перспективе. • ПЭТ-КТ возможно является самым сложным методом диагностики опухолей, но он же и самый эффективный, так как позволяет увидеть даже самое маленькое новообразование и метастазы, состоящие всего из нескольких клеток
• ПЭТ-КТ возможно является самым сложным методом диагностики опухолей, но он же и самый эффективный, так как позволяет увидеть даже самое маленькое новообразование и метастазы, состоящие всего из нескольких клеток.
• Биопсия – забор небольшого участка пораженной ткани, для того чтобы определить тип опухоли, варианты лечения и прогноз для пациента.
• Видеоторакоскопия – когда диагноз невозможно установить другим способом, врачи проводят небольшую операцию: помещают камеру внутрь грудной клетки пациента под наркозом. Изображение с камеры выводится на экран, и хирург точно видит какой орган поражен опухолью.
Справочные материалы (скачать)
| # | файл | Размер файла |
|---|---|---|
| 1 |
Статья. Опыт использования медиастиноскопии в диагностике заболеваний с признаками поражения средостенных лимфатических узлов.2018 г. |
126 КБ |
| 2 |
Статья. РЕЗУЛЬТАТЫ РЕЗЕКЦИИ ВЕРХНЕЙ ВЕНЫ У БОЛЬНЫХ РАКОВОЙ БОЛЕЗНЬЮ ЛЕГКИХ И СРЕДИЗЕМНИКОВ.2019 |
690 КБ |
| 3 |
Статья: Роль парастернальной медиастинотомиив диагностике опухолей средостения.2019 |
374 КБ |
| 4 |
История болезни.Периферический рак верхней доли правого легкого T2N0M0. Метастазы в легкое и парротрахеальные лимфатические узлы. |
110 КБ |
| 5 |
Для пациентов с ранним и местнораспространенным немелкоклеточным раком легкого.NCCN.2019. |
7 МБ |
Клетчаточные пространства заднего средостения
Околопищеводное
клетчаточное пространство ограничено
спереди предпищеводной фасцией, сзади — позадипищеводной и с боков —
пристеночными (медиастинальными) фасциями. От пищевода к стенкам фасциального
ложа идут фасциальные отроги, в которых проходят кровеносные сосуды.
Околопищеводное пространство является продолжением ретровисцеральной клетчатки
шеи и локализуется в верхнем отделе между позвоночным столбом и пищеводом, а
ниже — между нисходящей частью дуги аорты и пищеводом. При этом клетчатка не
спускается ниже IX-Х грудных позвонков.
Прослеженные на голове и
шее боковые глоточно-позвоночные фасциальные отроги, отделяющие позадиглоточное
пространство от боковых, продолжаются и в грудную полость. Здесь они истончены
и прикрепляются слева к фасциальному футляру аорты, а справа — к
предпозвоночной фасции. В рыхлой клетчатке околопищеводного пространства
находится, кроме блуждающих нервов и их сплетений, венозное околопищеводное
сплетение.
Фасциальный футляр
нисходящей грудной аорты образован сзади
позадиаортальной фасцией, спереди — позадипищеводной, а по бокам —
медиастинальными отрогами пристеночной фасции. Здесь помещаются грудной
лимфатический проток и непарная вена, а ближе к диафрагме сюда же входят
полунепарная вена и большие чревные нервы. Выше, то есть в верхних отделах
грудной клетки, все эти образования имеют свои собственные фасциальные футляры
и окружены большим или меньшим количеством рыхлой или жировой клетчатки.
Наибольшее количество клетчатки встречается вокруг лимфатического протока и
непарной вены, наименьшее — вокруг симпатического ствола и чревных нервов.
Клетчатка вокруг грудного лимфатического протока и непарной вены пронизана
фасциальными отрогами, идущими от адвентиции этих образований к их фасциальным
футлярам. Особенно хорошо выражены отроги в околоаортальной клетчатке.
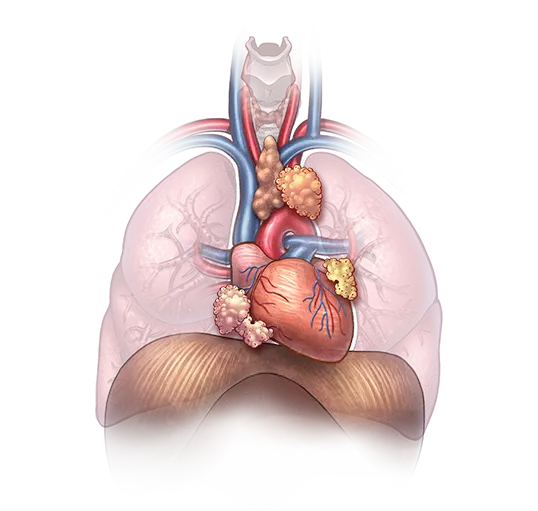
Границы групп медиастинальных лимфоузлов
- Средняя линия трахеи — продольная линия, проходящая через центр трахеи.
- Претрахеальная линия — горизонтальная линия, проходящая по передней поверхности трахеи.
- Посттрахеальная линия — горизонтальная линия, проходящая по задней поверхности трахеи.
- Передняя линия главного бронха — горизонтальная линия, проходящая по передней поверхности главного бронха; горизонтальная линия между правым и левым главными бронхами по нижней границе киля трахеи.
- Передняя линия верхней полой вены — горизонтальная линия, проходящая по передней границе верхней полой вены.
- Передняя линия восходящей части аорты — горизонтальная линия, проходящая по передней границе восходящей части аорты.
- Задняя линия восходящей части аорты — горизонтальная линия, проходящая по задней границе восходящей части аорты.
- Левая линия аорты — линия, соединяющая восходящую часть аорты с левой стенкой нисходящей части аорты.
- Центральная линия переднего средостения — продольная линия, проходящая через центр переднего средостения.
- Центральная линия пищевода — продольная линия, проходящая через центр пищевода.
- Передняя линия верхней полой вены/восходящей части аорты. Если на одном и том же срезе присутствуют верхняя полая вена и передняя стенка восходящей части аорты, определяют точку пересечения верхней полой вены и правой стенки восходящей части аорты и из этой точки проводят линию правой стенки восходящей части аорты вдоль передней поверхности восходящей части аорты.
1.Что такое неходжкинская лимфома и ее причины?
Вообще лимфома – это злокачественная опухоль лимфатической системы. Лимфатическая система – это система узлов ткани, соединенных между собой сосудами. Работа лимфатической системы обеспечивает вывод жидкости и отходов из организма. Лимфатические узлы выполняют роль крошечных фильтров, удаляя инородные организмы и клетки.
Лимфоциты представляют собой тип белых кровяных клеток, которые помогают бороться с инфекциями, вызванными бактериями, вирусами или грибком. Функция лимфатических узлов в целом – предотвратить попадание инфекции в кровоток. Когда лимфатическая система активно борется с инфекцией, вы можете заметить, что какие-то лимфатические узлы в зоне инфицирования опухли и стали чувствительными. Это нормальная реакция организма на инфекцию.
Лимфома развивается, когда клетки лимфатических узлов, или лимфоциты, начинают размножаться бесконтрольно и производят раковые клетки, которые обладают аномальной способностью вторгаться в ткани по всему телу. Существуют два основных типа лимфомы – лимфома Ходжкина и неходжкинская лимфома. Различаются эти два заболевания уникальными характеристиками клеток лимфомы.
Неходжкинская лимфома в свою очередь может дополнительно классифицироваться на множество подтипов в зависимости от характеристики клеток. В зависимости от точной диагностики определяются методики раннего лечения лимфомы, реакция на терапию и прогнозы на выздоровление пациента с лимфомой.
Неходжкинская лимфома встречается гораздо чаще, чем лимфома Ходжкина. По статистике, в США это заболевание стоит на 7 месте в распространенных причинах онкологической смертности. Риск развития неходжкинской лимфомы увеличивается с возрастом, и это заболевание чаще встречается у мужчин.
Причины неходжкинской лимфомы
Точные причины неходжкинской лимфомы не известны. Тем не менее, есть несколько медицинских факторов, связанных с повышенным риском развития лимфомы:
- Наследственный иммунодефицит;
- Генетические синдромы – синдром Дауна, синдром Клайнфельтера (генетическое заболевание у мужчин, вызванное дополнительной Х-хромосомой);
- Иммунные нарушения – ревматоидный артрит, системная красная волчанка;
- Целиакия;
- Воспалительные заболевания кишечника – в частности, болезнь Крона;
- Псориаз;
- Лимфома у кровных родственников;
- Бактерии, в том числе те, которые вызывают гастрит и язву желудка, болезнь Лаймаи некоторые другие;
- Вирусы – ВИЧ, вирус гепатита, вирус Эпштейна-Барра и некоторые другие.
Другие возможные факторы, провоцирующие развитие лимфомы, напрямую не связанны с медицинскими и включают в себя:
- Регулярное воздействие некоторых химических веществ, в том числе, инсектицидов и гербицидов, веществ, которые используют в работе с пиломатериалами, для сварки, в сельском хозяйстве;
- Воздействие радиации из-за аварий, ядерных испытаний, утечки радиации;
- Лечение сильными иммунодепрессантами, для предотвращения отторжения пересаженных органов или лечение воспалительных и аутоиммунных заболеваний;
- Воздействие препаратов – опухолевых агентов фактора некроза, используемых для лечения псориатического и ревматоидного артрита, воспалительных заболеваний кишечника;
- Лечение эпилепсии некоторыми лекарствами (дилантин, фенитоин);
- Высокий уровень нитратов в питьевой воде;
- Диета с высоким содержанием жира и мясных продуктов;
- Чрезмерное употребление алкоголя.
Патогенез (что происходит?) во время Злокачественных новообразований переднего средостения:
Злокачественные новообразования средостения происходят из разнородных тканей и объединяются лишь одними анатомическими границами. К ним относятся не только истинные опухоли, но и различные по локализации, происхождению и течению кисты и опухолевидные образования. Все новообразования средостения по источнику их происхождения можно разделить на следующие группы:
1. Первичные злокачественные новообразования средостения.
2. Вторичные злокачественные опухоли средостения (метастазы злокачественных опухолей органов, расположенных вне средостения, в лимфатические узлы средостения).
3. Злокачественные опухоли органов средостения (пищевод, трахея, перикард, грудной лимфатический проток).
4. Злокачественные опухоли из тканей, ограничивающих средостение (плевры, грудины, диафрагмы).
Диагноз
Ранняя диагностика М.— трудная задача. После тщательного изучения анамнеза и клин, картины необходимо прежде всего произвести рентгенол. исследование грудной клетки в разных проекциях (см. Полипозиционное исследование), томографию (см.). При перфорации полого органа средостения (пищевода, трахеи, бронхов и т. д.) в ряде случаев обязательно рентгенография с использованием контрастных веществ (см. Медиастинография). При этом обнаруживают затеки контрастного вещества в клетчатку средостения, затемнение и расширение тени соответствующего отдела средостения. При переднем М. на рентгенограмме отмечается смещение, а иногда и сдавление трахеи, наличие теней в переднем отделе средостения, можно обнаружить газовые пузыри, при заднем М.— сдавление пищевода, наличие теней в заднем отделе средостения
Важное значение в диагностике фиброзного М. имеет кавография (см.)
В некоторых случаях в диагностике помогают косвенные признаки М.— «сочувственный» одно- или двусторонний плеврит (см.), пиопневмоторакс (см.).
Для диагностики послеоперационных М. в комплексе методик необходимо использовать термометрию (см.) и термографию (см.) области грудины. Иногда может внести ясность трахеобронхоскопия (см. Бронхоскопия), эзофагоскопия (см.).
В первые сутки заболевания М. необходимо дифференцировать с пневмонией (см.), плевритом, перикардитом (см.), прободной язвой желудка (см. Язвенная болезнь), синдромом острого живота (см.).