Опухоль толстой кишки — симптомы и лечение
Содержание:
- Заболеваемость (на 100 000 человек)
- Что нужно пройти при подозрении на заболевание
- Толстая кишка
- Симптомы рака кишечника на ранних стадиях
- Причины развития и группы риска
- Что такое Рак толстого кишечника —
- Современные методы лечения колоректального рака
- Лечение рака сигмовидной кишки
- Последовательность превращений полип-рак
- Общее описание
- Лечение и прогноз
- Опасность рака толстой кишки
- Виды рака ЖКТ
- 1.Общие сведения
- Магнитно-резонансная томография (МРТ).
- Современная диагностика рака
- Наши врачи
- Методики лечения
- Как предотвратить рак толстой кишки? Каковы меры профилактики?
Заболеваемость (на 100 000 человек)
| Мужчины | Женщины | |||||||||||||
| Возраст,лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-возаболевших | 6 | 18 | 18 | 28 | 35 | 6 | 18 | 18 | 28 | 35 |
Что нужно пройти при подозрении на заболевание
- 1. Анализ крови на ХГЧ
- 2. Ирригоскопия
- 3. Рентгенография
- 4. Анализ кала общий (копрограмма)
- 5. Колоноскопия
- 6. Ректороманоскопия
-
Высокий уровень содержания ХГЧ у небеременных женщин и мужчин может быть признаком опухоли кишечника.
-
Анализ кала общий (копрограмма)
При опухоли, сопровождающейся кровотечением из дистального отдела толстой кишки, кал может иметь выраженный красный цвет. При распадающихся опухолях толстой кишки можно обнаружить кровь в кале. Гной на поверхности кала бывает при выраженном воспалении и изъязвлении слизистой оболочки толстой кишки (распад опухоли кишечника) часто вместе с кровью и слизью. При опухоли толстой кишки в стадии распада из-за кровотечения реакция на кровь (реакция Грегерсена) положительная.
| Вcтречаемость(насколько часто симптом проявляется при данном заболевании) | |
|---|---|
| Болезненные, ложные позывы на дефекацию | 50% |
| Боль в левой половине живота | 50% |
| Примесь слизи в кале (слизь в кале) | 50% |
| Примесь крови в кале (кровь в кале) | 40% |
| Боль в правой половине живота | 30% |
Толстая кишка
Толстая кишка является следующим за тонким кишечником отделом желудочно- кишечного тракта и подразделяется на слепую кишку, восходящую ободочную, поперечную ободочную, нисходящую, сигмовидную ободочную и прямую кишку.
Длина ободочной кишки 1,5—2 м, диаметр 4—6 см. Стенка толстой кишки представлена продольными мышечными волокнами, которые концентрируются в виде трех параллельных друг другу лент. Ширина каждой из них около 1 см. Они тянутся от места отхождения червеобразного отростка в слепой кишке до начальной части прямой кишки. Кишка как бы гофрируется, образуя выпячивания — гаустры. Внутренний (циркулярный) мышечный слой сплошной. Слизистая оболочка толстой кишки в отличие от тонкой кишки не имеет ворсинок. Подслизистая основа представлена рыхлой соединительной тканью, содержащей основную массу сосудов.
Восходящая ободочная кишка в правом подреберье образует печеночный изгиб и переходит в поперечную ободочную кишку длина которой составляет 50—60 см. В левом подреберье кишка образует левый (селезеночный) изгиб и переходит в нисходящую ободочную кишку. Нисходящая ободочная кишка переходит в сигмовидную ободочную кишку и далее в прямую кишку.
Симптомы рака кишечника на ранних стадиях
Симптомы рака кишечника на ранних стадиях обычно слабо выражены и не обращают на себя внимание пациента. Чаще всего рак на ранних стадиях диагностируется случайно, во время обследований по поводу других заболеваний
Первые симптомы рака тонкого кишечника, а также толстого кишечника могут напоминать проявления гастрита, гастродуоденита, энтероколита, или даже кишечной инфекции.
Симптомы рака кишечника на ранних стадиях могут включать следующее:
- Расстройства стула (частые поносы, или запоры) — это преимущественно ранние симптомы рака толстого кишечника. Наблюдается постоянное вздутие живота, метеоризм. Процесс образования каловых масс нарушен.
- Нарушение акта дефекации — симптом более характерен для рака толстого кишечника.
- Диспепсические проявления (горечь во рту, снижение аппетита, тошнота, изжога, отрыжка, рвота) — характерны для ранних стадий рака тонкого кишечника.
- Постоянное чувство усталости, общая слабость, субфебрильная температура тела.
Причины развития и группы риска
Аденокарцинома простаты является полиэтиологичным заболеванием, но окончательные причины его возникновения до конца не ясны. Тем не менее, есть определенные факторы риска, при наличии которых шансы на развитие опухли выше, чем в общей популяции. К ним относятся:
- Возраст старше 65 лет. Более двух третей всех опухолей простаты приходится на этот возраст. Только 7% аденокарцином диагностируется у мужчин младше 60 лет, и очень редко он встречается в возрасте до 45 лет.
- Наследственная предрасположенность. При наличии близкого кровного родственника с раком простаты в анамнезе, риски развития заболевания увеличиваются в 2 раза по сравнению с общепопуляционными. Если опухоль была диагностирована у 2 и более родственников, риски увеличиваются в 5 раз.
- Этническая принадлежность. Ацинарная аденокарцинома чаще встречается у представителей негроидной расы.
- Генетическая предрасположенность. Есть достоверные данные, что мутации в генах BRCA увеличивают вероятность развития рака простаты. Кроме того, существуют определенные участки ДНК, мутации в которых также сопряжены с образованием злокачественных опухолей предстательной железы.
- Предраковые изменения простаты, например, интраэпителиальные неоплазии. Они происходят на клеточном уровне, поэтому распознать их можно только с помощью биопсии и последующего морфологического исследования.
- Терапия тестостероном.
Что такое Рак толстого кишечника —
Рак толстого кишечника — злокачественная опухоль, которая растет из слизистой оболочки, выстилающей стенки толстого кишечника. В большинстве случаев опухоль располагается в сигмовидной, слепой или прямой кишке. Рак ободочной кишки составляет 5-6% всех случаев рака. Возникает он чаще у мужчин в возрасте 50-60 лет. Аденомы, диффузный полипоз и неспецифический язвенный колит повышают риск развития рака и рассматриваются как предопухолевые заболевания. Так, малегнизация при диффузном полипозе наступает почти в 100% случаев. Рост случаев колоректальных карцином в развитых странах некоторые авторы связывают с увеличением в пищевом рационе содержания мяса и животного жира, особенно говядины и свинины, и уменьшение клетчатки. Отмечено резкое снижение случаев заболевания среди вегетарианцев. Высока частота колоноректальных карцином среди работников асбестных производств, лесопилок.
Современные методы лечения колоректального рака
Среди современных методов лечения рака выделяют хирургический метод, химиотерапию и лучевую терапию. Также, на современном этапе применяются биологические и иммунные препараты.
- Лучевая терапия применяется, если до операции врач обнаружил, что в процесс вовлечены все три слоя кишечной стенки, присутствуют метастазы в лимфоузлах. Радиотерапия показана до операции, как один из этапов подготовки к хирургическому вмешательству.
- Комбинация химиотерапии и лучевого воздействия применяется при местном распространении рака, при поражении лимфоузлов, при прорастании опухолью фасции кишечника (когда опухоль неподвижна относительно таза).
Конкретный вид и последовательность лечения определяется на основе клинических, гистологических, инструментальных исследований. Лечение рака должно быть комплексным. Оно подразумевает поддержку организма во время химиотерапии и лучевого воздействия, качественное послеоперационное лечение.
Оперативная тактика
- 1. Если позволяет размер опухоли, вмешательство проводится эндоскопически. Этот вид вмешательства возможен, если рост опухоли затрагивает только слизистый и подслизистый слои.
- 2. Современный метод лечения — трансанальная эндомикрохирургия. Она позволяет максимально сохранить стенки кишечника и характеризуется максимально комфортным послеоперационным периодом.
- 3. Если опухоль достигла мышечного слоя — удаляется весь участок кишечника, который вовлечен в процесс. Также удаляется окружающая клетчатка, лимфоузлы. Может применяться открытая или лапароскопическая методика.
Чаще всего, локализация опухоли затрудняет сохранение естественного заднего прохода и требует формирования колостомы. Современные хирурги максимально ориентированы на сохранение функциональности органа, поэтому могут сформировать профилактическую колостому, которая снижает риск инфекционных осложнений и воспалительных процессов в области швов. При благоприятном прогнозе колостома закрывается в течение нескольких месяцев после оперативного вмешательства.
Комбинированные оперативные вмешательства требуются, если в процесс вовлечено несколько органов. Отдаленные метастазы требуют поочередного удаления.
Профилактика и прогноз жизни
Даже самое качественное лечение не исключает того, что в организме останутся раковые клетки. Они настолько малы, что их сложно определить с помощью диагностики. Тем не менее, они таят в себе опасность и могут обернуться рецидивом.
Чем раньше диагностировать рецидив, тем легче он поддается лечению. Поэтому, даже после операции и курса терапии, пациенту следует проходить диагностику. После рака прямой кишки могут вновь возникать полипы, которые, со временем озлокачествляются
Важно диагностировать этот процесс и провести лечение до того, как процесс станет неконтролируемым.
Первые два года после лечения — время наибольшего риска в плане рецидивирования болезни. Мониторинг новых случаев болезни должен быть особенно интенсивным в это время.
Желательно проходить осмотр у врача каждые полгода в течение первых 2 лет и раз в год в течение 3-го, 4-го и 5-го года после операции. Согласно исследованиям, после 5 лет от момента лечения резко снижается риск рецидивирования.
В консультацию входит физикальный осмотр, анализ на измерение опухолевого маркера, колоноскопия, рентген грудной клетки, КТ, УЗИ.
Профилактика рака прямой кишки включает в себя следующие меры:
- сбалансированное питание с высоким содержанием клетчатки;
- профилактическая колоноскопия для раннего обнаружения полипов, хронического воспаления;
- избегание стрессов, полноценный сон и нормальная физическая активность;
- поддержание обмена веществ в норме;
- профилактика инфицирования ВПЧ;
- необходимо минимизировать воздействие канцерогенов;
- поддержание и укрепление иммунной системы.
Как получить лечение в клинике?
Для жителей России доступно бесплатное лечение в нашей клинике. Созданы все условия для качественной диагностики состояния пациента, его лечения и восстановления.
Чтобы попасть в клинику на лечение колоректального рака необходимо записаться на прием к врачу. После проведенных методов диагностики и определения степени и стадии заболевания врач назначает комбинацию методов лечения.
Лечение рака сигмовидной кишки
Основным методом лечения рака сигмовидной кишки является операция. На ранних стадиях можно ограничиться только ею. В более запущенных случаях требуются дополнительные методы воздействия в виде химиотерапии или таргетной терапии.
Операция
Как мы уже говорили, на ранних стадиях (рак in situ или 1 стадия) опухоль сигмовидной кишки можно удалить во время проведения колоноскопии. Это малоинвазивное вмешательство, которое легко переносится пациентом и не требует длительного восстановления. К сожалению, провести такое лечение не всегда представляется возможным, поскольку рак диагностируется на распространенных стадиях.
В этих случаях требуется удаление пораженного сегмента кишечника в пределах здоровых тканей. В идеале удаляется около 20-30 см кишки, т. к. край отсечения должен отступать от границы опухоли на 5 см. Операция может проводиться в один или два этапа:
- При одномоментном лечении после удаления опухоли, в конце операции осуществляют наложение анастомоза — восстановления непрерывности кишечника. Это можно сделать при соблюдении трех условий: соединяемые участки хорошо кровоснабжаются, в месте их соединения нет избыточного натяжения, и риск инфекционных осложнений минимален. Во всех остальных случаях проводятся двухэтапные операции с наложением колостомы.
- Двухэтапные операции. На первом этапе производят резекцию кишки с удалением аденокарциномы и накладывают колостому — отверстие на передней брюшной стенке, через которое будут выводиться каловые массы. Далее проводят необходимое лечение (химиотерапия) и после восстановления, при отсутствии рецидива, можно восстановить целостность кишки.
Одновременно с удалением опухоли сигмовидной кишки проводится и иссечение регионарных лимфатических узлов. Их отправляют на гистологическое исследование и при обнаружении метастазов корректируют схему лечения, добавляя в нее химиопрепараты. Кроме того, лимфодиссекция позволит предотвратить лимфогенное метастазирование аденокарциномы.
Если рак распространился на рядом расположенные ткани, производят и их резекцию, расширяя объем операции. Удаление метастазов внутренних органов производят во время отдельной операции.
Химиотерапия
Химиотерапия является дополнительным методом лечения аденокарциномы сигмовидной кишки. Ее целью является предотвращение рецидива и замедление прогрессирования патологии. Лечение может назначаться на дооперационном и в послеоперационном периоде:
- Дооперационная или неоадъювантная химиотерапия проводится для того, чтобы уменьшить размеры опухоли, сократить объемы операции и провести ее наименее травматичным методом.
- Послеоперационная или адъювантная химиотерапия назначается после операции. Ее целью является предотвращение рецидива и уничтожение возможных микрометастазов.
Как самостоятельный метод лечения, химиотерапия применяется на 4 стадии рака сигмовидной кишки в рамках паллиативной терапии. Она помогает облегчить состояние пациента и улучшить качество его жизни.
Помимо химиотерапии, используется таргетная терапия и иммунотерапия. Их воздействие более прицельно, по сравнению с цитостатиками. Лечение назначается только после проведения молекулярно-генетических тестов, которые подтвердят чувствительность опухоли к данному воздействию.
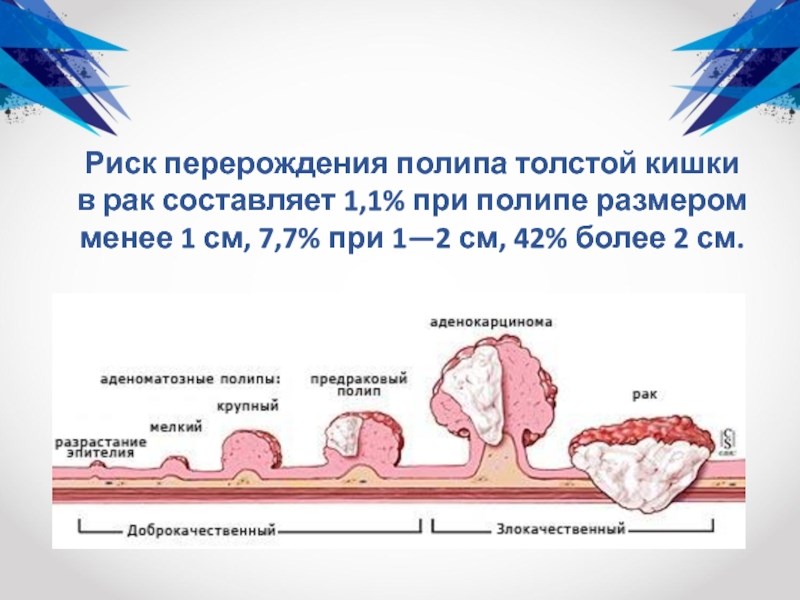
Последовательность превращений полип-рак
Считается, что большинство опухолей ободочной и прямой кишок образуются из доброкачественных полипов
Начиная с 1980-х годов важность полипов в образовании раковых опухолей кишечника стала очень актуальной в широких массах после того, как у президента США Рональда Рейгана был обнаружен рак ободочной кишки. Президенту выполнили тест на скрытую кровь в стуле, после которого обнаружили полипы в кишечнике, и один из них оказался злокачественным
Полипы представляют собой округлые образования, которые появляются в результате утолщения внутренней выстилки толстой кишки и выдаются в ее просвет. Полипы могут иметь разную форму: плоскую, или грибовидную (иметь так называемую ножку).

Хотя большинство полипов так и остаются доброкачественными, некоторые, если их не удалить, могут переродиться или трансформироваться в злокачественные (раковые) опухоли. Процесс трансформации полипов скорее всего обусловлен генетическими мутациями в клетках. Бывают разные виды полипов, но считается, что только один вид способен превратиться в раковую опухоль. Этот тип полипов называется аденоматозные полипы.
Пока Вы не сделаете специальное обследование (колоноскопию), Вы не можете быть уверены в том, что в Вашем кишечнике нет полипов, потому что полипы не вызывают никаких симптомов. Большие полипы или опухоли могут приводить к возникновению симптомов – кровотечение, кровь в стуле, анемия или нарушение проходимости кишечника. Эти симптомы достаточно редки и начинают появляться только тогда, когда полипы становятся очень большими или злокачественными.
Рак толстой кишки не развивается за один день, считается, что для перерождения полипа в злокачественную опухоль требуется 5-10 лет. Если в течение многих лет в Вашем кишечнике существует аденоматозный полип, и Вы об этом не знаете, так как не делаете специального обследования, рано или поздно он может превратиться в опухоль. Когда опухоль растет, она увеличивается в размере, врастает глубже в стенку кишки и даже может прорасти в соседние органы. Если опухолевые клетки попадут в лимфоузлы или в кровеносные сосуды, они разносятся по организму и образуют метастазы опухоли в других органах – печени, легких, головном мозге. На этой стадии заболевания лечение становится очень сложным.
Общее описание
Доброкачественные заболевания толстой кишки представлены большей частью полипами. Крайне редко в толстой кишке встречаются липомы (доброкачественные опухоли из жировой ткани). Полипы толстой кишки представляют собой доброкачественные опухоли из элементов слизистой оболочки толстой кишки и подслизистого слоя.
Причина появления и роста полипов неясна. За исключением диффузного семейного полипоза, у которого четко установлен наследственный характер заболевания, наследственность в отношении единичных полипов толстой кишки пока не доказана. Полипы толстой кишки подразделяются по гистологической характеристике и возможности озлокачествления, которая напрямую зависит от размера полипа, длительности его существования, гистологической картины. Наиболее часто озлокачествляются железистые полипы (тубулярные аденомы).
Риск озлокачествления полипа возрастает с его размером и длительностью существования: чем больше размер полипа, тем выше риск его малигнизации.
Лечение и прогноз
Для лечения применяют хирургический метод, химиотерапию, лучевую терапию. В большинстве случаев принято сочетать несколько методик для достижения большего эффекта. При любом размере опухоли полноценное лечение рака ободочной кишки невозможно без операции, которая проводится эндоскопическим способом – небольшая опухоль может быть удалена во время колоноскопии, опухоль большего размера – во время лапароскопии путем резекции кишки. По показаниям проводится комбинированное лечение с помощью химиотерапии и лучевой терапии (для снижения риска рецидива заболевания, для борьбы с метастазированием опухоли).
Подробно о резекции кишки вы можете прочитать в статье нашего хирурга, кандидата медицинских наук Гордеева Сергея Александровича.
Прогноз зависит от стадии, размеров опухоли, здоровья пациента, наличия метастазов. Современные методики обеспечивают практически стопроцентное излечение на 1 и 2 стадии.
Очень важно пройти диагностику вовремя. Это можно сделать в клинике ЦЭЛТ, где работают признанные специалисты
Опытные медики поставят точный диагноз и назначат эффективное лечение. Никаких очередей и волнений, клиника ЦЭЛТ предлагает высокий уровень медицинской помощи.
- Опухоли желудка, органов забрюшинного пространства, почек, надпочечников, мягких тканей
- Кишечная непроходимость
Опасность рака толстой кишки
Рак толстой кишки — это патологическое разрастание клеток различных отделов толстого кишечника, образующее опухоль.
Ежегодно в мире выявляют до 1 млн новых случаев заболевания раком толстой кишки. Смертность от этой болезни ежегодно составляет свыше 500 тыс. случаев среди населения планеты. Рак толстой кишки среди онкологических заболеваний стоит на 2-м месте по частоте у женщин (после рака молочных желез) и на 3-м месте у мужчин (после рака легких и рака простаты). «Вклад» развитых, урбанизированных стран в наступление этого заболевания – более 60%. Виновниками этой эпидемии, основными ее причинами, называют растущий процент в составе населения городских жителей, неблагоприятное экологическое воздействие на здоровье горожан, плохое качество питания и снижение физической активности. ВОЗ спрогнозировала, что, при нынешних темпах роста заболеваемостью раком прямой кишки, в 2030 году от него может погибнуть порядка 13 миллионов людей.
В нашей клинике проводятся операции рака 1, 2, 3 и 4 стадии. Хирурги и онкологи дополняют мастерски выполненные вмешательства применением методов таргетной химиотерапии с высокой точностью подбора доз препаратов, лучевой терапии. Комбинирование методов лечения помогает снизить токсическую нагрузку на организм, повысить эффективность и значительно улучшает прогнозы пациентов после лечения.
Опухоль толстой кишки чаще возникает у возрастной категории населения, после 40-50 лет. Но сейчас очень часто и лица в более раннем возрасте становятся пациентами с таким диагнозом. Как ни странно, прогноз у них хуже, чем у пожилых людей. Это связано с высоким уровнем кровоснабжения стенок кишечника и быстрым делением клеток (интенсивным метаболизмом) у молодых людей. Эти характеристики клеточного обмена и кровоснабжения приводят к быстрому росту первичной опухоли и раннему метастазированию.
Виды рака ЖКТ
Раковые опухоли ЖКТ дифференцируют в зависимости от локализации. К ним относятся опухолевые поражения:
- языка и глотки;
- гортани;
- разные виды рака желудка;
- поражения поджелудочной железы;
- первичные и метастатические поражения печени, желчных протоков;
- тонкокишечный рак;
- поражения толстого кишечника;
- рак прямой кишки и анального отверстия;
- разные локализации гастроинтестинальных стромальных опухолей.
По форме раковой опухоли, с учетом ее внешнего вида, роста и состава клеток, выделяют несколько типов поражений:
По строению клеток, образующих раковые опухоли, выделяется несколько вариантов онкологии. На основе этих данных врач определяет агрессивность течения и прогнозы заболевания.
-
- Высокодифференцированная опухоль – раковые клетки очень похожи на здоровые, опухолевый рост медленный, метастазы возможны только в терминальных стадиях.
- Умеренно дифференцированная опухоль – клетки рака отличаются от здоровых, опухоль растет относительно медленно, метастазы возможны уже на 3 стадии процесса.
- Низкодифференцированная опухоль – клетки существенно отличаются от нормальных, типично быстрое увеличение размеров рака, метастазы поражают соседние ткани, лимфоузлы и отдаленные органы.
- Недифференцированная опухоль – клетки незрелые, появляются из слизистой, течение агрессивное со стремительным ростом образования, метастазы возможны на ранних стадиях, прогноз для жизни неблагоприятный.
1.Общие сведения
Благодаря активной просветительской и профилактической деятельности, которую проводят Всемирная и национальные организации здравоохранения в развитых странах, население постепенно осознает реальность и индивидуальную значимость той опасности, которую представляют собой раковые заболевания кишечника. Опасность эта вовсе не преувеличена, – скорее, наоборот: она сильно недооценивается из-за инертности мышления и склонности к позиции («Чему быть, того не миновать, а бегать и просто так обследоваться все равно некогда»), из-за недоверия к врачам (которым якобы «лишь бы резать»); из-за обилия всевозможных «советчиков» в интернете и доступности безрецептурных таблеток, а также прочих средств, так сказать, фаст-медицины – которые, к слову, иной раз опасней самой болезни.
Между тем, колоректальный рак занимает одну из лидирующих позиций в онкологической статистике, и при отсутствии адекватного радикального лечения характеризуется высокой летальностью, – наряду с такими смертоносными видами патологии, как сердечные болезни и сосудистые катастрофы головного мозга. В зоне риска находится любой взрослый, живущий в современном мире – мире очень комфортном, но уже не имеющем практически ничего общего с естественной для человека средой обитания.
Толстый кишечник состоит из нескольких отделов, различающихся в морфологическом и функциональном аспектах.
Наиболее протяженный участок носит название ободочной кишки; в свою очередь, она делится на восходящую, поперечную, нисходящую и сигмовидную ободочную кишку; последняя является переходом в конечный, дистальный отдел желудочно-кишечного тракта – прямую кишку. Сигмовидная кишка имеет характерную изогнутую форму (в связи с чем и получила свое название) и служит отсеком для окончательного сгущения и формирования каловых масс, которые при прохождении через ЖКТ здесь несколько замедляются. Анатомические и функциональные особенности этого отдела толстого кишечника обусловливают повышенную (по сравнению с другими отделами) вероятность и клиническое своеобразие опухолевых процессов, будь то доброкачественные или злокачественные новообразования.
Магнитно-резонансная томография (МРТ).
Рак прямой кишки.
Также как и КТ, магнитно резонансная томография (МРТ) делает снимки человеческого тела в виде виртуальных срезов. Ключевое отличие заключается в использовании магнитного поля вместо облучения. Помимо информации о состоянии лимфатических узлов и о наличии метастазов в других органах, МРТ дает очень точную картину распространения опухоли в малом тазу
Это очень важно при раке прямой кишки. Наряду с УЗИ прямой кишки — это ключевое исследование для рака прямой кишки, которое показывает необходимость проведения химиолучевой терапии перед оперативным лечением
Использование МРТ ограничено у людей с кардиостимуляторами и металлическими имплантантами, а также у людей, страдающих клаустрофобией.
Современная диагностика рака
Симптомы рака прямой кишки во многом похожи на признаки других заболеваний кишечника. Для дифференциации онкологии применяют целый ряд диагностических методик, преимущественно с использованием инструментальных исследований.
Современная медицина позволяет в короткие сроки поставить точный диагноз, установить тип опухоли и подобрать максимально эффективное лечение. Высокотехнологичные диагностические средства позволяют выявить рак даже на первой стадии.
Стандартный порядок диагностики:
- Опрос пациента врачом, сбор анамнеза.
- Осмотр врачом-проктологом.
- При подозрении на рак прямой кишки назначают ректороманоскопию.
- Лабораторные анализы: анализы крови (в том числе на онкомаркеры), анализ кала на скрытую кровь.
- .
Чаще всего эти методы позволяют установить точный диагноз. Если у врача остаются сомнения, то назначают дополнительные обследования: УЗИ, , биопсию.
Врачам рекомендовано опрашивать всех больных в преклонном возрасте на предмет специфических жалоб. Это связано с тем, что риск развития опухоли резко возрастает после 50 лет.
Наши врачи

Предыбайло Сергей Михайлович
Врач-проктолог, кандидат медицинских наук
Стаж 42 года
Записаться на прием

Марченко Вита Константиновна
Врач-проктолог, кандидат медицинских наук
Стаж 40 лет
Записаться на прием
Методики лечения
После постановки диагноза начинается лечение рака прямой кишки. Наиболее эффективным методом считается хирургическое удаление опухоли, а также тканей с метастазами. Предпочтение в современном мире отдается эндоскопическим методикам удаления опухоли (во время колоноскопии или лапароскопии). Чем раньше выявлена болезнь, тем больше шансов на успешную операцию. Цель хирургического лечения состоит в полном удалении всех пораженных тканей.
На последних стадиях операция проводится не с целью выздоровления, а для облегчения состояния пациента. Принято формировать колостому, чтобы в какой-то мере нормализовать работу кишечника.
При раке прямой кишки операция при наличии показаний совмещают хирургию и консервативное лечение (химиотерапию, лучевую терапию), пациента наблюдает и хирург, и онколог, и химиотерапевт. Разные виды опухолей показывают разную чувствительность к химическим препаратам, поэтому средство для химиотерапии подбирается в индивидуальном порядке. Курс продолжается до улучшения состояния или до получения доказательств неэффективности.
Как предотвратить рак толстой кишки? Каковы меры профилактики?
профилактические мероприятия, помогающие существенно снизить риск колоректального рака
Регулярные осмотры врача и обследования
Это особенно важно для людей, которые имели в прошлом рак толстой кишки, находятся в возрасте старше 60 лет, имеют больных родственников, страдают предраковыми заболеваниями (болезнь Крона, полипы кишки, неспецифический язвенный колит). Здоровое питание
Ваш рацион должен содержать большое количество овощей и фруктов, клетчатки, высококачественных углеводов. Ограничьте потребление красного мяса, фаст фуда, или полностью откажитесь от этих продуктов. Отдавайте предпочтение полезным жирам, которые содержатся в авокадо, оливковом масле, орехах, рыбьем жире. Но не стоит сильно увлекаться вегетарианством: некоторые исследования показали, что люди, придерживающиеся строгой растительной диеты, имеют более высокий риск колоректального рака, чем мясоеды. Занимайтесь спортом. Обычная утренняя гимнастика и простой комплекс упражнений в целом хорошо влияют на здоровье, в том числе снижают риск рака толстой кишки. Поддержание нормальной массы тела. Известно, что ожирение повышает риск не только колоректального рака, но и многих других серьезных заболеваний.