Гинекологическое выскабливание матки
Содержание:
- Ведение последового периода
- Из чего состоят нормальные лохии
- В каких случаях проводится ЭКО?
- Категории
- Норма и патология
- Факторы риска послеродового кровотечения
- Обильные менструации от приема лекарств
- Причины обильных месячных
- Часто задаваемые вопросы
- Обильные месячные после аборта
- Профилактика
- Осложнения при ЭКО
- Этиология
Ведение последового периода
В третьем
(последовом) периоде родов происходит
отделение плаценты от стенок матки и рождение
последа. Эти процессы всегда
сопровождаются кровопотерей, не
превышающей обычно 250 мл (0,5% массы тела) и считающейся
физиологической. При нарушении
физиологического течения последового периода может возникнуть патологическое кровотечение, в связи с чем
роженица в последовом периоде должна
иаходиться под постоянным наблюдением врача и акушерки
(медицинской сестры).
Последовый
период проводится активно –
выжидательно.
Врач
и акушерка наблюдают за общим
состоянием роженицы,
окраской
кожных покровов и слизистых оболочек периодически измеряют
артериальное
давление, считают пульс. Для учета и измерения кровопотери под ягодицы роженицы подкладывают специальное
плоское продезинфицированное судно.
При
ведении последового периода
необходимо знать признаки,
свидетельствующие о полном отделении плаценты, и отмечать время их появления.
1.
Изменение формы и высоты стояния дна
матки – признак Шредера. Сразу после рождения. плода матка имеет округлую
форму дно ее находится на уровне пупка.Если наступило полное отделение
плациенты, матка вытягивается в длину, дно ее поднимается выше пупка, матка
становится уже, уплощается и нередко отклоняется вправо от средней линии.
2.
Удлинение наружного
отрезка пуповины – признак Альфельда. После полного отделения плаценты и
оболочек от стенок матки послед опускается в нижний маточный сегмент,
что приводит к удлинению
наружного
отрезка пуповины. Зажим, наложенный на
пуповину
на уровне половой щели, опускается на
10 – 12 см.
3. ПРи знак Кюстнера – Чукалова. Если наступило
полное отделение плаценты, то при надавлинании
ребром
ладони на надлобковую
область роженицы пуповина не
втягивается во влагалище. При неотделившейся или неполностью отделившейся
плаценте пуповина, напротив,
втягивается во влагалище.
В
Ряде случаев, когда задерживается рождение последа при полностью отделившейся
плаценте, применяют ручные приемы
дляя его выделения.
1.
С п о с о б Абуладзе. После опорожнения
мочевого пузыря производят осторожный массаж матки через переднюю брюшную стенку с целью усиления ее сокращения.
Затем обеими руками
захватывают переднюю брюш ную стенку, в продольную складку. После этогопредлагают
роженице
потужиться, полностью отделившийся послед обычно без затруднений рождается.
.
Способ Креде – Лазаревича.
После опорожнения
мочевого пузыря матку выводят в срединное поло
жение, осторожно проводят наружный массаж матки, чтобы усилить ее сокращение. Акушер встает
слева от роженицы лицом к ее ногам,
правой рукой захватывает матку через
переднюю брюшную стенку
таким образом, чтобы четыре пальца
располагались на задней ее стенке,
ладонь – на дне, а большой палец – на передней стенке матки
Затем производят выжимание последа,
направляя усилия правой руки вниз и кпереди. Отделившийся полностью
послед легко рождается.
Осмотр родовых путей после родов.
С целью осмотра родовых путей родильницу
перевозят на каталке в малую операционную. Внутреннюю
поверхность бедер,
наружные половые органы
обрабатывают 5% спиртовым раствором йода, под ягодицы родильницы подкладывают стерильную пеленку. Врач
и акушерка (медицинская сестра) моют руки, как перед хирургической операцией. Вначале осматривают промежность, малые
половые губы и клитор, затем приступают к осмотру влагалища и шейки матки. С
этой целью обнажают шейку матки при помощи зеркал, фиксируют шейку матки
окончательными зажимами и последовательно осматривают матку по всей окружности.
При обнаружении разрывов шейки матки или влагалища их зашивают. Затем зеркало
удаляют и осуществляют восстановление нарушенных тканей промежности и малых
половых губ.
Линию швов смазывают 5% спиртовым раствором йода. С целью обезболивания при
зашивании разрывов шейки матки, влагалища, промежности и малых половых губ
может быть использована местная инфильтрационная анестезия, пудендальная
анестезия, ангаляция закисно-кислородной смеси, а так же внутривенное введение
сомбревина.
Первые два часа после родов
родильница должна оставаться в родильном отделении под тщательным наблюдением
дежурного врача в связи возможностью возникновения гипотонического кровотечения
в раннем послеродовом периоде.
Все сведения заносятся в историю родов.
Из чего состоят нормальные лохии
Нормальные выделения выглядят как кровяные сгустки, образованные плацентой и эндометрием — для их естественного удаления из матки потребуется около недели. Спустя неделю состав лохий поменяется: они станут более похожи на жидкость, иногда с примесью кровяной слизи, которая представляет собой продукты внутриутробной жизнедеятельности ребенка. На их выведение также потребуется около недели. Спустя месяц лохии будут скорее мажущими, чем вытекающими, все больше напоминая обычные менструальные выделения. Подобные описанные явления считаются нормальными и не должны вызывать у женщины волнений.
В каких случаях проводится ЭКО?
Экстракорпоральное оплодотворение назначается при диагностировании у одного или обоих родителей бесплодия. Под этим термином подразумевается неспособность семейной пары зачать естественным образом в течении 12 месяцев при ведении активной половой жизни без использования средств контрацепции. Заболевания, провоцирующие бесплодие, можно разделить на несколько категорий:
- Анатомические аномалии — врожденные или приобретенные (вследствие травм, воспалительных заболеваний, хирургического вмешательства) нарушения строения половых органов, такие как непроходимость или отсутствие маточных труб у женщин и семенных канальцев у мужчин, рубцы и спайки в матке;
- Эндокринные (гормональные) патологии — нарушения выработки гормонов, развивающиеся из-за заболеваний яичников у женщин или семенных желез у мужчин, щитовидной железы, надпочечников, а также других органов, не выполняющих секреторную функцию (печени, почек, ЖКТ и т. д.);
- Психические нарушения – сильные эмоциональные переживания, депрессия, шизофрения и другие психопатологии могут вызвать нарушения гормонального фона, провоцировать отторжение эмбрионов;
- Эндометриоз – аномальное разрастание эндометрия (слоя, выстилающего поверхность матки) и связанные с ним спаечные процессы;
- Иммунные аномалии – патологии, вызываемые реакцией женского организма на мужскую сперму, аутоиммунные заболевания мужчины, при котором собственная защитная система стерилизует сперму и т. д.;
- Сексуальные расстройства – патологии, затрудняющие или делающие невозможным естественный половой акт или зачатие, такие как эректильная дисфункция у мужчин, отсутствие или недостаточное качество спермы у мужчин, вагинизм, фригидность у женщин;
- Инфекционные заболевания – вирусы, грибки, бактерии, кишечные паразиты способны нарушить работу половых органов, вызвать общие заболевания (воспалительные, эндокринные и т. д.), затрудняющие зачатие или наступление беременности, спровоцировать слишком резкий иммунный ответ женского организма;
- Генетические нарушения – некоторые хромосомные патологии сопровождаются невозможностью зачать или выносить здорового ребенка, например синдромы Мартина-Белла, Калмана, Нунан, мускрвисцидоз и т. д.;
- Обменные нарушения – такие заболевания, как сахарный диабет, анемия, ожирение и т. д. тесно связаны с гормональными сбоями и потому являются дополнительным фактором, мешающим наступлению беременности.
Помимо этого, в медицинской практике имеются случаи психологического бесплодия. Оно развивается вследствие осознанного или неосознанного нежелания женщины беременеть, вызываемого страхом перед потерей привлекательности, болью, сопровождающей процесс вынашивания и родов и т. д. Психологическая реакция в этом случае способна вызвать физиологические последствия, мешающие зачатию – например, изменение гормонального фона, сбой в обмене веществ и т. д.
На практике бесплодие может быть спровоцировано как одной причиной, так и комплексом указанных факторов. Неспособность к нормальному зачатию выявляется как одного из родителей, так и у обоих сразу. Поэтому для определения точной причины бесплодия каждый из них проходит диагностику.
Еще одной причиной для проведения экстракорпорального оплодотворения, является отсутствие женщины постоянного полового партнера или супруга. Это может обуславливается психологическими, ценностными установки будущей матери, ее социальным положением и другими факторами. При этом физиологически она может быть абсолютно здорова физиологически. Другой, менее распространенной в нашей стране, ситуацией является желание однополой пары завести ребенка. В этом случае генетический материал для получения эмбрионов может быть взят от обоих родителей.
Категории
- Анализы и диагностика(0)
- Беременность и роды(85)
- Бесплодие(0)
- Болезни сосудов(0)
- Болезни уха, горла, носа(0)
- Гастроэнтерология(0)
- Генетика и прогнозы(8)
- Гинекология(19)
- Глазные болезни(0)
- Диетология(0)
- Диетология и грудное вскармливание(49)
- Иммунология(0)
- Инфекционные болезни(0)
- Кардиология(0)
- Кожные болезни(0)
- Косметология(0)
- Красота и здоровье(0)
- Маммология(11)
- Маммология для Пап(1)
- Наркология(0)
- Нервные болезни(0)
- Онкология(9)
- Онкология для Папы(3)
- Ортопедия(0)
- Педиатрия(76)
- Первая помощь(0)
- Пластическая хирургия(0)
- Половые инфекции(0)
- Проктология(0)
- Психиатрия(0)
- Психология(16)
- Психология для Папы(6)
- Пульмонология(0)
- Ревматология(0)
- Репродуктивная система мужчины(3)
- Сексология(0)
- Спорт, Отдых, Питание(4)
- Стоматология(0)
- Счастливое детство(18)
- Урология и андрология(7)
- Хирургия(0)
- Эндокринология(0)
Норма и патология
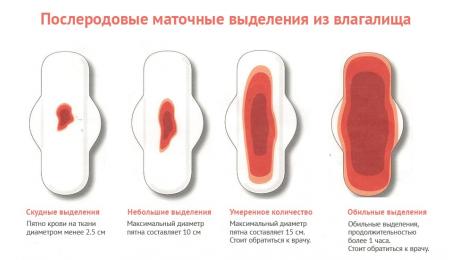
В третьем периоде родов происходит отделение последа (или его еще называют детским местом) от матки. В результате этого процесса нарушается целостность кровеносных сосудов и они некоторое время подкравливают. Лохии выделяются в течении 5-10 дней, постепенно они темнеют, исчезают сгустки, затем их становится меньше и вовсе исчезают. Послеродовый период очень опасен кровопотерей, которая угрожает жизни женщины.
Кровотечение после родов — очень опасное осложнение. Нормальная кровопотеря в родах равняется 0.5% от массы тела женщины. То есть все зависит от веса женщины. Для одной 200 мл кровопотери будет физиологической нормой, а для другой — патологическая. Если показатель превышается, то говорят о начале патологической потери крови. От времени возникновения, кровотечение делят на раннее и позднее. Кровотечение раннего периода начинается сразу после родов, либо в течении первых двух часов. Кровотечение после родов через два часа после родов и до двух месяцев — называют поздним послеродовым.
Причины потери крови
- Части последа или его дополнительные дольки остались в полости матки
- Плохое сокращение матки (атония или гипотония)
- В процессе родов разорвались мягкие ткани промежности или стенка влагалища
- В анамнезе есть заболевание крови (нарушение свертываемости крови)
- Разрыв матки
Если в процессе формирования плаценты она не правильно прикрепилась, тогда в последовом периоде плацента не сможет правильно отделиться, и часть ее останется в матке. В результате этого матка не способна хорошо сократиться и сосуды не пережимаются, а кровоточат. Это состояние опасно массивным кровотечением.
Диагностика послеродовых кровотечений
Диагностировать эту патологию можно непосредственно сразу при выделении последа. Если плацента не отделилась на протяжении 30 минут после рождения малыша, значит, ее прикрепление является патологическим, при этом необходимо немедленно ее извлечь. Способ отделения плаценты решают врачи.
После рождения последа, акушер-гинеколог внимательно осматривает послед: наличие всех долек и оболочек, отсутствие оборванных сосудов на плаценте. Если был обнаружен дефект последа, производится ручная ревизия матки. Врач рукой извлекает оставшиеся части последа и матка тут же сокращается, пережимая все сосуды.
Факторы риска послеродового кровотечения
Существуют состояния, при которых риск послеродового кровотечения выше, чем при их отсутствии. Анализ статистической информации показал, что такое кровотечение чаще возникает в следующих ситуациях.
- Послеродовые кровотечения, аборты, произвольные выкидыши, которые были в прошлом. Это значит, что женщина склонна к кровотечениям, а значит риск будет выше.
- Поздний токсикоз. В случае преэклампсии присутствует высокое артериальное давление и нарушение работы почек, вследствие этого сосуды становятся более хрупкими и легко разрушаются.
- Большой плод. Из-за давления такого плода во время родов стенки матки могут травмироваться, что проявляется кровотечением после рождения ребенка. К тому же, матка перерастягивается и поэтому хуже сокращается.
- Многоводие (большое количество околоплодных вод). Механизм примерно такой же, как и при большом плоде.
- Многоплодная беременность. Здесь аналогично.
- Лейомиома матки. Это доброкачественная опухоль, которая дает клинику кровотечения. А роды могут ее спровоцировать.
- Рубец на матке. После операций (чаще кесарева сечения) остается рубец, который является слабым звеном в стенке матки. Поэтому после рождения ребенка может случиться разрыв в этом месте.
- ДВС-синдром. Вследствие данного явления нарушается свертывающая функция крови. После родов всегда наблюдается травмирование и выделение крови, но при ДВС-синдроме кровотечение не останавливается.
- Тромбоцитопатии. Это приобретенные или врожденные заболевания, где тромбоциты, участвующие в свертывании крови, не могут исполнять свои обязанности вследствие присутствия в них дефектов.
Обильные менструации от приема лекарств
Обильные месячные бывают от лечения некоторыми препаратами.
антиагреганты и антикоагулянты
Причиной может стать прием данных препаратов, потому что они делают кровь более жидкой. К антикоагулянтам относят, в первую очередь, фенилин, гепарин и синкумар. Антиагреганты: курантил, трентал, аспирин и т. д. Если вы лечитесь данными препаратами, и страдаете обильными месячными, попросите доктора уменьшить дозировку или отменить препарат.
гормональные лекарства
Обильные критические дни могут быть вызваны приемом комбинированных оральных противозачаточных средств. Такое может быть, если вы нарушили схему приема, или если средство было неправильно подобрано врачом. Не пользуйтесь гормональными средствами по собственному решению, их обязательно должен назначить врач. Дозировка также может отличаться от той, которая была назначена вашей подруге, или которую вы нашли в интернете.
Прием гормональных средств после незащищенного полового акта (экстренная контрацепция) может стать причиной меноррагии. Эти препараты действуют за счет огромной дозы гормонов, потому врачи не советуют ими злоупотреблять. Иногда, чтобы восстановить нормальный цикл, нужно специальное лечение.
Лечение дюфастоном может также привести к удлинению критических дней и их обильности. В части случаев кровь также продолжается после прекращения менструации. Причина совершенно типична — изменение гормонального баланса. Менструация станет нормальной через 2 или 3 мес.
Причины обильных месячных
Причина может скрываться в общем состоянии здоровья женщины, в ее эмоциональных излишних нагрузках, в наследственных факторах или состоянии репродуктивной системы. Наиболее распространенные причины:
- гиперпластические процессы эндометрия (чаще всего это гиперплазия эндометрия или полипы)
- аденомиоз
- рак
- миома матки
- гормональные сбои у женщин в возрасте климакса или у девушек в период полового развития
- маточное воспаление или воспалительный процесс в придатках
- ношение внутриматочной спирали
- прием антикоагулянтов и антиагрегантов
- болезни крови
- генетические факторы
- нехватка минералов и витаминов, без которых невозможна нормальная свертываемость крови
- аборт
- роды, особенно с осложнениями
- внематочная беременность
- изменений климатических условий
- излишнее переутомление и постоянные стрессы
- болезни щитовидки
- патологии мочевыделительной, сердечно-сосудистой системы или печени
- излишние физические нагрузки
- преобладание в рационе кисломолочных продуктов (в основном у женщин, которые сидят на специфических диетах)
- злоупотребление экстренной гормональной контрацепцией (использование несколько раз в месяц и т. п.)
- неправильный прием гормональных средств
Часто задаваемые вопросы
Является ли нормой задержка месячных после операции?
Да, задержка менструации — это нормальное явление после гинекологической чистки, но если её не будет в течение ближайшего месяца, необходимо обратиться к врачу.
Болезненные ощущения при половом акте спустя месяц после чистки являются поводом обратиться к врачу?
Если боли невыраженные, повода для беспокойства нет. Если же болезненные ощущения не прекратятся в течение двух месяцев или будут усиливаться, незамедлительно обратитесь к врачу.
Когда можно планировать беременность после выскабливания?
Если операция проводилась для лечения или диагностики, то беременность не рекомендовано планировать ранее, чем через полгода. В случае аборта ситуация сложнее, все зависит от срока и причин прерывания. Аборт — это серьезное вмешательство в гормональный фон организма женщины, и может повлечь за собой массу патологий. Если прерывание беременности было по медицинским показаниям, для начала нужно устранить причину. Если срок, на котором проводилась операция, небольшой, то возможность вновь забеременеть (при отсутствии противопоказаний) и выносить здорового ребенка весьма высока.
Обильные месячные после аборта
При беременности в организме женщины меняются уровни гормонов. Потому организм попадает в условия стресса, если беременность по каким-то причинам прерывается. Это сказывается на балансе гормонов. Кровь появляется после внутриматочных вмешательств (выскабливание или гистероскопия). Но это не считается менструацией.
После внутриматочных вмешательств менструации начинаются примерно через 30 дней. Кровь из половых путей после кюретажа матки будет идти от 3 до 7 дней, максимум составляет 10 суток. Выделения у большинства девушек / женщин после операций внутри матки скудные, болей нет. Если же после аборта или внутриматочных вмешательств у вас появились обильные выделения крови, срочно нужно бежать к доктору.
Причина может скрываться в воспалительных внутриматочных процессах. Если это так, месячные будут напоминать мясные помои или будут темно-красными. Боль внизу живота может носить схваткообразный характер. Температура тела может повыситься. Также могут присутствовать проявления интоксикации организма, в том числе, диспепсические.
При неподтверждении диагноза эндометрита подозревают сбои в системе яичники-гипофиз-гипоталамус. Врач назначает комбинированные оральные контрацептивы. Срок лечения составляет от 3 до 6 мес.
Профилактика
Все беременные, которые имеет риск по развитию послеродового кровотечения, должны состоять на особом учете у гинеколога. В группу риска попадают женщины, принимающие антикоагулянты, имеющие хронические гинекологические заболевания, нарушение свертываемости крови, швы на матке. На протяжении всей беременности, особенно в третьем триместре необходим контроль показателей коагулограммы, данных кардиотокографии.
Чтобы снизить вероятность кровотечения после родов на живот необходимо прикладывать лед, вводить лекарственные средства, улучшающие сократимость матки, осматривать целостность плаценты.
Рекомендации для женщин после родов:
- мочиться каждые 2-3 часа, не допускать перенаполнения мочевого пузыря;
- по возможности больше лежать на животе, что усилить сокращение миометрия;
- прикладывать холод на живот 3-4 раза в сутки в первые 2-3 суток.
После родов нужно как можно чаще прикладывать новорожденного к груди. При кормлении раздражаются соски, что стимулирует синтезирование окситоцина, который ускоряет сократительную способность матки, сокращает продолжительность лохий.
Массивное кровотечение после родов может привести к тяжелым и опасным осложнениям как сразу после родов, так и спустя месяц. В норме очищение матки, восстановление ее объема, заживление детского места занимает до 6 недель. Если кровь после родов идет свыше 45 дней, выделения считаются патологическими, требуется консультация врача.
Осложнения при ЭКО
Необходимо также учитывать тот факт, что сама процедура ЭКО может нанести вред организму женщины. Как правило, наибольшую опасность представляет воздействие гормональных препаратов, назначаемых для ускорения роста и созревания фолликулов. При их передозировке, на фоне возможных эндокринных нарушений может возникнуть синдром гиперстимуляции яичников (СГЯ), который проявляется следующими симптомами:
- Болезненными ощущениями, тяжестью, вздутием в животе;
- Отеком нижних конечностей, наружных половых органов или всего тела;
- Общим ухудшением самочувствия пациентки (головокружением, слабостью, головной болью);
- Повышением температуры, снижением кровяного давления, нарушением сердечного ритма, одышкой;
- Тошнотой, рвотой, диареей и т. д.
Эти симптомы могут проявляться в различной степени в зависимости от тяжести СГЯ. Например, в легкой форме синдрома наблюдается только отек нижних конечностей, в средней и тяжелой – всего тела. Чтобы исключить любые негативные последствия, врач перед стимуляцией яичника назначает комплекс диагностических процедур, призванный выявить особенности гормонального фона, возможные сопутствующие заболевания (например, эндокринной системы) и т. д. В случае, если синдром гиперстимуляции все же наступил, специалист может скорректировать или полностью отменить курс гормональной терапии, применить дополнительные меры (плазмаферез, пункцию брюшной полости и т. д.).
К другим осложнениям, связанным непосредственно с самой процедурой экстракорпорального оплодотворения, относятся:
- Кровотечения — при выполнении трансвагинальной пункции яичников возможна перфорация органов малого таза и кишечника, повреждение сосудов;
- Инфекции – в некоторых случаях при пункции фолликулов в малом тазе возможно развитие инфекционных процессов, рецидив воспалений, которыми женщина страдала ранее;
- Многоплодная беременность – при ЭКО вероятность развития этого осложнения, связанного с переносом сразу нескольких эмбрионов, выше в сравнении с общепопуляционной статистикой;
- Внематочная беременность – частота этой патологии при ЭКО составляет примерно 5%, что связано с тем, что бесплодные женщины часто имеют аномалии в строении репродуктивных органов.
Любое из этих осложнений, независимо от вызвавшей их причины, является достаточным основанием для прерывания процедуры ЭКО.
Некоторые патологии, возникающие при экстракорпоральном оплодотворении, напрямую не связаны с этой процедурой, но могут развиться на ее фоне. Прием гормональных препаратов способен привести к эндокринным нарушениям, спровоцировать аутоиммунные заболевания, обострить хроническое протекание воспалительных процессов и т. д.
Этиология
Основная причина Гипотонических кровотечений — гипотония матки в последовом периоде. Гипотония характеризуется появлением редких спонтанно возникающих сокращений при снижении степени контракции и ретракции мышечных волокон миометрия. Крайняя степень снижения тонуса, вплоть до полного отсутствия его, обозначается как атония матки. Такие состояния и приводят к появлению маточного кровотечения при условии частичного или полного отделения плаценты. Если плацента не отделена от стенки матки, кровотечение отсутствует.
Степень реакции нервно-мышечного аппарата матки на механические, физические и фармакологическое раздражители, как правило, не адекватна силе раздражителя. Можно наблюдать парадоксальные реакции, при которых сильный или продолжительный раздражитель вызывает небольшой механический ответ (сокращение), а слабый — более высокую ответную реакцию.
Гипотония матки чаще является следствием: а) недостаточной стимуляции матки и систем ее регуляции гормонами фетоплацентарного комплекса; б) торможения отдельных звеньев генетического кода, ответственных за включение нормальной сократительной функции матки в родах и обеспечение энергией этого процесса; в) морфол, неполноценности матки (недостаточное развитие ее структур ко времени родов, рубцы, очаги воспаления, перерастяжением преждевременная инволюция внутриорганных нервных структур миометрия). Г. к. возникают чаще у рожениц, у которых роды осложняются слабостью схваток, поздним токсикозом, перерастяжением матки и эндометритом, а также при оперативных методах родоразрешения.
Гипотонические кровотечения в последовом и раннем послеродовом периоде не носят постоянного характера. Кровь выделяется из матки небольшими порциями, чаще в виде сгустков, особенно при отделении плаценты по методу Кюстнера-Чукалова (см. Последовый период), Первые порции крови при неполном и даже полном отделении плаценты от стенки матки скапливаются в ее полости и влагалище, не выделяясь полностью силой сокращения матки. Их можно удалить из матки выдавливанием, если к этому имеются соответствующие показания. Скопление крови в матке и влагалище нередко создает ложное представление об отсутствии кровотечения, в результате чего применение методов отделения плаценты и восстановления моторной функции матки в значительной степени запаздывает.
Гипотония матки и как следствие этого кровотечение нередко исчезают без всякого вмешательства при очень бережном ведении третьего периода родов. Грубые манипуляции на матке и нарушение охранительного режима роженицы могут способствовать развитию Г. к.
Г. к. в раннем послеродовом периоде могут быть продолжением кровотечений последового периода или возникнуть самостоятельно при неправильном, чрезмерно активном ведении третьего периода родов. Эти кровотечения имеют волнообразный характер и могут не вызывать настороженности у акушера, ведущего роды. Как правило, при обследовании матка дряблая, волны сокращения редкие, короткие. После выдавливания сгустков (скопление их ухудшает восстановление моторной функции) исходное положение матки (в нижней части брюшной полости) сравнительно быстро восстанавливается.
Степень нарушения моторной функции матки можно уточнить при ручном отделении плаценты или введении руки в ее полость для массажа на кулаке. При нормальной моторной функции матки введенной в ее полость рукой отчетливо ощущается сила сокращения миометрия. При гипотонии отмечаются слабые сокращения в ответ на механические раздражения; при атонии — сокращения отсутствуют, матка не реагирует на механические раздражения.