Атеросклероз: патогенез, клинические проявления, диагностика, лечение
Содержание:
- Процесс формирования бляшки
- История изучения атеросклероза
- ЗАБОЛЕВАНИЯ СОСУДОВ
- Классификация форм заболевания
- Норма в липидограмме
- Атеросклероз (этиология и патогенез)
- Механизм формирования бляшки
- Стадии развития болезни
- Также в разделе
- Также в разделе
- Механизм и теории развития болезни
- Роль диеты и других немедикаментозных воздействий
- Что такое холестерин
- Образование атеросклеротических бляшек
Процесс формирования бляшки
Согласно теории патогенеза липидной инфильтрации, в развитии атеросклероза ведущее место занимает атерогенез. Это сложный процесс формирования атеросклеротической бляшки, который развивается согласно определённой схеме. Она состоит из нескольких этапов, имеющих чёткую последовательность. От того, на какой стадии патогенеза находится болезнь, зависит её клиника, а соответственно схема лечения.
Появление жировых пятен и полосок
Это начальный этап в патогенезе атеросклероза. Первичная стадия заболевания носит название липоидоз. В это время происходит формирование пенистых клеток. Далее они оседают на эндотелиальной выстилке крупных сосудов в виде едва заметных жировых напластований, которые выглядят как пятна желтоватого цвета. По мере развития болезни происходит постепенное слияние пятнистых элементов, что приводит к появлению липидных полос на интиме сосудов.
На фоне изменений, характерных для первичного звена патогенеза атеросклероза, повышается проницаемость стенок сосудистого русла. Проходимость сосудов не изменяется, кровоснабжение органов осуществляется в штатном режиме, поэтому пациенты не наблюдают ещё у себя никаких симптомов заболевания.
Первичная закупорка
Вторая стадия в патогенезе атеросклероза носит название липосклероз. Морфогенез этого этапа заключается в том, что в сформированных ранее жировых полосах начинается процесс разрастания соединительной ткани, что приводит к их фиброзу. Фиброзная бляшка имеет ядро, которое представлено скоплением липидных частиц.
Атеросклеротическая бляшка имеет плотную текстуру, значительно увеличивается в объёме, приобретает округлые очертания. Эти негативные изменения приводят к тому, что жировое напластование выступает в просвет сосудистого русла, становясь препятствием на пути у тока крови. На этом этапе патогенеза диагностика заболевания становится информативной – с помощью инструментальных методов представляется возможным визуализировать наличие патологических разрастаний внутри сосудов, обнаружить нарушения кровотока на пораженном участке сосудистого русла.
Осложнённая бляшка
В том случае, если не были предприняты никакие лечебные действия, патогенез атеросклероза переходит на следующую стадию, для которой характерна определённая патологическая анатомия. Ядро, состоящее из жира, значительно увеличивается в размерах. Это провоцирует повреждение сосудистой сети атеросклеротического образования, что приводит к кровоизлияниям в его полость. Фиброзная капсула подвергается истончению, разрушается, на её поверхности постепенно образуются дефекты: трещины, язвы.
На этой стадии патогенеза заболевания пациенты, страдающие атеросклерозом, подвержены опасности тромботических осложнений. Из-за разрыва бляшки её увеличившееся липидное ядро попадает в просвет сосудистой сети. С током крови жировой шар может закупорить тот или иной сосуд, став причиной ишемических повреждений органа, который кровоснабжается данным участком сосудистого русла. Конечный этап патогенеза атеросклероза – это отложение кальциевых солей в атеросклеротических новообразованиях, а также в стенках поражённых сосудов.
Схема патогенеза атеросклероза сосудов
История изучения атеросклероза
Термин «атеросклероз» был впервые использован Marchand в 1904 г. для обозначения специального типа артериосклероза. Приставка «атеро» взята из греческого языка и буквально переводится как «густая каша». Термином «атеросклероз» обозначали процесс аморфной аккумуляции липидов в интиме артерий. Попытки воспроизвести атеросклероз экспериментально с помощью различных повреждающих артерии веществ (адреналина, дигиталиса, хлорида бария, патогенных бактерий) оказались безуспешными. И лишь в 1908 г. русские ученые А. Игнатовский и С. Салтыков впервые экспериментально воспроизвели атеросклероз, скармливая кроликам мясо, молоко и яйца. Вскоре было показано, что атеросклероз в эксперименте можно вызвать, лишь используя продукты, в которых содержится холестерин. В 1913 г. русские ученые Н. Аничков и С. Халатов и независимо от них немецкие ученые I. Wacker и W. Hueck вызвали типичные атеросклеротические изменения в артериях кроликов, скармливая им чистый холестерин, растворенный в масле.
ЗАБОЛЕВАНИЯ СОСУДОВ
ПОРОКИ РАЗВИТИЯ СОСУДОВ
Пороки
развития сосудов носят врождённый характер. Среди них наибольшее
клиническое значение имеют врождённые аневризмы, артериовенозные
мальформации, гипоплазии артерий, атрезии вен и телеангиэктазии.
• Врождённые аневризмы -выпячивания
сосудистой стенки, вызванные дефектом её строения и гемодинамической
нагрузкой. Образование аневризм связано с врождённым отсутствием
гладкомышечной средней оболочки артерий и деструкцией эластической
мембраны, испытывающей длительную гемодинамическую нагрузку. Врождённые
аневризмы обычно расположены в местах ветвления артерий, где
гемодинамическая нагрузка максимальна. Чаще аневризмы бывают
множественными.
Аневризмы внутричерепных артерий имеют
наибольшее значение. Разрыв такой аневризмы приводит к
субарахноидальному кровоизлиянию. Течение врождённой аневризмы долгие
годы может быть бессимптомным, разрыв сосуда происходит обычно в
возрасте 20-50 лет при повышенной физической нагрузке (у балерин,
спортсменов) или незначительной травме. Чаще страдают женщины. Эти
аневризмы находят при аутопсии у 1-2% умерших. Морфологически
интракраниальные аневризмы имеют вид мелких (иногда просовидных)
мешотчатых образований, напоминающих ягоды на ветке. Их максимальный
размер не превышает 1,5 см. Стенка аневризмы может быть
обызвествлена, а просвет заполнен тромботическими массами.
• Врождённые телеангиэктазии -очаговое
расширение микроциркуляторных сосудов (капилляров, венул, артериол) в
виде мелких опухолевидных образований красного цвета в коже, слизистых
оболочках, внутренних органах.
◊ Болезнь
Рандю-Ослера-Вебера — врождённое заболевание с множественными
телеангиэктазиями кожи и слизистых оболочек. Клинические проявления:
кровотечения (носовые, кишечные и др.), кровохарканье, гематурия вплоть
до смертельных профузных кровотечений, обусловленных разрывами
телеангиэктазий.
Классификация форм заболевания
Атеросклероз — это системное заболевание, поражающее все артерии, однако, в зависимости от преобладания выраженности атеросклероза в той или иной группе сосудов, его подразделяют на:
- атеросклероз коронарных артерий (вызывающий ишемическую болезнь сердца и стенокардию, исходом чего может инфаркт миокарда),
- атеросклероз брахиоцефальных артерий (вызывающий хроническую недостаточность мозгового кровотока, исходом чего может быть инсульт),
- атеросклероз аорты, подвздошных артерий и артерий нижних конечностей (вызывающий перемежающую хромоту, исходом чего может быть гангрена нижней конечности или пальцев),
- атеросклероз висцеральных ветвей аорты (нарушенный кровоток во внутренних органах, исходом чего может быть инфаркт кишечника, почки и др.),
- мультифокальный атеросклероз (поражение нескольких вышеуказанных групп сосудов).
Норма в липидограмме
| Показатель | Норма ( ммоль/литр) |
|---|---|
| Холестерин | 3.4 – 5.4 |
| ЛПНП | 1.71 – 3.6 |
| ЛПВП | >1 |
| ЛПОНП | 0.13 – 1.63 |
| Триглицериды | 0 – 2.25 |
Помимо этого, окончательные показатели могут отклоняться от нормы под воздействием следующих факторов:
- Прием жирной пищи накануне исследования;
- Употребление сигарет за час до забора крови;
- Воздействие стрессов;
- Наличие простуды или инфекционных заболеваний;
- Вынашивание ребенка;
- Почечные или печеночные патологии;
- Употребление некоторых лекарственных препаратов;
- Проведение рентген контрастных исследований накануне липидограммы.
При наличии одного из вышеперечисленных факторов, требуется уведомить лечащего врача об этом, чтобы он внес поправки к нормам и точно определил диагноз.
Атеросклероз (этиология и патогенез)
Этиология и патогенез атеросклероза тесно связаны и изучены еще недостаточно.
В развитии атеросклероза наибольшее значение имеют следующие факторы:
- гиперлипемия (гиперхолестеринемия);
- гормональные факторы;
- артериальная гипертония;
- стрессовые и конфликтные ситуации, ведущие к психоэмоциональному перенапряжению;
- состояние сосудистой стенки;
- наследственные и этнические факторы.
Гиперлипемии (гиперхолестеринемия) придается чуть ли не ведущая роль в этиологии атеросклероза. В этом отношении доказательны экспериментальные исследования.
Скармливание животным холестерина приводит к гиперхолестеринемии, отложению холестерина и его эстеров в стенке аорты и артерий, развитию атеросклеротических изменений. У больных атеросклерозом людей также нередко отмечаются гиперхолестеринемия, ожирение. Эти данные позволили в свое время считать, что в развитии атеросклероза исключительное значение имеет алиментарный фактор (алиментарная инфильтрационная теория атеросклероза Н. Н. Аничкова).
Однако в дальнейшем было доказано, что избыток экзогенного холестерина у человека во многих случаях не приводит к развитию атеросклероза, корреляция между гиперхолестеринемией и выраженностью морфологических изменений, свойственных атеросклерозу, отсутствует. В настоящее время в развитии атеросклероза придается значение не столько самой гиперхолестеринемии, сколько нарушению соотношений холестерина с фосфолипидами (нарушение холестеринолецитинового коэффициента) и белками (избыточное образование β-липопротеидов).
Подчеркивается важное значение крупномолекулярных жиробелковых комплексов — β-липопротеидов, которые могут выступать в роли атерогенных веществ и аутоантигенов. Доказательство антигенных свойств β-липопротеидов явилось основанием для создания иммунологической теории атеросклероза. Согласно этой теории, при атеросклерозе образуются иммунные комплексы «β-липогфотеид — аутоантитело», которые, циркулируя в крови, откладываются в интиме артерий, что ведет к развитию характерных изменений
Согласно этой теории, при атеросклерозе образуются иммунные комплексы «β-липогфотеид — аутоантитело», которые, циркулируя в крови, откладываются в интиме артерий, что ведет к развитию характерных изменений.
Таким образом, атеросклероз рассматривается как иммунокомплексная болезнь. Эта заманчивая концепция нуждается, однако, в веских иммуноморфологических доказательствах. В развитии атеросклероза велика роль нарушений не только липидного, но и белкового обмена. Об этом свидетельствует хотя бы частое возникновение атеросклероза при подагре, желчнокаменной болезни. Поэтому правильнее говорить о значении в патогенезе атеросклероза не гиперлипемии, метаболического (обменного) фактора.
Значение гормональных факторов в развитии атеросклероза несомненно. Так, сахарный диабет и гипотиреоз способствуют, а гипертиреоз, эстрогены препятствуют развитию атеросклероза. Несомненна и роль артериальной гипертонии в атерогенезе. Вне зависимости от характера гипертонии при ней отмечается усиление атеросклеротического процесса.
При гипертонии атеросклероз развивается даже в венах (легочные вены — при гипертензии малого круга, воротная вена — при портальной гипертензии). Эти данные свидетельствуют о значении гемодинамического фактора в патогенезе атеросклероза. Исключительная роль в этиологии атеросклероза отводится стрессовым и конфликтным ситуациям, т. е. нервному фактору.
С этими ситуациями связано психоэмоциональное перенапряжение, ведущее к нарушению нейроэндокринной регуляции жиробелкового обмена и вазомоторным расстройствам, что определяет развитие атеросклеротических изменений (нервно-метаболическая теория атеросклероза А. Л. Мясникова). Поэтому атеросклероз рассматривается как болезнь урбанизации, болезнь сапиентации.
«Патологическая анатомия», А.И.Струков
Механизм формирования бляшки
Процесс образования атеросклеротической бляшки проходит в 3 этапа. Сначала на стенках сосудов образуются липидные пятна, затем — фиброзные бляшки, которые и переходят в осложненные атеросклеротические отложения.
Липоидоз
На начальной стадии болезни на внутреннем слое артерии появляются липидные пятна. Обычно их размер не превышает 1,5 мм. Пятна содержат большое количество пенистых клеток с липидами и Т-лимфоцитами, а также немного макрофагов и гладкомышечных клеток. Со временем пятна разрастаются и образуют липидные полоски, чуть возвышающиеся над слоем эндотелия.
При липоидозе большинство холестерина находится внутри клеток. Процессу формирования липидных пятен предшествует повреждение внутреннего однослойного пласта клеток из-за:
- механического фактора (сильный поток крови);
- артериальной гипертонии или гипертензии;
- роста атерогенного липопротеина;
- хронического недостатка в тканях кислорода.
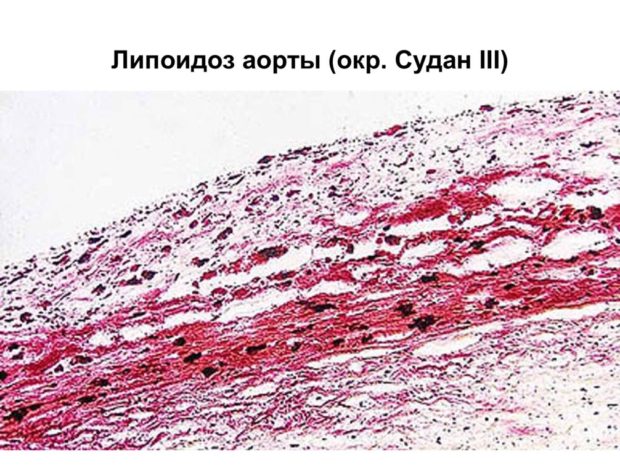
Липидные пятна в кровеносных сосудах могут появляться уже у детей в возрасте 10 лет, в сердечных артериях — в возрасте 12-15 лет, а в сосудах мозга после 35 лет.
Липосклероз
Образование фиброзных бляшек с центральным липидным ядром начинается с развитием липоидоза. На скоплении липидных пятен образуется соединительная ткань, которая быстро разрастается. На начальном этапе в новой ткани содержится много макрофагов, пенистых и гладкомышечных клеток, эластичных волокон, коллагена и Т-лимфоцитов. Одновременно в соединительной ткани формируются новые кровеносные сосуды, отличающиеся повышенной проницаемостью и склонностью к разрывам и микротромбам.
Появление осложненной бляшки
Первые две стадии атерогенеза завершаются образованием неосложненной атеросклеротической бляшки. Затем объем клеточных элементов уменьшается, начинается утолщение коллагеновых волокон и развитие фиброзной «желтой» бляшки. Она может быть мягкой и эластичной, если соединительная ткань тонкая, и легко повреждается при высоком кровяном давлении. Так появляется осложненная атеросклеротическая бляшка.

Если внешняя оболочка плотная, то она меньше подвержена разрывам и повреждению. Такая бляшка называется «белой» и часто становится причиной закупорки сосуда или формирования пристеночного тромба.
Стадия формирования осложненной бляшки при развивающемся атероматозном процессе характеризуется:
- повышением размера липидного ядра на более, чем 30% от общего объема;
- кровоизлиянием в бляшку;
- уменьшением размера фиброзной капсулы;
- разрушением поверхности бляшки с формированием на ней трещин, атероматозных язв.
Атеросклероз — это заболевание, для которого характерно отложение холестериновых бляшек на стенках сосудов. Процесс этот происходит в несколько стадий, называемых липоидозом, липосклерозом и формированием осложненных отложений. Медики выделяют несколько видов бляшек, которые различаются стабильностью, составом и плотностью. Болезнь развивается из-за избытка в организме холестерина, который поступает вместе с пищей и вырабатывается клетками печени одновременно. Также на развитие атеросклероза влияет нарушенный липидный обмен и такие патологии, как сахарный диабет, ожирение или гипертония. При несвоевременном или неправильном лечении болезнь может привести к острой сердечной недостаточности, инсульту, ишемии, гангрене и летальному исходу.
Стадии развития болезни
Атеросклероз развивается постепенно. Специалисты выделяют несколько ключевых стадий такого заболевания:
- Первая. Наблюдается повышение концентрации уровня липопротеидов и холестерина в крови. При этом на поверхности сосудов начинают формироваться небольшие пятна из жировых клеток. Они могут наблюдаться одновременно в нескольких артериях.
- Вторая. Концентрация липопротеидов начинает постепенно увеличиваться. Образования становятся более плотными. Если пациент страдает от сахарного диабета, липопротеиды вырабатывают стойкость к глюкозе. Полноценное их окисление не происходит. Жировые пятна становятся больше.
- Третья. Происходят патологические изменения эндотелия. На месте полос из жировых клеток развивается воспалительный процесс. При этом формируются крупные бляшки и сгустки. Со временем просвет сосудов перекрывается все больше и больше. Это приводит к ухудшению кровоснабжения внутренних органов, что чревато серьезными последствиями для здоровья и даже жизни человека.
На первых стадиях развития болезни медикаментозная терапия оказывается весьма успешной. Но если болезнь запустить, может понадобиться хирургическое вмешательство.
https://youtube.com/watch?v=psk2dulxRDU
Как развивается атеросклероз?
Специалисты не могут однозначно описать патогенез атеросклероза. По этому поводу существует несколько основных теорий:
- Холестериновая. Первичным фактором, провоцирующим развитие болезни, становится нарушение липидного обмена. При этом поражение стенок артерий только усугубляет течение проблемы. Отложению холестерина способствуют патологии липидного обмена, чрезмерное употребление пищи, содержащей это вещество, механическое воздействие на сосудистую систему. Потребность сосудистых стенок в энергии пополняется при помощи липидов, содержащихся в плазме. В организме здорового человека эти липиды не задерживаются и выводятся посредствам лимфатической системы. Если же их концентрация в крови резко увеличивается, они начинают откладывать на стенках сосудов. Такая теория не позволяет однозначно ответить на вопрос о том, почему бляшки формируются только в артериях и не затрагивают вены. Кроме того, атеросклероз часто наблюдается и у людей с естественным уровнем холестерина.
- Эндотелиальная. Патогенез атеросклероза может быть основан и на том предположении, что ключевым фактором развития болезни становится патология эндотелия. При этом патологии липидного обмена выступают только в роли сопутствующего отклонения. Сосудистая система поражается под действием множества факторов, например, воздействия вирусов. Повреждения сосудистой стенки способствуют перекиси липидов. Благодаря этому усиливается выработка фермента простациклина-синтетазы в клетках артерий. Результатом этому становится местная недостаточность простациклина. Наблюдается адгезия тромбоцитов на сосудистых стенка, которая ускоряет процесс формирования бляшек.
- Моноклинальная. Согласно этой теории атеросклеротическая бляшка появляется аналогично доброкачественной опухоли. Стартом ее зарождения становится деятельность вирусов и мутагенов.
- Аутоиммунная. Патологический процесс провоцируется аутоиммунными комплексами, которые содержат липопротеины, выступающие в роли антигенов. Эти комплексы становятся причиной повреждения сосудистых стенок. Они тормозят процесс окисления холестерина, следовательно, благотворно влияют на развитие гиперлипопротеинемии.
- Метафора наложений. Существует теория о том, что причиной формирования бляшки становится фибрин. Он проникает в артерию во время дистразии сыворотки. Причиной отложения жировых клеток становится тромбоз. Фибрин постоянно накапливается в стенках сосудов. При наличии неблагоприятных факторов он превращается в коллаген, из которого в последствие формируется соединительная ткань.
У атеросклероза патогенез может быть связан с различными факторами. Избежать зарождения болезни можно только, полностью исключив неблагоприятные факторы.
Также в разделе
| Фиброзная дисплазия Фиброзная дисплазия (фиброзная остеодисплазия, фиброзная дисплазия костей, болезнь Лихтенштейна — Брайцева) — заболевание, характеризующееся замещением… | |
| Малярия: симптомы и прогноз Малярия (от лат. mala aria — плохой воздух) — острое или хроническое рецидивирующее инфекционное заболевание, имеющее различные клинические формы в зависимости от… | |
| Аденовирусная инфекция Аденовирусная инфекция — острое респираторное заболевание, вызываемое аденовирусами; характеризуется поражением дыхательных путей, конъюнктивы, лимфоидной… | |
| Некроз. Инфаркт Некроз (от греч. nekros — мертвый) — омертвение, гибель клеток и тканей в живом организме; при этом жизнедеятельность их полностью прекращается. Некротический… | |
|
Нарушения лимфообращения Нарушения лимфообращения проявляются в виде его недостаточности, формы которой могут быть различными. Лимфатическая система служит поддерживанию… |
|
| Боковой амиотрофический склероз Боковой амиотрофический склероз (болезнь Шарко) — прогрессирующее заболевание нервной системы, связанное с одновременным поражением двигательных нейронов… | |
| Анемии вследствие повышенного кроворазрушения (гемолитические анемии) Гемолитические анемии — большая группа заболеваний крови, при которых процессы кроворазрушения преобладают над процессами кровообразования. Разрушение… | |
| Воспалительные болезни половых органов и молочной железы Воспалительные процессы в половых органах чаще являются выражением основного заболевания, например туберкулеза, сифилиса, гонореи. Наибольшее значение имеет… | |
| Геморрагическая болезнь новорожденных В понятие геморрагической болезни новорожденных входит клинико-анатомический синдром, характеризующийся внутренними и внешними кровоизлияниями, возникающими… | |
| Компенсация Компенсация направлена для коррекции нарушенной функции при болезни. Компенсаторный процесс стадийный, в нем различают три фазы: становления, закрепления и… |
Также в разделе
| Антракоз Антракоз — пневмокониоз, развивающийся при длительном вдыхании угольной пыли. Угольный пигмент вызывает развитие склероза, степень которого зависит от… | |
| Болезни желез внутренней секреции В эндокринной системе существует тесная связь между входящими в нее периферическими эндокринными железами друг с другом и гипофизом, тропные гормоны которого… | |
| Патология клетки Клетка — элементарная живая система, обладающая способностью к обмену с окружающей средой. Строение клеток организма человека обеспечивает выполнение ими… | |
|
Болезни кишечника К патологии кишечника, имеющей наибольшее клиническое значение, относятся:
пороки развития (мегаколон, мегасигма, дивертикулы, стенозы и атрезии),… |
|
| Опухоли надпочечников Гормонально-активные опухоли надпочечников развиваются из клеток коркового или мозгового слоя. Они могут быть доброкачественными и злокачественными…. | |
| Нарушения обмена нуклеопротеидов Нуклеопротеиды построены из белка и нуклеиновых кислот — дезоксирибонуклеиновой (ДНК) и рибонуклеиновой (РНК). ДНК выявляется с помощью метода Фельгена, РНК -… | |
| Хронический абсцесс Хронический абсцесс легкого обычно развивается из острого и локализуется чаще во II, VI, IX и X сегментах правого, реже левого легкого, т. е. в тех отделах легких, где… | |
| Нарушения содержания тканевой жидкости Содержание тканевой жидкости зависит прежде всего от состояния крово- и лимфообращения и уровня сосудисто-тканевой проницаемости. Оно определяется также… | |
| Бластопатия Бластопатия — патология бластоцисты, возникающая в период нидации и дробления в первые 15 дней от момента оплодотворения до выделения эмбрио- и трофобласта…. | |
| Перитонит Перитонит, или воспаление брюшины, нередко осложняет болезни органов пищеварения: прободение язвы желудка или двенадцатиперстной кишки, язвы кишечника при… |
Механизм и теории развития болезни
Атеросклероз развивается в течение нескольких лет, последовательно проходя следующие этапы:
- Поступление и накопление липопротеидов в полости сосуда. Первым признаком заболевания является возникновение характерных липидных пятен на поверхности эндотелия – внутреннего выстилающего слоя артерий (значительно реже – вен). Образования формируются из липопротеидов низкой плотности – сложных белков, состоящих из нейтральных жиров, жирных кислот, фосфолипидов. Вещества могут вступать в реакцию окисления, основными продуктами которой являются альдегиды и гидроперекиси, нарушающие функции эндотелия,
- Миграция лейкоцитов к очагу поражения. На этой стадии биохимия атеросклероза заключается в поступлении в полость сосудов большого количества лейкоцитов, из которых образуются пенистые клетки – макрофаги, заполненные холестерином. Вещество в значительной степени вырабатывается клетками печени, почек, кишечника и представляет собой высокомолекулярный полициклический жирный спирт, участвующий во многих процессах организма. Ключевая роль холестерина в патогенезе атерослероза обусловлена способностью макрофагов поражать практически все органы и сосуды, приводя к появлению бляшек,
- Рост атеросклеротической бляшки. Пенистые клетки выделяют факторы роста, способствующие быстрому формированию бляшек из липидных пятен. Одновременно в сосудистой полости происходит патологическое разрастание соединительной ткани (фиброз). В процессе роста фиброзной атеросклеротической бляшки в ее теле начинают формироваться новые сосуды, которые обладают высокой ломкостью и приводят к внутренним кровоизлияниям.
До сих пор патогенез атеросклероза изучен недостаточно полно. Выделяют несколько основных теорий развития болезни:
- Липопротеидная инфильтрация – отложение белков в артериальной стенке,
- Дисфункция эндотелия – нарушение защитных свойств внутренней поверхности сосудов, приводящее к накоплению холестерина,
- Аутоиммунное нарушение функций лейкоцитов и макрофагов,
- Гормональные изменения в организме при старении, длительном приеме гормональных медикаментов,
- Нарушение антиоксидантной системы организма.
Также существуют вирусная и хламидиозная теории атеросклероза, определяющими воздействие патогенных микроорганизмом первичным фактором поражения сосудистой стенки. На сегодняшний день липопротеин и его роль в атеросклерозе наиболее изучены, поэтому многие специалисты придерживаются теории липопротеидной инфильтрации.
Роль диеты и других немедикаментозных воздействий
Снижения уровня холестерина в крови можно добиться, используя меры немедикаментозного воздействия. К ним относятся модификация диеты, уменьшение массы тела, увеличение физической активности, отказ от курения.
Коррекция диеты подразумевает снижение общей калорийности пищи и потребления животных жиров плюс одновременное увеличение потребления растительных жиров, клетчатки. Показано, что с помощью диеты можно снизить содержание холестерина в крови в среднем на 10- 15%. В ряде исследований ставилась задача оценить, можно ли с помощью модификации диеты уменьшить риск сердечно-сосудистых осложнений. Так, в ходе исследования, проводившегося в США в 80-х гг. ХХ в. (The Los Angeles Veterans Administration study), 846 лиц (возраст — 55- 89 лет) с повышенным уровнем холестерина в крови (у 25% были признаки ИБС) с помощью рандомизации разделили на 2 группы: одна группа (контрольная) продолжала соблюдать обычную диету, содержащую в среднем 40% жира (большую часть из которого составляют насыщенные жирные кислоты); другой группе (экспериментальной) рекомендовали диету со сниженным на 50% содержанием холестерина и с соотношением полиненасыщенных жирных кислот к насыщенным жирным кислотам 2:1. Через 8 лет наблюдения было отмечено, что уровень холестерина в экспериментальной группе снизился на 13%. Коронарные события реже регистрировались в экспериментальной группе, однако различие с контрольной группой оказалось статистически недостоверным. Различий в смертности между группами также выявлено не было, более того, наблюдалась тенденция к более высокой смертности от некардиологических причин в группе, получавшей гипохолестериновую диету.
В исследовании, проводившемся в Норвегии (The Oslo Study Diet and Antismoking Trial), у 1232 здоровых мужчин среднего возраста с повышенным уровнем холестерина в крови (290- 380 мг/дл), в экспериментальной группе, которой рекомендовали соблюдать диету со сниженным содержанием холестерина, отказаться от курения и нормализовать уровень артериального давления, частота инфаркта миокарда (как фатального, так и нефатального) и внезапной смерти оказалась достоверно (на 47%) ниже, чем в контрольной группе. Этот эффект объяснили, в первую очередь, снижением содержания холестерина в крови (в среднем на 13%), а также уменьшением частоты курения.
Таким образом, имеющиеся на сегодняшний день данные указывают на то, что только модификацией диеты и борьбой с факторами риска можно добиться определенного результата в отношении снижения вероятности коронарных событий. Однако строгих исследований по изучению возможности с помощью одной лишь диеты снизить риск осложнений у больных с уже имеющимися признаками атеросклеротических заболеваний нет и вряд ли могут быть, так как на сегодняшний день уже очевидно, что в таких случаях необходима дополнительная лекарственная терапия.
Что такое холестерин
Холестерин, а также триглицериды и фосфолипиды относятся к классу липидов. Эти соединения представляют собой эфиры длинноцепочечных жирных кислот и в качестве липидного компонента входят в состав липопротеинов. Липопротеины фактически являются переносчиками липидов между тканями и органами. Гидрофобный характер липидов исключает их транспорт в плазме в свободном виде.
Холестерин является абсолютно необходимым для жизнедеятельности организма, он входит в состав клеточных мембран. Кроме того, холестерин — предшественник стероидных гормонов, а также витамина D. Триглицериды играют большую роль в процессе накопления энергии в организме.
Холестерин поступает в организм с пищей, он также синтезируется в самом организме. Обычное потребление холестерина с пищей составляет 200- 500 мг в день. Холестерин абсорбируется из кишечника не полностью, а всего на 30- 60%. Часть всосавшегося из кишечника холестерина секретируется обратно в кишечник с желчью. В самом организме холестерин синтезируется примерно в таком же количестве, в каком он поступает в организм с пищей. Биосинтез холестерина усиливается при потреблении высококалорийной диеты, а также при ожирении.
Биосинтез холестерина происходит в печени, кишечнике и центральной нервной системе. Это сложный процесс, одним из его этапов является превращение 3-гидрокси-3-метилглютарил-коэнзима А в мевалоновую кислоту. Для процесса необходим фермент HMG-CoA-редуктаза. Именно на этот фермент действуют препараты-ингибиторы HMG-CoA-редуктазы, иначе называемые статинами.
Образование атеросклеротических бляшек
Первые проявления атеросклероза могут возникать в самом раннем возрасте. Они выражаются так называемыми липидными пятнами, их появление связано с местным отложением липопротеинов в интиме артерий. Именно из этих пятен могут развиваться атеросклеротические бляшки. Липопротеины содержат холестерин и триглицериды, а также белки и фосфолипиды, которые делают липопротеиды водорастворимыми. Атерогенными липопротеинами являются липопротеины низкой плотности (ЛПНП). Накоплению липопротеинов в интиме способствуют повышенная концентрация холестерина в плазме, а также низкий уровень липопротеинов высокой плотности (ЛПВП), артериальная гипертония, сахарный диабет, курение, малоподвижный образ жизни, ожирение.
Накапливающиеся в интиме липопротеины частично связываются с межклеточным веществом. Отсутствие в последнем антиоксидантов способствует окислению липопротеинов и развитию процесса местного воспаления. Это, в свою очередь, способствует адгезии лейкоцитов из плазмы и миграции их к интиму. Начинается лейкоцитарная инфильтрация, в липидных пятнах лейкоциты превращаются в макрофаги, делятся и активно синтезируют рецепторы к модифицированным липопротеинам. Поглощая липопротеины, макрофаги превращаются в нагруженные липидами ксантомные клетки. Все это приводит к утолщению интимы, накоплению в ней гладкомышечных клеток и межклеточного вещества. Из него образуется фиброзная покрышка, под которой лежат ксантомные клетки. При их гибели возникает богатая липидами атероматозная масса.
На ранних этапах атеросклероза бляшки никак не нарушают процесс кровотока и не проявляются клинически. Первоначально бляшка растет вне просвета сосуда, вызывая лишь увеличение его диаметра. Однако со временем атеросклеротические бляшки постепенно сужают просвет сосуда и вызывают нарушения кровообращения. Возникновение атеросклеротического стеноза приводит к стабильному снижению кровотока, проявления которого в клинике зависят от локализации процесса. Так, при стенозах в коронарных артериях вследствие увеличения кровотока, вызванного физической нагрузкой, появляется ишемия миокарда, выражающаяся приступом стенокардии. Аналогичный процесс в артериях нижних конечностей приводит к их ишемии и так называемой перемежающейся хромоте.
Не всегда, однако, даже полная закупорка (окклюзия) артерии бляшкой приводит к инфаркту. Повторяющаяся ишемия может способствовать развитию коллатерального кровообращения и смягчать последствия окклюзии.
На поздних стадиях развития атеросклероза возникают нарушения в свертывающей системе крови. На поверхности бляшек появляются мелкие разрывы, наблюдается адгезия тромбоцитов, образуются тромбы, внезапно полностью закупоривающие просвет сосуда. Этот процесс приводит к таким сердечно-сосудистым катастрофам, как инфаркт миокарда и мозговой инсульт.
Атеросклеротические бляшки часто обызвествляются, этот процесс во многом напоминает остеогенез.