Мигрень с аурой
Содержание:
Что такое аура мигрени?
Мигрень проявляется такими симптомами, как сильная пульсирующая головная боль, чувствительность к свету, звуку и запахам, тошнота. Из тех, кто страдает мигренью, 25-30% имеют дополнительные симптомы ауры. Некоторые люди описывают ауру мигрени как «предупреждающий знак», поскольку ее симптомы зачастую развиваются до головной боли.
Симптомы ауры мигрени обычно появляются в течение 5-20 минут и продолжаются до часа. Без лечения мигрень может длиться от 4 часов до 3 дней.
Аура может принимать одну из трех основных форм: нарушения зрения, физические ощущения, речевые трудности.
Зрительные ауры
Некоторые примеры зрительных изменений, связанных с аурой мигрени, включают видение следующего:
- слепые пятна, называемые скотомами
- цветовое пятно
- вспышка света
- звезды или искры света
- зигзагообразная линия
- туннельное зрение
Они часто начинаются в центре поля зрения человека. Люди могут также испытать временную потерю зрения или слепоту во время эпизода мигрени.
Физические ощущения ауры
У некоторых людей аура проявляется в виде физических ощущений, таких как покалывание, онемение и головокружение. Эти ощущения могут начаться на одной стороне тела, прежде чем медленно распространиться на другие области.
Физические ощущения ауры могут включать:
- онемение или покалывание рук или ног
- головокружение
- мышечная слабость с одной стороны
Речевая аура
Во время приступа мигрени некоторым людям становиться трудно говорить. Они не могут найти правильные слова, отмечается невнятная речь.
Другие признаки
Наряду с другими ощущениями аура мигрени может вызвать:
- изменения памяти
- чувство страха
- частичный паралич или обморок
Лечение
Ее нельзя излечить, но ваш доктор может помочь вам справиться с ней, чтобы вы реже от нее страдали, и вылечить симптомы, когда они появляются. Лечение также может помочь сделать ваши мигрени менее тяжелыми.
План вашего лечения зависит от:
- Вашего возраста
- Того, как часто вы страдаете от мигрени
- Типа
- Того, насколько она тяжелая, в зависимости от того, как долго она длится, сколько боли доставляет и как часто не дает ходить на учебу или работу
- Того, сопровождается ли она тошнотой и рвотой и другими симптомами
- Есть ли у вас другие заболевания и какие лекарства вы принимаете
Ваш план лечения может включать следующую комбинацию:
- Средства от мигрени
- Изменения образа жизни, в том числе борьба со стрессом и предотвращение возникновения мигрени
- Препараты от боли, такие как НПВП или ацетаминофен
- Лекарства, которые вы принимаете ежедневно, чтобы ее избежать и уменьшить частоту головных болей
- Лекарства, которые вы принимаете, как только начинается головная боль, чтобы боль не усилилась и чтобы облегчить симптомы.
- Лекарства, которые помогают с тошнотой или рвотой
- гормональная терапия, если есть подозрения, что болезнь связана с вашим менструальным циклом
- консультирование
- альтернативные методы, которые могут включать биологическую обратную связь, медитацию, точечный массаж или иглоукалывание
Средства от мигрени
Вы можете попробовать некоторые методы дома, которые также могут помочь устранить боль: Лягте в тихую темную комнату. Помассируйте кожу головы или виски. Положите холодную ткань на лоб или шею. Многие люди также используют травяные домашние средства, чтобы уменьшить мигрени.
Лекарства
Лекарства могут быть использованы либо для предотвращения возникновения мигрени, либо для ее лечения после ее возникновения. Вам может стать легче, если вы будете принимать лекарства, продающиеся без рецепта. Однако, если такие препараты окажутся неэффективны, ваш врач примет решение о назначении других лекарств.
Это будет зависеть от серьезности вашей мигрени и наличия у вас других заболеваний. Варианты лечения могут быть направлены как на профилактику, так и на лечение во время приступа.
Головная боль от чрезмерного использования лекарств
Частое, постоянное употребление любого вида лекарств от головной боли может вызвать так называемое чрезмерное употребление. Люди с мигренью имеют более высокий риск развития этого осложнения.
Когда будете определять, как бороться с болями, расскажите своему врачу о частоте приема лекарств и альтернативных средств.
Хирургические методы лечения
Есть несколько хирургических процедур, которые использовались для лечения мигрени. Однако они не были одобрены Управлением по контролю за продуктами и лекарствами США. Данные методы включают нейростимуляционные процедуры и декомпрессионную операцию триггерного участка (MTSDS).
Американский фонд по борьбе с мигренью призывает всех, кто подумывает о хирургических методах лечения, обращаться к неврологу (специалисту по головным болям), который является дипломированным специалистом в данной области.
Нейростимуляционные операции
Во время этих операций хирург вставляет электроды под кожу. Электроды обеспечивают электрическую стимуляцию определенных нервов. Сегодня используются несколько типов стимуляторов:
- стимуляторы затылочного нерва
- глубокие стимуляторы мозга
- стимуляторы блуждающего нерва
- стимуляторы сфенопалатиновых ганглиев
Для стимуляторов страховка предоставляется редко. Продолжаются исследования относительно ожидаемой роли нервной стимуляции в лечении головных болей.
Операция декомпрессии места триггера мигрени (MTSDS)
Эта хирургическая процедура включает в себя освобождение нервов вокруг головы и лица, которые могут играть роль триггера при хронической мигрени. Инъекции Ботокса, как правило, используются для выявления нервов триггера, задействованных во время приступа мигрени. При седации хирург дезактивирует или декомпрессирует изолированные нервы. Обычно такие операции делают пластические хирурги.
Американское общество мигреней не одобряет лечение такими методами. Они рекомендуют всем, кто подумывает о такой операции, сначала проконсультироваться со специалистом, чтобы выявить возможные риски.
Такие операции считаются экспериментальными, пока дальнейшие исследования не докажут, что они работают последовательно и безопасны. Однако они могут сыграть свою роль для людей с хронической мигренью, которым другие виды лечения не помогли.
1.Что такое мигрень?
Мигрень представляет собой первичную головную боль – то есть боль, причины которой не связаны с какими-либо заболеваниями. Механизм возникновения головной боли при мигрени основан на нервно-сосудистых нарушениях. Мигрень известна людям ещё с древности. Описание симптоматики, указывающей на это состояние, встречается в литературных трудах и дневниках многих выдающихся людей – Юлия Цезаря, Карла Маркса, Зигмунда Фрейда, Антона Чехова.
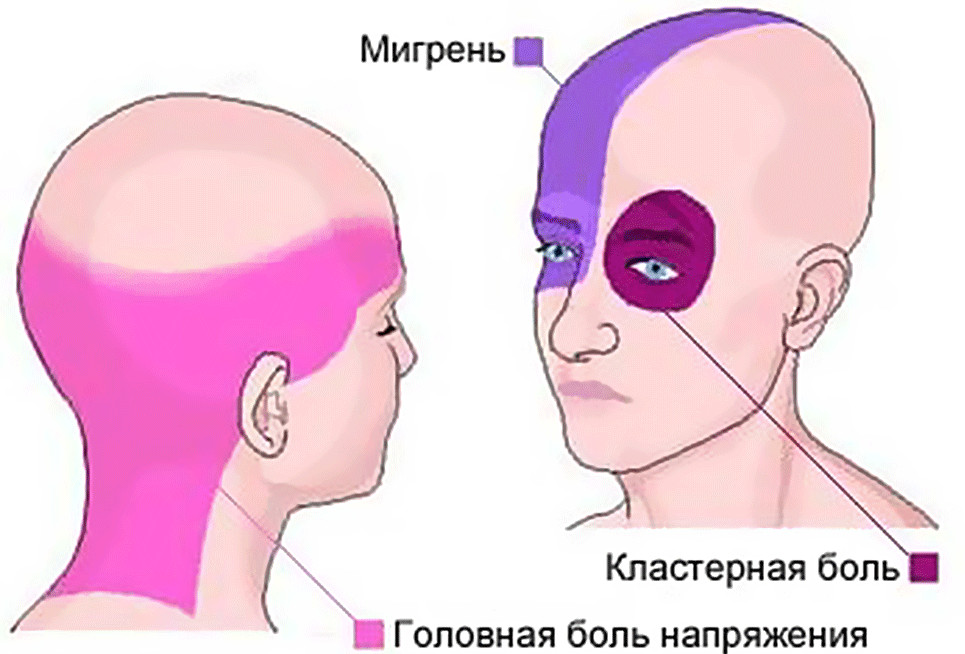
Мигрень занимает второе место по распространённости после другого вида первичной головной боли – головной боли напряжения.
Следует различать мигрень и головную боль, возникающую в результате напряжения. Дифференциация этих двух состояний возможна по ряду специфических признаков мигрени:
- боль охватывает только половину головы или начинается с этого, а затем распространяется на всю голову;
- движения головой и её положение влияют на интенсивность боли;
- при мигрени чувствительность болевых ощущений усиливается при звуковом и световом воздействии;
- боль чаще всего носит пульсирующий характер;
- при мигрени возможны нарушения зрительного восприятия и временное снижение остроты зрения;
- возникают трудности с умственными видами деятельности, может наблюдаться невнятная или скудная речь, депрессивное состояние;
- возможны галлюцинации светового и пространственного характера;
- мигрень может сопровождаться тошнотой и рвотой.
Различают два вида мигрени: обычная и мигрень с аурой. Аурой называют предшествующее приступу мигрени состояние, характеризующееся нарушением зрительно-сенсорного восприятия. Симптомокомплекс ауры перед мигренью для каждого человека включает определённые изменения в оптическом восприятии, психоневрологическую симптоматику различного характера (пространственными искажениями, спутанностью сознания и речи, тёмными пятнами или световыми вспышками на границе бокового зрения).
Примерно у половины женщин в предменструальный период наблюдаются довольно тяжёлые мигрени, обусловленные колебаниями соотношения эстрогена и прогестерона. В первые дни менструации мигрень также может продолжаться.
Мигрень может носить эпизодический или хронический характер. Хронической считается мигрень, если её приступы возникали не реже чем в половине дней в течение месяца.
Обычно приступ без приёма лекарственных препаратов длится от 4 до 72 часов.
Виды мигренозной ауры
Самая распространенная аура — зрительная. Для нее характерно иллюзорное возникновение перед глазами размытого мерцающего пятна, белого, золотистого цвета или разноцветного. Пациент видит его в каждом глазу, но пятном всегда покрыта только одна половина поля зрения. Когда пятно исчезает и зрение восстанавливается, наступает приступ цефалгии.
У детей аура проявляется как «синдром Алисы» — состояние, при котором пациент видит искаженные формы и размеры окружающих предметов и различные визуальные галлюцинации. Зрительный тип ауры характеризуется еще и черными пятнами перед глазами, сверкающими точками, помутнением зрения. Редко наблюдается ретинальная аура, которая выражается появлением пятна в центре поля зрения и последующей временной слепотой.
Чувствительная аура представляет собой возникновение транзисторных чувствительных нарушений, предшествующих головной боли: покалывания, онемения пальцев одной руки с постепенным переходом на всю руку и одну половину головы. Иногда это ощущение переходит и на соответствующую половину всего тела. Наблюдается также звон в ушах, слуховые или обонятельные галлюцинации.
Аура может вызывать временные нарушения речи. Это может быть замедленное произношение, невнятное воспроизведение слов или отдельных звуков, затруднение в подборе слов. Реже всего аура проявляется как нарушение двигательной функции. Это явление описывается больными как мышечная слабость, переходящая по одной руке и ноге с одной стороны тела.
Этиология и патогенез (причины мигрени)
Существует три типа патофизиологических теорий мигрени.
Сосудистые теории.
- Вазомоторная теория: мигрень вызывается резким сужением внутричерепных сосудов, вызывающим ишемию мозга и ауру. Вслед за этим происходит расширение внечерепных кровеносных сосудов, что и вызывает головную боль.
- Теория «шунта»: при приступе кровь стремится пройти из артерии непосредственно в вену через артериовенозный шунт, не проходя через внутричерепные капилляры, что вызывает ишемию мозга, которая и представляет собой основную причину головной боли.
- Тромбоцитарная теория: мигрень вызывается первичной патологией тромбоцитов, при агрегации которых высвобождается значительное количество серотонина. Эта теория основывается на том факте, что тромбоциты больных мигренью имеют более выраженную способность к агрегации, чем у здоровых людей, и более чувствительны к факторам, провоцирующим высвобождение серотонина.
Неврологические и нейрососудистые теории:
- Теория распространяющейся депрессии: расстройства мозгового кровотока вызываются феноменом «распространяющейся депрессии» — расширяющимся расстройством функций коры головного мозга.
- Тригеминально-васкулярная теория: источниками головной боли являются краниальные сосуды и сосуды твердой мозговой оболочки, находящиеся под контролем срединно-стволовых структур мозга, которые могут запускать приступы.
Серотонинергическая теория:
Именно серотонин играет инициирующую роль в мигренозной головной боли. Гипотетическим доказательством является то, что в период приступа мигрени резко падает содержание 5‑НТ (серотонина) в тромбоцитах (на 30—40%) и отмечается повышенное содержание в моче продуктов его метаболизма. Кроме того, приступы мигрени могут провоцироваться приемом резерпина, способствующего высвобождению серотонина, а некоторые антимигренозные средства взаимодействуют с 5‑НТ-рецепторами.
Доказана роль наследственных факторов в развитии мигрени. Так, если приступы мигрени были у обоих родителей, риск заболевания потомков достигает 60—90% (в контрольной группе — 11%). Если приступы были только у матери, риск — 72%, если у отца — 20%. Механизм наследования не совсем ясен: одни авторы указывают на рецессивный, другие — на доминантный тип. Возможно, что наследуется определенный нейрохимический дефект или даже не сама болезнь, а только предрасположенность к определенному типу реагирования сосудистой системы на различные раздражители.
Американские исследователи из Калифорнийского университета в США высказали предположение, что мигрень является генетическим заболеванием, и именно поэтому с таким трудом поддается лечению.
Диагноз
Каждый больной с Мигренью нуждается в неврологическом и общем клин, обследовании, к-рое состоит из ряда последовательных этапов: изучения анамнеза, неврологического, офтальмологического и соматического осмотра, проведения краниографии (см.)
При осмотре во время приступа особое внимание следует обратить на АД, окраску кожных покровов, на вегетативные нарушения (гипергидроз, озноб, сонливость, похолодание кистей и стоп и др.). Спинномозговая пункция (см.) производится при развитии тяжелой М., а также при нарастании частоты и тяжести приступов, т
е. при подозрении на симптоматическую М. Определенное значение имеет электроэнцефалографическое (см. Электроэнцефалография) и реоэнцефалографическое (см. Реоэнцефалография) исследование. Изменения ЭЭГ у больных М. встречаются чаще, чем у здоровых людей, они выражаются в десинхронизации и реже в гиперсинхронизации колебаний биопотенциалов, наличии диффузной медленной активности и билатерально-синхронных вспышек тета- и дельта-волн. Иногда появляются острые волны. Эти изменения усиливаются под влиянием функциональных нагрузок, особенно гипервентиляции. Реоэнцефалограмма во время приступа М. выявляет межполушарную асимметрию кровенаполнения и наличие венозной волны на фоне увеличения амплитуды самой кривой. В межприступном периоде обнаруживаются явления дистонии сосудов мозга (см. Дистония сосудистая), у многих больных со склонностью к понижению тонуса (нарастание крутизны подъема, заострение вершины и смещение увеличенного дикротической) зубца к основанию кривой). Иногда у больных с М. на реоэнцефалограмме отмечаются признаки ангиоспазма в виде уплощения вершин пульсовых волн и смещения дикротической зубца к вершине кривой. В межприступном периоде на ЭЭГ и реоэнцефалограмме изменения могут отсутствовать.
В отличие от истинной симптоматическая М. при опухоли мозга, церебральном арахноидите и других органических поражениях мозга характеризуется стойкостью и нарастающей интенсивностью очаговой неврологической симптоматики, изменений на глазном дне, повышением давления и содержания белка в цереброспинальной жидкости, смещением или расширением срединного комплекса на эхоэнцефалограмме.
Как лечить шейный остеохондроз
Мы настоятельно не советуем прибегать к самолечению, в первую очередь из-за того, что симптомы остеохондроза могут означать совсем другое заболевание: мало того, что выбранные вами препараты не помогут в лечении, они еще могут и повредить. Даже при болевых обострениях не спешите в аптеку за обезболивающим – лучше запишитесь на прием к врачу, а еще лучше – сделайте это заранее, при первых симптомах.
Снятие острой боли
Остеохондроз, особенно на поздних стадиях, сопровождается сильной болью, поэтому первая задача лечащего врача – облегчить ваши страдания. Он назначит вам обезболивающие средства, противовоспалительные препараты, витамины, хондропротекторы для восстановления хрящевых тканей, лекарства для улучшения кровообращения и снижения спазма мышц.
В этой статье мы намеренно не приводим названия конкретных препаратов – их выбор лучше предоставить врачам, которые учтут все возможные последствия и оценят противопоказания.
Лечебная гимнастика при шейном остеохондрозе
Самый простой и доступный, в том числе дома, способ – лечебная гимнастика. При этом она еще и достаточно эффективна, так как укрепляет мышцы шеи, восстанавливает кровообращение в поврежденных участках, компенсируют недостаток движения в обычной жизни. Лечебную физкультуру можно дополнить плаванием, аквагимнастикой.
Существует много методик, в том числе с использованием тренажеров: большинство из них не требуют специального оборудования или каких-то особых условий, но мы советуем вам обратиться в кабинет ЛФК, где вам подберут наиболее эффективные комплексы упражнений и проведут занятия под руководством опытного специалиста.
Подробнее…
Физиотерапия
Правильное и постоянное применение физиотерапевтических методов способствует улучшению кровообращения в поврежденных участках, снижению воспаления и болевых ощущений, замедляет процесс окостенения.
При остеохондрозе шейного отдела используют электрофорез, магнитотерапию, лазеротерапию, ударно-волновую терапию, лечебные ванны и душ, грязелечение и другие методы.
Массаж шеи при остеохондрозе шейного отдела позвоночника
При остеохондрозе массаж может быть очень эффективен: он улучшает кровообращение, уменьшает вероятность спазмов за счет снижения тонуса мышц, облегчает болевые симптомы и улучшает общее самочувствие больного.
Но массаж и мануальную терапию надо применять крайне осторожно, так как неумелое и грубое воздействие на больные участки тела может лишь навредить. Мы настоятельно советуем сначала проконсультироваться с врачом
Хирургическое лечение
В особо запущенных случаях не исключено даже хирургическое вмешательство: сужение просвета позвоночного столба, образование грыжи межпозвонковых дисков, при спондилолистезе.
Решение о необходимости и способе хирургического вмешательства принимает хирург, он же определяет подготовительные операции, длительность послеоперационного периода и реабилитации.
Диагностика заболевания: обращаемся к неврологу и офтальмологу
Глазная мигрень как неврологическое нарушение диагностируется врачом-неврологом. Но поскольку симптомы затрагивают зрительную функцию, то обязательно следует пройти обследование и у офтальмолога.Комплексная диагностика заболевания включает в себя разные виды обследований:
- Офтальмологический осмотр: оценка состояния глазного яблока, его активности и двигательного объема, проверка реакции зрачка;
- Определение границ зрительного поля;
- Офтальмоскопия, при которой врач осматривает глазное дно, исследует сетчатую оболочку, диск зрительного нерва, ретинальные сосуды;
- Томографическое обследование (МРТ или КТ);
- Ангиография сосудов головы и шеи;
- Обследование невропатолога, а в случае необходимости — нейрохирурга.
Провоцирующие факторы и симптомы приступа мигрени
Мигренозный приступ может возникать под воздействием ряда «провокаторов», среди которых пять основных факторов: эмоциональный стресс, изменения погоды, менструация, голод и физическое перенапряжение. Чаще приступ возникает не во время стресса, а после разрешения стрессовой ситуации.
Провоцирующую роль также может играть нарушение ритма сна и бодрствования, причем приступы чаще могут быть спровоцированы недосыпанием, реже избыточным сном («мигрень выходного дня»). К провокаторам мигрени можно отнести шум, духоту, яркий и мигающий свет и некоторые лекарственные препараты (противозачаточные средства, гормональные препараты, антибиотики и др.). Некоторые пищевые продукты также могут «запускать» приступ мигрени: алкоголь (особенно красное вино и шампанское), шоколад, цитрусовые, некоторые сорта сыра, продукты, содержащие дрожжи. Их провоцирующее действие объясняется содержанием в них тирамина и фенилэтиламина.
Мигренозному приступу в 10—15% случаев предшествует мигренозная аура — комплекс неврологических симптомов, возникающих непосредственно перед или в начале мигренозной головной боли. По этому признаку различают мигрень без ауры («простая» мигрень) и мигрень с аурой («ассоциированная» мигрень). Аура развивается в течение 5–20 минут, сохраняется не более часа, и с началом болевой фазы полностью исчезает. Большинство пациентов страдают мигренью без ауры и никогда или очень редко испытывают мигренозную ауру. В то же время у пациентов, имеющих мигрень с аурой, нередко могут возникать приступы без ауры. В редких случаях после ауры мигренозный приступ не возникает (так называемая «аура без головной боли»).
Наиболее часто встречается зрительная, или «классическая», аура, проявляющаяся различными зрительными феноменами: фотопсии, мушки, одностороннее выпадение поля зрения, мерцающая или зигзагообразная светящаяся скотома. Реже могут отмечаться односторонняя слабость или парестезии в конечностях, преходящие речевые расстройства, искажение восприятия размеров и формы предметов (синдром «Алисы в стране чудес»). Симптомы, как правило, сменяются последовательно один за другим. Сначала возникают зрительные симптомы, затем сенсорные и речевые, однако возможна и другая последовательность.
Мигренозный приступ часто сопровождается тошнотой, повышенной чувствительностью к яркому свету (фотофобия), звукам (фонофобия) и запахам, снижением аппетита; реже могут возникать рвота, головокружение, обморочное состояние. Из-за выраженной фото- и фонофобии большинство пациентов во время приступа предпочитает находиться в затемненной комнате в спокойной тихой обстановке. Боль при мигрени усиливается от обычной физической активности. У детей и молодых пациентов типично появление сонливости, и после сна головная боль чаще всего бесследно исчезает.
У некоторых пациентов во время приступа возникают вегетативные симптомы: усиленное сердцебиение, отек лица, озноб, гипервентиляционные проявления (нехватка воздуха, чувство удушья), слезотечение, предобморочное состояние, повышенная потливость. У 3—5% больных вегетативные проявления так многочисленны и выражены, что достигают степени типичной панической атаки. Это так называемая «вегетативная», или «паническая», мигрень.
У большинства больных (60%) приступы возникают исключительно в дневное время, т.е. во время бодрствования, 25% пациентов имеют и дневные, и ночные приступы. Не более 15% больных страдают исключительно мигренью сна, т. е. болевые приступы возникают во время ночного сна или при пробуждении утром.
У 15—20% пациентов с типичной в начале заболевания эпизодической мигренью с годами частота приступов увеличивается вплоть до развития ежедневных головных болей, которые при этом становятся слабее, приобретают постоянный характер, могут утрачивать некоторые типичные симптомы мигрени. Такая разновидность получила название «хроническая мигрень» (ранее использовался термин «трансформированная мигрень»). Исследования показали, что в трансформации эпизодической мигрени в хроническую форму играют роль два фактора: злоупотребление обезболивающими препаратами (так называемый «лекарственный абузус») и депрессия, возникающая на фоне хронической психотравмирующей ситуации.
Мигрень у детей

Дети могут испытывать те же типы мигрени, что и взрослые. Дети и подростки, как и взрослые, могут также испытывать депрессию и тревожные расстройства наряду с мигренью.
До тех пор, пока они не повзрослеют, подростки и дети могут иметь симптомы с обеих сторон головы. У детей редко бывает головная боль в затылке. Их мигрени, как правило, длятся от 2 до 72 часов.
Есть типы, которые чаще всего встречаются у детей. К ним относятся абдоминальная мигрень, доброкачественное пароксизмальное головокружение и циклическая рвота.
Абдоминальная мигрень
Дети с абдоминальной испытывают боль в животе вместо головной боли. Боль может быть умеренной или сильной. Обычно боль возникает в середине живота, вокруг пупка. Тем не менее, боль может необязательно находиться именно в этой области. Живот может просто «побаливать».
У вашего ребенка также может быть головная боль. Другие симптомы включают в себя:
- отсутствие аппетита
- тошноту с рвотой или без
- чувствительность к свету или звуку
У детей с абдоминальной мигренью, могут развиться и более типичные симптомы, характерные для взрослых.
Доброкачественное пароксизмальное головокружение
Доброкачественное пароксизмальное головокружение может возникнуть у малышей, которые начинают ходить, или просто у маленьких детей. Это происходит, когда ваш ребенок внезапно теряет способность твердо стоять на ногах и отказывается ходить или ходит с широко расставленными ногами, как бы пошатываясь. Его может тошнить. Он также может испытывать головную боль.
Другой симптом — быстрые движения глаз (нистагм). Приступ длится от нескольких минут до нескольких часов. Сон часто прекращает данные симптомы.
Циклическая рвота
Циклическая рвота часто встречается у детей школьного возраста. Вынужденная рвота может происходить четыре-пять раз в час в течение как минимум одного часа. Ваш ребенок также может страдать от:
- боли в животе
- Головной боли
- чувствительности к свету или звуку
Симптомы могут длиться в течение 1 часа или до 10 дней.
Между приступами рвоты ваш ребенок может вести и чувствовать себя совершенно нормально. Приступы могут происходить раз в неделю или реже. Симптомы могут начать проявляться по определенному шаблону, который будет легко узнаваемым и предсказуемым.
Симптомы циклической рвоты могут быть более заметными, чем другие симптомы мигрени, которые испытывают дети и подростки.
Источники
- Wang P., Yang YR., Zhang HB., Wang JH., Wang Y. Cognitive dysfunction in a patient with migraine and APT1A2 mutation: a case report. // Neurol Sci — 2021 — Vol — NNULL — p.; PMID:33904005
- Arnardottir S., Del Gaudio F., Klironomos S., Braune EB., Lombraña AA., Oliveira DV., Jin S., Karlström H., Lendahl U., Sjöstrand C. Novel Cysteine-Sparing Hypomorphic NOTCH3 A1604T Mutation Observed in a Family With Migraine and White Matter Lesions. // Neurol Genet — 2021 — Vol7 — N3 — p.e584; PMID:33898742
- Silvestro M., Tessitore A., Scotto di Clemente F., Battista G., Tedeschi G., Russo A. Additive Interaction Between Onabotulinumtoxin-A and Erenumab in Patients With Refractory Migraine. // Front Neurol — 2021 — Vol12 — NNULL — p.656294; PMID:33897608
- Lu T., Li J., Li J., Li M., Feng L., Li X., Ge L., Lu C., Yang K. The global trends of migraine research from 2010 to 2019: a scientometric study. // Ann Palliat Med — 2021 — Vol — NNULL — p.; PMID:33894735
- Mousavi M., Jahromi SR., Togha M., Ghorbani Z., Hekmatdoost A., Rafiee P., Torkan B., Shirani P., Ansari H., Karami A., Nourmohammadi M., Khorsha F. The Association Between Dietary Acid Load and Odds of Migraine: A Case-Control Survey. // Neurol Ther — 2021 — Vol — NNULL — p.; PMID:33893990
- Bandara SMR., Samita S., Kiridana AM., Herath HMMTB. Effectiveness of paranasal air suction on acute migraine using portable air sucker — a randomized, double blind study. // BMC Neurol — 2021 — Vol21 — N1 — p.176; PMID:33892652
- Kuruppu DK., Tobin J., Dong Y., Aurora SK., Yunes-Medina L., Green AL. Efficacy of galcanezumab in patients with migraine who did not benefit from commonly prescribed preventive treatments. // BMC Neurol — 2021 — Vol21 — N1 — p.175; PMID:33892641
- Silva-Néto RP., Soares AA., Vasconcelos CAC., Lopes LDS. Watermelon and others plant foods that trigger headache in migraine patients. // Postgrad Med — 2021 — Vol — NNULL — p.; PMID:33892616
- Lipton RB., Cohen JM., Galic M., Seminerio MJ., Yeung PP., Aycardi E., Bigal ME., Bibeau K., Buse DC. Effects of fremanezumab in patients with chronic migraine and comorbid depression: Subgroup analysis of the randomized HALO CM study. // Headache — 2021 — Vol61 — N4 — p.662-672; PMID:33891348
- Marmura MJ. Comparing treatments in the emergency department: What works for migraine? // Headache — 2021 — Vol61 — N4 — p.567-568; PMID:33891347