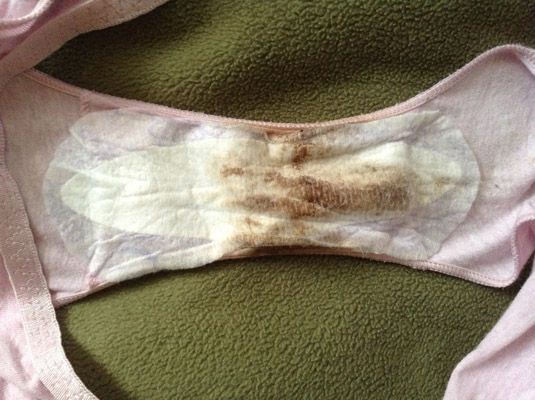
Жидкие выделения из влагалища: норма или патология?
Содержание:
- Диагностика воспалительных процессов органов малого таза:
- Диагностика полипов матки и канала шейки матки
- Лечение
- Общие сведения
- Как проводится операция
- Преимущества проведения миомэктомии в GMS Hospital
- Особенности реабилитационного периода
- Что будет если не лечить
- Яичниковое бесплодие (эндокринное)
- Лечение гидросальпинкса
- Причины аденомиоза
Диагностика воспалительных процессов органов малого таза:
На приеме лечащий врач задает пациенту вопросы относительно симптоматики заболевания и проводит гинекологический осмотр.
При осмотре обычно врач берет мазок из шейки матки, влагалища и мочеиспускательного канала на микрофлору, назначает мазки на генитальные инфекции. Также пациенту могут назначаться общие анализы крови и мочи. Однако не всегда мазки и другие тесты выявляют инфекцию, тогда назначается УЗИ органов малого таза, для определения воспаление маточных труб. Но надо помнить о том, что ультразвуковое исследование может показать только сильное воспаление. 
Способы лечения воспаления тазовых органов
Все мы понимаем, что чем раньше начнем проводить лечение, тем меньше вероятность серьезных осложнений, особенно таких как бесплодие.
Первоочередным в тактике лечения ВЗОМТ является назначение антибактериальных средств.
Обычно срок приема антибиотиков в среднем длится 7-10 дней. Пациенты с болями или с другими выраженными симптомами госпитализируются в стационар.
Конечно же широко используют хирургические операции, такие как лапароскопия или сальпингэктомия (удаление одной или обеих маточных труб), могут выполняться при абсцессах или непроходимости маточных труб. Врачи всегда стараются избежать удаления сразу обеих маточных труб, так как подобная тактика приведет к неспособности женщины забеременеть самостоятельно.
При подобных обстоятельствах половой партнер также должен пройти обследование и параллельно пройти лечение инфекции, так как если партнер инфицирован, уже существует риск 100%-го повторного воспаления у женщины.
Обязательно стоит воздежаться от полового контакта обоим половым партнерам до конца лечения.
Профилактика ВЗОМТ
- Используйте барьерную контрацепцию-презервативы.
- Проходите регулярное обследование у гинеколога, особенно при смене нескольких половых партнеров.
- Необходимость в регулярном обследовании полового партнера.
- Воздержание от полового контакта до полного закрытия шейки матки (не менее месяца) после родов, аборта или выкидыша.
Задать все интересующие Вас вопросы и записаться на прием можно по телефону 8 800 250 24 24
Диагностика полипов матки и канала шейки матки
Обнаружение полипов цервикального канала и полости матки не всегда производится одними методами. Так, полипы шейки матки почти всегда можно выявить в процессе классического гинекологического осмотра, с использованием зеркал. Образование при этом будет прощупываться как методом простой пальпации, так и визуализироваться в качестве нароста на гладкой поверхности здорового эндоцервикса.
Выраженная гипертрофия шейки проявляется утолщением тканей. Форма самого полипозного образования обычно представлена округлыми и гроздевидными структурами. Если опухолевидный нарост выходит из канала шейки матки в зону влагалища, специалист получает возможность прощупать его консистенцию, которая может варьировать от мягкой, до плотной и упругой, что зависит от вида самого полипа и его гистологических особенностей.
Цветовые характеристики новообразования чаще всего представлены светло-розовыми оттенками, мало отличающимися от цвета здорового эндоцервикса. Если полипозная структура характеризуется многослойным строением, могут проявляться процессы кератинизации, что визуально определяется как белый или серый нарост. В случае, когда опухолевидное тело шейки визуализируется как темно-красное, бордовое или фиолетовое включение, можно говорить о нарушении кровоснабжения полипа.
Такие исследования как кольпоскопия и цервикоскопия направлены на обнаружение мельчайших полипов шейки, которые невозможно визуализировать по ходу стандартного гинекологического осмотра. Кроме того, методики позволяют оценить даже незначительные изменения окраски и текстуры полипозного нароста, а также определить наличие воспалительных и некротических процессов тканей полипа.
Вышеперечисленные методы не дают возможности выявить эндометриальный полип, локализованный непосредственно в маточной полости. Для этого в первую очередь назначается процедура УЗИ, которая демонстрирует видимое утолщение эндометрия и позволяет определить форму, размеры и точное расположение опухолевидного тела. При этом следует понимать, что данная методика в отношении выявления новообразований является лишь относительно информативной и не дает возможности установить вид, характер и природу образования.
Если ультразвуковое исследование подтвердило наличие наростов эндометрия, следующим этапом является гистероскопия, которая стала «золотым стандартом» как диагностики, так и удаления полипов в матке. Диагностическая гистероскопия является эндоскопическим способом исследования полости матки, которая производится путем введения тонкой трубки эндоскопа через влагалище и цервикальный канал, с микроскопической камерой и минимальным набором микрохирургических инструментов. В результате специалист получает возможность визуализировать маточные стенки и оценить состояние слизистой оболочки (эндометрия).
Полипы в ходе гистероскопии проявляются как округлые или продолговатые наросты, которые могут, как и новообразования шейки, иметь различные цветовые характеристики: от ярко-розовых до сине-фиолетовых. Уникальность данной методики заключается в том, что с ее помощью как удаляют полип в матке, так и производят диагностическое выскабливание. Полученные в результате манипуляции ткани отправляют на гистологическое исследование, после чего ставится окончательный диагноз и формируется прогноз терапии, поскольку только гистология полипов матки дает окончательную картину заболевания.
Особенностью диагностики полипов матки является необходимость предварительного выявления инфекций передающихся половым путем (гонорея, хламидиоз, микоплазмоз и т.д.). Только после устранения данных инфекционных агентов может быть проведено удаление новообразования. Также проводится онкоцитологическое и микроскопическое исследование мазков.
Лечение
Лечение асцита у онкологических больных имеет некоторые особенности
Во-первых, первопричиной скопления жидкости в животе у таких больных является рак, поэтому важно проводить противоопухолевую терапию. Во-вторых, консервативные меры, такие как специальная диета, ограничение соли и мочегонные препараты в данном случае сами по себе неэффективны
Они применяются лишь как дополнение к основному лечению.
Онкологические больные со скоплением жидкости в брюшной полости — это, как правило, пациенты с поздней стадией рака. Асцит существенно ухудшает прогноз, снижает показатели выживаемости. Тем не менее, своевременное паллиативное лечение помогает улучшить состояние больного и продлить его жизнь.
Лапароцентез и дренирование брюшной полости
Первой мерой помощи онкологическим пациентам с асцитом является лапароцентез, или парацентез. Во время этой процедуры в брюшной стенке с помощью специального инструмента под контролем УЗИ делают прокол и выводят лишнюю жидкость. Лапароцентез проводят под местной анестезией, и после него состояние пациента обычно существенно улучшается: перестает беспокоить дискомфорт в животе, тошнота, рвота, одышка. Если приходится удалять много жидкости, проводят инфузионную терапию, чтобы восполнить потери жидкости и белка. Считается, что можно безопасно удалять до 4 литров асцитической жидкости в день.
Но со временем жидкость в брюшной полости накапливается снова. Для ее постоянного оттока устанавливают перитонеальный катетер: трубку, по которой жидкость постоянно оттекает в подсоединенный резервуар. В современных клиниках для этого также применяют перитонеальные порт-системы. Такое устройство представляет собой небольшой резервуар из титана, одна из стенок которого выполнена в виде специальной мембраны. Его подшивают под кожу и соединяют катетером с брюшной полостью. Это позволяет повторно выводить жидкость, не делая новых проколов в брюшной стенке.
Проводят интраперитонеальную химиотерапию — введение химиопрепаратов непосредственно в брюшную полость через перитонеальный катетер или порт-систему. Лекарство уничтожает опухолевые клетки, распространяющиеся по поверхности брюшины, за счет чего уменьшается накопление жидкости.
Хирургические методики
В некоторых случаях для борьбы с асцитом прибегают к хирургическим вмешательствам. Например, может быть выполнено портокавальное шунтирование — наложение анастомозов (сообщений) между системами полой и воротной вен, чтобы снизить давление в последней.
Иногда проводят частичную деперитонезацию — удаляют часть брюшины, покрывающей стенки брюшной полости. Также практикуется оментогепатофренопексия — подшивание сальника к печени и диафрагме, это помогает улучшить отток жидкости.
Скопление жидкости в брюшной полости у онкобольных — опасное осложнение, борьбу с ним нужно начинать как можно быстрее. В клинике Медицина 24/7 пациента готовы принять в любое время суток. Наши врачи оперативно проведут обследование в необходимом объеме, окажут помощь и спланируют дальнейшую тактику лечения в соответствии с современными международными рекомендациями. У нас проводятся все виды лечения онкологических заболеваний, наши врачи имеют большой опыт в лечении злокачественного асцита.
Материал подготовлен врачом-онкологом, торако-абдоминальным хирургом, заведующим отделением хирургии клиники «Медицина 24/7» Коротаевым Александром Валерьевичем.
Общие сведения
Трубно-перитонеальный фактор в настоящее время является ведущей причиной женского бесплодия и на его долю по данным литературы приходится 20-54% от всех случаев. Важнейшую роль в репродуктивном процессе имеют маточные трубы, представляющие собой парные тонкие трубки, идущие от яичника к матке, обеспечивающие транспортировку сперматозоидов, непосредственно процесс оплодотворения, а также транспортировку в полость матки оплодотворенной яйцеклетки (рис. ниже).
Одной из причин непроходимости маточных труб и соответственно развития трубной формы бесплодия является гидросальпинкс.
Гидросальпинкс слева или справа — что это такое? Гидросальпинкс маточных труб (син. сактосальпинкс) представляет собой избыточное скопление (депонирование) серозного эксудата в маточной трубе. Эта жидкость преимущественно светло-желтого цвета, прозрачная невоспалительного генеза (в ней нет бактерий и гноя). Представлена внеклеточной жидкостью, плазмой крови, пропотевшей сквозь сосудистые стенки и секретом маточных труб.
В результате развившегося патологического процесса фаллопиева труба на определенном участке становится практически непроходимой. Выделяют простой гидросальпинкс, когда в трубе появляется одна замкнутая полость, заполненная транссудатом и фолликулярный, если в просвете маточной трубы образовалось несколько полостей. В образовавшихся полостях начинает скапливаться транссудат, что приводит к растяжению и истончению стенок трубы достигая в диаметре нескольких сантиметров (рис. ниже).
Возможно периодическое разрешение патологического процесса, обусловленное выходом наружу жидкости через матку (вентильный сактосальпинкс) или всасыванием ее стенкой трубы, однако из-за наличия спаек, гидросальпинкс через какое-то время вновь возникает. Это и определяет хроническое рецидивирующее течение заболевания. Как правило гидросальпинкс возникает на обеих маточных трубах. Относится к частным причинам развития у женщин трубно-перитонеальной формы бесплодия и в большинстве случаев нелеченый гидросальпинкс и беременность являются несовместимыми.
Гидросальпинкс и ЭКО
По литературным данным частота его выявления у пациенток, использующих вспомогательные репродуктивные технологии (ЭКО) в связи с трубным бесплодием, варьирует в пределах 10-30%, а в процедурах ЭКО в несколько раз снижается успешность имплантации эмбриона. Это обусловлено токсическим воздействием транссудата на эмбрион, приводящим к его гибели. Также гидросальпинкс нарушает функционирование эндометрия матки и снижает его способность к имплантации. Соответственно перед процедурой ЭКО необходимо обязательное лечение гидросальпинкса. Существует и негативное влияние процедуры ЭКО на развитие/увеличение существующего гидросальпинкса, поскольку для искусственного оплодотворения необходимая стимуляция овуляции, а применяемые для стимуляции гормональные препараты усиливают секрецию жидкости слизистой оболочкой маточной трубы.
Развившийся сактосальпинкс снижает возможность естественного наступления беременности практически вдвое, увеличиваются в 2 раза случаи невынашивания беременности, а также резко возрастает частота внематочной беременности.
Гидросальпинкс в подавляющем числе случаев является вторичным заболеванием, а его развитию предшествует острые сальпингиты (воспаление фаллопиевых труб), наличие спаек или обтурация опухолью. Заболевание встречается преимущественно у женщин в возрасте до 30 лет, что обусловлено активной сексуальной жизнью и широким распространением ИППП, что при недостаточном/несвоевременном лечении приводит к развитию воспалительных процессов в маточных трубах.
В случаях присоединения инфекционного процесса, обусловленного попаданием в маточную трубу гноеродной кокковой флоры (стрептококки, стафилококки, гонококки), протея, хламидий, кишечной палочки в маточных трубах развивается гнойное воспаление — пиосальпинкс (син. тубоовариальный абсцесс). Попадание инфекционного агента может происходить в результате длительного нахождения внутриматочной спирали, после абортов, лечебных/диагностических гинекологических манипуляций или процедур с использованием инструментария после недостаточной стерилизации.
Актуальность заболевания обусловлена тяжелыми осложнениями гидросальпинкса — бесплодием, вызванным как нарушением проходимости труб, так и постоянно поддерживающимся процессом воспаления, который затрудняет имплантацию эмбриона, а также вызывает его тяжелые повреждения, которые несовместимы с жизнью, что приводит к выкидышам на самых ранних сроках беременности.
Как проводится операция
Суть операции состоит в вылущивании и экстракции опухоли из миометрия и восстановлении дефекта мышечной стенки с сохранением тела и шейки матки. Вид оперативного вмешательства подбирается индивидуально, исходя из клинических особенностей. Консервативная миомэктомия выполняется одним из следующих методов:
- лапароскопическая миомэктомия — проводится через несколько микропроколов брюшной стенки, в которые вводится эндоскоп, оснащенный видеокамерой и хирургические инструменты. Хирург следит за ходом операции с помощью монитора. Данный метод применяется при локализации узлов в мышечном слое матки.
- гистерорезектоскопическая миомэктомия — удаление узлов осуществляется влагалищным доступом, с помощью гистерорезектоскопа. Таком метод показан, при наличии одиночного узла размерами не больше 16 недель, располагающимся под эндометрием и выступающим в матку. Все манипуляции по его удалению хирург выполняет через небольшой разрез влагалищной стенки.
- лапаротомическая миомэктомия — операция выполняется путем разреза передней брюшной стенки. Такой метод вмешательства показан при одиночных или множественных узлах (не больше 4) диаметром от 2 см, локализующихся интрамурально или субсерозно и, если есть противопоказания к лапароскопии. Это классическая полостная операция, при которой врач вылущивает новообразование специальными щипцами, одновременно коагулируя сосуды. Затем зашивает ложе узла и удаляет опухолевые ткани из брюшной полости. Санирует операционную область и послойно ушивает рану.
Операция выполняется под общим наркозом, гистерорезектоскопическая миомэктомия проводится под местной анестезией. Продолжительность вмешательства составляет около 1–2 часов, в зависимости от объема, сложности и применяемой технологии.
У вас есть вопросы?
С радостью ответим на любые вопросы
Координатор Татьяна
Преимущества проведения миомэктомии в GMS Hospital
- консервативная миомэктомия в GMS Hospital — это малотравматичное, безопасное вмешательство;
- операцию проводят высококвалифицированные хирурги-гинекологи с многолетним опытом;
- оборудование последнего поколения позволяет проводить операцию с минимальным травмирующим воздействием на миометрий;
- время нахождения в стационаре не более 1–2 суток;
- короткий период восстановления.
Особенности реабилитационного периода
Сразу после операции пациентку переводят в отдельную палату стационара, где она будет находиться под наблюдением медперсонала 1–2 суток (зависит от применяемого оперативного метода). После гистерорезектоскопического вмешательства на восстановление потребуется 7–10 дней, после лапаротомии — около месяца.
В течение 1–1,5 месяцев после операции необходимо:
- исключить походы в сауну, бассейн, баню, солярий;
- соблюдать половой покой;
- ограничить физнагрузки до умеренных.
Обязательны регулярные осмотры у врача и прохождение планового УЗИ. Беременность можно планировать через полгода/год после вмешательства.
Записаться на консультацию к специалисту и получить более подробную информацию по поводу операции в центре хирургии GMS можно по телефону или заполнив форму обратной связи на сайте.
Что будет если не лечить
Скопление транссудата не болезнь, а негативное проявление осложнений, связанных с другими патологиями. Если не приступить к лечению вовремя, то водянка станет причиной нарушения функций селезенки и сердца. Также нередко проблема провоцирует начало внутреннего кровотечения, отека головного мозга и формирование перитонита.
И самое страшное, это статистика смертности от водянки – пациенты погибают в 50% случаев. Поэтому не стоит халатно относиться к здоровью: нужно вовремя проходить обследование и обращаться за медицинской помощью. Воспаления и инфекции должны лечиться в срочном порядке и только в клинике
Также очень важно систематически осматриваться у врача в целях профилактики и точно следовать всем его рекомендациям
Яичниковое бесплодие (эндокринное)
Женские половые клетки закладываются в половых тяжах (будущих яичниках) еще на 6-ой неделе внутриутробного развития. И рождается девочка уже с определенным, ограниченным, запасом зародышевых фолликулов (половых клеток яичника) – около 2 млн. При этом большая часть этих клеток подвергнется обратному развитию (атрезии). Этот запас, или яичниковый резерв, начинает прогрессивно уменьшаться с начала менструаций, приводя в конечном итоге уже зрелую женщину к менопаузе. И лишь 300-350 фолликулов дойдут до полноценного развития в менструальном цикле. В этом заключается принципиальное отличие женских половых клеток от мужских.
Сперматозоиды в организме мужчины вырабатываются ежедневно, достигая нескольких миллионов. И период их созревания составляет 60-70 дней. Именно эта особенность позволяет проводить лечение, направленное на улучшение качества спермы, в случае выявления соответствующих проблем андрологом.
Диагностика мужского фактора бесплодия заключается в двух неинвазивных исследованиях – оценке спермограммы (количества и качества сперматозоидов) и определении количества антиспермальных антител (MAR-тест).
В связи с тем, что распространенность мужского фактора достаточно велика, а диагностика проста и проводится в короткие сроки, его оценка должна проводиться на начальных этапах обследования пары.
Основное событие, которое должно случаться в менструальном цикле – это овуляция. Овуляция — это выход яйцеклетки из зрелого фолликула.
Данное событие приходится чаще всего на середину цикла, или 14-ый день менструального цикла. Стоит отметить, процесс созревания этого фолликула сложен, он контролируется целым каскадом гормональных взаимодействий, начиная от структур в головном мозге (гипоталамус, гипофиз) и заканчивая взаимным влиянием соседствующих фолликулов. Для того, чтобы получить одну единственную яйцеклетку организм начинает стимулировать рост и последовательное развитие зародышевого фолликула еще за 85 дней до овуляции.
Схема гормональной регуляции внутренних половых органов.
*Основным регулятором овуляции является гипоталамо-гипофизарно-яичниковые взаимодействия. Но как видно из схемы на них могут влиять также гормоны щитовидной железы и надпочечников.
Так как овуляция является ключевым этапом будущего оплодотворения ее контроль является первоочередной задачей при диагностике бесплодия.
Наиболее простые и эффективные методы контроля овуляции — динамическое УЗИ (фолликулометрия) в первой и второй половине цикла, а также определение изменения гормонального фона (анализ крови).
Зачем проводить контроль овуляции, если менструации регулярные, всегда начинаются в срок?
Необходимо отметить, что менструация ≠ овуляция. Менструация – это лишь реакция эндометрия, ткани, выстилающей внутреннюю поверхность матки, на циклические гормональные колебания. В норме у женщины могут быть до 2-3 ановуляторных (без овуляции) менструальных циклов. Однако при некоторых заболеваниях, сопровождающихся изменениями гормонального фона, может наблюдаться постоянная ановуляция (СПКЯ, гиперпролактинемия и др.).
В случае отсутствия овуляции выполняется диагностика сопутствующих гормональных заболеваний после чего проводится
- гормональное лечение выявленных нарушений;
- медикаментозная стимуляция овуляции;
- в некоторых случаях – хирургическое лечение: электрокаутеризация (дриллинг) яичников – создание «насечек» на яичниках для стимуляции выхода яйцеклеток при синдроме поликистозных яичников (СПКЯ);
Лечение гидросальпинкса
Лечение будет зависеть от уровня активности процесса. В целях купирования (полного прекращения) инфекционного процесса используется сочетание фитотерапии, гомеопатических средств, и витаминотерапии в комплексе с современными методиками физиотерапией. Различные физиотерапевтические процедуры (лазерофорез, магнитофорез, электромагнитофорез) дают возможность ввести лекарственное вещество именно в очаг воспаления, при этом минуя печень, желудочно-кишечный тракт и почки.
Это дает возможность избежать негативного действия на здоровые ткани и органы, понизить дозировки лекарственных веществ, а также сократить общий срок лечения (то есть увеличить медико-экономическую целесообразность).
Надо также отметить, что лечение маточных труб народными средствами является пустой тратой времени, поскольку оно не демонстрирует положительных результатов.
В ряде ситуаций при наличии долго существующего гидросальпинкса после проведения предварительной физиотерапевтической подготовки является показанным лапароскопическое лечение с реокклюзией (восстановление проходимости) маточной трубы, а также контрольная гистеросальпингография.
В данном случае грамотно произведённые пред- и послеоперационные физиотерапевтические манипуляции позволяют в значительной степени повысить шанс успешной регенерации (восстановления) работы оперированной маточной трубы.
Существует возможность лечения гидросальпинкса народными средствами, но их эффективность не подтверждена официальной медициной. Любые самостоятельные действия стоит производить, предварительно проконсультировавшись с лечащим врачом.
В числе самых популярных народных рецептов, которые подойдут для параллельного лечения с рекомендованным: употребление отвара адамова корня и настоя однобокой рамишии. Стоит отметить, что при отсутствии операционного лечения эти способы редко оказываются актуальными, а предугадать степень их воздействия затруднительно. Сделать предположения может только гинеколог.
Причины аденомиоза
Эта патология представляет собой аномальное прорастание эндометрия (слизистой оболочки матки) вглубь мышечного слоя матки. Ранее аденомиоз рассматривался как внутренняя разновидность эндометриоза. Однако, сегодня гинекологи все больше склоняются к тому, что это отдельное, хотя и похожее заболевание, так как причины и механизм его появления, а также процесс развития и симптоматика в значительной степени отличаются. На данный момент неизвестно достоверно, какие факторы приводят к появлению аденомиоза, но есть несколько факторов, которые наблюдаются у всех или большинства пациенток, страдающих этой патологией:
- Генетическая предрасположенность к образованию доброкачественных и злокачественных опухолей половых органов;
- Гинекологические заболевания инфекционного, воспалительного и эндокринного характера (половые инфекции, эндометриоз и т. д.);
- Лишний вес, кишечные патологии, повышенная восприимчивость к инфекциям, заболевания аутоиммунного характера;
- Частые хирургические операции на матке, в том числе резекция, выскабливания (например, аборты);
- Внематочная беременность, выкидыши и другие осложнения, возникающие при вынашивании ребенка;
- Гормональные нарушения, вызванные дисфункцией эндокринных желез (в частности, яичников и щитовидной железы), приемом гормональных контрацептивов или других препаратов того же класса;
- Различные патологии матки и прилегающих к ней органов – например, миомы, эрозия маточной шейки и т. д.
Также имеются предпосылки, позволяющие связать риск развития аденомиоза с ухудшением экологической обстановки или поздним деторождением. Исследования показывают, что наиболее часто это заболевание встречается у женщин, живущих в развитых странах и предпочитающих рожать детей ближе к 30-35 годам. Однако, такая зависимость точно не установлена, потому что статистика в развивающихся или неразвитых странах ведется существенно хуже, что может исказить результаты.
Общепринятый взгляд на механизм развития аденомиоза заключается в том, что нет какой-то единой или приоритетной причины его появления. Скорее всего, заболевание появляется при воздействии сразу нескольких негативных факторов. Притом у каждой пациентки соотношение их ролей распределяется индивидуально, что затрудняет общую систематизацию заболеваемости.