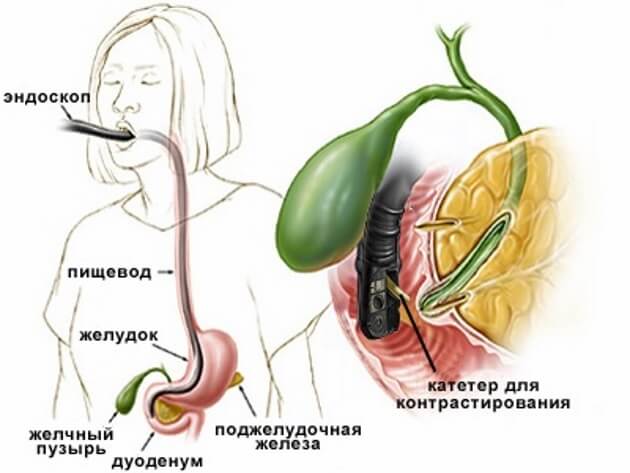
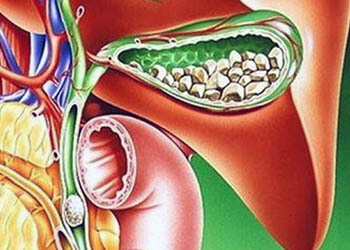
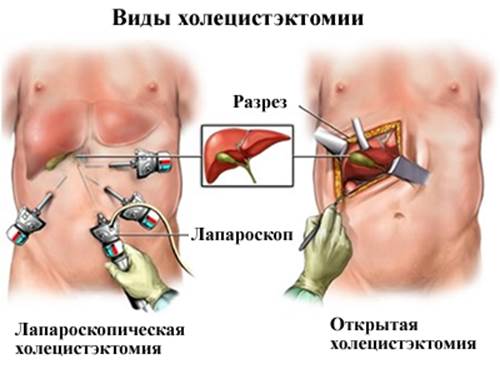
Лапароскопическая холецистэктомия
Содержание:
- Последствия и возможные осложнения после операции
- Процесс проведения
- Подготовка к операции
- Диета после удаления желчного пузыря (холецистэктомии)
- Дробление камней желчного пузыря
- Ранние и поздние послеоперационные осложнения
- Как проводится операция
- Основные правила питания в послеоперационном периоде
- Подготовка к хирургическому вмешательству
- Подготовка перед операцией
- Медицинский центр К-Медицина
- Возможные осложнения
- Преимущества лапароскопического вмешательства перед лапаротомией
- Открытая холецистэктомия
- Тактика лечения в случаях, когда изначально не было подозрения на рак
- Холедохолитиаз
- Подготовка
- Диета через один месяц после операции
- Медицинский центр К-Медицина
- Как готовиться к холецистэктомии?
- Жизнь пациента после удаления жёлчного пузыря
Последствия и возможные осложнения после операции
Наиболее часто у больных после удаления жёлчного пузыря встречается так называемый постхолецистэктомический синдром. Из-за отсутствия пузыря, жёлчь, выработанная печенью, непосредственно забрасывается в двенадцатиперстную кишку, вызывая сильные боли в животе, тошноту, рвоту, метеоризм, диарею, изжогу, желтуху и повышение температуры.
Полностью, раз и навсегда, избавиться от этой проблемы, к сожалению, невозможно. Пациенту в период обострения рекомендуется соблюдать строгую диету 5, принимая при этом спазмолитики для купирования болевого симптома.
В процессе осуществления лапароскопии, есть вероятность появления некоторых осложнений, например, перфорации стенок желудка, повреждения кровеносных сосудов в брюшной стенке, повреждения окружающих органов.
Лучшие материалы месяца
- Коронавирусы: SARS-CoV-2 (COVID-19)
- Антибиотики для профилактики и лечения COVID-19: на сколько эффективны
- Самые распространенные «офисные» болезни
- Убивает ли водка коронавирус
- Как остаться живым на наших дорогах?
Любые из указанных проявлений являются основанием для перевода лапароскопии в лапаротомию, и оказания больному необходимой медицинской помощи.
К осложнениям, проявляющимся через время после операции, относят перитонит, воспаление ткани в области пупка, а также попадание жёлчи из плохо ушитого отрезка пузырного протока в брюшную полость.
Лапароскопия камней жёлчного пузыря или самого органа считается относительно безопасной операцией, но при этом она требует от хирурга ювелирной точности. Все его действия осуществляются через несколько маленьких надрезов с помощью троакаров, лапароскопа и специальных хирургических инструментов. Удаление жёлчного пузыря наиболее предпочтительно проводить именно таким способом – это обеспечивает более быстрый процесс восстановления пациента после операции.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Будем признательны, если воспользуетесь кнопочками:
Процесс проведения
Лапароскопия проводится под общим наркозом по тем же правилам, как и удаление любого другого органа. Оперативный метод довольно сложный и предусматривает умение хирурга накладывать эндохирургические швы.
 Ход операции:
Ход операции:
- Погружение больного в наркоз.
- Введение инертного газа для лучшей визуализации органа.
- Пациенту делают четыре надреза в области живота в строго установленной последовательности (ниже или выше пупка, под грудиной, ниже реберной дуги справа и на уровне пупка).
- В отверстия вводят инструменты и миниатюрную камеру.
- Через один разрез удаляют желчный пузырь и прокладывают дренаж.
- Извлечение инструментов.
- Рана зашивается саморассасывающимися нитками.
При обнаружении многочисленных спаек или других патологиях различного характера в хирургии предусматривается срочное осуществление открытой операции. Всех пациентов в клиниках информируют о возможном внезапном изменении в ходе оперативных действий.
Причины, по которым врач вынужден начать открытую холецистэктомию:
- обнаружение опухоли злокачественного характера;
- открытое кровотечение;
- неясная анатомия желчного пузыря.
Операция по удалению желчного пузыря длится от 30 минут до 3 часов. Обычно через 5-6 часов пациент может самостоятельно передвигаться.
Подготовка к операции
После назначения лапароскопии пациент будет направлен на стационарное лечение. Врач проведет осмотр больного, даст направление на анализы. После получения результатов диагностики специалист предложит оптимальный способ разрешения ситуации.
При подготовке к операции пациенту назначают:
- общий анализ крови и мочи;
- коагулограмму;
- определение группы крови и резус-фактора;
- исследование гемостаза;
- ЭКГ;
- флюорографию;
- анализ на сифилис и ВИЧ.
Накануне операции необходимо сделать УЗИ.
Каждый человек после обсуждения даты и стоимости операции должен подписать документ, в котором соглашается на лапароскопию и возможные осложнения. Пациенты с сопутствующими недугами обязаны сначала закончить лечение и получить разрешение на операцию у специалистов.
Соблюдение правильного питания и рекомендованной диеты – залог успешного оперативного вмешательства. За несколько дней до лапароскопии следует исключить из меню пищу, вызывающую газообразование. В день самой операции необходимо воздержаться от еды и питья. Последний прием пищи разрешен не позднее 7 часов вечера. Допускается питье в разумных объемах до сна, если есть необходимость принять лекарство.
Подготовка включает в себя гигиенические процедуры и сбривание волос в области живота. При сильном волнении допускается прием седативных средств.
На этом этапе стоит обсудить цену за процедуру, которая формируется в зависимости от степени комфорта пациента. Операция проводится как в бюджетных поликлиниках, так и в современных медицинских центрах.
Диета после удаления желчного пузыря (холецистэктомии)
Вы можете вернуться к привычному питанию почти сразу, но обычно рекомендуется ограничить употребление жирной или острой пищи, питаться часто мелкими порциями.
Если у вас жесткий стул:
— Старайтесь больше ходить пешком и быть более активным, но не переусердствуйте.-Попробуйте снизить дозировку обезболивающих лекарств, некоторые из них могут вызвать запор.- Можно использовать легкое слабительное средство. Но не принимайте никаких слабительных, не проконсультировавшись с вашим врачом.- Спросите своего врача о продуктах с высоким содержанием клетчатки.
Прогноз после удаления желчного пузыря (холецистэктомии)
Холецистэктомия может облегчить боль и дискомфорт от камней в желчном пузыре. Консервативные методы лечения, такие как диетические изменения, как правило, не могут остановить образование камней в желчном пузыре, и симптомы могут повторяться. Холецистэктомия является единственным способом предотвратить образование камней в желчном пузыре.
Некоторые люди испытывают легкую диарею после холецистэктомии, хотя это обычно проходит со временем. Большинство же людей не испытывают проблемы с пищеварением после холецистэктомии, так как желчный пузырь не является необходимым для здорового пищеварения.
Дробление камней желчного пузыря
Удаление камней из желчных протоков можно проводить бесконтактным методом. С помощью специального оборудования к телу пациента в области желчного пузыря подводится литотриптор, через который проходят волны. Они отличаются зависимо источника энергии:
- электромагнитные
- пьезоэлектрические
- электрогидравлические
Несмотря на неинвазивность процедуры, есть повреждающий эффект. Литотриптор нельзя направлять на кости, так как его воздействие направлено на дробление твердых структур. Побочный эффект проявляется и в мягких тканях. Есть незначительные повреждения сосудистой стенки. Желчный пузырь воспаляется, могут образоваться гематомы, потом они рассасываются.
Литотрипсия показана при единичных известковых камнях до 30 мм. Должна сохраняться проходимость холедоха, сократимость желчного. Процедура подкрепляется литолитическими препаратами (Урсохол, Эксохол).
К противопоказаниям относится:
- коагулопатия
- панкреатит
- холецистит
- язва
- полипы
- беременность
- кардиостимулятор в сердце
Лазерное разрушение конкрементов делается эндоскопическим методом. Идентично механической операции, брюшная стенка прокалывается троакарами с подведением лапароскопа и манипулятора.
Операция по удалению камней в желчном пузыре лазером разрешена на фоне механической желтухи. Подходит для крупных отложений. Вакуумная корзина препятствует забросу в печеночный проток. Операция редко осложняется ожогами, кровотечением.
В нашем медцентре проводиться устранение любых проявлений данного заболевания. Вы можете пройти консультацию в «Клинике ABC». Для записи вам необходимо воспользоваться телефоном или формой обратной связи на сайте. Администратор подберет наиболее удобное для вас время визита.
Приводим сравнительную таблицу цен на данную процедуру клиник г. Москвы*.
*В соответствии с Федеральным законом о рекламе, мы не указываем название клиник.
Ранние и поздние послеоперационные осложнения
После лапароскопии у большинства пациентов никаких последствий после удаления желчного пузыря не наблюдается. Риск возникновения осложнений резко возрастает, если орган удаляют в ходе полостной операции. К ранним патологическим последствиям относятся:
- прокол 12-перстной кишки хирургическими инструментами;
- внутреннее кровотечение из печени;
- инфицирование при нарушении стерильности.
В послеоперационный период может развиться:
- воспаление начального отдела кишечника (дуоденит);
- гастродуоденальный рефлюкс – заброс желчи в желудок;
- гастрит – воспаление слизистой желудка;
- послеоперационная грыжа в области шва;
- сильные боли в области кишечника;
- билиарный панкреатит;
- желтуха – при формировании рубца, перекрытии камнем протока;
- воспалительное поражение тонкого и толстого кишечника (энтероколит).
Спаечный процесс, как последствие после холецистэктомии, грозит сужением желчных протоков за счет образования рубцов.
Постхолецистэктомический синдром
Нередко, после того, как вырезали желчный пузырь, у пациента появляются следующие признаки:
- тошнота, метеоризм, горечь во рту, диарея или запоры;
- боль в правом подреберье с иррадиацией в плечо и ключицу справа;
- бледность кожных покровов, слабость;
- повышение температуры тела до субфебрильных значений;
- механическая желтуха.
Этот комплекс симптомов – распространенное осложнение после холецистэктомии, называемое постхолецистэктомическим синдромом. Причиной его развития является дисфункция сфинктера Одди. Проблема заключается в постоянном напряжении круговой мышцы из-за отсутствия сигнала о наполнении пузыря желчью.
 В большинстве случаев данный синдром – это следствие операции по резекции пузыря. Дополнительными причинами могут стать провоцирующие факторы:
В большинстве случаев данный синдром – это следствие операции по резекции пузыря. Дополнительными причинами могут стать провоцирующие факторы:
- запущенный гастрит;
- хронический колит;
- язвенное поражение желудка и 12-перстной кишки;
- гепатит – воспаление печени;
- панкреатит хронического течения.
Поэтому, если удален желчный пузырь и появились такие последствия, важно перейти на лечебную диету и прием медикаментов по назначению врача
Как проводится операция
Лапароскопия желчного пузыря считается наиболее эффективным методом удаления органа с малой травматичностью. После операции пациент восстанавливается в кротчайшие сроки, а риск осложнений минимален. В клинике ЕвроМед лечение осуществляется высококвалифицированными хирургами с большим опытом проведения лапароскопических операций.
Хирургическое вмешательство проводится с использованием троакаров и лапароскопа, представляющего собой тонкую трубку с закрепленной на конце камерой-фонариком. С помощью троакаров хирург осуществляет проникновение в брюшную полость через небольшие разрезы (до 2 см). Дополнительно вводятся в полость брюшины трубки-манипуляторы, через которые врач проводит инструменты, осуществляющие непосредственное иссечение органа или образования.
Преимуществом лапароскопа является возможность визуализации на экране монитора всех манипуляций, выполняемых в брюшной полости, благодаря камере и фонарику, которыми и оснащено оборудование.
Основные правила питания в послеоперационном периоде
После аппендэктомии диета назначается для нормализации перистальтики, обмена веществ, повышения защитных сил организма и ускорения процесса заживления раны. При этом режим питания и рацион как для взрослых, так и для детей должны быть максимально щадящими для толстого кишечника, чтобы не допустить сильного давления на швы и их расхождения.
Ничем не отличается диета после лапароскопии аппендицита. Человек после такой операции выздоравливает быстрее, но питание должно быть таким же щадящим, как и после классической аппендэктомии.
Калорийность лечебного питания должна составлять 2200-2500 килокалорий в сутки. Кушать нужно небольшими порциями по 5-6 раз в день, то есть через каждые 2-3 часа, а пить до двух литров воды и напитков в сутки. Такое количество потребляемой жидкости в послеоперационном периоде поможет вывести токсины и улучшит циркуляцию крови, что благотворно скажется на процессе заживления раны.
Еще одна особенность — диета после удаления аппендицита по дням. Новые продукты и блюда нужно добавлять в меню постепенно. Это один из главных принципов щадящего режима питания. Но на всех этапах диеты готовить нужно на пару, запекать или варить. Жареные блюда строго запрещены.
Также очень важно ограничить соль до 8 граммов на сутки, чтобы кровь не сгущалась. А об алкоголе и вовсе придется забыть, пока не заживут швы, поскольку этиловый спирт замедляет регенерацию тканей и разрушает антибиотики, которые часто назначают после операции
Конечно, нужно еще уяснить для себя, сколько дней нужно соблюдать диету после аппендицита. Возвращаться к привычному питанию рекомендуется не раньше, чем через месяц после оперативного вмешательства, соблюдая все необходимые условия на каждом этапе реабилитации.
Как питаться в первые три дня после операции
Первые часы после операции, пока человек отходит от наркоза, ему нельзя есть. Но разрешено пить воду небольшими порциями — по 2-3 глотка. А через 12 часов нужно накормить его куриным бульоном, который восстановит утраченные силы.
Также уже можно понемногу давать больному легкое галетное печенье, кисель, некрепкий чай, йогурт и мягкий нежирный творог.
Главное помнить, что в первые дни после операции по поводу аппендицита питание должно быть максимально щадящим. Если на вторые-третьи сутки человек чувствует себя хорошо, в рацион можно добавить пюре из вареной тыквы и кабачков, обезжиренный йогурт, крем-суп с сухариками, протертое мясо курицы, кролика или перепелки.
Первая неделя после операции
На этом этапе диета направлена на предотвращение запоров и вздутия кишечника. В первую неделю после операции специалисты советуют планировать питание после удаления аппендицита по дням. В первые три дня оно должно быть очень легким, почти голодным.
А с четвертого дня меню можно разнообразить продуктами, богатыми клетчаткой, например, запеченными яблоками, отварными овощами (морковью, свеклой, тыквой), кашами на воде. Полезно кушать сливочное масло по столовой ложке в день, нежирные сорта морской рыбы, мяса и кисломолочные продукты. Из сладостей разрешаются зефир, апельсины, персики, клубника
Важно, чтобы все блюда были протертыми. Для этого их измельчают в блендере или на мясорубке
Несмотря на то, что выбор продуктов при этой диете ограничен, питание даже на первом этапе реабилитации все равно должно быть разнообразным. В ежедневное меню нужно включать все разрешенные продукты. Но готовить еду положено без специй и приправ и желательно даже без соли.
Первый месяц после операции
Диета после операции по удалению аппендицита в первый месяц должна подготовить организм больного к переходу на обычное питание. Ее окончание должно быть постепенным, без резкого перехода, чтобы человек, не успев восстановиться, не получил дополнительный стресс.
После строгой первой послеоперационной недели меню постепенно расширяется, чтобы организм плавно вернулся к привычному для него рациону. При этом новые продукты нужно добавлять по одному, чтобы была возможность проследить, как отреагирует пищеварительный тракт человека на тот или иной продукт. Если появятся вздутие живота, рвота или диарея, нужно исключить «вредный» продукт из рациона до конца месяца.
Вторая неделя диеты после аппендицита позволяет есть вареные овощи, омлеты, макароны, творожные и картофельные запеканки, отварную телятину, филе индейки, рис, черный и черствый белый хлеб, фрукты, несдобные сухари, свежую зелень. В этот период восстанавливается микрофлора кишечника, поэтому нельзя допускать излишеств и погрешностей в диете.
Подготовка к хирургическому вмешательству
Чтобы принять решение о необходимости холецистэктомии, нужно провести обследование желчевыводящей системы. Врач может назначить УЗИ, эндоультрасонографию (ультразвуковое исследование с помощью датчика, находящегося на конце эндоскопа), магнитно-резонансную холангиографию, эндоскопическую ретроградную холангиопанкреатографию (РХПГ) и другие диагностические процедуры.
Затем, во время предварительной консультации, хирург объясняет пациенту, какой вид вмешательства планируется выполнить, для чего это нужно, каков ожидаемый результат. Пациент должен рассказать врачу о своих сопутствующих заболеваниях, аллергических реакциях, препаратах, которые он постоянно принимает.
Далее доктор назначает дату госпитализации и хирургического вмешательства, выдает список исследований и анализов, которые нужно пройти в рамках предоперационного обследования. Обычно он включает общие анализы крови и мочи, биохимический анализ крови, исследование свертываемости крови, тесты на ВИЧ, сифилис и вирусные гепатиты, определение группы крови и резус-фактора, ЭКГ, флюорографию, консультацию терапевта и при необходимости других врачей-специалистов.
Накануне перед операцией рекомендуется легкий ужин до 19.00. Потом нельзя ничего есть и пить, потому что вмешательство проводится под общей анестезией. Вечером и с утра делают очистительную клизму. Утром необходимо принять душ.
При остром холецистите предоперационную подготовку проводят в ускоренном порядке, ограничиваются минимальным необходимым набором процедур.
Подготовка перед операцией
Удаление камней в желчном пузыре проколом лучше проводить в плановом порядке, не дожидаясь осложнений. Оптимальное время для подготовки ― 1-1,5 месяца.
- Гепатопротекторы: Гептрал, Эссенциале.
- Спазмолитики: Папаверин, Но-шпа.
- Ферменты: Креон, Мезим.
Пациент придерживается диеты №5. Компенсаторная терапия дает время для обследования перед операцией, выявляющего другие патологии требующие компенсации. Нужно пройти консультацию терапевта, хирурга, кардиолога, гастроэнтеролога. За неделю сдаются клинические анализы крови, мочи, биохимия, коагулограмма. Также в обходном листе должно быть ЭКГ, флюорография, кровь на ВИЧ, сифилис, гепатит.
Группа и резус крови всегда проверяются в стационаре. УЗИ повторяется ближе к удалению камней желчного пузыря. Обязательна предварительная консультация анестезиолога для выбора наркоза.
За 10-12 часов до операции прекращается прием пищи, воды. Накануне делается очистительная клизма. Волосы на животе сбриваются.
Медицинский центр К-Медицина
К-Медицина – многопрофильная семейная клиника, предлагающая широкий спектр медицинских услуг. Формат клиники позволяет обеспечить комплексный подход к диагностике и лечению пациентов по 40 направлениям современной медицины. Открыты отделения флебологии, гастроэнтерологии, эндокринологии, проктологии, гинекологии, урологии, неврологии и другие.
Для постановки точного диагноза и назначения эффективного лечения в клинике применяются инструментальные методы исследования, лабораторная диагностика, физиотерапевтические методы лечения, массаж, иглорефлексотерапия, мануальная терапия. Также в клинике есть отделение восстановительной медицины и стационар.
В клинике работают более 130 врачей разных специальностей, среди них врачи высшей категории, кандидаты и доктора наук, профессора и академики.
За один визит в клинику можно посетить нескольких специалистов, сдать более 3 000 видов лабораторных анализов, пройти обследование, в том числе широкий спектр исследований функциональной диагностики: УЗ-исследования, ЭКГ, гастроскопию, колоноскопию и др., в случае необходимости будет выполнено оперативное вмешательство в стационарных и амбулаторных условиях. Также можно получить медицинскую помощь на дому, оформить справки, больничные листы.
Возможные осложнения
Как и после любой другой операции, при лапароскопическом методе возможны осложнения различного характера. Если сравнивать с открытым хирургическим вмешательством, при лапароскопии только 5 пациентов из 1000 отмечают нежелательные последствия.
Среди них:
- повреждения внутренних органов и желчных протоков;
- кровотечение;
- нагноение в оперируемой зоне;
- подкожная эмфизема;
- распространение опухоли в брюшной области.
В 5-7% отмечается появление грыжи у тучных людей. В целом осложнения бывают крайне редко. Главное для пациента – прислушиваться к рекомендациям врача и ответственно подготовиться к операции.
Преимущества лапароскопического вмешательства перед лапаротомией
Общая полостная операция на брюшной полости назначается, в основном, в тех случаях, когда при помощи лапароскопии решить проблему пациента не представляется возможным.
Лапароскопия – более предпочтительный способ инвазивного лечения, так как:
- в процессе её проведения требуется незначительное нарушение целостности тканей передней стенки живота, обычно три-четыре прокола длиной до 20 миллиметров;
- боли после лапароскопии утихают в течение суток, при условии, что операция была проделана квалифицированно;
- пациент может ходить и двигаться через 4-6 часов после окончания процедуры (речь не идёт о физических нагрузках или сложных движениях);
- пребывание в стационаре после лапароскопии длится от 1 до 10 дней;
- реабилитационный период длится значительно меньше, чем после лапаротомии;
- рубцы, остающиеся от проколов, малозаметны;
- риск появления послеоперационной грыжи минимален.
Открытая холецистэктомия
Открытую холецистэктомию осуществляют при определенных обстоятельствах: тяжелые системные заболевания, непереносимость пневмоперитонеума. При обычной или открытой холецистэктомии желчный пузырь удаляют через хирургический разрез (~10–15 см) в правой части живота, непосредственно под ребрами. Во время операции в желчные протоки иногда вводят краситель. Оставляют дренаж, чтобы предотвратить накопление жидкости.
Послеоперационный уход после открытой холецистэктомии
Послеоперационный уход за больным, перенесшим открытую холецистэктомию, включает мониторинг артериального давления, дыхания, пульса, температуры. Требуется наблюдение за дренажными трубками, вставленными во время операции. Некоторые дренажи разработаны таким образом, что желчь и серозная жидкость стекают непосредственно на перевязочные материалы. Другие дренажные трубки (Т-образные или Y-образные) прикрепляют к мочеприемнику, в котором поступление жидкости можно периодически контролировать. В любом случае перевязочные материалы на раневой поверхности часто проверяют на наличие признаков кровотечения или других отклонений в характере и количестве дренажа. При обильном отходе жидкости требуется чаще менять перевязочные материалы, чтобы избежать раздражения кожи вокруг разреза.
При уходе за больными с Т-образной или Y-образной трубкой следует учитывать три основные потенциальные проблемы: инфекцию, обструкцию, смещение трубки. Мониторинг включает наблюдение за температурой тела, осмотр места введения трубки (покраснение, отек), отслеживание гноя в жидкости. Необходимо также следить за цветом кожи пациента и прислушиваться к жалобам на боли. Тошнота, рвота, темная моча указывают на обструкцию общего желчного протока. Количество жидкости, выходящей из дренажной трубки, измеряют и записывают каждые восемь часов. Заметное снижение объема может означать, что трубка сместилась.
Тактика лечения в случаях, когда изначально не было подозрения на рак
Иногда раковые клетки в желчном пузыре обнаруживают уже после операции, в ходе биопсии. Изначально выполняют холецистэктомию — удаление желчного пузыря — по поводу холецистита, желчнокаменной болезни.
Простая холецистэктомия предусматривает удаление только желчного пузыря, без соседних структур. Дальнейшая тактика будет различной, в зависимости от того, какой результат получен из лаборатории:
- В желчном пузыре не обнаружены раковые клетки. В таком случае считается, что первоначальный диагноз подтвержден, лечение закончено.
- В желчном пузыре обнаружена опухоль, но она не распространяется до мышечного слоя органа. Диагностируют рак желчного пузыря на ранних стадиях. Опухоль удалена, повторной операции не требуется.
- В желчном пузыре обнаружена опухоль, которая проросла в мышечный слой. Есть риск того, что раковые клетки распространились в соседние органы. Требуется повторная операция — радикальная резекция печени.

Холедохолитиаз
Это осложнение развивается, когда один или несколько конкрементов, покинув желчный пузырь, попадают в общий желчный проток, блокируя отток желчи из печени в 12-перстную кишку, что может приводить к серьезным осложнениям:
- желтухе, при которой происходит пожелтение кожных покровов и склер;
- острому панкреатиту (воспалению поджелудочной железы), который вызывает сильную боль в животе;
- острому холангиту с инфицированием желчных протоков, что вызывает боль, озноб, повышение температуры.
Холедохолитиаз — острое жизнеугрожающие состояние, которое требует незамедлительного лечения, обычно удаления желчных конкрементов, блокирующих отток желчи из желчного пузыря, с помощью процедуры, которая называется ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография).
Подготовка
Хирургическое вмешательство предполагает применение общего наркоза, а так же вмешательство в работу ЖКТ, соответственно, без предварительной подготовки к операции не обойтись.
Рекомендации перед операцией:
- за 7 дней — прекращение приема медикаментозных средств, влияющих на свертываемость крови;
- за 1 день — употребление только «легкой» пищи;
- за 12 часов — отказ от любой еды;
- за 5 часов – отказ от питья.
В день, когда назначена лапароскопия желательно очистить кишечник с применением клизм или слабительных. Во время консультации при определении дня операции доктор дает пациенту и индивидуальные рекомендации.
Реабилитация занимает несколько дней. В первые сутки пациенту уже можно принимать пищу и садиться. На следующий день разрешено вставать и даже ходить. На третьи сутки пациент почти полностью восстанавливается. В дальнейшем потребуется пройти диагностику и несколько раз посетить врача для контроля результатов лечения. Швы после лапароскопии не снимают.
Диета через один месяц после операции
Людям, прошедшим через холецистэктомию, рекомендовано придерживаться основного варианта диеты 5 в течение 1-1,5 лет после операции. После этого возможно послабление, например переход на диету номер 15, однако требуется индивидуальный подход и консультация гастроэнтеролога. Под особым контролем необходимо держать употребление сладостей, животных жиров, яиц, молока.
В случае возникновения сбоев в работе пищеварительной системы требуется пересмотр рациона с помощью лечащего врача. В отдельных случаях возможен возврат на диету 5, 5а или 5щ. Для улучшения процессов пищеварения лечащий врач может порекомендовать использование ферментных препаратов, например мезим-форте или фестала.
Существует ряд правил, которых следует придерживаться на протяжении всей жизни людям, перенесшим холецистэктомию:
- Необходимо есть 4-5 раз в день, избегать больших перерывов между приемами пищи. Желательно приучить себя употреблять пищу примерно в одно время.
- Порции должны быть небольшими, чтобы разбавленная желчь могла справиться с поступающей едой.
- Следует полностью исключить тугоплавкие животные жиры: свиной, говяжий и бараний.
- Основными способами приготовления пищи должны быть варка, тушение и готовка на пару.
- Показано обильное питье 1,5–2 л в день.
- Для избегания дисбактериоза в двенадцатиперстной кишке, обусловленного отсутствием желчного пузыря, желательно регулярное употребление кисломолочных пробиотиков. Исключение сладостей также позволяет бороться с дисбактериозом.
- При усилении диареи помогает исключения кофе, чая и других кофеиносодержащих напитков.
Ниже приведены списки продуктов, разрешенных и запрещенных к употреблению после холецистэктомии.
Список разрешенных продуктов:
- тушеные овощи и овощные пюре
- котлеты и фрикадельки на пару
- отварное постное мясо (курица, индейка, кролик, нежирная говядина)
- вареная колбаса
- рыба
- супы из овощей
- нежирные щи
- салаты из овощей и фруктов
- винегрет
- цельное молоко
- кисломолочные продукты
- соки
- растительные жиры
- немного сливочного масла.
Медицинский центр К-Медицина
К-Медицина – многопрофильная семейная клиника, предлагающая широкий спектр медицинских услуг. Формат клиники позволяет обеспечить комплексный подход к диагностике и лечению пациентов по 40 направлениям современной медицины. Открыты отделения флебологии, гастроэнтерологии, эндокринологии, проктологии, гинекологии, урологии, неврологии и другие.
Для постановки точного диагноза и назначения эффективного лечения в клинике применяются инструментальные методы исследования, лабораторная диагностика, физиотерапевтические методы лечения, массаж, иглорефлексотерапия, мануальная терапия. Также в клинике есть отделение восстановительной медицины и стационар.
В клинике работают более 130 врачей разных специальностей, среди них врачи высшей категории, кандидаты и доктора наук, профессора и академики.
За один визит в клинику можно посетить нескольких специалистов, сдать более 3 000 видов лабораторных анализов, пройти обследование, в том числе широкий спектр исследований функциональной диагностики: УЗ-исследования, ЭКГ, гастроскопию, колоноскопию и др., в случае необходимости будет выполнено оперативное вмешательство в стационарных и амбулаторных условиях. Также можно получить медицинскую помощь на дому, оформить справки, больничные листы.
Как готовиться к холецистэктомии?
Специальная подготовка к лапароскопической операции не требуется. Нужно соблюсти стандартные правила:
- Не есть и не пить за 6 часов до операции;
- В стационаре пройти очищение кишечника;
- Настроиться психологически на то, что операция пройдёт успешно.
При планировании холецистэктомии необходимо пройти обследование для выявления хронических заболеваний либо их коррекции. Это стандартный список анализов, он может расширяться, в зависимости от имеющихся у человека патологий:
- Общий анализ крови;
- Биохимический анализ крови;
- Коагулограмма;
- ВИЧ, гепатиты B и C, реакция Вассермана (диагностика сифилиса);
- Группа крови и резус-фактор;
- УЗИ органов брюшной полости;
- Гастроскопия;
- ЭКГ;
- Функция внешнего дыхания;
- Рентгенологическое исследования органов грудной клетки;
- УЗДГ сосудов нижних конечностей;
- Консультации терапевта, кардиолога, анестезиолога и для женщин – гинеколога.
При отсутствии сопутствующих заболеваний и высокой квалификации хирурга осложнения практически исключены. Но, по данным разных авторов, у 15-45% пациентов появляется боль или дискомфорт в области живота, метеоризм, тошнота и/или горечь во рту. В таких случаях вероятно развитие постхолецистэктомического синдрома. О нём мы расскажем в следующей статье.
Жизнь пациента после удаления жёлчного пузыря
Реабилитация после операции, в основном, проходит быстро. Полностью человек восстанавливается примерно спустя пол года, учитывая и психические аспекты реабилитационного периода.
Общая нормализация самочувствия наступает уже через 2-3 недели после процедуры, однако пациент должен строго придерживаться всех требований реабилитации. Первый месяц после лапароскопии пузыря следует избегать спортивных тренировок. Первые пол года запрещено поднимать тяжести. Строгая диета № 5 показана в течение 3-4 месяцев.
При необходимости, чтобы ускорить процесс восстановления тканей и заживления ран, доктор может рекомендовать проведение физиопроцедур.
Питание после удаления жёлчного пузыря имеет некоторые ограничения. Первые 3-4 месяца пациент строго соблюдает стол № 5, после чего в его рацион можно вводить сырые овощи, а также неизмельчённые рыбу и мясо.
Этот этап длится 2 года, после чего пациенту постепенно разрешается кушать ранее запрещённые продукты, но в умеренных количествах.