Расшифровка узи малого таза у женщин
Содержание:
- Причины отклонения размеров яичников от нормы
- Показания и противопоказания к удалению кисты яичника
- Гистология фаллопиевых труб
- Женская стерилизация
- Что такое киста яичника?
- Как проводится УЗИ матки и придатков?
- Анатомия
- Что можно выявить при узи сосудов шеи
- Мультифолликулярность и поликистоз
- Чего следует ждать от гинекологического осмотра?
- Оценка сужения артерий при узи сосудов шеи
Причины отклонения размеров яичников от нормы
Если при проведении УЗИ обнаружится значительное увеличение яичника, то можно говорить о наличии таких патологий:
- Киста яичника. В данном случае определятся полость заполненная жидкостью. Киста может быть разного размера. Могут выявляться одиночные или множественные образования (поликистоз). Данная патология опасна своими осложнениями (разрыв кисты, перекрут ножки кисты), которые требует оказания неотложной помощи и хирургического лечения;
- Доброкачественные новообразования;
- Злокачественные новообразования. При своевременном обнаружении можно добиться стойкой ремиссии и излечивания;
- Метастазы. В данном случае обнаруживается образование, которое является метастазом рака любой локализации;
- Врожденные патологии строения яичников.
По УЗИ яичников у женщин также можно выявить уменьшение яичника
Особое внимание следует придавать таким изменениям у женщин детородного возраста. В данном случае развивается преждевременный климакс, то есть у женщины постепенно угасает менструальная функция
Это можно наблюдать у женщин от 35 до 40 лет.
Показания и противопоказания к удалению кисты яичника
Гистология фаллопиевых труб
Стенки фаллопиевых труб состоят из трех основных слоев:
- слизистого;
- мышечного;
- серозного.
Слизистый слой представлен продольными складками, более выраженными в воронке, и выстлан однослойным цилиндрическом эпителием, внутри которого имеется три вида столбчатых клеток: мерцательные, секреторные и промежуточные. Мерцательные клетки доминируют в дистальной части фаллопиевых труб. Мерцание ресничек выражено в первой половине менструального цикла. Волна, создаваемая движением ресничек, – вспомогательное средство для продвижения яйцеклетки через фаллопиевы трубы. Секреторные клетки более активны во время овуляции и, в отличие от мерцательных клеток, доминируют в проксимальной части труб. Эти клетки секретируют жидкость, способствующую продвижению яйцеклетки к матке. Секрет обеспечивает оплодотворенную яйцеклетку питательными веществами, а также помогает в процессе капацитации. В период менопаузы эпителий становится тоньше за счет уменьшения числа мерцательных клеток.
Мышечная оболочка состоит из трех слоев: внутреннего и наружного продольных и среднего кольцевого, которые переплетены без четкого разграничения. Иннервация этих слоев приводит к перистальтическим сокращениям маточных труб, что помогает продвигаться оплодотворенной яйцеклетке.
Серозная оболочка – часть брюшины широкой связки матки, покрывающей фаллопиевы трубы на всем протяжении. Исключение – участок на нижней поверхности (брыжейка трубы) и бахромки.
Женская стерилизация
Трубная окклюзия – лигирование или перевязывание маточных труб – считается эффективным хирургическим методом контроля рождаемости. Он предотвращает оплодотворение яйцеклетки. Существует две основные методики операций: полостная (надлобковый надрез) и лапароскопическая (введение лапароскопа через небольшой разрез вблизи пупка).
| Анатомия репродуктивной системы человека | |
|---|---|
| Репродуктивная система мужчины | Кавернозные тела • Половой член • Предстательная железа • Придатки яичка • Семенные пузырьки • Сперма • Яички |
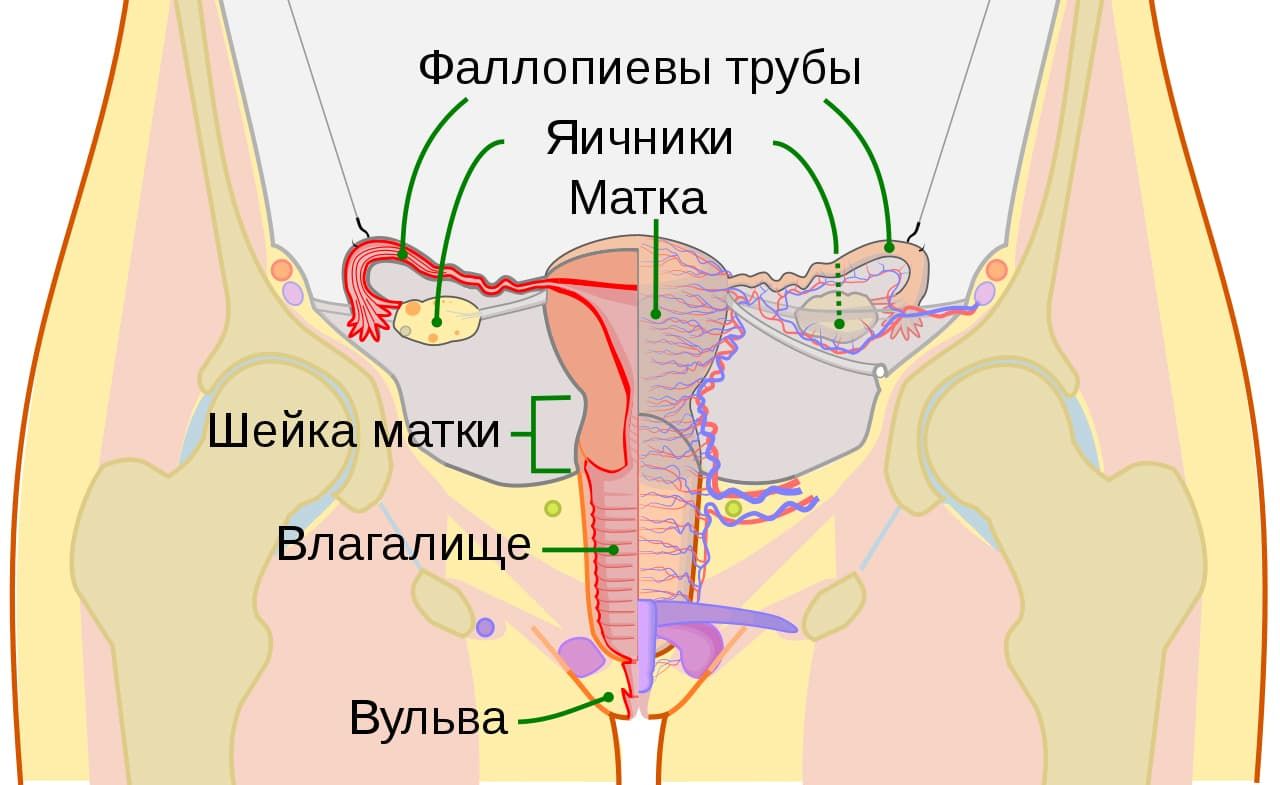
| Репродуктивная система женщины | Влагалище • Клитор • Матка • Фаллопиевы трубы • Яичники |
|
Что такое киста яичника?
Эта патология заключается в появлении в яичнике доброкачественного новообразования, состоящего из четко выраженной оболочки, заполненной жидким или кашеобразным содержимым. В зависимости от причин появления выделяют следующие виды кисты:
- Функциональная. Такая киста образуется у женщин детородного возраста (реже – климактерического) из фолликулов яичника при нарушении процесса овуляции (например, из-за гормонального сбоя). При этом яйцевой мешок не рассасывается, давая выход созревшей яйцеклетке, а сохраняется и увеличивается в объеме. Функциональная киста в большинстве случаев доставляет только дискомфорт и не угрожает здоровью женщины. В течение примерно 2-3 менструальных циклов она самостоятельно уменьшается в размерах, рассасывается и пропадает.
- Органическая. Киста этого типа уже не проходит сама собой и является полноценной патологией. От функциональной она отличается более плотной стенкой и различными типами содержимого. Единственным способом ее лечения является аккуратная операция по удалению кисты яичника с сохранением неповрежденной ткани органа (насколько это возможно).
Механизм появления органической кисты бывает различным, что также обуславливает и разницу в строении ее подвидов – например:
- дермоидная разновидность (тератома) образуется из-за нарушения процесса эмбриогенеза в яичнике и представляет собой капсулу, содержащую нетипичные для этого органа ткани – волосы, кожу, зубы, кости, иногда даже зачатки полноценных органов;
- эндометриоидная киста образуется из-за заноса клеток маточного эндометрия в яичники, в ее полости содержится характерная темно-коричневая густая жидкость, состоящая из старой менструальной крови;
- паровариальная киста образуется из тканей связочного аппарата яичников, может располагаться около самих яичников или ближе к маточным трубам.
Причинами появления кисты яичника могут быть:
случайные или насильственные травмы, неосторожное хирургическое вмешательство и т. д.;
гормональные сбои, вызванные приемом медицинских гормонов, контрацептивов, нарушениями питания, различными заболеваниями, стрессом;
воспалительные заболевания органов малого таза, вызванные инфекционными возбудителями, воздействием негативных факторов внешней среды (например, холодом);
различные обменные нарушения – в частности, сахарный диабет.. В подавляющем большинстве случаев киста является доброкачественным образованием, не угрожающим жизни женщины
Однако, при отсутствии лечения она может вызвать следующие осложнения:
В подавляющем большинстве случаев киста является доброкачественным образованием, не угрожающим жизни женщины. Однако, при отсутствии лечения она может вызвать следующие осложнения:
- Разрыв кисты. Это нарушение целостности оболочки, из-за которого ее содержимое попадает в брюшную полость. В зависимости от типа новообразования, его размера и других факторов разрыв может сопровождаться как незначительной болью, так и тяжелым шоком.
- Перекручивание кисты. В этом случае новообразование не лопается, однако перекручивается связка, которая соединяет пораженный яичник с маткой. Из-за этого нарушается кровоснабжение органа, что приводит к его атрофии и, как следствие, нарушению репродуктивной функции.
- Малигнизация. Это трансформация кисты из доброкачественной в злокачественную. Малигнизация происходит достаточно редко и зависит от типа новообразования, его размера и других факторов. Чаще всего перерождается в злокачественную опухоль муцинозная киста, отличающаяся высоким темпом роста.
- Воздействие на окружающие органы. Увеличиваясь в размерах, киста яичника воздействует на маточные трубы и матку, мочевой пузырь, кишечник. Это часто приводит к дискомфорту, боли, нарушению мочеиспускания, дефекации, репродуктивной функции.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Очевидно, что патологию, способную потенциально привести к таким осложнениям, необходимо лечить. Вылечить функциональную кисту довольно просто: она либо проходит сама, либо с помощью медицинских препаратов. С органической кистой ситуация сложнее – как правило, медикаментозная терапия в этом случае неэффективна. Единственным способом ее удалить остается хирургическое лечение.
Как проводится УЗИ матки и придатков?
УЗИ матки и придатков не доставляет болевых ощущений или неудобств пациентке, так как обследование делают в большинстве случаев через переднюю брюшную стенку. Перед процедурой пациентка раздевается по пояс, либо освобождает доступ к области живота. Во время абдоминального УЗИ матки и придатков женщина лежит на спине, врач наносит ей на живот гель и водит по нему датчиком.При других формах обследования положение пациентки, а также место приложения датчика могут различаться
В некоторых случаях датчик вводится в прямую кишку или во влагалище.Важно отметить, что решение о том, когда и в какой форме лучше делать УЗИ матки, принимает специалист на основании ряда симптомов или замеченных при осмотре патологий репродуктивной системы.
Анатомия
Яичники расположены в полости малого таза женщины по бокам от матки. Имеют неправильную овальную форму. Соединены с маткой маточными трубами (фаллопиева труба) и ниже – собственной связкой. С другой стороны яичник крепится к стенке таза. Яичники расположены симметрично по обе стороны от матки, но всегда не одинаковы по размеру – левый меньше правого. Каждый яичник имеет два рудиментарных отростка – придаток яичника и околояичник.
Яичник младенца женского пола весит менее грамма, его длина не превышает 1-1,5 см, ширина составляет ок 1,5 см. Яичник половозрелой женщины в норме весит ок 6-7 граммов, имеет длину 2-3,5 см, ширину ок 2 см.
В яичнике есть углубление, через которое проходят нервные окончания и кровеносные сосуды. Кровоснабжение яичников обеспечивается за счет маточных и яичниковых артерий, отток крови происходит по яичниковой вене. Лимфа отходит в крестцовые и поясничные лимфоузлы.
Зрелый яичник состоит из ворот с хилусными гормонопродуцирующими клетками, лимфатическими, кровеносными сосудами, нервными окончаниями и соединительной тканью. К воротам присоединена рыхлая соединительная ткань, обволакивающая нервы и сосуды. За ней находится основная часть яичника – корковое вещество. В соединительной ткани коркового вещества расположены интерстициальные гормонопродуцирующие клетки. Интерстициальные и хилусные клетки секретируют андрогены.
В корковом веществе яичника находятся фолликулы в разной степени зрелости. Из них образуется яйцеклетка – клетка, которая оплодотворяется активным и жизнеспособным сперматозоидом, образуя начало новой жизни.
При рождении в яичниках женщины есть определенный запас ооцитов – женских половых клеток. Этот резерв составляет примерно 2 млн единиц. Далее в течение жизни этот запас не пополняется, а лишь расходуется. Однако его хватает с избытком – в среднем, за всю жизнь женщина расходует примерно 400 ооцитов. Такое количество успевает созреть и пройти процесс овуляции.
Что можно выявить при узи сосудов шеи
Самая частая патология, выявляемая при узи сосудов шеи – наличие атеросклеротических бляшек в просвете сосудов. Так как симптомы нарушения кровообращения, заметные для пациента, развиваются только после перекрытия просвета сосуда более, чем на 60%, процесс образования бляшек и тромбов может протекать длительное время бессимптомно. Бляшки при узи сосудов шеи могут быть различной формы и состава. Задача исследователя – по возможности подробно описать состав бляшки и ее локализацию.
Часто атеросклеротические бляшки распадаются, на них образуются тромбы, которые могут перекрывать полностью просвет артерии или отрываться, вызывая закупорку других, более мелких сосудов. Эти состояния часто заканчиваются развитием инсульта (отмирание участка ткани мозга) вследствие острого нарушения мозгового кровообращения. Инсульт – заболевание сопровождающееся высокой летальностью (около 40%), а более половины людей, перенесших инсульт становятся инвалидами. В последнее время инсульты развиваются у людей во все более молодом возрасте (до 60 лет).
Факторы способствующие развитию мозгового инсульта: курение, сахарный диабет, повышенное артериальное давление, избыточная масса тела, женский пол, наличие подобного заболевания у кровных родственников.
Если такие факторы присутствуют у человека, ему необходимо пройти исследование сосудов шеи как можно раньше. Также исследование сосудов шеи необходимо пройти, если беспокоит головокружение,хронические головные боли, нарушения координации, памяти и речи.
К редким случаям, которые диагностируются при узи сосудов шеи, является диссекция стенки сонной артерии- отслоение ее участка с последующим тромбозом.
Обязательной информацией, получаемой при узи сосудов шеи, является исследование объема крови, который поступает по всем сосуда шеи в головной мозг в единицу времени
Адекватное поступление крови к головному мозгу – главный фактор, который принимается во внимание при оценке патологии мозгового кровообращения. В норме у здорового человека около 15% крови, которое сердце перекачивает за минуту, попадает в сосуды головного мозга
При помощи узи сосудов шеи можно очень точно вычислить сколько именно крови попадает в головной мозг. Для этого складывают объемную скорость кровотока во всех четырех сосудах, питающих головной мозг, а именно во внутренних сонных артериях и в позвоночных артериях с обеих сторон. Корректно проведенное исследование приближается по точности к результатам, полученным при проведении позитронно-эмиссионной томографии.
Мультифолликулярность и поликистоз
Поликистоз может стать следствием мультифолликулярности, но никак не ее синонимом, а, во-вторых, никакого отношения к кистам он не имеет. По данным многих исследований, примерно каждое третье-четвертое УЗИ выясняет у обследуемых женщин мультифолликулярные яичники – отсюда понятно, что данное состояние не является редким и каким-то очень особенным. В то время как диагноз «поликистоз яичников» имеют около 3-4% женщин.
Различие между этими двумя диагнозами состоит в следующем:
- Эхогенность – определяет плотность ткани исследуемого органа. При МФЯ эхогенность яичников не превышает эхогенность матки. При СПКЯ она намного выше, ткани яичника намного плотнее тканей матки.
- Размер яичников – при МФЯ яичники в объеме чуть больше нормы. Часто значения бывают на отметках 34 – 37 мм длина и 18 – 22 ширина. При СПКЯ длина яичника всегда составляет больше 40 мм, опытный узист в таком случае даже до замеров определит, что они сильно увеличены.
- Гормоны ДЭГА и 17-ОН прогестерон – это мужские гормоны, продуцируемые корой надпочечников. При МФЯ их значения сохраняются в пределах нормы (допустимо даже если они на верхней границе нормы). При СПКЯ уровень этих гормонов всегда повышен.
- Размеры фолликулов – оба диагноза предполагают множественные фолликулы в яичниках, но при МФЯ их диаметр не превышает 9 мм. При СПКЯ многие из этих фолликулов достигают больших размеров, но при этом ни один не может совулировать.
- Толщина капсулы фолликула – при СПКЯ капсула фолликула всегда сильно утолщена. Поэтому даже если в нем и созревает яйцеклетка, то она не имеет возможности выйти наружу даже в том случае, если в организме женщины при этом вырабатывается достаточное количество гормона ЛГ. Таким образом образуется фолликулярная киста. При МФЯ такие кисты тоже бывают, но гораздо реже (не более 2 раз в год).
- Расположение фолликулов – на аппарате УЗИ отчетливо видно где локализуется фолликулярный аппарат. При МФЯ антральные фолликулы расположены диффузно. При СПКЯ они почти всегда расположены по периферии, в форме ожерелья.
Чего следует ждать от гинекологического осмотра?
Гинекологический осмотр врач, как правило, проводит в своём кабинете в течение нескольких минут. Женщину могут попросить сменить одежду. Кроме того, конфиденциальность процедуры может быть обеспечена специальным щитом, который размещается над талией. Перед проведением гинекологического осмотра врач может послушать, как работает тело и лёгкие пациентки. Иногда врачи также выполняют проверку живота, спины и груди.
Эндометрит. Симптомы, причины, лечение
Что происходит во время гинекологического осмотра?
Женщина ложится на стол таким образом, что её спина остаётся прижатой к столу, а ноги находятся или по углам стола, или опираются на специальные подставки. Затем врач попросит пациентку подвинуть тело ближе к концу стола и позволить коленям опуститься, открыв доступ к половым органам.
Обычно во время гинекологического осмотра выполняются следующие процедуры.
- Внешний визуальный осмотр. Сначала врач посмотрит на вульву женщины, проверит её на наличие раздражений, покраснений, чрезмерной чувствительности, язв, отёков или других отклонений.
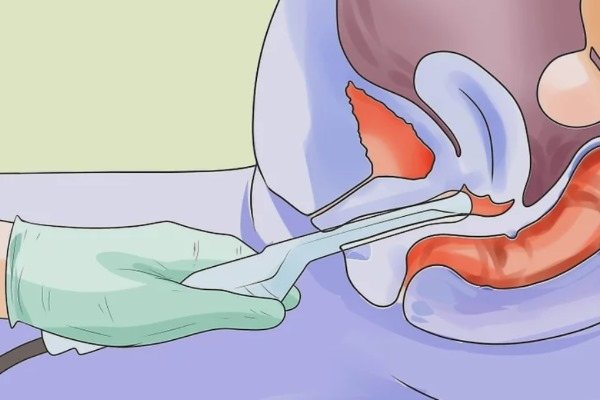
- Внутренний визуальный осмотр. Затем врач применит спекулум — пластический или металлический инструмент, напоминающий клюв утки. При помощи этого устройства он отведёт друг от друга стенки влагалища, чтобы увидеть влагалище и шейку матки. Перед введением в тело врач может немного подогреть спекулум, чтобы сделать процедуру более комфортной для женщины. Введение и выведение спекулума у некоторых женщин вызывает чувство дискомфорта. Для того чтобы его максимально снизить, женщина должна попытаться расслабиться. Однако если во время введения инструмента возникает боль, пациентка должна немедленно рассказать об этом врачу.
- Тест Папаниколау. Если гинекологический осмотр включает проведение теста Папаниколау (Пап-тест или мазок Папаниколау), то перед удалением спекулума врач введёт во влагалище небольшую палочку, чтобы собрать образец клеток шейки матки для дальнейшего изучения их на рак или предраковые изменения.
- Физический осмотр (пальпация). Поскольку органы малого таза, включая матку и яичники, нельзя увидеть с наружной стороны тела, врачу необходимо прочувствовать или прощупать живот и таз с целью их проверки. Для этого он вводит во влагалище два смазанных и одетых в перчатку пальца одной руки, а второй рукой мягко надавливает на органы с наружной стороны нижней части живота. В рамках данной процедуры врач проверит размер и форму матки и яичников, отметит любые болезненные участки и необычные образования. После проверки влагалища врач введёт один смазанный и одетый в перчатку палец в прямую кишку и проверит её на чрезмерную чувствительность, образования и другие отклонения.
Хороший гинеколог рассказывает пациентке о том, что он (или она) собирается делать на каждом шаге гинекологического осмотра, поэтому обычно во время проверки женщины не сталкиваются с сюрпризами. Если же врач молчалив или немногословен, женщина сама может попросить его предоставлять подробную информацию.
Что происходит после гинекологического осмотра?
Когда гинекологический осмотр будет завершён, женщина сможет одеться. Затем врач обсудит с ней результаты проверки.
Оценка сужения артерий при узи сосудов шеи
Для оценки степени стеноза сонных артерий Американское общество радиологов в 2003 году рекомендовало использовать следующие критерии
- Норма — пиковая систолическая скорость во внутренней сонной артерии не превышает 125 см/с, при этом не визуализируются бляшки или утолщение внутреннего слоя сосуда
- Стеноз от 50-69% — пиковая систолическая скорость составляет 125-230 см/с
- Стеноз более 70% — пиковая систолическая скорость выше 230 см/с
- Стеноз более 90% — при дуплексном сканировании регистрируется значительное сужение просвета сосуда и падение скорости кровотока
- При полной окклюзии (закупорке) сосуда – кровоток не регистрируется.
- Вспомогательное значение имеет определение соотношения пиковой систолической скорости во внутренней и общей сонной артерии. При стенозе внутренней сонной артерии соотношение увеличивается более, чем в 3 раза. Особенно полезно вычисление этого отношения у больных с сердечной недостаточностью и снижением фракции выброса сердечной мышцы (левого желудочка сердца). По тем же причинам необходимо измерение артериального давления на обоих руках у пациента перед началом обследования.