Лимфосаркома
Содержание:
Как обнаружить метастазы в лимфоузлах
Проблема не проста, так как при наличии в лимфоузлах небольшого количества мутированных клеток, симптомов, как правило, нет. При любых подозрениях врачу необходимо поставить точный диагноз.
И здесь на помощь приходит биопсия лимфоузлов. Она проводится разными способами:
- Биопсия с введением иглы в сомнительный узел. Проводят под анестезией местной. Процедура занимает до 30 минут.
- Биопсия открытая. Это оперативная манипуляция, проводимая под анестезией, местной или общей, с удалением части или всего лимфоузла.
- Биопсия сторожевого лимфоузла. В новообразование вводят радиофармпрепарат или флуоресцентный краситель. Проникая в лимфососуды, он показывает проблемный узел, так называемый сторожевой.
После процедуры биопсии все материалы отправляют в лабораторию на предмет изучения.
Рак полости рта
До 50% злокачественных опухолей полости рта приходится на рак языка, еще 20% случаев составляет рак дна ротовой полости. Опухоль часто развивается на месте лейкоплакии (характерных роговых пластинок), гиперкератической красной волчанки или красного плоского лишая.
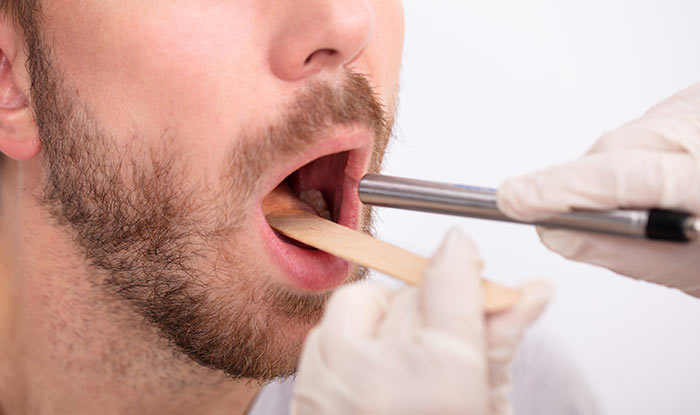
Внешне рак полости рта может иметь вид язвы или инфильтрата (уплотнения). В ряде случаев опухоль выступает над поверхностью слизистой. По строению ткани среди онкологических заболеваний полости рта преобладает плоскоклеточный рак, реже встречается аденокарцинома. Для рака полости рта характерно быстрое и незаметное прорастание в здоровые окружающие ткани и метастазирование в региональные лимфоузлы.
Уже на ранних стадиях рака ротовой полости пациентов беспокоят боль и неприятные ощущения, позднее присоединяются затруднения при глотании и разговоре, припухлость, язвочки, кровотечения из ротовой полости. По мере роста опухоли все симптомы усиливаются, что и становится поводом для обращения к врачу.
3.Симптомы и диагностика
Клиническая картина формируется многочисленными и, как правило, значительно выраженными симптомами, ни один из которых, однако, не является патогномоничным (однозначно указывающим на данное заболевание). Диагноз «лимфома кишечника» предполагается на основании специфического сочетания таких проявлений, как значительное увеличение и пальпаторная болезненность лимфатических узлов, болевой синдром (обычно усиливающийся в связи с дефекацией и/или приемом пищи), повышение температуры и общее недомогание, разнообразные диспептические явления, гипергидроз. Иногда отмечается примесь крови в каловых массах. Одна из особенностей лимфомы кишечника, отличающая ее от прочих онкозаболеваний, заключается в быстром появлении и нарастании клинически значимых симптомов, что оставляет шанс на раннюю правильную диагностику.
Следует отметить, что лимфомы кишечника широко варьируют в плане агрессивности, темпов роста, конкретной локализации (обычно это тонкий кишечник, реже толстый, очень редко встречается тотальное поражение всего кишечника), гистологических характеристик, а также стадийности в каждом конкретном случае обращения за помощью.
Решающим методом диагностики является биопсия. Некоторые клинические варианты лимфомы кишечника, особенно в запущенных формах, характеризуются крайне неблагоприятным прогнозом, другие (до 50%) считаются излечимыми.
Анализы и диагностика
До биопсии лимфатического узла выполняется анализ крови с обязательным подсчетом лейкоцитарной формулы. Характерны следующие показатели анализа крови при лимфосаркоме:
- Снижается количество эритроцитов, а следовательно, гемоглобина.
- Снижается уровень тромбоцитов.
- Снижается уровень лейкоцитов. При этом в лейкоцитарной формуле повышение/понижение лимфоцитов и обязательное повышение нейтрофилов и эозинофилов.
- Повышенный показатель СОЭ.
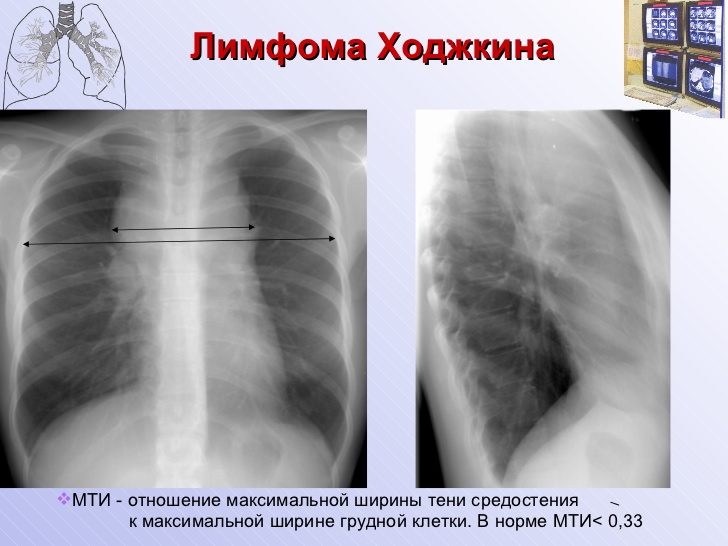
При микроскопии лимфоузла при болезни Ходжкина выявляют характерные клетки Березовского — Штернберга. В настоящее время обязательно проводится морфологическое и иммуно-гистохимическое исследование материала, полученного при биопсии, и на основе этого устанавливается диагноз. Выполняется ПЭТ/КТ или магнитно-резонансная томография трех зон (грудной клетки, брюшной полости и малого таза).
Также показано выполнение УЗИ лимфатических узлов, при котором выявляется округлая форма и множественные узлы с тенденцией к слиянию. У них неровный контур, отмечаются гипоэхогенные массы и наличие сосудов. Также назначается рентгенограмма грудной клетки.
Классификация
Все злокачественные лимфомы принято делить на две большие группы: ходжкинские и неходжкинские.
Классификации лимфом постоянно изменялись и дополнялись гистологическими и молекулярногенетическими исследованиями. В настоящее время новообразования лимфоидной ткани включают более 20 типов и делятся на 3 большие группы:
- В-клеточные.
- Т-клеточные.
- Болезнь Ходжкина.
- В- и Т-клеточные лимфомы составляют «неходжкинские лимфомы». В свою очередь они могут происходить из предшественников В и Т-лимфоцитов и зрелых В и Т-лимфоцитов.
Нодулярные лимфомы делятся на стадии:
- Стадия I — поражается одна лимфатическая зона.
- Стадия II — поражается две и более зоны лимфоузлов, но на одной стороне диафрагмы. Также может быть поражен один экстранодулярный орган с регионарными лимфоузлами.
- Стадия III — поражаются лимфатические узлы по обе стороны диафрагмы и один экстранодулярный орган.
- Стадия IV — распространенное поражение нескольких экстранодулярных органов с поражением лимфатических узлов.
Отдельно стоит указать о вторичном поражении лимфатических узлов — это метастазы в лимфоузлах. При этом опухолевые клетки из первичной опухоли по лимфе попадают в лимфатические узлы. Клетки метастаза соответствуют клеткам первичной опухоли. Опухолевый эмбол начинает расти в узле. В большинстве случаев в метастатический процесс вовлекается кора лимфоузла. По мере роста опухолевой массы собственная ткань узла замещается, увеличивается размер метастаза и нарастает неровность его контуров. В дальнейшем опухолевый процесс прогрессирует и выходит за пределы капсулы узла. Очень часто пораженные ЛУ объединяются в конгломерат. Затем рост метастаза за пределами узла вовлекает окружающие ткани. В опухолевый процесс часто вовлекаются сосуды — они смещаются и сдавливаются. Чем меньше нормальной ткани лимфоузла и больше опухолевой массы, тем однороднее структура узла и меньше его эхогенность.
Основная «мишень» — лимфоузлы шеи, поскольку сюда происходит лимфоток от верхней части туловища и от нижней половины тела. Метастазы в область шеи встречаются в 40–70% случаев и их чаще всего «дает» онкология щитовидной железы, носоглотки, слюнных желез, потовых желез, полости рта и молочной железы.
1.Лимфома Беркитта и ее типы
Лимфома Беркитта – это одна из форм неходжкинской лимфомы, при которой рак начинается в иммунных клетках. Лимфома Беркитта признана самой быстрорастущей опухолью у человека, и если вовремя не начать лечение, она быстро приводит к смертельному исходу. Но интенсивная химиотерапия более чем в половине случаев помогает существенно продлить жизнь пациентам с лимфомой Беркитта.
Лимфома Беркитта названа в честь британского хирурга Дениса Беркитта, который впервые диагностировал это заболевание в 1956 году среди африканских детей. В Африке лимфомой болеют дети, у которых также есть малярия и вирус Эпштейна-Барра, вызывающий инфекционный мононуклеоз. Вероятно, что малярия ослабляет реакцию иммунной системы на вирус Эпштейна-Барра, и это позволяет ему влиять на зараженные клетки, превращая их в раковые.
За пределами Африки лимфома Беркитта встречается редко. К появлению этого заболевания более склонны люди, инфицированные ВИЧ – вирусом иммунодефицита человека. По статистике, заболеваемость лимфомой Беркитта у ВИЧ-положительных людей в 1000 раз выше, чем у тех, кто не инфицирован.
Типы лимфомы Беркитта
В классификации Всемирной организации здравоохранения выделены три типа лимфомы Беркитта:
- Эндемическая (африканская лимфома), о которой мы рассказали выше;
- Спорадическая лимфома Беркитта. Эта форма лимфомы встречается во всем мире. По статистике, на долю спорадической лимфомы Беркитта приходится от 1 до 2% всех случаев лимфомы у взрослого населения.
- Лимфома, связанная с иммунодефицитом. Этот тип лимфомы Беркитта чаще всего встречается у людей с ВИЧ/СПИДом. Но может развиться и у людей с врожденными условиями, вызывающими иммунодефицит, а также у пациентов, перенесших пересадку органов и принимающих иммуносупрессивные препараты (подавляющие иммунную систему).
Диагностика неходжкинских лимфом
Диагностика НХЛ включает в себя проведение ряда лабораторных и инструментальных методов исследования. Однако первичным является осмотр пациента со сбором жалоб, оценкой его общего состояния, уточнением наследственного анамнезаи наличия у него хронических или других опухолевых заболеваний. Проводится прощупывание всех групп периферических лимфатических узлов и оценка их размеров, эластичности, подвижности, наличия болезненности, а также пальпаторное исследование печени и селезенки. Оценивается состояние небных миндалин и носоглотки.
Назначается ряд лабораторных методов исследования:
- общий анализ крови с подсчетом лейкоцитарной формулы и определением количества тромбоцитов;
- биохимический анализ крови с оценкой функции печени (билирубин, общий белок, альбумин) и почек (мочевина, креатинин), определением уровня электролитов (K, Na, Ca), уровня лактатдегидрогеназы, мочевой кислоты;
- коагулограмма;
- измерение диуреза и общий анализ мочи;
- определение маркеров вирусных инфекций: вирус Эпштейна — Барра, ВИЧ, гепатиты;
- определение сывороточных иммуноглобулинов.
Выполняются инструментальные методы диагностики:
- УЗИ лимфатических узлов, органов брюшной полости и малого таза.
- Рентгенография органов грудной клетки. Позволяет установить увеличение тимуса, лимфатических узлов средостения, выявить очаги в легких.
- КТ для оценки состояния органов грудной, брюшной полости и органов малого таза, шеи.
- МРТ при симптомах поражения ЦНС и спинного мозга.
- Остеостинциграфия и рентгенография костей при наличии костных болей.
- Эндоскопическое исследование желудка с биопсией и определением инфицирования Helicobacter рylori.
Во всех случаях для верификации диагноза обязательным является проведение биопсии опухолевых тканей для гистологического исследования и определения иммунофенотипа опухоли.
Для определения вовлечения в опухолевый процесс костного мозга проводится биопсия костного мозга и миелограмма.
Возможные осложнения
При раке лимфоузлов можно ожидать следующие виды осложнений:
- Сдавление опухолевыми массами внутренних органов с развитием соответствующей симптоматики. В ряде случаев оно может носить жизнеугрожающее состояние. Например, увеличенные медиастинальные лимфоузлы могут приводить к компрессии пищевода или крупных кровеносных сосудов данной области. Увеличенные внутрибрюшные и забрюшинные лимфоузлы могут сдавливать кишечник, мочеточники или желчевыводящие протоки с развитием таких серьезных осложнений как кишечная непроходимость, острая задержка мочи, механическая желтуха.
- Если опухоль прорастает стенки кишечника или желудка, может произойти перфорация органа с выходом его содержимого в брюшную полость. Это неизбежно приводит к развитию перитонита.
- Еще одним серьезным осложнением рака лимфоузлов является глубокий иммунодефицит, который приводит к развитию смертельно опасных инфекций.
- Агрессивные виды лимфом склонны к быстрому распространению с вовлечением в процесс костного мозга, головного и спинного мозга. Это приводит к нарушению кроветворения, которое провоцирует развитие тяжелых анемий и тромбоцитопений с кровотечениями. Помимо этого, еще больше усугубляется иммунодефицит. При вовлечении в процесс центральной нервной системы, могут отмечаться судороги, потеря сознания, парезы, параличи и другая неврологическая симптоматика.
Стадии рака лимфоузлов
Стадия рака лимфоузлов определяется исходя из клинической картины и распространенности опухолевого поражения. Для этого используется классификация Ann Arbor:
1 стадия — поражены лимфоузлы только одной лимфатической зоны.
2 стадия — поражены лимфоузлы 2 и более зон по одну сторону диафрагмы.
3 стадия — поражены лимфоузлы по обе стороны диафрагмы.
4 стадия — рак выходит за пределы лимфатической системы и поражает другие органы и ткани, например, печень, костный мозг.
Эта классификация дополняется модификацией Cotswold:
- А — В-симптомы отсутствуют.
- В — имеется хотя бы 1 В-симптом.
- Е — обнаруживаются очаги внеузлового поражения.
- S — имеется поражение селезенки.
- X — массивное раковое поражение тканей и внутренних органов.
Обследование
Увеличение шейных лимфоузлов, которое не сопровождается другими симптомами, является показанием для консультации гематолога. При сочетании лимфаденопатии с признаками поражения органов дыхательной, пищеварительной систем могут потребоваться консультации других специалистов. Диагностика предполагает оценку состояния патологически измененных лимфоузлов и выявление причины состояния. Наиболее ценными являются:
- Ультразвуковое исследование. УЗИ лимфоузла проводится для изучения морфологической структуры пораженной ткани, метод позволяет обнаружить гиперэхогенные и гипоэхогенные зоны. Дополнительно рекомендованы УЗИ щитовидной железы и сонография вилочковой железы для выяснения первопричины лимфаденопатии.
- Анализы крови. Инфекционные и гематологические болезни, при которых возможно увеличение шейных лимфатических узлов, характеризуются изменениями показателей крови. Пациентам назначают стандартный общий анализ, биохимическое исследование, определение уровня острофазовых показателей.
- Биопсия лимфоузла. Забор цитологического материала из пораженного органа с последующим гистологическим исследованием рекомендован для верификации диагноза. Метод преимущественно используется для дифференциальной диагностики злокачественных опухолей лимфоидной ткани и метастазов с другими заболеваниями.
- Лимфография. Радионуклидное исследование лимфатической системы при помощи введения специального радиофармпрепарата назначают для изучения путей лимфооттока и исключения онкопатологии. Метод широко применяется для зоны шеи, поскольку проведение стандартной рентгенографии затруднено.
Дальнейший список исследований формируется с учетом жалоб пациента. Часто требуется обследование верхних отделов дыхательных путей — фарингоскопия, риноскопия, ларингоскопия. Для подтверждения инфекционной этиологии процесса выполняют специфические серологические реакции (РИФ, ИФА, ПЦР). При подозрении на связь поражения шейных лимфатических структур с патологией щитовидной железы проводят анализ крови на трийодтиронин и тироксин, сцинтиграфию с радиоактивным йодом.
Стадии рака лимфоузлов
Стадия рака лимфоузлов определяется исходя из клинической картины и распространенности опухолевого поражения. Для этого используется классификация Ann Arbor:
1 стадия — поражены лимфоузлы только одной лимфатической зоны.
2 стадия — поражены лимфоузлы 2 и более зон по одну сторону диафрагмы.
3 стадия — поражены лимфоузлы по обе стороны диафрагмы.
4 стадия — рак выходит за пределы лимфатической системы и поражает другие органы и ткани, например, печень, костный мозг.
Эта классификация дополняется модификацией Cotswold:
- А — В-симптомы отсутствуют.
- В — имеется хотя бы 1 В-симптом.
- Е — обнаруживаются очаги внеузлового поражения.
- S — имеется поражение селезенки.
- X — массивное раковое поражение тканей и внутренних органов.
Причины возникновения и факторы риска
Рак лимфоузлов имеет несколько возрастных пиков, в которые болезнь диагностируют чаще. Это период с 15 до 30 лет, еще в группу риска попадают люди старше 50 лет. Именно в это время риск развития лимфомы выше. Точные причины появления заболевания неизвестны. Врачи приводят лишь факторы риска, увеличивающие вероятность развития лимфомы:
- длительное взаимодействие с вредными веществами;
- ВИЧ-инфекция и прочие виды иммунодефицита;
- курение и злоупотребление алкоголем;
- радиационное облучение;
- проживание в условиях неблагоприятной экологии;
- беременность в возрасте старше 35 лет;
- вирус Эпштейна-Бара;
- генетическая наследственность.
Стадии
Лимфомы разного вида могут иметь разную степень распространения по организму. С учетом этого выделяют 4 стадии рака лимфоузлов.
- Первая. Поражена только одна область, развивается рак лимфоузлов подмышкой, в области шеи и пр.
- Вторая. Опухолевый процесс распространяется уже на 2 и более групп лимфатических узлов.
- Третья. Кроме лимфоузлов оказываются поражены диафрагма и один орган вне лимфатической системы.
- Четвертая. На последней стадии поражаются ткани вне лимфатической системы, причем сразу в нескольких частях организма. Болезнь захватывает жизненно важные органы, поэтому лечение становится менее результативным.
Диагностические мероприятия
Для выявления причины увеличения лимфоузлов под челюстью используется несколько проверенных диагностических методик. Опытный врач может поставить точный диагноз после осмотра пациента, пальпации поврежденных зон и сбора анамнеза.
Важный анализ для установления причины воспаления челюстных лимфоузлов– забор крови. Во время вирусных и инфекционных заболеваний в биологической жидкости обнаруживается большое количество лейкоцитов
Для того, чтобы выявит наличие некротической жидкости и гноя в уплотнении врач назначает больному УЗИ. В редких случаях для уточнения природы возбудителя проводится пункция пораженного узла на бактериологическое исследование. Анализ позволяет правильно подобрать подходящий антибиотик при воспалении.
К какому врачу обратиться?
Для первичной диагностики необходимо обратиться к терапевту, детей показать педиатру.
Врач проводит пальпацию, определяет размеры шишки, структуру и при необходимости направляет пациента к таким специалистам:
- хирург – проводит операцию;
- онколог – выясняет причины длительной лимфаденопатии без клинических признаков инфекции.
При появлении признаков воспаления лимфоузлов обратитесь к терапевту
Также может потребоваться помощь стоматолога, отоларинголога, эндокринолога.
Дифференциальна диагностика
Внимание, для постановки правильного диагноза и лечения необходима консультация врача. Только врач может провести дифференциальную диагностику, клинические и дополнительные обследования, установить связи между заболеваниями и назначить лечение
Боль и воспаление в лимфатическом узле является второстепенным и более простым для диагностики заболеванием.
Чтобы определить заболевание дёсен необходимо провести дифференциальную диагностику возможных заболеваний:
| Название заболевания | Определение | Сопровождается увеличением лимфоузлов | Симптомы | Лечение |
| Гингивит | Воспаление десны | В острой форме, при герпетическом и афтозном поражении | Боль, отёк, покраснение, припухлость, увеличение в размерах десны | Местное, етиотропное, противовоспалительное |
| Пародонтит | Воспаление связки зуба | В строй форме | Боль, отёк, покраснение, припухлость, выделение эксудата с десны | Профессиональная гигиена полости рта, противовоспалительная терапия тканей дёсен |
| Пародонтоз | Дистрофическое поражение тканей вокруг зуба | Крайне редко | Боль, неприятные ощущения, зуд в дёснах | Общее и местное воздействие на ткани дёсен. |
| Периодонтит | Воспаление тканей за верхушкой зуба-периодонта | Редко, при остром воспалении | Боль при накусывании на зуб, боль и покраснение десны | Удаление нерва зуба и медикаментозное воздействие на очаг воспаления. |
| Периостит | Воспаление надкостницы и десны | Да | Резкая боль альвеолярного отростка, десны, припухлость, асимметрия лица, повышение температуры | Удаление или лечение зуба, разрез десны и периоста. Местное и общее медикаментозное лечение. |
| Перикоронарит | Воспаление десны над или около зуба мудрости | В гнойной форме | Боль десны и челюсти в области последних зубов, припухлость и покраснение десны | Удаление зуба или иссечение десны над зубом, медикаментозная терапия. |
| Стоматит | Воспаление слизистой оболочки различной этиологии | В острой форме, при герпетическом и афтозном поражении | Наличие очагов поражения на слизистой оболочке, дёснах, языке. Болезненные ощущения. | Профессиональная гигиена полости рта, местное и общее лечение медикаментами. |
Постановка диагноза
Что делать при появлении воспаления в области лимфатических узлов после лечения зубов? Прежде чем лечить воспалительный процесс на шее и под челюстью нужно выяснить, почему воспаляется узел или узлы. Только после устранения причины можно полностью избавиться от появившихся последствий.
Если после удаления зуба мудрости произошло воспаление лимфоузла под челюстью, то следует пройти полное обследование в стоматологии. Часто этого бывает достаточно для назначения квалифицированного лечения. Опытные специалисты могут поставить верный диагноз уже после проведения визуального осмотра.
Горизонтальная (А и В) и корональная (С) компьютерная томография у 24-летнего мужчины: гнойный лимфаденит подчелюстных узлов (ниже угла правой нижней челюсти).
Для того чтобы определить сопутствующие заболевания следует сдать ряд дополнительных анализов: общий анализ крови и мочи, УЗИ, пункция для исследования жидкости. Это позволяет определить типа патогенных бактерий, степень прогрессирования заболевания и подобрать наиболее эффективный препарат для лечения.
Лечение рака лимфатической системы
Лечение рака лимфоузлов будет зависеть от гистологического варианта опухоли, стадии заболевания, возраста больного и его общего состояния. Для каждого вида лимфом разработаны свои протоколы лечения с учетом перечисленных факторов. В целом используются следующие методы:
- Химиотерапия.
- Лучевая терапия.
- Хирургическое вмешательство.
- Таргетная терапия.
- Другие методы лечения.
Химиотерапия
Химиотерапия является основным методом лечения подавляющего большинства видов рака лимфатической системы. Лечение состоит из нескольких блоков, например, индукции ремиссии, консолидации ремиссии и поддерживающей терапии. В ряде случаев, когда опухоль очень агрессивна, или имеются рецидивы, применяется высокодозная полихимиотерапия с последующей трансплантацией стволовых клеток.
Химиопрепараты могут вводиться системно (перорально или внутривенно) или локально, в частности в спинномозговой канал. Это необходимо в случаях, когда есть высокий риск поражения оболочек головного и спинного мозга.
Лучевая терапия
Как самостоятельный метод лечения рака лимфатической системы, лучевая терапия применяется редко, например, при локализованных поражениях относительно доброкачественных лимфом.
Также лучевая терапия используется в качестве паллиативного лечения для уменьшения симптомов заболевания. Например, для купирования костных болей, уменьшения объема опухолевой массы при компрессии внутренних органов и др.
Хирургическое лечение
Хирургические вмешательства при раке лимфоузлов выполняются с паллиативной целью, для устранения жизнеугрожающих состояний. Например, при перфорации органов ЖКТ, при развитии механической желтухи и др. Как основной метод лечения, хирургия используется при изолированном поражении внутренних органов, например, желудочно-кишечного тракта, но в этом случае все равно необходимо назначение химиотерапии.
Другие методы лечения
В схемы лечения многих видов лимфом включено применение таргетных препаратов, иммунотерапии, моноклональных антител и др. Такие методы позволяют добиться ремиссии у большего количества пациентов, улучшают результаты лечения при развитии рецидивов и увеличивают общую продолжительность жизни.
Принципы лечения медленно прогрессирующей лимфомы
Хотя благодаря лечению часто возможно достичь ремиссию, многие медленно прогрессирующие лимфомы неХоджкина через какое-то время рецидивируют (в период времени от 1,5 до 4 лет). Некоторые медленно прогрессирующие лимфомы неХоджкина рецидивируют в другой форме (как агрессивные лимфомы)
Поэтому очень важно, чтобы у пациентов, которые получили лечение медленно прогрессирующей лимфомы неХоджкина, проводились регулярные проверки и обследования, как рекомендовал врач, даже тогда, когда они себя чуствуют полностью здоровыми
У пациентов, у которых диагностирована медленно прогрессирующая лимфома неХоджкина на ранней стадии, когда затронуты одна или две группы лимфатическиз узлов (хотя это достаточно редкий случай), применяют лучевую терапию поражённых лимфоузлов. В этом случае лучевая терапия часто обеспечивает выздоровление.
Пациенты, у которых болезнь диагностируют на поздней стадии, но у которых нет симптомов, нередко не нуждаются в немедленном лечении, им рекомендована тактика ‘наблюдения и выжидания’.
У пациентов, у которых наблюдаются симптомы в момент постановки диагноза, обычно необходимо немедленное лечение. Чаще всего применяемый вид лечения — химиотерапия, часто в комбинации с применением моноклональных антител. Иногда, для лечения больших масс лимфомы, химиотерапию комбинируют с лучевой терапией. Другие используемые виды лечения – лечение при помощи только моноклональных антител или химиотерапия высокими дозами с последующей трансплантацией костного мозга.
Трудно предусмотреть, как пациент будет реагировать на лечение, но примерно у 75% пациентов с медленно прогрессирующей лимфомой неХоджкина на поздней стадии достигается ремиссия. К сожалению, у большей части этих пациентов вновь наступает рецидив. Период времени между лечением и рецидивом может отличаться, но обычно он составляет от 1,5 до 4 лет.
Пациентам, которые не реагируют на лечение и пациентам, у которых развился рецидив лимфомы, подбирают другие методы терапии или комбинацию разных методов лечения.
В случае рецидива болезни лечение зависит от различных условий. Некоторым пожилым пациентам, если у них нет выраженных симптомов, рекомендуют статегию ‘наблюдения и выжидания’. Однако большей части пациентов назначают комбинированную химиотерапию, чаще всего с применением моноклональных антител.
Если медленно прогрессирующая лимфома неХоджкина рецидивирует в агрессивной форме, используется химиотерапия в высоких дозах в комбинации с трансплантацией стволовых клеток. Если нет возможности применять химиотерапию высокими дозами, тогда, вероятнее всего, будет использована паллиативная (облегчающая симптомы) химиотерапия.
При каких видах рака увеличиваются шейные лимфатические узлы?
Некоторые злокачественные опухоли изначально развиваются в лимфатических узлах — они называются лимфомами. Выделяют лимфомы Ходжкина и неходжкинские лимфомы. Намного чаще в лимфоузлах встречаются метастазы — очаги, которые развиваются из опухолевых клеток, проникших из других органов.
Способность к метастазированию — общее свойство злокачественных опухолей, которое отличает их от доброкачественных новообразований. Некоторые раковые клетки отрываются от первичной опухоли и проникают в кровеносные или лимфатические сосуды. Они мигрируют с током лимфы и крови, затем оседают в разных частях тела и дают начало вторичным очагам. Если опухолевая клетка мигрирует по лимфатическим сосудам, в первую очередь она проникает в близлежащие (регионарные) лимфоузлы.
Симптомы рака лимфоузлов
Симптомы рака лимфатической системы весьма разнообразны, но все их можно объединить в три большие группы:
- Увеличение лимфатических узлов, или лимфаденопатия. Лимфоузлы увеличиваются постепенно и безболезненно. Если они располагаются близко к поверхности кожи, например, в области шеи, в подмышечной впадине или в паху, они легко визуализируются или пальпируются. Нередко пациенты сами обращаются к врачу, обнаружив у себя такую проблему. Если заболевание начинается с поражения внутренних лимфоузлов, могут быть симптомы, связанные со сдавлением внутренних органов, например, боли, кашель и др. Однако эти признаки появляются, когда рак достигает достаточно большого размера, чтобы вызвать компрессию органов.
- В-симптомы. Это триада признаков — стойкое повышение температуры, не связанное с инфекцией, ночные поты и снижение веса. Наличие В-симптомов при раке лимфатической системы имеет большое значение для определения стадии заболевания и влияет на выбор метода лечения.
- Симптомы, которые развиваются, когда рак переходит с лимфоузлов на внутренние органы. Здесь симптоматика может быть самой разнообразной. Часто поражаются оболочки головного мозга, кости, селезенка. Соответственно, возникают неврологические проявления (боли в голове, рвота, нарушение зрения), боли в костях, снижение мозгового кроветворения и др.