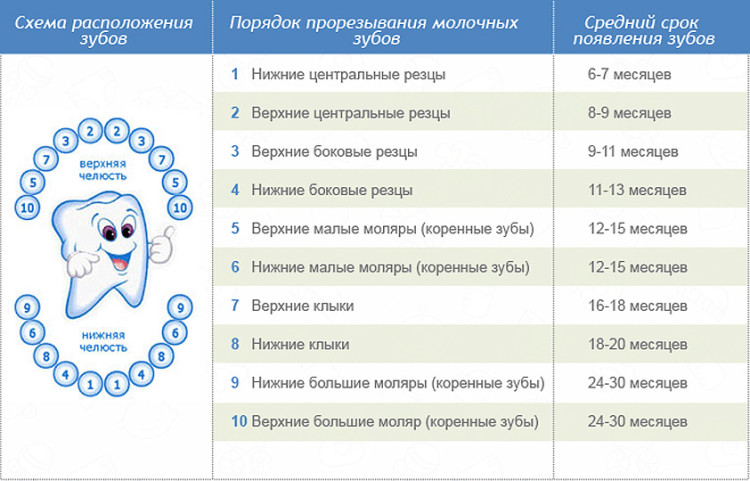
Гнойник на десне у ребенка
Содержание:
- Антибиотики при пародонтите
- Признаки и симптомы воспаления неба
- Как проходит лечение воспаления неба?
- Меры профилактики
- Причины, почему десны опухают и болят
- Симптомы, которая говорит о воспалении слюнной железы:
- Шишка на месте непрорезавшегося зуба
- Какие препараты можно использовать?
- Антибиотики после удаления зуба
- Консервативное лечение
- Боль после удаления зуба из-за воспаления
- Воспаление и температура после имплантации зубов
- Одномоментная (немедленная) имплантация
- Периодонтит – причина отека десен №1
- Что делать, если сильно опухла десна
- Группа риска
- Виды доброкачетсвенных опухолей полости рта
- Возможные причины отека десны
- Причины
Антибиотики при пародонтите
Прогрессирующая деструкция альвеолярных отростков, кровоточивость и рыхлость десен, шаткость зубных единиц, стойкий налет на зубах – таковыми симптомами обладает пародонтит. Лечение – антибиотики, витамины, антисептические лекарства, физиотерапия, местные средства, диета. Такой комплексный подход позволит избежать серьезного осложнения – потери зубов.
Корректируется лечебный процесс при запущенных формах патологии и при обострении. Гнойные выделения из зубодесневых карманов при механическом воздействии, абсцессы и свищи на деснах, патологическая подвижность и смещение зубов – это хронический пародонтит. Антибиотики и прочие лекарства в таком случае могут вводятся инъекционно, например «Клиндамицин», а также местно для ротовой полости, препараты для быстрого эффекта в виде спреев и мазей (Линкомицин), аппликаций.
Увеличение лимфатических узлов, их болезненность при пальпации – признак интоксикации или микробной аллергии, которую при отсутствии лечения может вызвать пародонтит. Лечение антибиотиками в этом случае дополнятся биогенными стимуляторами и антисептиками широкого спектра действия.
Антибиотики при пародонтите – золотой стандарт в стоматологии. Также как и антибиотики при пародонтозе, они эффективно разрушают структуру патогенных микроорганизмов, тем самым снимая воспалительный процесс, купируя боль и прочие симптоматические проявления.
Признаки и симптомы воспаления неба
В зависимости от причин развития воспаления в ротовой полости человека могут беспокоить такие неприятные симптомы:
-
Ощущение острой боли, которая затрудняет процесс приема пищи. Вскоре боль нарастает, иногда становится невозможным даже глотание.
-
Если воспаление вызвано действием грибка, на поверхности неба образуется белый налет и эрозии. Процесс сопровождается неприятным гнилостным запахом изо рта.
-
Когда причиной воспаления служит инфекционное поражение – ангина или тонзиллит, небо становится красным и отечным.
-
При остром воспалении не исключено повышение температуры тела и лихорадка.
-
Если причинами стали заболевания зубов, то больного будет беспокоить зубная боль.
-
При онкологических заболеваниях больной жалуется на боли в небе ноющего характера.
Как проходит лечение воспаления неба?
Чем лечить воспаление на небе во рту, скажет специалист после определения диагноза. Могут применяться такие методы терапии:
-
Если причиной воспаления является незначительное повреждение слизистой оболочки, обычно достаточно полосканий отварами лекарственных трав. Антисептическим и заживляющим эффектом наделены отвары и настои на основе календулы, шалфея и ромашки. Травяной отвар для полоскания нужно использовать в теплом виде.
-
При поражении неба грибком пациентам назначаются средства местного применения. Наиболее эффективными считаются раствор и гель «Хлоргексидин», «Ротокан» или «Стоматофит».
-
При выраженном болевом симптоме, независимо от причины воспаления, назначаются препараты комбинированного действия. Хорошо себя зарекомендовали «Холисал-гель», «Калгель».
-
Если в ротовой полости был обнаружен воспалительный процесс гнойного характера, больному назначаются антибиотики. Минимальный курс приема обычно составляет 7 дней, но есть и более сильные препараты, которые достаточно принимать 3 дня. Одновременно с местными средствами могут быть назначены антибактериальные препараты для внутреннего применения – «Сумамед», «Флемоксин Солютаб».
-
Воспалительный процесс неба легко поддается лечению. Чем раньше будет проведена терапия, тем меньше вероятность развития осложнений.
Меры профилактики
Профилактические меры сводятся к соблюдению простых правил:
— чистить зубы не менее двух раз в день;
— использовать ополаскиватели для полости рта каждый раз после еды;
— отказаться от употребления чрезмерно горячей пищи;
— обогатить рацион витаминами и микроэлементами, чтобы повысить местный иммунитет.
Исключение стрессовых ситуаций, сбалансированное питание, регулярное посещение стоматолога и обследование организма – все эти действия являются надежной профилактикой развития воспалительных процессов в ротовой полости.
Причины, почему десны опухают и болят
Есть две группы факторов, из-за которых около зуба может опухнуть десна. В первую входят стоматологические заболевания, во вторую — травмы и болезни, не связанные с полостью рта. Каждую группу рассмотрим подробно.
Почему опухают десны: стоматологические причины
Припухлость слизистой возникает из-за болезней мягких тканей либо патологии зуба, в результате которой началось воспаление. К наиболее распространенным заболеваниям полости рта относят:

- Гингивит — заболевание десен, при котором они лишь немного припухают, но кровоточат и иногда болят во время чистки зубов или когда едите твердую пищу, например, яблоки. Чаще всего болезнь возникает из-за бактерий, которые скапливаются возле зубов и между ними, а также на поверхности плохо отполированных искусственных коронок. Реже на мягкие ткани может давить свисающая пломба и постоянно ее травмировать.
- Пародонтит развивается, если не лечить гингивит. Бактерии все глубже проникают между коронкой и десной, между ними образуется пространство, где скапливаются микробы. Они провоцируют воспаление и болезненную припухлость.
- Периодонтит начинается из-за запущенного или недолеченного пульпита. У пациента воспаляется верхушка зубного корня либо верхний край десны, который окружает всю коронку. Отекшее место очень болезненно, на ощупь кажется твердым и плотным, будто ткани сильно натянуты.
- Аллергический стоматит возникает как местная реакция на аллерген. Слизистая опухает и зудит, чувствуется жжение, повышаться слюноотделение или наоборот, ощущается сухость.
При перечисленных заболеваниях нужна консультация стоматолога. Он осматривает полость рта и назначает правильное лечение.
Есть случаи, когда десна опухает и это считается естественной реакцией организма. Сюда относят прорезывание зубов у детей и взрослых, а также период реабилитации после стоматологических операций. Например, слизистая опухает после удаления зуба или чистки пародонтальных карманов. Если с каждым днем припухлость становится меньше — восстановление проходит без осложнений. И наоборот, если отек увеличивается и боль усиливается — обратитесь в клинику.
Нестоматологические причины опухания десны
Мягкие ткани опухают не только из-за болезней зубов и пародонта. Самая частая нестоматологическая причина — механические травмы и ожоги. Например, десну можно уколоть зубочисткой или повредить щеткой при гигиене, иногда она воспаляется, если выпить слишком горячий напиток.
Часто мягкие ткани опухают при беременности из-за гормональных изменений. Это временное явление, но если отек не спадает, проконсультируйтесь с врачом.
Изменения десен могут быть следствием сахарного диабета, патологии эндокринной системы, заболевания крови и ВИЧ. В перечисленных случаях припухлость — лишь одно из проявлений болезни, и, как правило, оно не сопровождается зубной болью.
Симптомы, которая говорит о воспалении слюнной железы:
-
Воспалительный процесс в области языка;
-
Болевые ощущения, которые со временем увеличиваются;
-
Пораженный участок стал ярко красным, блестит;
-
Под языком скапливается слюна мутного цвета;
-
Наличие гнойных масс говорит о запущенном состоянии, которое опасно для здоровья;
-
Повышение температуры тела до 39 градусов;
-
Ухудшение самочувствия;
-
Становится больно говорить, принимать пищу.
Это говорит о длительном отсутствии лечения и ухудшении состояния
Важно подобрать правильное комплексное лечение, которое будет содержать не только лекарственные препараты, но и коррекцию питания. Для остановки распространения воспалительного процесса достаточно делать качественную гигиену полости рта.
Слюна должна вырабатываться в ротовой полости постоянно. Если вы заметили, что слюны стало гораздо меньше, то требуется обратиться к врачу, чтобы выбрать средство для активизации ее выработки. В домашних условиях для выработки слюны помогут клюква, лимон и специи.
Шишка на месте непрорезавшегося зуба
Иногда родители принимают за гнойник такое новообразование, как киста на месте непрорезавшегося зуба. Она появляется примерно за две-три недели до того, как прорежется постоянный или молочный зуб. Внешне такая киста выглядит как шишка, которая заполнена синюшной или прозрачной жидкостью.
Воспаление на месте прорезывая зуба
Такие шишки встречаются редко, но при этом они не являются патологией и даже не связаны с воспалением. Чаще всего киста на десне даже не нуждается ни в каких вмешательствах.
При прикосновении такая киста абсолютно безболезненна – боль может возникнуть, только если присоединится воспаление, но такое происходит очень редко. В этом случае действительно может понадобится вмешательство стоматолога, так как кроме боли воспаление связано с температурой, отеком и ухудшением общего самочувствия.
Если же шишка просто беспокоит вас внешне, или вы боитесь повредить ее, то стоматологи рекомендуют посетить врача и под местной анестезией выпустить жидкость. Обычно в процессе этой процедуры также удаляют стенку кисты, после чего становится виден прорезывающийся зуб.
Какие препараты можно использовать?
Все аптечные лекарства от зубной боли условно делятся на антигистаминные средства и собственно обезболивающие. Первая группа препаратов необходима, чтобы снизить чувствительность организма к воспалению и возможным инфекциям, сюда входят:
тавегил;
Тавегил
супрастин;
Супрастин
кларитин;
Кларитин
димедрол;
Димедрол
зиртек.
Зиртек
Любое антигистаминное средство имеет главное побочное действие – сонливость. Поэтому на курс приема категорически не рекомендуется садиться за руль и заниматься делами, требующими повышенной концентрации внимания.
Чтобы уменьшить боль, подойдут негормональные препараты:
ибупрофен;
Ибупрофен
цитрамон;
Цитрамон
МИГ;
МИГ
кетанов;
Кетанов
санапрокс.
Дозировка каждой таблетки должна быть рассчитана строго по предписанию врача
Следует помнить, что некоторые препараты не всегда совместимы друг с другом, и применять их нужно с осторожностью. Особенно это касается периода беременности и кормления грудью
Антибиотики после удаления зуба
Одна из хирургических операций в стоматологии – удаление зуба мудрости. Антибиотики в дооперационный период назначают в профилактических целях пациентам с гломерулонефритом, эндокардитом, сахарным диабетом, с ослабленным иммунитетом. Профилактика возможна при удалении в плановом порядке, которое проводят при атипичном положении и подвижности единицы, при хронических кистах и периодонтите, при механическом повреждении без возможности восстановления после санации ротовой полости.
Также назначается антибиотик после удаления зуба, если операция проведена в экстренном порядке. Чаще «Ципрофлоксацин», Какие антибиотики принимать после удаления зуба – назначает врач стоматолог с учетом специфики микрофлоры. Основные показания для такого удаления – острые гнойные воспалительные заболевания с локализацией на костную ткань, абсцессы, лимфаденит, флегмона. Антибиотики при удалении зуба применяются, если он не подлежит консервативному лечению, в том числе и пломбированию, ввиду обширного разрушения и потери своей функциональности.
Антибиотики при удалении зуба мудрости назначают, если во время процедуры была нарушена целостность костной или мягкой ткани, что в дальнейшем может спровоцировать присоединение инфекции, воспаления, образование флюса. Антибиотики после удаления зуба мудрости назначают при таких осложнениях:
- Альвеолит. Развивается на 3-4 день после операции и характеризуется сухой серой лункой с белесым налетом. Для патологии характерны неприятный запах, болезненность, отек щеки, повышение температуры до 38-39 °C.
- Апикальный периодонтит. Воспаление периодонта инфекционного, травматического или медикаментозного характера лечится комплексно. Необходимо обеспечить отток экссудата, назначить антибиотики широкого спектра действия, антисептическую обработку, пломбирование каналов.
- Остеомиелит. Гнойно-некротический процесс, вызванный пиогенными бактериями и микобактериями. При такой патологии необходима госпитализация. Как и какие антибиотики после удаления зуба принимать при этой патологии, назначит ведущий врач.
Консервативное лечение
Наиболее успешно лечение гидраденита на ранних стадиях, когда воспаление только начинается или затронуты 1-2 железы. Пациент может обратиться за помощью к .
В ЦЭЛТ вы можете получить консультацию специалиста-дерматолога.
- Первичная консультация — 3 200
- Повторная консультация — 2 000
Записаться на прием
Терапевтическая тактика зависит от многих факторов: места расположения гидраденита, возраста, пола, сопутствующих болезней, общего уровня здоровья.
При воспалении единичной железы или далеком расположении друг от друга, самое главное – тщательно ухаживать за окружающей кожей, многократно протирать ее любым спиртом (борным, салициловым, камфарным). Постоянное удаление выделений вкупе с дубящим действием спирта поможет предотвратить расползание инфекции. Волосы вокруг места воспаления нужно аккуратно выстричь.
Принимать ванны в разгар болезни не следует, купание способствует распространению инфекции. Место воспаления нужно закрыть плотной повязкой, закрепить ее пластырем и воспользоваться душем.
Чтобы окончательно выздороветь, нужно хотя бы 3 месяца соблюдать диету с ограничением сладостей, алкоголя, пряностей и приправ. Рекомендуется лечебное питание, укрепляющее защитные силы. Нужно есть много овощей и фруктов, богатых природными соединениями: капуста, яблоки, цитрусовые, морковь, шиповник, грецкие орехи. Полезны такие природные стимуляторы, как настойки элеутерококка и женьшеня, сок подорожника, отвар шиповника. Желательно дополнить питание аптечными поливитаминами.
Консервативное лечение назначает врач. Чаще всего это антибиотики – полусинтетические тетрациклины или других групп, которые подбираются по результатам бактериального обследования. В случае обнаружения стафилококков может применяться соответствующий гамма-глобулин или вакцина.
До тех пор, пока гнойники окончательно не сформировались, требуется обработка кожи различными антисептиками: крепким (96%) спиртом, бриллиантовым зеленым, настойкой йода. Если площадь воспаления обширная, ее обкалывают растворами антибиотиков с новокаином. Иногда требуются полуспиртовые повязки, которые меняют по мере высыхания. Мази использовать нельзя, они увеличивают площадь нагноения.
Ни в коем случае нельзя пытаться выдавить или как-то иначе вскрыть гнойник самостоятельно. Любые неумелые манипуляции приводят к распространению гноя в тканях, что ведет только к ухудшению состояния. Вероятность осложнений при таком подходе многократно возрастает.
Боль после удаления зуба из-за воспаления
Во многих случаях пациенты после удаления зуба жалуются на постоянные болевые ощущения, которые сложно купировать обезболивающим, на неприятный запах из лунки и нагноение десны. Лечение последствий воспалительного процесса может провести только стоматолог.
Альвеолит
Боль при луночном воспалении бывает настолько сильной, что ее не удается купировать с помощью даже самых мощных анальгезирующих препаратов. Длительность болевого синдрома может длиться от 1,5 до 6 недель, остановить развитие проблемы может только стоматологическое лечение лунки.
Особенно выражены патологические симптомы, если возникает альвеолит лунки зуба мудрости. Они часто сопровождаются отеком щечных тканей и обильным гноетечением.
Воспаление и нагноение мягких тканей после удаления зуба может быть следствием и халатности доктора, и неадекватных действия пациента (удаление кровяного сгустка из-за чрезмерно активного полоскания ротовой полости). Лечение состоит в чистке лунки от элементов распада сгустка и попавших частиц пищи, закладке в альвеолу противовоспалительного средства.
Воспаление и температура после имплантации зубов
Ваш организм может прореагировать на оперативное вмешательство также субфебрилитетом, то есть повышением общей температуры тела до 37°С. Даже если температура будет держаться в этих пределах несколько дней, это будет оставаться нормой. Насторожиться следует только тогда, когда есть стойкое повышение температуры до показателей 37,8-38°С. В этом случае она практически наверняка означает воспаление, которое требует немедленного вмешательства (например, при периимплантите это должна быть санация гнойников, костная регенерация, а также профессиональная гигиена полости рта).
Затягивать обращение к врачу в этом случае не стоит: воспаление не только может усугубиться само по себе, но и привести к отторжению имплантата.
Одномоментная (немедленная) имплантация
Этот метод протезирования представляет собой имплантацию в один этап. Стоматолог в этом случае удаляет пациенту поврежденный зуб и сразу устанавливает искусственный корень.
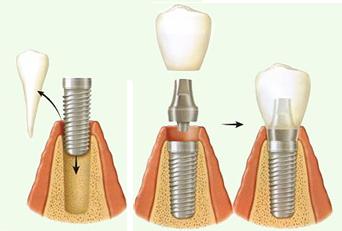 Имплантация сразу после удаления зуба возможна только в том случае, если костная ткань имеет достаточный объем для вживления имплантата — например, если зуб был поврежден или потерян в результате несчастного случая. Но потеря зуба гораздо чаще происходит вследствие заболеваний, когда костная ткань утрачивается. Поэтому этот метод доступен не всегда.
Имплантация сразу после удаления зуба возможна только в том случае, если костная ткань имеет достаточный объем для вживления имплантата — например, если зуб был поврежден или потерян в результате несчастного случая. Но потеря зуба гораздо чаще происходит вследствие заболеваний, когда костная ткань утрачивается. Поэтому этот метод доступен не всегда.
Имплантация зубов — то достижение современной стоматологии, которое позволяет восстановить утраченные зубы и пользоваться ими по факту всю жизнь. И если вы внимательно отнесетесь к врачебным рекомендациям, ваша улыбка всегда будет радовать ваших близких!
Периодонтит – причина отека десен №1
Периодонтитом – заболевание, сопровождающееся воспалением в корневой части зуба и прилежащих тканей. В патологический процесс часто вовлекается десна, в связи с чем у пациента возникает сильный дискомфорт во время приема пищи и чистки зубов.
В зависимости от локализации очага поражения выделяют следующие типы периодонтита:
- краевой – воспаление протекает в области десны;
- апикальный – очаг поражения локализуется вокруг корневой части зуба.
По течению выделяют острую и хроническую форму заболевания. В первом случае периодонтит проходит две стадии развития: серозную и гнойную. Хроническое воспаление может протекать в трех формах:
- фиброзная – сопровождается незначительным дискомфортом;
- гранулирующая – провоцирует постоянные боли и отек десны;
- гранулематозная – в воспаление вовлекается мешочек десны, который может заполняться гноем.
Последняя форма периодонтита является самой опасной, что связано с риском распространения гнойного процесса на прилежащие ткани.
Что делать, если сильно опухла десна
Только стоматолог определит точную причину воспаления и назначит подходящее терапию, вылечить опухшую десну самостоятельно нельзя. На приеме врач осматривает больное место и делает рентген, иногда отправляют пациента на компьютерную томографию, чтобы узнать, в каком состоянии корни около нее.
По результатам диагностики врач выбирает способ терапии. Лечит зуб, направляет к пародонтологу, аллергологу или другому профильному специалисту.
Если припухлость сопровождается острой болью, стоматолог ставит анестезию и вскрывает десну. Он дезинфицирует ткани и при необходимости удаляет гной. В зависимости от размера надреза либо зашивает рану, либо она затягивается сама.
Чем лечить опухшую десну до приема стоматолога
Если боль сильная, а к врачу получится записаться только через несколько дней, используют следующие методы, на время улучшающие самочувствие и снимающие отек:
- Приложите лед к опухшему месту. Холод сужает сосуды, и припухлость немного спадет.
- Полощите рот противовоспалительными средствами. Если нет медикаментов, используют отвар ромашки или раствор с содой и солью.
- Примите обезболивающие средства. При их покупке в аптеке уточните, что препарат должен обезболить мягкие ткани.
Ни один метод не заменит поход к врачу и служит лишь временным способом снятия симптомов. Стоматологи не рекомендуют принимать обезболивающие непосредственно перед приемом: таблетки купируют болевой синдром и врачу будет сложно поставить диагноз.
Группа риска
Знание факторов риска позволяет рассчитать вероятного «кандидата» на развитие рака ротовой полости и вовремя модифицировать поведение в сторону здорового образа жизни, исключив опасные для здоровья действия.
Группа высокого риска в отношении злокачественных процессов в области десен:
- Курящие люди, отметившие сорокалетие жизни, потому что частота новообразований увеличивается с возрастом и «контрольная точка», после которой с каждым десятилетием последующей жизни заболеваемость удваивается — именно 40 лет.
- Молодые люди с полным набором факторов риска. До 40-летия карциномы этой локализации редки, но существенно повышает шансы на рак раннее приобщение к табаку одновременно с жеванием бетеля или наса, при персистенции в клетках слизистой оболочки вируса папилломы человека 16 типа.
Группа крайне высокого риска, когда перспектива со временем стать онкологическим пациентом очень высока:
- Страдающие предраковыми процессами — лейкоплакией и эритроплакией;
- Курящие люди пожилого возраста, использующие зубные протезы, и чем старше — тем вероятнее злокачественная трансформация;
- Взрослые с наследственной предрасположенностью, которую выявляют по наличию в семье больных карциномами ротовой полости.
Все пациенты группы риска должны посещать стоматолога не реже двух раз в год и пройти лечение предраковых процессов.
Виды доброкачетсвенных опухолей полости рта
Опухоли полости рта бывают несколько разновидностей. В первую очередь они делятся на две большие группы: эпителиальные и неэпителиальные опухоли. Как ясно по названию, первые разрастаются из тканей эпителия, а вторые из других тканей, например, из сосудов. Внутри этих больших групп также есть различные виды опухолей.
Эпителиальные опухоли
- Болезнь Боуэна – особая форма дискератоза, очень часто переходящая в рак;
- Лейкоплакия – белесые плоские участки на слизистой оболочке, при прощупывании мягкие и гладкие;
- Лейкокератоз – разрастание плоского эпителия, причем его поверхностные слои имеют свойство ороговевать. Внешне лейкокератоз выглядит как разные по форме и размеру белесые участки, выделяющиеся над слизистой оболочкой. Чаще всего они имеют бородавчатый вид, иногда на них видны эрозии и трещины. Консистенция у образований весьма плотная;
- Папилломатоз – сосочковые разрастания соединительных тканей, покрытые несколькими слоями эпителия. Внешне они выглядят как множественные образования овальной или округлой формы, диаметром до двух сантиметров. Белесые, склонны к ороговению, на ощупь мягкие. Папилломы очень часто воспаляются и изъязвляются, особенно из-за частой травматизации. В связи с этим довольно быстро перерождаются в раковую опухоль.
Неэпителиальные опухоли
Неэпителиальных доброкачественных опухолей полости рта тоже достаточно много, и они также часто перерастают в рак. Для неэпителиальных опухолей характерно длительное развитие, обычно в толще языка, очень медленный рост, четкие границы, а также практически полное отсутствие симптомов. Из-за этого часто опухоли очень сложно обнаружить вовремя. Более-менее клинически различимы только сосудистые опухоли.
Доброкачественные опухоли полости рта
Из несосудистых выделяют миомы, липомы, фибромы и нейрофибромы, однако, как уже было сказано, они практически не имеют симптомов. Отдельно стоит поговорить о гемангиомах и лимфангиомах, то есть сосудистых и лимфатических опухолях.
- Гемангиомы бывают трех видов: ветвистые, кавернозные и капиллярные, однако по клинической картине они похожи друг на друга. Гемангиома представляет собой синюшное или розово-красное образование, вырастающее из толщи языка и постепенно распространяющееся на соседние ткани ротовой полости. Консистенция у него мягкая, а окраска опухоли при нажатии слабеет. Лечить гемангиомы можно только удаляя их хирургически или при помощи жидкого азота. При лечении капиллярной гемангиомы неплохой эффект дает лучевая терапия;
- Лимфангиомы – это тестообразные по консистенции опухоли, абсолютно безболезненные и всегда покрытые слизистой. Постепенно они развиваются, приобретая склонность к изъязвлению.
Доброкачественные опухоли полости рта
ВАЖНО: Как правило, все доброкачественные опухоли ротовой полости являются предраковыми состояниями, которые без лечения быстро становятся злокачественными
Возможные причины отека десны
В зависимости от локализации опухоли, ее характера, наличия или отсутствия болезненных ощущений можно говорить о следующих причинах заболевания:
- Кариес или пульпит. Халатное отношение к здоровью полости рта приводит к тому, что воспаление распространяется с тканей зуба на десну. Чаще всего и кариес, и пульпит сопровождаются постоянной болью (острой, ноющей, пульсирующей), но иногда процесс протекает безболезненно. Так, к примеру, если во время предыдущего вмешательства был удален нервно-сосудистый пучок, боль может отсутствовать. При этом разрушение зуба продолжается и со временем воспаление затрагивает десну.
- Гингивит или пародонтит. Неправильная гигиена полости рта ведет к увеличению численности патогенных микроорганизмов. Гингивит — воспаление, вызванное бактериями и протекающее без нарушения зубодесневых связей, а нередко и без боли. Однако если не обращать внимания на проблему, болезнь переходит в стадию пародонтита, для которого характерно разрушение альвеолярной части костной ткани. И гингивит, и пародонтит сопровождаются покраснением и отеком десен.
Если десна припухла у корневой шейки зуба, а форма отека вытянутая (вдоль границы десны), с большой долей вероятности можно говорить, что причина — гингивит или пародонтит. При этом болевые ощущения слабо выражены, а на начальном этапе воспаления и вовсе отсутствуют. Как дополнительный симптом этих заболеваний можно рассматривать кровоточивость десен, однако возникает она не всегда.
Абсцесс (флюс). Если отек десны затрагивает обширную площадь, локализуется на расстоянии 10-15 мм от шейки зуба и сопровождается пульсирующей болью, которая усиливается при надавливании, почти наверняка причина — гнойное воспаление. Если не обратиться к врачу, абсцесс дает различные осложнения, в их числе флегмона — острое гнойное воспаление, которое в запущенных случаях может привести к летальному исходу.
Помимо перечисленных причин отек может быть вызван травмой десны, прорезыванием зуба мудрости или хирургическим вмешательством
При этом важно понимать, что легкая припухлость десны, которая сохраняется на протяжении 1-2 дней после удаления зуба или другой стоматологической операции — это нормально. Однако если отек не проходит в течение этого времени или становится более обширным, стоит показаться стоматологу
Что же касается зубов мудрости, то лучше сразу проконсультироваться с врачом, не дожидаясь появления отека. Связано это с тем, что очень часто «восьмерки» имеют те или иные дефекты, которые мешают их прорезыванию и служат причиной воспаления десневых тканей. Решение о целесообразности сохранения зуба мудрости принимается после рентгенографического обследования, которое позволяет выявить те или иные патологии в его развитии. Если отек уже появился, но зуб можно сохранить, чаще всего выполняют резекцию капюшона, то есть удаляют верхнюю часть десны, которая накрывает коронку.
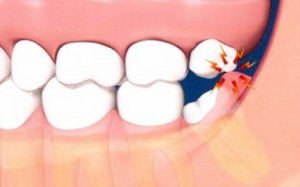
Отек десны при прорезывании зуба мудрости — распространенная проблема.
Причины
Перед тем как разобраться, как убрать воспаление десны, нужно выяснить, почему заболевание вообще возникает. Наиболее распространённые причины:
- чрезмерное размножение болезнетворных бактерий;
- неподходящая зубная щётка или паста;
- курение. Является предпосылкой для воспаления дёсен;
- некачественная, нерегулярная гигиена ротовой полости;
- хронические и другие заболевания, например, диабет.
Воспалительный процесс слизистой оболочки десны может быть одним из симптомов следующих заболеваний пародонта:
- Гингивит – заболевание характеризуется небольшим отеком, покраснением, кровоточивостью десен при чистке, неприятным запахом изо рта. Затрагивает только десна, но при отсутствии лечения может перейти в пародонтит.
- Пародонтит – инфекция проникает вглубь десны, постепенно разрушая костную ткань альвеолярного отростка. Приводит к образованию щелей между десной и поверхностью зубов, расшатыванию и выпадению зубов. Начальная стадия заболевания характеризуется кровоточивостью и припухлостью десен, на более поздних стадиях возможны абсцессы, гнойные выделения, воспаление лимфоузлов, свищи на десневой ткани.
- Периодонтит – воспалительный процесс зубного корня. Среди симптомов этого заболевания также числятся отек и кровоточивость десен. Однако эти симптомы второстепенны и наблюдаются вместе с повышением температуры и болью в районе пораженного кариесом зуба.
Факторов, вызывающих воспаление дёсен, множество. Некоторые из них очень серьезные и при отсутствии лечения могут привести к серьезным осложнениям. Поэтому своевременное посещение врача и профессиональная диагностика являются залогом успешного лечения.
В следующем видео-ролике врач стоматологического центра НоваДент рассказывает, чем опасен воспалительный процесс, как лечить воспаление десны и почему важно при возникновении отека и кровоточивости своевременно обращаться к стоматологу.