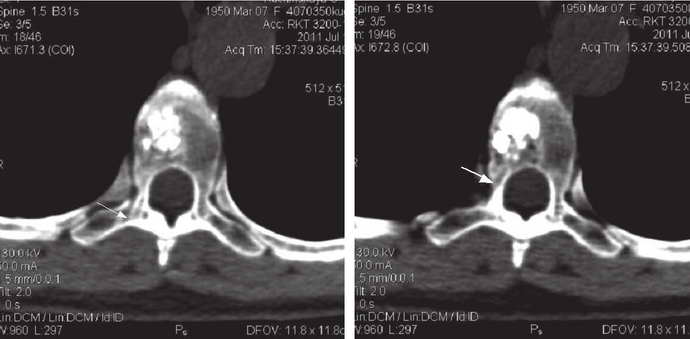
Корешковый синдром, лечение корешкового синдрома с помощью массажа, мануальной терапии и квантовых воздействий в сочетании с электростимуляцией
Содержание:
- Методы диагностики невриномы
- Лечение болей в спине
- Частые вопросы
- Массаж
- Медикаментозная терапия недуга
- Этиология корешкового синдрома
- Анатомические особенности
- Физиотерапевтические методы лечения корешкового синдрома шейного отдела
- Возможные осложнения и меры их профилактики
- Люмбалгия. Лечение
- Осложнения
- Наши врачи
- Методики лечения
- Лидокаиновые пластыри
- Пластыри с высоким содержанием капсаицина
- Медикаментозная терапия
- Эпидуральное введение анестетиков и стероидных гормонов
- Радиочастотная деструкция нервов
- Лечение постгерпетической невралгии в ЦЭЛТ
- Корешковый синдром. Мануальная терапия
- Общая информация
- Лечение и удаление шванномы
- Лечение корешкового синдрома в нашей клинике
- Ударно-волновая терапия в лечении корешкового синдрома
Методы диагностики невриномы
Перечень исследований подбирает нейрохирург или невролог. Диагностика начинается с исключения заболеваний с похожей симптоматикой, проводится физикальное обследование – осмотр, опрос пациента на предмет жалоб.
Далее могут назначаться следующие обследования:
- При внутричерепной шванноме – МРТ или КТ головного мозга. КТ менее информативна, потому что не «видит» новообразования менее 2 см. Если МРТ сделать нельзя, то делают КТ с контрастом.
- МРТ или КТ позвоночника. Позволяет обнаружить опухоли, сдавливающие спинной мозг и спинномозговые нервные корешки.
- Аудиометрия. Это часть комплексной диагностики шванномы слухового нерва. Она дает возможность узнать степень потери слуха, причину его снижения.
- УЗИ или МРТ при расположении новообразования на периферических нервах. Первое обнаруживает утолщение неврилеммы. МРТ определяет точную локализацию опухоли, ее структуру и степень поражения нервного волокна.
- Электронейромиография. Таким способом оценивают проходимость по нерву электрических импульсов. Применяется почти при любом виде патологии и оценивает степень нарушения структуры нерва.
- Биопсия. Это прижизненный забор биоматериала с последующим цитологическим анализом. Определяет, злокачественная опухоль или доброкачественная.
Лечение болей в спине
Тактика лечения острых и хронических мышечных болей подбирается индивидуально. Она зависит от конкретного диагноза. Комплексное медикаментозное лечение назначит врач после обследования и выявления причины развития боли в спине. На период обострения заболевания запрещены интенсивные физические нагрузки, подъемы тяжестей, статическое напряжение мышц. Также следует отказаться от принятия холодного душа, исключить любые переохлаждения, остерегаться сквозняков.
Физиотерапия, ЛФК, мануальная терапия, массаж могут быть назначены только после стихания острых симптомов. Физиолечение закрепляет эффект от лекарственной терапии и восстанавливает обменные процессы в околопозвоночных тканях и хрящах.
Для снятия боли в спине применяются нестероидные противовоспалительные препараты
Частые вопросы
Как спать при грыже в шее?
Спать лучше на спине, но если вам удобно на боку, то тоже можно. Постель должна быть с жесткой основой и достаточно мягким матрасом. Подушка ортопедическая с валиком на уровне шеи.
Можно ли заниматься йогой?
Можно, но только проконсультировавшись с лечащим врачом.
Как укрепить мышцы шеи при грыже?
Регулярным выполнением специальных упражнений, подобранных на занятиях ЛФК.
Ответить на вопрос, как лечить грыжу шейного отдела позвоночника, может только лечащий врач после проведенного обследования. Не стоит затягивать с визитом в клинику, ведь чем раньше вы обратитесь за помощью, тем легче вас можно будет вылечить.
Специалисты клиники «Парамита» в Москве ждут вас!
Литература:
- Левин О.С. Диагностика и лечение боли в шее и верхних конечностях. РМЖ.2006.9. 713 – 718.
- Бубновский С. М. Грыжа позвоночника — не приговор! — М.: Эксмо, 2010. — ISBN 978-5-699-41232-7.
- Adams A.C. Neurology in Primary Care. FA Davis, Philadelphia, 2000. Р. 83.
- Eubank J.D. Cervical Radiculopathy: Nonoperative Management of Neck Pain and Radicular Symptoms // Am. Fam Physician. 2010. Vol. 81. P. 33–40.
Массаж
Для проведения сеанса массажа мы наносим на кожу гель «Радикулитный бальзам», в состав которого входит масло австралийского чайного дерева, ментол, камфара.
|
Рис. 1. Нанесение на кожу геля |
Массажные движения делают от периферии к сердцу, для улучшения венозного и лимфатического оттока. Независимо от локализации (места) патологического процесса массируют пациента полностью, т.к. необходимо комплексное воздействие на все рефлексогенные зоны, что уменьшает возбуждение в коре головного мозга и подавляет болевую компоненту. Основная задача массажа — расслабить спастически сокращенные мышцы.
Массажисты используют такие приёмы, как поглаживание, вибрация, растирание, щипки, разминание мышц.
|
Рис. 2. Поглаживание |
Рис. 3. Вибрация |
|
Рис. 4. Растирание |
Рис. 5. Щипки |
|
Рис. 6. Разминание мышц |
На крыловидных мышцах (трапециевидная, широчайшая мышца спины) применяется приём сочетанного воздействия (кончики пальцев подкладываются под мышцу спины и продвигаются по ходу мышечных волокон, тогда как другой рукой на них осуществляется разминание, вибрация и растирание).
|
Рис. 7. Разминание, вибрация и растирание мышц (сочетанное воздействие) |
Воротниковую область массируют по ходу трапециевидных мышц от плечевых суставов к затылку, т.е. таким образом, чтобы кровь притекала к голове. Мышцы шеи и надплечий мы, чаще всего, массируем в положении пациента «на спине». В этой позиции они находятся в состоянии наибольшей расслабленности. Если имеется болевая контрактура с напряжением трапециевидной мышцы, мы не выполняем массаж воротниковой зоны в положении больного «сидя» или лежа на животе, т.к. трапециевидные мышцы ещё больше напрягаются и, по нашему мнению, эффективность массажа в этих условиях снижается
|
Рис. 8. Массаж трапециевидных мышц |
Для улучшения лимфооттока, отделяют кожу и подкожную жировую клетчатку на дорзальной (спинной) части тела от остистых отростков позвоночника и рёбер «прокатыванием» по спине кожного валика от области ягодиц к затылку и плечевым суставам.
|
Рис. 9. «Прокатывание кожного валика» — восстановление лимфодренажа |
Рис. 10. «Прокатывание кожного валика» — восстановление лимфодренажа |
|
Рис. 11. «Прокатывание кожного валика» — восстановление лимфодренажа |
После общего массажа, концевыми фалангами пальцев оператор осуществляет точечный массаж зон болевых ощущений. Обостряя боль, массажист добивается усиления выработки эндорфинов и их воздействия на структуры головного мозга, в результате чего размыкается дуга болевого рефлекса.
|
Рис. 12. Прессура кончиками пальцев для усиления болевых ощущений |
Рис. 13. Паравертебральный точечный массаж |
|
Рис. 14. Паравертебральный точечный массаж |
О массаже мышц шеи будет сказано ниже, в разделе «мануальная терапия», т.к. его выполняют непосредственно перед мануальными действиями.
Медикаментозная терапия недуга
Начинается лечение корешкового синдрома шейного отдела с подбора подходящих медицинских препаратов. Назначаются они, как правило, узкопрофильным специалистом – ортопедом или неврологом
Во внимание специалист принимает характер патологического процесса, причина его развития, возраст больного и степень выраженности симптоматики. Для достижения максимального эффекта используют следующие группы медикаментов:
- Обезболивающие («Диклак», «Диклофенак», «Ибупрофен», «Анальгин»). Ими чаще всего вступают нестероидные противовоспалительные средства, действие которых направлено на купирование болевого синдрома. Такие лекарства не лечат болезнь, а только устраняют симптомы.
- Миорелаксанты («Вера-Пипекуроний», «Ардуан», «Рокуроний Каби», «Мидокалм»). Мышцы поврежденных шейных отделов находятся в постоянном тонусе, что отрицательно сказывается на состоянии больного. Снять напряжение помогает именно эта категория медицинских средств.
- Витаминные комплексы («Цитофлавин», «Тригамма», «Мекси В6», «Комбилипен»). Витамины группы положительно влияют на состояние нервных окончаний, поэтому их прием необходим при терапии корешкового синдрома.
- Антидеприссанты («Азафен», «Адепресс», «Амитриптилин»). Патология часто проявляется множеством психических расстройств, депрессиями и неврозами. Справиться с этими состояниями помогут лекарственные средства из данной группы.
- Местные средства («Индометрацин», «Дикловит», «Капсикам», «Долобене»). Для оказания местного воздействия на проблемную зону используются различные гели, мази и кремы. Эффект от их применения ниже, чем у тех лекарств, которые используют в виде инъекций и таблеток, однако они более мягко воздействуют на организм. Некоторые лекарства из этой категории помогают быстро восстановить кровообращение в пораженной области и снять боль.
Лечение корешкового синдрома шейного отдела позвоночника длится достаточно долго. Продолжительность курса приема выбранных медицинских препаратов определяется индивидуально. Однако использование одних медикаментов не позволит добиться стойкого положительного эффекта. Для этого наряду с лекарствами назначаются и другие способы восстановления нормального состояния.
Этиология корешкового синдрома
Основная причина развития заболевания – дистрофические изменения в позвоночнике. Иногда эта патология возникает на фоне:
- травмы позвоночника;
- грыжи межпозвоночных дисков;
- опухоли доброкачественного и злокачественного характера в спинном мозге;
- инфекционного поражения позвонков (остеомиелита, туберкулеза, сифилиса, спинального менингита);
- спондилоартроза;
- невриномы.
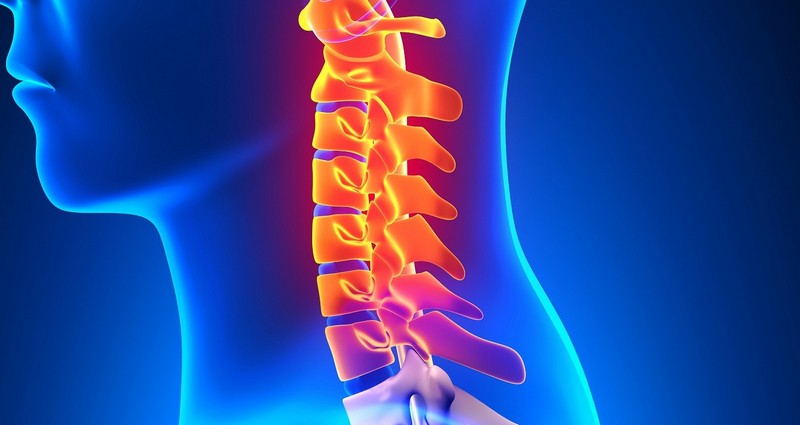
К сопутствующим факторам, которые провоцируют развитие болезни, можно отнести:
- переохлаждение;
- гиподинамию;
- гормональный дисбаланс;
- излишнюю массу тела;
- чрезмерную нагрузку на позвоночник;
- аномалии позвоночника.
Анатомические особенности
Нервные корешки берут свое начало в спинном мозге, который расположен в дуральном мешке внутри позвоночного столба. Одна пара этих корешков – двигательный и чувствительный – образует нервный отросток, проходящий сквозь отверстия позвоночника и связывающий спинной и головной мозг. Путь нервных отростков в области шеи довольно тесен. Суставы, позвонки, связки, артерии, мышцы – все это сжато в узком участке данной части позвоночника.
В такой тесноте каждое патологическое новообразование создает проблему – развитие остеохондроза шейного отдела позвоночника и корешковый синдром:
- Протрузии, остеофиты, грыжи травмируют и сдавливают все соседние ткани, провоцируют их воспаление.
- Нарушаются процессы кровообращения, появляются отеки – болезненность при движениях шейных мышц является сигналом мозгу о патологии.
- Артерии, сдавленные спазмированными и отечными мышцами, не могут обеспечить мозг достаточным количеством питательных элементов. От этого может болеть и кружиться голова.
- Болевой синдром наиболее выражен в нервных отростках. Когда при неосторожных движениях головы они ущемляются, боль проходит по всему нерву и отдается в мышцы головы, лица, в плечи и руки. Примерно 60% всех защемлений нервов происходит вследствие воспаления и спазмов соседних тканей и сосудов.
Наиболее частой причиной возникновения корешкового синдрома шейного отдела выступает сужение (стеноз) одноименной артерии, которая питает нерв. Его кислородная недостаточность — голодание, вызывает сильный болевой синдром. А боль является сигналом о воспалении тканей, окружающих позвоночный столб, когда в нем развиваются дегенеративные процессы. Причина же этой дегенерации кроется в недостатке питания, что, в свою очередь, вызывает дистрофию.
Физиотерапевтические методы лечения корешкового синдрома шейного отдела
Наладить обменные процессы и устранить боль в изучаемой области помогает мануальная терапия и физиопроцедуры. Сегодня предлагается множество способов устранения корешкового синдрома, и каждый из них отличается эффективностью и особенностями воздействия и. Чаще всего используются:
- Массаж, который позволят снять тонус и напряжение мышц, улучшить кровоток, расслабить проблемную зону. Проводят его только квалифицированные специалисты, или мануальный терапевт.
- Иглотерапия. При помощи точечного воздействия улучшается кровообращение шейного отдела, раздражаются нервные волокна и благодаря этому снимается напряжение.
- Мануальная терапия. Доктор, используя специальные проверенные методики, легко ставит на место смещенные позвонки шейного отдела и воздействует на отдельные области для купирования болевого синдрома и нормализации самочувствия в целом.
- Прогревание. Это одна из самых эффективных и востребованных методик. На проблемную зону воздействуют световыми или тепловыми волнами. Следует помнить, проводить подобные процедуры в период обострения корешкового синдрома шейно-грудного отдела нельзя.
Возможные осложнения и меры их профилактики
Лечебные блокады отличаются крайне низким процентом осложнений – 0,5%. Это могут быть реакции на препараты, симптомы интоксикации (рвота, головокружение, сердцебиение), повреждения сосудов в местах инъекций. Чтобы профилактировать осложнения, вводят дополнительные препараты, а после процедуры пациенту рекомендуется 1-2 часа полежать. Не рекомендовано сразу сильно нагружать себя физически, что часто бывает, потому что люди избавляются от боли
Если не проявлять осторожность в плане двигательной активности, симптоматика вернется и будет более сильной
При блокадах позвоночника возможны кровотечения, инфицирование прокола, повреждение внутренних оболочек, мягких тканей. Последнее обычно связано с неопытностью врача. Также может развиться анафилактический шок. Поэтому процедуру проводят только в медицинском учреждении. Для предупреждения осложнений делают пробную инъекцию.
При блокаде пяточной шпоры у 15-20% людей бывают осложнения. Чаще всего они случаются из-за неправильного введения глюкокортикостероидов и индивидуальной реакции на них. Это может быть отмирание мягких тканей, нагноение, разрыв пяточной фасции. Нужно каждый день после процедуры самостоятельно осматривать пятку, чтобы вовремя заметить негативную реакцию. Ее первые признаки – это боль, почернение и/или покраснение кожи, онемение. Осложнения могут быть отсроченными и возникать даже через несколько недель после процедуры. Это объясняется пролонгированным действием глюкокортикостероидов.
Люмбалгия. Лечение
В большинстве случаев незначительные боли в спине лечатся без хирургического вмешательства.
Медикаментозное лечение
Лекарства часто используются для лечения острой и хронической боли в пояснице и люмбалгии. Эффективное снятие боли может включать сочетание различных по действию препаратов. Это могут быть препараты группы НПВС, которые позволяют уменьшить болевые проявления, уменьшить воспалительный процесс. Применяются также миорелаксанты, которые уменьшают мышечный спазм при люмбалгии. При длительном болевом синдроме применяются также антидепрессанты, как трициклические, так и ингибиторы обратного захвата серотонина и иногда противосудорожные препараты, которые воздействуют на центральные звенья болевых ощущений.
Опиоиды, назначают при интенсивной острой или хронической боли, но их длительное применение ограничено наличием выраженных побочных действий (болезненное привыкания).
ЛФК. Физические упражнения считаются одним из наиболее эффективных методов лечения хронической боли в пояснице, связанной с дегенеративными заболеваниями позвоночника. Упражнения помогают укрепить мышцы спины, пресса и, таким образом, постепенно избавиться от болевых проявлений при люмбалгии
Укрепление мышечного корсета особенно важно пациентам со слабым развитием мышц. Упражнения должны быть как с отягощением, так и в виде различных гимнастик, необходимых для растяжения связок
Мануальная терапия с помощью определенных манипуляций позволяет увеличить мобильность двигательных сегментов, что также способствует уменьшению болевых проявлений и улучшает биомеханику движений. Тракционная терапия позволяет снять компрессию корешков, и достаточно применятся при наличии грыж, протрузий, сопровождающихся компрессионным воздействием на корешки.
Иглотерапия. За счет восстановления проводимости нервных импульсов позволяет восстановить чувствительность и проведение импульсов по нервам и мышцам. Интервенционная терапия позволяет уменьшить люмбалгию путем блокирования нервной проводимости между конкретными областями тела и головного мозга. Варианты такой терапии колеблются от введения (инъекции) местных анестетиков стероидов в мягкие ткани до стимуляции спинного мозга. Подходы варьируются от инъекции местных анестетиков, стероидов или наркотиков в мягкие ткани, суставы или нервные корешки до стимуляции спинного мозга. При сильной боли небольшие дозы препаратов можно вводить катетером непосредственно в спинной мозг.
Физиотерапия включает применение таких методов, как чрескожная электрическая стимуляция нервов, ультразвук с различными лекарствами, лазер, УВТ, криотерапия и т.д.
Осложнения
При длительном течении заболевания, особенно если оно сопровождается очень сильным болевым синдромом, у пациентов часто возникают следующие осложнения:
- депрессия;
- усталость;
- нарушения сна;
- потеря аппетита;
- сложности с концентрацией внимания.
Наши врачи
Полонская Наталия Михайловна
Врач — невролог
Стаж 18 лет
Записаться на прием
Волошин Алексей Григорьевич
Специалист по лечению боли, анестезиолог-реаниматолог, заведующий Клиникой Боли, кандидат медицинских наук
Стаж 18 лет
Записаться на прием
Засов Евгений Юрьевич
Специалист по лечению боли, невролог
Стаж 6 лет
Записаться на прием
Смирнова Наталья Валерьевна
Специалист по лечению боли, невролог
Стаж 8 лет
Записаться на прием
Моисеева Ирина Владимировна
Специалист по лечению боли, невролог
Стаж 16 лет
Записаться на прием
Методики лечения
На вопрос о том, как лечить постгерпетическую невралгию невозможно дать однозначный ответ, поскольку не существует универсального лечения данного заболевания, которое бы подходило всем больным. Как правило, требуется кропотливый подбор лекарственных препаратов и методик (а иногда — и их сочетание) для того, чтобы облегчить боль пациента.
Лидокаиновые пластыри
Это пластыри, содержащие местное обезболивающее средство — лидокаин. Их следует наклеивать на поражённый участок кожи. За счёт постоянного равномерного выделения анестетика, такие пластыри приносят временное облегчение, снижая болевые ощущения и давая передышку.
Пластыри с высоким содержанием капсаицина
Это современный метод обезболивания при постегрпетической невралгии, который заключается в следующем: содержащееся в пластыре вещество является производным жгучего перца, который блокирует болевые рецепторы кожи. Аппликация такого пластыря может проводиться только врачом. Процедура занимает 2 часа, но хороший обезболивающий эффект от неё пролонгирован и может сохраняться до 3-х месяцев. Если возникнет необходимость, процедуру повторяют.
Медикаментозная терапия
Медикаментозная терапия предусматривает использование следующих групп препаратов:
- Антиконвульсанты («Лирика», «Нейронтин», прочие). Эти препараты показали хорошую эффективность в отношении нейропатической боли. Однако они имеют ряд побочных эффектов, самыми частыми из которых является снижение концентрации внимания, сонливость и отёк ног;
- Антидепрессанты. Некоторые антидепрессанты («Амитриптилин», «Дулоксетин») влияют на выработку специальных веществ головного мозга, которые отвечают как за депрессивные состояния, так и за восприятие боли. Часто врачи назначают минимальные дозы антидепрессантов в комплексной терапии постгерпетической невралгии. Их основные побочные эффекты включают в себя: сонливость, сухость во рту, головокружения;
- При выраженном болевом синдроме и недостаточной эффективности других средств пациентам могут назначаться наркотические анальгетики.
Эпидуральное введение анестетиков и стероидных гормонов
Эпидуральная блокада позвоночника предусматривает введение препаратов в эпидуральное пространство, что приводит к утрате чувствительности в области воздействия. Это значит, что данная процедура предусматривает введение действующего вещества непосредственно в источник боли. Достижение лечебного эффекта в данном случае возможно за счёт следующих факторов:
- обезболивающие свойства препарата;
- максимально возможная концентрация в поражённой области;
- рефлекторное действие на всех уровнях нервной системы.
Радиочастотная деструкция нервов
обеспечивает стойкий обезболивающий эффект, который сохраняется до года и более. Это малоинвазивная нехирургическая процедура, которая позволяет значительно облегчить боль в тех случаях, когда другие способы
Лечение постгерпетической невралгии в ЦЭЛТ
Если у вас или ваших близких присутствует данная патология мы рекомендуем обратится в Клинику Боли ЦЭЛТ. Наши специалисты по лечению боли () владеют всеми перечисленными методиками и смогут подобрать наиболее эффективную для каждого пациента.
Важно, что при некоторых из них пациент получает практически мгновенный устойчивый эффект обезболивания, который длится продолжительное время. Не надо терпеть боль!
Не надо терпеть боль!
- Онкологическая боль
- Боли в промежности
Корешковый синдром. Мануальная терапия
Если имеются травматические повреждения тел и отростков позвонков, туберкулезные поражения, явления остеопороза, повреждение связочного аппарата позвоночника, разрывы мышц и другие нарушения анатомической структуры тканей — мануальная терапия противопоказана.
При отсутствии противопоказаний, методами мануальной терапии восстанавливают анатомическую целостность позвоночного столба. Для этого используют три основных действия: компрессию, тракцию и ротацию.
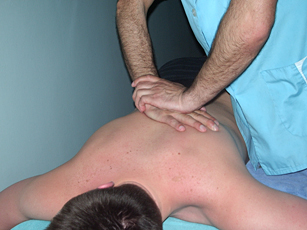
1. Надавливанием (компрессия и импульсное воздействие) на остистые отростки, восстанавливают анатомические соотношения в смещенных позвонках. Выполняется это действие так: пациента просят глубоко вдохнуть и резко выдохнуть. В последней фазе выдоха производят импульсную компрессию на остистый отросток смещенного кзади позвонка
При выполнении этого приема следует соблюдать осторожность, работая с людьми старшего возраста, так как есть опасность иатрогенного компрессионного перелома рёбер
 |
|
Рис. 15. Компрессия на область остистых отростков |
2. Используют тракцию (растяжение) позвоночника
А. Первый приём: на область поясницы, перпендикулярно к позвоночному столбу, оператор накладывает предплечья, надавливает на позвоночник и, не ослабляя давления, разводит локти.
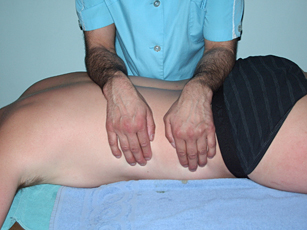
Рис. 16. Тракция предплечьями (исходная позиция) |
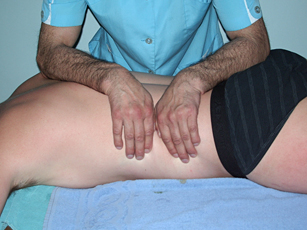
Рис. 17. Тракция предплечьями (разведение предплечий) |
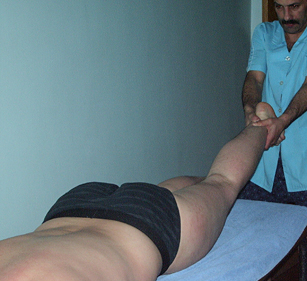
Б. Второй приём: Пациент держится руками за массажный стол, а оператор осуществляет тракцию за одну и другую ногу. При этом следует дозировать усилие и избегать сильных рывков, т.к. можно повредить связки коленных суставов.
 |
|
Рис. 18. Тракция за ногу |
3. Ротация осуществляется следующим образом:
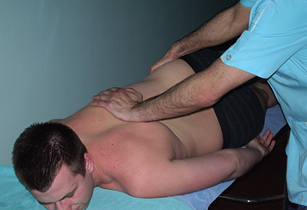
А. Первый приём: ладонь оператора накладывается на уровне 10-11 грудных позвонков пациента, лежащего на животе, а другая рука захватывает крыло подвздошной кости в области Spina iliaca anterior superior (переднее-верхняя ость). При надавливании на спину с латеральной стороны, другой рукой оператор поворачивает таз во встречном направлении. Затем то же действие производится с контр-латеральной (противоположной) стороны.
 |
|
Рис. 19. Ротация позвонков за крыло подвздошной кости с компрессией в спину в положении пациента на животе |
Б. Второй приём: Пациент укладывается на спину с согнутыми в коленных суставах ногами. Одна нога кладется поверх другой, и внутренней поверхностью коленного сустава нижней ноги пациент пытается коснуться поверхности кушетки. Оператор помогает ему, упираясь ладонью в заднюю часть крыла подвздошной кости со стороны этой ноги. При этом другой рукой он прижимает одноименный плечевой сустав к кушетке. Аналогичное действие производится с контр-латеральной стороны.
 |
|
Рис. 20. Ротация позвонков в положении пациента на спине |
Особое внимание уделяется мануальным действиям в области шейного отдела позвоночника. Сразу следует оговориться, что осуществлять их может только очень опытный специалист, так как неверные действия оператора, при его недостаточной квалификации, могут привести к самым печальным последствиям, так как существует опасность повреждения спинного мозга
Обязательным условием для начала мануальных действий в шейном отделе позвоночника является наличие рентгеновских снимков этой области, выполненных в прямой и боковой проекции.
Перед тем, как восстанавливать анатомическую целостность шейного отдела позвоночника, следует произвести глубокий массаж трапециевидных мышц, грудино-ключично-сосцевидных мышц в положении пациента «на спине».
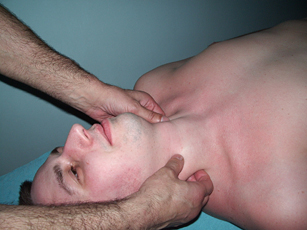
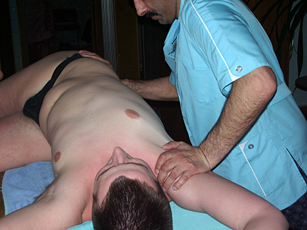
Рис. 21. Массаж грудино-ключично-сосцевидной мышцы |
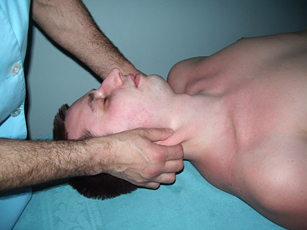
Рис. 22. Массаж грудино-ключично-сосцевидной мышцы |
Устранение подвывиха 2 шейного позвонка осуществляется следующим образом: одна рука оператора накладывается снизу на нижнюю челюсть, другая располагается в области подзатылочной ямки, охватывая затылочную кость
Осторожно осуществляется тракция в горизонтальной плоскости
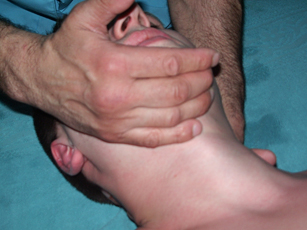
Рис. 23. Тракция шейного отдела позвоночника за голову |
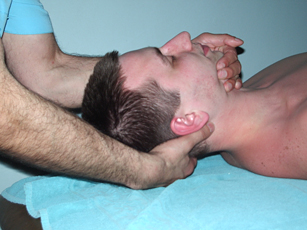
Рис. 24. Тракция шейного отдела позвоночника за голову |
При этом можно применять прием «змейка», когда при тракции голова пациента отводится то в одну, то в другую сторону. Руками оператора также в момент тракции осуществляется наклон головы и разгибание.
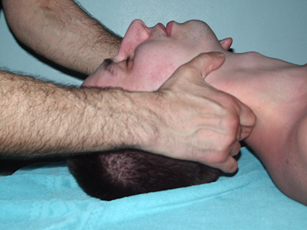
Рис. 25. Разгибание головы при тракции |
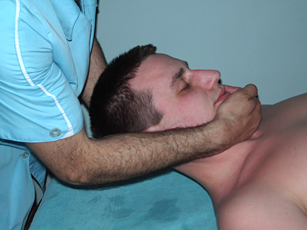
Рис. 26. Наклон головы при тракции |
Завершающей фазой мануальных действий является ротация позвонков в одну и другую сторону. Ладонь оператора накладывается на челюсти пациента с одной стороны и на боковую поверхность затылочной области с контр-латеральной стороны. Руки врача осуществляют движения навстречу друг другу.
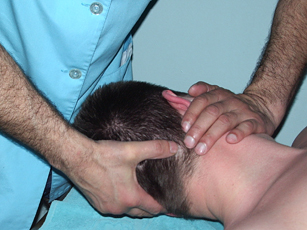
Рис. 27. Ротация шейных позвонков при повороте головы |
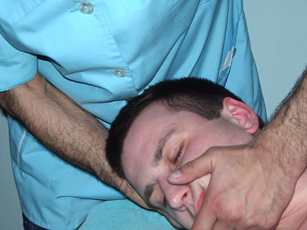
Рис. 28. Ротация шейных позвонков при повороте головы |
Общая информация
Межпозвоночные диски состоят из гелеобразного ядра и окружающего его плотного фиброзного кольца, покрытых сверху слоем хрящевой ткани. Они выполняют амортизирующую функцию, препятствуя повреждению позвонков при беге, ходьбе и прыжках, а также способствуют подвижности и гибкости всего позвоночного столба.
В процессе естественного старения, а также в условиях повышенной нагрузки, происходит постепенное уменьшение высоты межпозвонкового диска. Нарушается обмен веществ в его ядре, появляются трещины в окружающем фиброзном кольце. Появляются выпячивания дисков – протрузии и грыжи. По мере прогрессирования заболевания, в него вовлекается хрящевая ткань и кости, возникают остеофиты – костные разрастания, которые становятся причиной ограничения подвижности и выраженного болевого синдрома.
Поскольку патологические изменения проходят в непосредственной близости от спинного мозга и его корешков, это приводит к их сдавлению и воспалению, а также рефлекторному развитию мышечного спазма. В результате человек испытывает характерные симптомы, по которым можно заподозрить заболевание.
Лечение и удаление шванномы
Данную опухоль нельзя вылечить консервативно. Поэтому ее либо удаляют хирургически, либо облучают. Иногда избирается выжидательная тактика:
- при слабых и не прогрессирующих симптомах;
- при случайном обнаружении опухоли во время диагностики другой болезни с помощью КТ или МРТ.
Хирургическое удаление невриномы
Основные показания к операции – это:
- быстрое увеличение новообразования;
- продолжение роста опухоли после ее частичного удаления;
- рост опухоли после радиохирургического вмешательства;
- нарастание симптомов;
- появление новых симптомов у пациентов в возрасте до 45 лет.
При нейрохирургической операции опухоль удаляется полностью, если она не проросла в окружающие ткани. Риск рецидива сводится в такой ситуации к абсолютному минимуму. Однако операция противопоказана людям старше 65 лет, при общем плохом состоянии и при соматических болезнях в стадии декомпенсации.
Если опухоль срослась с нервами, то приходится удалять ее не полностью и далее применять методы радиохирургии (гамма- или кибер-нож).
Когда операцию нельзя провести технически, пациенту назначают лучевую терапию – направленное облучение образования потоком элементарных частиц. Для этого применяется установка линейный ускоритель.
Лечение корешкового синдрома в нашей клинике
Наша клиника достаточно продолжительное время успешно занимается лечением корешкового синдрома. Корешковый синдром — это симптомокомплекс, связанный с компрессией нервов на уровне позвоночного столба, часто при изменении расстояния между позвонками, когда один или несколько нервов, выходящих из спинномозгового канала, сдавливаются соединительной тканью. Основное проявление корешкового синдрома — сильная, часто острая и опоясывающая боль в спине.
Мы применяем комплексный подход к лечению боли, связанной с корешковым синдромом. В клинике собран внушительный арсенал методик и подходов к лечению острой и хронической боли и связанных с болью проявлений: различные методы физиотерапии, медицинский массаж, мануальные техники и ЛФК, методы регенеративной медицины, различные типы блокад и метод «сухой иглы», медицинская ботулинотерапия, фармакотерапия.
В последнее время мы успешно используем метод ударно-волновой терапии, как один из наиболее эффективных методов в составе комплексной терапии.
Часто так бывает, что какие-то методы лечения не подходят или вызывают побочные эффекты. Тогда назначается пробный курс, в процессе лечения подбирается необходимое сочетание методик.
Пациент закрепляется за лечащим врачом, который в ходе лечения контролирует процесс, обеспечивает обратную связь с пациентом. Мы всегда просим пациента описывать изменения состояния во время курса лечения и в процессе процедуры, просим совета у пациента в случае его видения некоторых нюансов процесса проведения процедур. Эта связь крайне важна для успешного излечения.
Ударно-волновая терапия в лечении корешкового синдрома
Экстракорпоральная ударно-волновая терапия (ЭУВТ) при интенсивных болевых синдромах имеет убедительный клинический эффект. С терапевтической целью используют сфокусированную акустическую волну с частотой 16-25 Гц, позволяющую улучшить трофику тканей, снизить тонус мышц, прекратить передачу импульсов с ноцирецепторов в головной мозг .
Изменение проницаемости клеточных мембран ноцицептивной системы способствует поступлению эндорфинов, а активный неоангиогенез — улучшению кровоснабжения и рассасыванию воспалительного отека. Собственно, противовоспалительное действие ЭУВТ также купирует боль . Активируются биохимические изменения за счет выработки простагландина, интерлейкина и циклооксигеназы . Кавитационный эффект способствует ингибированию распада медиаторов воспаления (свободные радикалы, окись азота, эндотелиальный ВСФР), что обеспечивает противовоспалительный эффект .
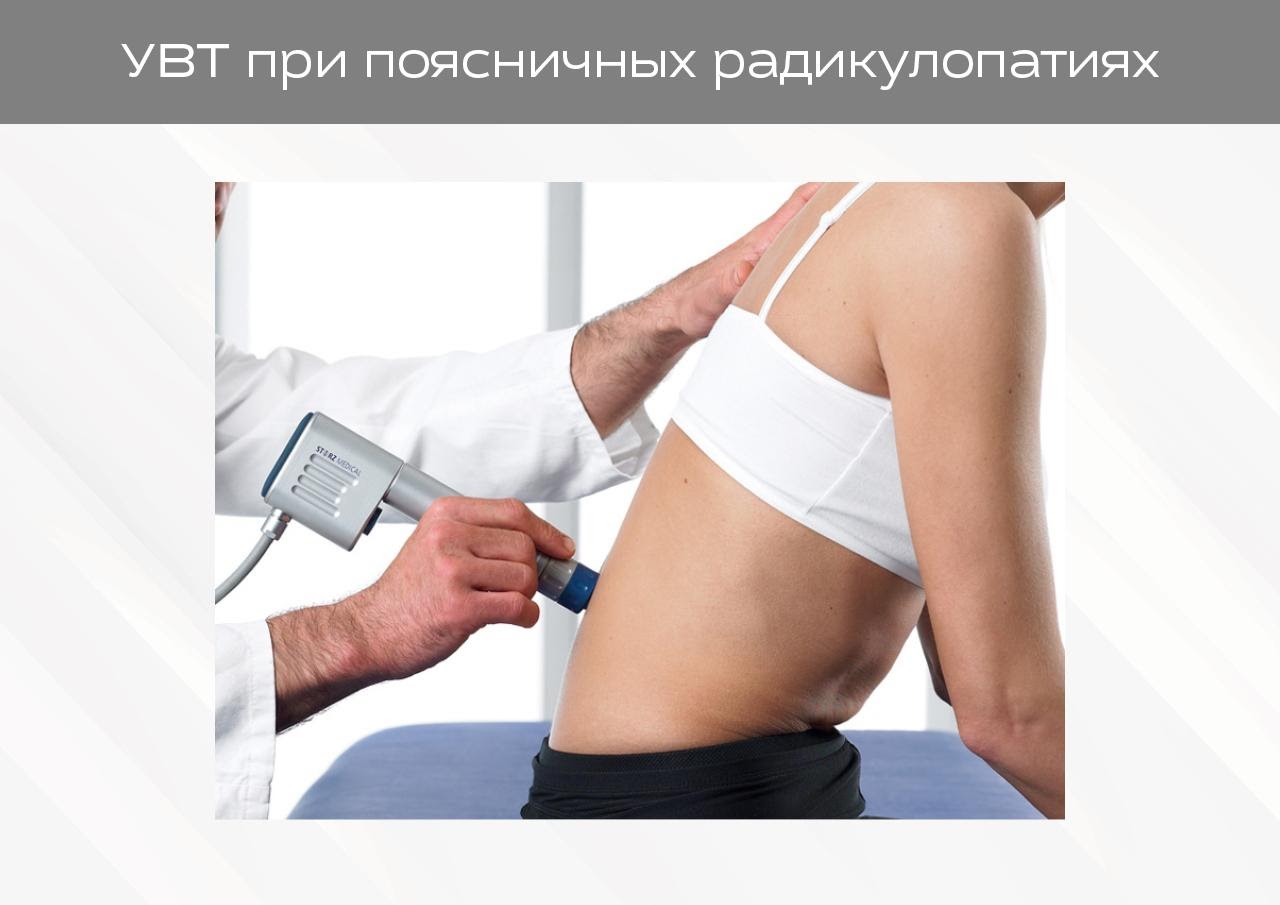
Рис. 9. Процедура ЭУВТ
Противопоказания к применению ЭУВТ:
- гнойное воспаление;
- опухоли в зоне воздействия;
- коагулопатии;
- психические расстройства;
- беременность;
- искусственный водитель ритма .
Метод позволяет относительно быстро купировать боль. Уже после первого сеанса пациенты отмечают субъективное улучшение.