Виды новообразований на коже: что опасно, а что нет
Содержание:
- Виды рентгенографии
- Как начинается рак кожи
- Причины рака кожи
- Опухшие сосуды
- Опухоли мягких тканей
- Проявления на ранних стадиях
- Цели лечения
- Тесты рак молочной железы
- Причины рака глаз
- Классификация рака кожи
- Методы диагностики
- Удаление доброкачественных новообразований кожи
- Признаки отторжения имплантата молочной железы
- Виды новообразований на коже
- Возможные осложнения, вызываемые имплантацией зубов
Виды рентгенографии
Виды исследования определяются особенностями изучаемой анатомической зоны и процессом выполнения снимка.
Стандартная рентгенография — обзорная, то есть дающий представление о состоянии всего органа снимок, вернее снимки в двух взаимно перпендикулярных проекциях — передней и боковой.
В стоматологии и при опухолях ротовой полости вариант обзорного снимка известен как ортопантомография, но по технике рентгенографии — это панорамный снимок, при выполнении которого исходящий из аппарата луч проходит по широкой дуге, отображаясь на пленке в виде верхней и нижней челюсти, а не отдельного зуба.
Противоположный обзорному вид — прицельная рентгенография позволяет «сфотографировать» конкретную область, например, измененное опухолью верхнее средостение или корень легкого. Этот вид выполняется только после обзорного рентгена.
По сути такая же прицельная контактная рентгенография используется в стоматологии, когда пленка закладывается в рот и снимается только больной зуб. В онкологии к интраоральной технике прибегают при раке слизистой полости рта и ротоглотки для оценки вовлеченности кости в опухолевый конгломерат.
С прицельной схожа близкофокусная рентгенография, как правило, мелких структур и с близкого расстояния от лучевой трубки. В небольшом фокусе патология видится четче.
Введение или приём контрастного вещества визуализирует полостные органы желудочно-кишечного тракта, мочевыделительной системы и сосудистую сеть — контрастное исследование кишечника — ирригоскопия, желчных протоков — холецистография, мочевых путей — урография, свищей — фистулография.
Рентгенография по Фогту в онкологии не используется, снимок глаза без костей черепа необходим при травмах. При злокачественных процессах глаза прибегают к КТ.
Также редко возникает необходимость в рентгене с функциональными пробами, когда пациента снимают в определенном положении, к примеру, при новообразованиях позвоночника.
Рентгенография мягких тканей также не относится к широко используемым методам, но может быть полезной при саркомах.
Как начинается рак кожи
Учитывая, что онкология эпителия является довольно распространенной патологией, каждому следует знать, как начинается рак кожи. Это позволит своевременно обнаружить недуг и обратиться за медицинской помощью.
Первые проявления онкологического процесса зависят от вида опухоли. Как появляется рак кожи? Если новообразование формируется из клеток поверхностного эпидермиса, заподозрить патологию можно на начальных стадиях. В таком случае прогноз наиболее благоприятный, так как ранняя диагностика и лечение рака кожи позволяют достичь 100% выздоровления.
Как проявляется рак кожи при перерождении глубоких слоев дермы? В этом случае ранняя диагностика затруднена, ведь на начальной стадии внешние изменения отсутствуют. Определить такую форму онкологии можно случайно в ходе профилактического осмотра или при прогрессировании болезни.
Причины рака кожи
Основная причина – повреждение ДНК клеток кожи ультрафиолетовым излучением, в том числе солнечным. Огромное значение имеют три момента:
- время, проводимое на солнце;
- цвет кожи (люди со светлой кожей более склонны к таким новообразованиям);
- использование солнцезащитных средств.
Дополнительные факторы риска рака кожи:
- пол (у женщин встречается чаще, чем у мужчин);
- возраст (в пожилом возрасте вероятность рака кожи увеличивается);
- посещение солярия;
- ослабление иммунитета;
- инфицирование вирусом папилломы человека;
- наличие в истории болезни немеланомных типов рака.
В нормальных условиях во всех клетках организма экспрессируется белок p53, блокирующий деление клеток-мутантов. Но дефекты антионкогена TP53, отвечающего за синтез этого белка, приводят к развитию опухоли.
Опухшие сосуды
Гемангиома — доброкачественное новообразование, или, попросту, опухоль, представляющая собой скопление ненормально разросшихся кровеносных сосудов. Несмотря на доброкачественность, гемангиомы отличаются быстрым прогрессирующим ростом. Разрастаясь, они разрушают окружающие их ткани. Это становится опасным, если гемангиомы локализованы на слизистой ротовой полости, ушных раковинах, в области глаз. Расположенные в этих местах сосудистые опухоли могут нарушить важнейшие функции организма — зрение, слух, дыхание. Характерная особенность гемангиом — непредсказуемость их поведения. Порой маленькая, точечная гемангиома за 2-3 месяца превращается в большую опухоль, требующую лечения. Столь же спонтанно гемангиомы исчезают. Занимаясь гемангиомами, врачи применяли раньше выжидательную тактику. Они предпочитали начинать лечение, когда окончательно выяснится, что опухоль сама не пройдет. Сегодня хирурги рекомендуют удалять гемангиомы как можно раньше. Универсального метода лечения гемангиом не существует. Врач выбирает тактику, сообразуясь с видом сосудистой опухоли, ее сложностью, размерами, местом локализации.
Опухоли мягких тканей
К мягким тканям относят расположенные между костным скелетом и кожей мышцы, фасции, жировую клетчатку, сосуды, а также нейроэктодермальные ткани периферической нервной системы. Для опухолевых поражений всех этих тканей характерно сходство биологического поведения и клинической картины. Также данные опухоли могут поражать любые органы, где есть вышеперечисленные ткани.
Саркомы мягких тканей у собак встречаются сравнительно редко. Современная классификация большей частью основана на идентификации тканей, послуживших источником формирования опухоли.
У собак охарактеризовано около 30 морфологических типов доброкачественных и злокачественных новообразований мягких тканей, а также опухолеподобных поражений.
Опухоли фиброзной ткани
- Фиброма (твердая, мягкая)
- Фибросаркома
- Опухоли жировой ткани
- Липома
- Липосаркома
- Опухоли мышечной ткани
- Лейомиома
- Леймиосаркома
- Рабдомиома
- Рабдомиосаркома
Опухоли кровеносных и лимфатических сосудов
- Гемангиома
- Ангиосаркома
- Гемангиоэндотелиома
- Гемангиоперицитома
- Лимфангиома
- Лимфангиосаркома
- Тучноклеточная опухоль
- Мастоцитома
- Гистиоцитома
Проявления на ранних стадиях
Меланомы способны появляться на любых участках тела, но чаще всего местом локализации опухолей выступают ноги или спина. Меланома может появляться и на ладонях, слизистой оболочке во рту, во влагалище, в прямой кишке, волосистой части головы. На возрастной коже меланомы часто манифестируют в области лица.
Подногтевая или акролентигинозная разновидность
В 3% всех диагностируемых случаев меланом, специалисты выявляют рак ногтевых пластин. При данном заболевании существует своя специфическая симптоматика, которая заключается в возникновении опухоли на пальце, потемнении ногтя или возникновении четкой темной полоски на нем, растрескивании ногтевой пластины со временем с выделением сукровичной жидкости либо гноя
Важно знать, что наиболее часто меланома ногтя возникает в области большого пальца. По мере ее разрастания опухоль меняет расцветку на синевато-красную либо черную и форму на грибовидную
Кожная меланома
Симптоматика кожной меланомы определяется невооруженным взглядом, поэтому следует всегда обращать внимание на собственное здоровье, чтобы не пропустить изменений в развитии родинки и своевременно обратиться за медицинской помощью. Главный симптом манифестации меланомы – перерождение родинки (невуса)
Данное перерождение может выражаться в разных формах, например, родинка может начать увеличиваться, ее контур становится зубчатым и асимметричным, цвет пигментации темнеет либо приобретает голубой или красноватый оттенки, возникает зуд в области образования, а также припухлость или мокрые выделения. На фоне вышеназванных симптомов могут увеличиваться регионарные лимфатические узлы.
Родинка может начать свое перерождение после травмы, либо без видимых причин. Чаще всего в зоне пигментации выпадают волосы, кожа начинает шелушиться и образовывать корочки, на поверхности перестает считываться кожный рисунок. Возможно также возникновение сателлитов меланомы – кожных высыпаний рядом с очагом новообразования. Родинка становится очень гладкой, приобретает зеркальную поверхность.
Глазная разновидность
Меланома глаза очень распространена. Ее особенностью является отсутствие симптоматики на первых этапах патологи, что очень осложняет протекание и лечение заболевания. Насторожить пациента должны такие симптомы, как:
- резкое ухудшение зрения;
- возникновение фотопсии или цветных точек, искр перед глазами;
- возникновение метаморфопсии или искаженного восприятия пространственных и размерных величин;
- перемена пигментации в радужке;
- возникновение в поле зрения «слепых мест»;
- отек в области глаза;
- помутнение сетчатки.
Симптоматика глазной меланомы может возникать еще до полного формирования онкологии и не позволять поставить точный диагноз. При различной локализации такой болезни могут также возникать кровоизлияния в области глаз, вторичная глаукома, отслаиваться сетчатка.
Цели лечения
После того, как владелец проинформирован о диагнозе, стадии, вариантах лечения и ответе на лечение, владелец и ветеринарный врач выбирают цель лечения.
Цели лечения: излечение, продление и улучшение качества жизни, временное облегчение симптомов и наблюдение.
Терапия, направленная на излечение, имеет цель полностью избавить от болезни. Это радикальное лечение с обеспечением максимального уровня избавления от рака наряду с сохранением нормальных тканей, что подразумевает использование таких нехирургических методов лечения, как химиотерапия и облучение областей, которые могут содержать жизнеспособные раковые клетки. Излечение всегда является оптимальной целью, но не всегда возможно из-за поставленного диагноза/стадии болезни, резервов организма и финансовых возможностей владельца или границ риска.
Снижение интенсивности заболевания — это лечение, направленное на снижение темпов развития рака, продление высокого качества жизни.
Облегчение — это лечение, направленное на минимизацию страданий животного и возможное продление жизни с сохранением ее хорошего качества, однако завершающим этапом является эвтаназия.
Наблюдение- постоянное целенаправленное обследование, которое необходимо, чтобы изменить или установить другую цель лечения. Во время наблюдения животное может получать, а может и не получать лечение. Всем животным, получившим лечение, необходимо регулярное медицинское наблюдение с учетом изменений в течение болезни.
Тесты рак молочной железы
При подозрении на рак молочной железы обследования необходимо проводить как при уже выявленном раке: на случай, если рак подтвердиться — чтобы ничего не упустить. При таком диагнозе лучше сделать избыточные обследования и тесты, чем что-то недоглядеть.
В первую очередь проверяются молочная железа на предмет второй незамеченной опухоли; также проверяются лёгкие, печень, кости и лимфатические узлы — на предмет возможных при раке метастазов. Их обнаружение кардинально влияют на стадию и тактику лечения.
ПЭТ молочной
ПЭТ грудной клетки с целью поиска метастазов в лёгкие, печень, кости и лимфатические узлы, равно как и для обнаружения второй опухоли в молочной железе — наиболее информативен. Кроме состояния молочных желёз и их лимфатических узлов ПЭТ даст понимание о метастазах в кости и лёгкие в зоне сканирования. При этом он покажет не просто, например, увеличение лимфоузлов или какие-то образования в лёгких, костях или железе — а при наличии опухолевой активности в обнаруженных очагах они будут «светиться». То есть, вероятность, что эти очаги будут просмотрены и незамечены специалистом — гораздо ниже, чем при других обследованиях (КТ, МРТ, УЗИ и маммография).
Фото одной и той же пациентки с разметкой до и после ПЭТ КТ. На первом фото маркированы опухоли, обнаруженные по маммографии, МРТ и КТ. Вторая фотография — после ПЭТ. В результате было решено воздержаться от органосохраняющих операций справа и слева с биопсией сигнальных узлов. Пациентке назначена химиотерапия и после неё запланированы 2 мастэктомии с биопсией сторожевых узлов и одномоментным протезированием.
Если бы ей не сделали ПЭТ — после органосохраняющей операции у неё была бы высокая вероятность рецидива (из-за несовременного обследования, а не из-за плохой операции).
ПЭТ железы
ПЭТ всего тела при раке молочной железы заменяет все другие обследования, НО — дорого.
Кроме того, этот метод «подвязывает» пациента к данному методу диагностики в будущем: если по ПЭТ будут обнаружены признаки распространения болезни (метастазы), то в процессе системного лечения (химиотерапия, гормонотерапия, таргет) — для оценки его эффективности — будет нужно снова делать ПЭТ. Если же очаг виден и описан на более дешёвом обследовании — то для контроля будет достаточно выполнять это более дешёвое обследование.
Из-за стоимпости многие выполняют ПЭТ только грудной клетки.
Рак железы МРТ
МРТ при раке молочной железы используется для поиска второй опухоли в молочной железе и оценки состояния лимфатических узлов. Без контрастирования его информативность гораздо ниже. МРТ не обладает лучевой нагрузкой (по сравнению с ПЭТ и КТ), но у исследования есть минусы:
- МРТ почти в 3 раза дороже КТ при почти аналогичной информативности,
- на МРТ не видны лёгкие в отличии от КТ и ПЭТ,
- описывать МРТ молочных желёз умеют не многие специалисты: малоопытные грешат гипердиагностикой (видят то, чего нет).
Рак груди КТ
КТ при раке груди необходимо выполнять с контрастом — тогда оно обладает такой же информативностью, как МРТ. Также по КТ можно оценить состояние лимфатических узлов на предмет метастазов, костной ткани в зоне сканирования, лёгких и возможной второй опухоли в молочной железе.
КТ гораздо дешевле ПЭТ. Отличие КТ от ПЭТ — очаги видны, но не «светятся»: опытный специалист крайне редко оставляет их незамеченными.
Более информативным исследованием является только ПЭТ (компьютерная томография вместе с позитронно-эмиссионной томографией). Но оба метода сопряжены с лучевой нагрузкой.
Если по результатам УЗИ, КТ, МРТ или ПЭТ не были обнаружены метастазы в лимфатические узлы — в развитых странах при операции пациенту всегда будет выполнена биопсия сторожевых узлов.
Если на фоне предварительного лечения признаки метастазов в узлы исчезли — биопсия сигнальных узлов тоже будет сделана (по рекомендациямЕвропейской Организацией по Изучению и Лечению Рака (EORTC).
Рентгенография
Рентгенография (как КТ и ПЭТ грудной клетки) используется для обнаружения метастазов в лёгкие, но по информативности проигрывает им (менее чувствительна).
При раннем раке (опухоль до 2 см, без МТС в лимфоузлы) допустимо выполнение рентгенографии в 2-х проекциях. Рентгенография не показывает метастазы в подмышечные и парастернальные лимфатические узлы (в отличии от КТ, МРТ или ПЭТ), метастазы в лёгкие видны только большего размера, как и метастазы в кости.
Флюорография для обследования онкологических пациентов не пригодна: она допустима только при доброкачественных опухолях (кисты, фиброаденомы, папилломы). Это связано с тем, что её информативность ещё хуже, чем у рентгенографии.
Причины рака глаз
Считается, что от рака никто не застрахован. Заболевание появляется на фоне:
- Генетических факторов. Риск новообразований высок, если в семье уже были аналогичный прецеденты.
- Эмоционального состояния. Данный пункт характеризуют постоянные стрессы, депрессивные настроения, угнетенное расположение духа.
- Плохой экологии.
- ВИЧ-инфицирования.
- Вторичного рака (при метастазировании изначальной опухоли).
- Ультрафиолетового воздействия. Людям после 30 лет рекомендовано как можно реже находиться на открытом солнце, отказаться от посещения соляриев, защищать глаза от ультрафиолета с помощью солнцезащитной оптики.
Принято считать, что рак атакует при резком снижении иммунитета, которое характерно для разных инфекций вирусной природы.Согласно статистике, рак поражает в 60% случаев конъюнктивальную оболочку глаз. Примерно у 34% больных медики диагностируют новообразования, поразившие глаз изнутри. Еще реже встречается рак глазной орбиты (всего 24% приходится на его долю). К счастью, злокачественные новообразования глаз диагностируются реже, чем доброкачественные, которые легче поддаются лечению.Диагноз «рак глаза» не всегда звучит как приговор. Как правило, он определяется на ранних стадиях, поскольку легко визуализируется (даже человек, не имеющий отношения к медицине, способен определить изменения в органах зрения). Поэтому наружный рак глаза, симптомы которого хорошо заметны, зачастую диагностируется на ранних стадиях развития, что существенно упрощает терапию и увеличивает шансы на победу в борьбе с заболеванием.
Классификация рака кожи
Чаще всего используют клиническую классификацию, выделяя 5 стадий заболевания. Учитывают размер, вид и локализацию опухоли, глубину поражения слоев кожи, наличие метастазов в лимфатические узлы и другие органы. Неблагоприятными признаками считаются:
- толщину более 5 см;
- прорастание в подкожную клетчатку и ниже;
- вовлечение в опухолевый процесс нервов;
- локализацию новообразования на ухе или губе;
- плохо или низкодифференцированные опухолевые клетки. Чем больше отличие такой клетки от нормальной клетки кожи, тем быстрее она делится.
Стадии рака кожи
- Начальная (нулевая) – опухоль четко очерчена, не прорастает в окружающие ткани (карцинома in situ). В периферических лимфоузлах и других органах опухолевые клетки не обнаруживают.
- 1 стадия – опухоль менее 2 см в диаметре, имеет лишь один неблагоприятный признак, метастазы не обнаружены;
- 2 стадия – опухоль больше 2 см в диаметре, имеет 2 и более неблагоприятных признака, метастазов нет;
- 3 стадия – опухоль проросла в прилегающую костную ткань (челюстную или височную кость), но метастазов нет. Опухоль может быть любого размера с любым количеством неблагоприятных признаков, но если есть метастазы в ближайшем лимфатическом узле, размеры которого менее 3 см, то это 3 стадия рака.
- 4 стадия – диагностируется в четырёх случаях:
- размер лимфоузла, расположенного на той же стороне, что и опухоль, вместе с метастазами составляет более 3 см;
- рак распространился на несколько лимфоузлов или на один, но его размер более 6 см.
- опухоль проросла в кости (кроме челюстной и височной)
- есть метастазы в других органах.
Методы диагностики
Помимо стандартных методов диагностики (сбор анамнеза, осмотр), для установления диагноза базалиомы кожи лица специалисты используют дополнительные инструментальные и лабораторные методы. К ним относятся:
- Мазок-отпечаток (при наличии на поверхности кожи эрозии или язвы) или соскоба с поверхности опухолевого образования (при отсутствии изъязвления) и последующее проведение цитологического исследования.
- Биопсия. Проводится обычно с целью уточнения диагноза при подозрении на базалиому по итогам проведения цитологического анализа.
Также активно используется дерматоскопический метод. Особенно информативна дерматоскопия при дифференциальной диагностике пигментной формы базалиомы кожи лица и меланомы.
Удаление доброкачественных новообразований кожи
К доброкачественным новообразованиям кожи относят пигментные невусы (родинки), папилломы, липомы, фибромы, гемангиомы, бородавки, контагиозные моллюски и др. Основные показания для их удаления:
- Высокий риск злокачественного перерождения. Например, родинка, которая выглядит «неправильно»: асимметричная, с неровными нечеткими краями, неоднородной окраской, если она быстро растет.
- Образование, которое находится в местах, где оно постоянно подвергается травмам, трению одеждой.
- Образование, которое находится в заметном месте, вызывает эстетический дефект.
Существуют разные методы удаления доброкачественных опухолей кожи. Врач подбирает подходящий, в зависимости от типа, размеров, локализации новообразования:
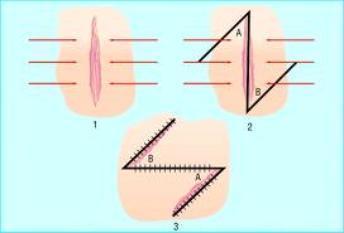
- Иссечение скальпелем — классическая методика. В настоящее время к ней прибегают редко, так как она довольно травматична, после нее остаются выраженные рубцы. Классическая хирургия может быть показана в случаях, когда новообразование имеет большие размеры, и врач сомневается в его доброкачественном характере. Если доброкачественное новообразование возвышается над кожей, хирург может срезать его с помощью лезвия или изогнутых ножниц, предварительно захватив пинцетом и оттянув.
- Электроэксцизия. Вместо скальпеля используют специальный инструмент, например, в виде иглы, на которую подают электрический ток. Он рассекает и сразу прижигает ткани.
- Радиоволновая хирургия — вместо скальпеля применяется пучок радиоволн высокой интенсивности. Они рассекают ткани, сразу останавливают кровотечение. После вмешательства обычно достигается отличный косметический эффект, на коже остается едва заметный рубец. Удаленные ткани сохраняются — их можно отправить в патоморфологическую лабораторию, где они будут исследованы на предмет наличия злокачественных клеток. С помощью радиоволновой хирургии можно удалять новообразования в любых, даже труднодоступных местах — например, на слизистой оболочке ротовой полости.
- Лазерная хирургия — удаление новообразований кожи с помощью лазера. Он также обеспечивает минимальную кровопотерю, отличный косметический эффект, исключает риск инфицирования. Недостатком данной методики является то, что лазер полностью уничтожает ткани новообразования, и их не получится изучить в лаборатории. В то же время, лазерная хирургия зачастую является предпочтительной. С помощью нее можно удалять практически любые доброкачественные новообразования, расположенные в любых местах. Ее широко используют в косметологии, потому что она хорошо подходит для удаления образований на коже лица, шеи, зоны декольте, рук.
- Криодеструкция — уничтожение новообразования с помощью низкой температуры. Для этого используют жидкий азот или лед угольной кислоты. Замораживающий агент просто прикладывают к коже. При этом ткань получает сильное обморожение, жидкость в клетках замерзает, образуются кристаллы льда с острыми краями, которые повреждают клеточную мембрану. При этом окружающие здоровые ткани остаются неповрежденными. Существуют разные виды криодеструкции: можно сделать аппликацию ватным тампоном, использовать охлажденный металлический аппликатор, распылить криоагент с помощью специального аппарата. Главное преимущество криодеструкции в том, что после нее не остается заметных рубцов.
Иссечение опухолей кожи в среднем продолжается 15–20 минут. Его выполняют под местной анестезией, в амбулаторных условиях, без госпитализации в стационар.
При больших и множественных новообразованиях может потребоваться несколько операций, такой пациент может быть госпитализирован в стационар.
Какой метод удаления доброкачественных новообразований кожи самый лучший? На этот вопрос не существует однозначного ответа. Хирург выбирает подходящий метод, в зависимости от характера, локализации, размеров новообразования.
Запишитесь на прием к врачу в клинике Медицина 24/7. После осмотра и обследования он расскажет, какая методика наиболее предпочтительна в вашем случае.
Признаки отторжения имплантата молочной железы
Отек
Первый признак возможного отторжения импланта – отек, который не проходит дольше 3 недель после маммопластики. Состояние свидетельствует о плохом заживлении тканей.
Серома
Острое отторжение имплантата может проявлятьсяв раннем послеоперационном периоде в виде серомы: между тканями молочной железы скапливается жидкость. Грудь при этом увеличивается, молочные железы выглядят несимметричными. При пальпации может ощущаться перекатывающаяся жидкость.
При своевременном обращении врач удаляет серозную жидкость под контролем УЗИ с помощью шприца.
Гематома
Еще один симптом возможного отторжения грудного импланта – гематома. Ее развитие возможно из-за кровоточивости сосуда. Сосуд может кровоточить из-за того, что в ходе операции хирург некачественно выполнил коагуляцию.
Другая причина – сосудистое кровотечение открылось после операции и наложения швов из-за травмирования сосудистой стенки (поэтому плохая свертываемость – противопоказание к маммопластике, обязанность хирурга его выявить, а задача пациентки – не скрывать).
Для устранения проблемы необходимо сделать прокол и очистить молочную железу от клеток гематомы.
Гнойная инфекция
Возникает из-за врачебных ошибок, несоблюдения пациенткой рекомендаций врача либо как непредсказуемая индивидуальная реакция организма.
Лечение – хирургическое: нагноение удаляют, ткани промывают, дренируют, назначают антибиотики. При неэффективности этих мер имплантат удаляют.
Некроз
Омертвение тканей округ имплантата может развиться из-за несоблюдения пациенткой врачебных рекомендаций – курения, раннего приема антикоагулянтов и т. п.
Лечение – только хирургическое.
Рубцевание тканей
Инфекционные заболевания в раннем послеоперационном периоде могут замедлить заживление тканей и спровоцировать формирование рубцов. Поэтому склонность к образованию келоидов – противопоказание к маммопластике; обязанность хирурга ее выявить, а задача пациентки – не скрывать.
Требует системного лечения. Результат не гарантирован.
Разрыв имплантата
Разрыв имплантата вызывает его отторжение из-за вытекания жидкости. Возможен при использовании дешевых несертифицированных имплантатов сомнительных производителей. Представляет угрозу для жизни пациентки и требует немедленного удаления.
Миграция имплантата
Чаще вызвана неправильно подобранным размером, низким качеством и гладкостью имплантата либо его неверной постановкой. Иногда возникает из-за раннего отказа от компрессионного белья, сна на спине и занятий спортом.
Решение проблемы – повторная операция.
Развитие системных заболеваний
Развитие в отсроченном послеоперационном периоде сахарного диабета, болезней щитовидной железы, крови и онкологических патологий теоретически может стать причиной отторжения имплантата.
Виды новообразований на коже
Любые опухоли или новообразования, локализованные на коже, по классификации можно отнести к трем большим группам:
- доброкачественные элементы;
- предраковые образования;
- злокачественные опухоли.
Хотя сами по себе доброкачественные новообразования кожи не угрожают жизни пациента, но если они расположены в неудобном месте и вырастают до больших размеров, их наличие приводит к нарушениям функции органов, они давят на нервные стволы, провоцируя боль, нарушают кровообращение, пережимая артерии или вены.
Если на новообразования кожи, относящиеся по классификации к доброкачественным, постоянно влияют различные внешние агрессивные факторы – инфекционные агенты (бактерии, грибки либо вирусы), травмы, химические раздражающие вещества, облучение, возможен переход в предраковые и злокачественные поражения. Однако важна еще и наследственная предрасположенность к подобным заболеваниям.
Виды доброкачественных новообразований кожи
Хотя клетки в доброкачественных элементах на коже утратили контроль в отношении деления, их вполне можно определить, частично они сохраняют свою функциональную активность. Подобные опухоли кожи лица либо тела имеют специфику расти очень медленно, давя на окружающие ткани, сдвигая их, но, не проникая внутрь окружающих органов.
Выделяются различные виды новообразований на коже человека, в зависимости от преобладающих клеток и локализации процесса, возможности перехода в более серьезные формы болезни.
Поражения жировой ткани могут быть в форме липомы и атеромы. Первая имеет вид округлого образования из жирового слоя, не имеет склонности к переходу в рак. Атерома по своему происхождению – эпителиальная киста, она может в редких случаях трансформироваться в липосаркому.
Вирусные элементы – бородавки, папилломы, кондиломы имеют вид выпуклостей, наростов на ножке либо широком основании. Некоторые формы могут малигнизироваться из-за частого травмирования, либо изначально имеют бурный рост и большие размеры (кондилома Бушке).
Дерматофибромы происходят из соединительной ткани, чаще бывают у молодых женщин, растут медленно и практически не имеют симптомов. В крайне редких случаях могут переходить в злокачественные. Внешне похожи на узелок в глубине тканей с выпуклой полусферой, гладкой или слегка шелушащейся поверхностью.
Невусы, родинки — это пигментированные области кожи, образованные скоплениями пигментных клеток. Обычно возникают из-за избыточного солнечного облучения. Хотя сами они не опасны, но около половины из всех меланом (раковое поражение кожи) образуются в области родимых пятен или невусов.
Виды предраковых кожных новообразований
При повышенной врожденной чувствительности кожи к солнцу, другим видам облучений может возникать пигментная ксеродерма. Начинается как большое количество веснушек, которые переходят в новообразования, похожие на бородавки. При частом УФ-облучении элементы переходят в разные формы рака (плоскоклеточный либо базальноклеточный).
Болезнь Боуэна – новообразования в форме пятен и узелков, бляшек или бугорков, склонных к слиянию и образованию поверхностей, которые покрыты наростами. Особенно часто бывает у лиц пожилого возраста. Часто переходят в недифференцированные формы рака кожи.
Болезнь Кейера – ярко-красные узлы, имеющие бархатисный вид, склонные к изъязвлениям и покрывающиеся папилломами. Редко переходит в рак, но часто травмируется, болит и кровоточит.
Старческие кератомы – ограниченные узелки, в которых кожа усиленно делится, они превращаются в бляшки, покрываются плотными корками.
Кожный рог – возникает на участках, где кожа травмируется. Образуется конусообразное уплотнение кожи длиной до нескольких миллиметров. Склонно к переходу в рак.
Злокачественные новообразования кожи
На их долю приходится до 10% от всех патрологий. Чаще возникают у пожилых пациентов, от доброкачественных элементов отличаются тем, что клетки образования трудно дифференцируются уже в начальной стадии роста. Клетки теряют свои функции, прорастают в соседние органы и ткани, метастазируют по кровеносным капиллярам и лимфатическим сосудам. В эту группу относят меланому, а также немеланомные раки (плоскоклеточный, базальноклеточный), эпителиомы, саркому Капоши.
Возможные осложнения, вызываемые имплантацией зубов
Осложнения, связанные с имплантацией зубов, можно разделить на две группы:
- Осложнения при имплантации зубов, то есть в процессе самой операции
- Осложнения после имплантации зубов, то есть в послеоперационный период
- Осложнения при имплантации зубов (в процессе операции):
- Проникновения бора за границы верхнечелюстной пазухи или боковых/нижних слоев нижней челюсти (пенетрация)
- Травма нижнелучкового нерва в результате повреждения стенки челюстного канала
- Кровотечение
- Перегрев костных тканей в результате их механической обработки
- Недостаточная первичная фиксация имплантанта
Интересный факт Чаще всего подобные осложнения объясняются недостаточной квалификацией врача-стоматолога, некорректной диагностикой и т.п. Однако современное оборудование и новейшие компьютерные технологии помогают свести риск подобных осложнений к минимуму даже для неопытного врача-стоматолога.
Зубной имплант
Осложнения после имплантации зубов (в послеоперационный период):
- Гематомы
- Кровотечение
- Расхождения швов
- Воспалительные процессы в мягких тканях, окружающих челюсть
- Болевые ощущения в области имплантанта
Подобные осложнения чаще всего объясняются некоторыми особенностями организма пациента, осложнениями, возникшими во время самой операции, либо в результате нарушения пациентом рекомендаций врача в послеоперационный период.
Спустя некоторое время после операции возможны также осложнения в период репаративной регенерации костной ткани вокруг имплантанта.
К числу таких осложнений относят:
- периимплантит
- отторжение имплантатов
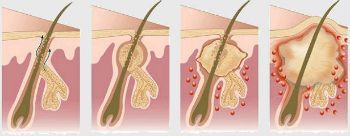
Периимплантит (воспаление костной ткани, окружающей имплантант) является наиболее частым осложнением в период приживления имплантанта.
Причинами, приведшими к периимплантиту, могут стать:
- образование гематомы над заглушкой внутрикостного элемента имплантата и ее нагноение
- некорректно проведенная операция (в частности — неправильное препарирование костного ложа и закрытие операционной раны)
- плохое состояние ротовой полости
Лечение периимплантита состоит в удалении гематомы, гнойника и других причин воспаления, общее лечение пациента, улучшение гигиены полости рта.
Если лечение не принесло результата, то имплантант рекомендуется удалить.
каталог стоматологий
и стоматологов России
80 000
отзывов
1,5 млн
визитов
20 000
клиник
30 000
врачей
Отторжение имплантанта
Отторжение имплантатов в настоящее время встречается крайне редко, так как материал имплантата (чаще всего титан) является биологически инертным веществом.
Отторжение имплантантов чаще всего возникает в результате развития воспаления и в этом плане похоже на периимплантит.
Причинами отторжения имплантатов могут стать:
- перегрев (ожог) костной ткани во время проведения, что приводит к образованию грануляций, которые не дают возможности вживления имплантата в костную ткань
- остеопороз (истончение костной ткани), вызванный нарушения кровоснабжения, в результате чего костная ткань не может нормально разрастись вокруг имплантата
В случае если наблюдается отторжение имплантата, его также приходится удалять.