Мицетома, грибок в гайморовой пазухе
Содержание:
- КТ при остром гайморите у детей
- Хронический синусит.
- Удаление кисты гайморовой пазухи в ЛОР-клинике доктора Коренченко
- Почему появляется киста в носу
- Гайморотомия: как и где проводится
- Диагностика гайморита
- Возможные осложнения
- Преимущества лечения в нашей клинике
- Лечение одонтогенного гайморита
- Профилактика
- Лечение
- Реабилитация и послеоперационный период
- Что такое киста гайморовой пазухи
- Симптомы перфорации пазухи верхней челюсти
- Необходимость ЛОР-сопровождения
- Профилактика
- Диагностика гайморита
- Альтернативные операции
- Заключение
КТ при остром гайморите у детей
КТ верхней челюсти делают не только во взрослом, но и в детском возрасте, поскольку это один из наиболее информативных методов диагностики.
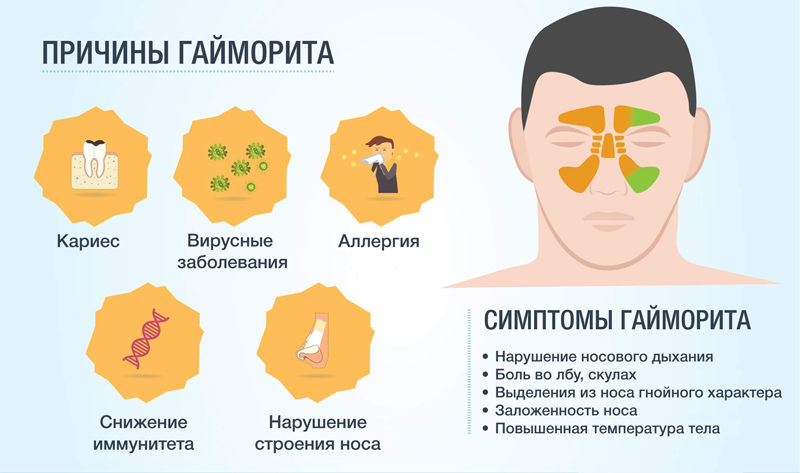
Острый гайморит у детей в большинстве случаев является осложнением вирусной инфекции. Поражая слизистую оболочку носа, вирус практически всегда проникает в синусы и вызывает в них воспаление. Верхнечелюстной синусит у ребенка может развиться на фоне аллергического ринита: при контакте с аллергеном слизистая носа отекает, отток секрета из пазухи ухудшается, и развивается воспаление. К другим предрасполагающим факторам можно отнести:
-
травмы носа;
-
врожденные аномалии (искривление носовой перегородки и др.);
-
воспаление носоглотки;
-
болезни полости рта;
-
наличие в организме хронического очага инфекции;
-
сосудистые нарушения (при ухудшении кровоснабжения гайморовых пазух снижается местный иммунитет и повышается подверженность заболеваниям).
Чтобы избежать ненужного облучения при неосложненных синуситах КТ верхней челюсти и гайморовых пазух детям делают редко. Проведение компьютерной томографии является обязательным при подозрении на внутриглазничные или внутричерепные осложнения и при подготовке к оперативному вмешательству.
Хронический синусит.
Основные симптомы:
В случае хронизации процесса пациентов беспокоит периолическое затруднение носового дыхания, периодические выделения из носа, дискомфорт, ощущение стекания слизи по задней стенки глотки.
Как правило характерны периоды обострения.
Диагностика:
В этом случае диагноз также ставится на основании жалоб, анамнеза заболевания (истории заболевания) и клинического осмотра врачом. Однако, ссылаясь на рекомендации Европейского Общества Оториноларингологов важным и необходимым этапом диагностики является выполнение компьютерной томографии околоносовых пазух носа (КТ ОНП), как минимум в 2-х проекциях (рис. 2).
Рис. 4. КТ ОНП при хронического риносинусите.
Лечение:
Как правило лечение также зависит от степени тяжести протекания заболевания, и может проходить в виде симптоматической, муколитической терапии, проводится промывание полости носа самостоятельно пациентом с использованием специальных растворов, а также необходимым является взятие мазка из полости носа на микрофлору. После чего может быть назначена антибактериальная терапия в соответствии с чувствительностью микроорганизмов.
Однако, в случае хронического риносинусита чаще всего прибегают к хирургическому лечению. На современном этапе наиболее щадящим и физиологичным методом является эндоскопический способ хирургии, т.е. без наружных разрезов, через нос. Все действия хирурга транслируются на мониторе. Целью операции является расширение естественного соустья (дренажного отверстия) верхне-челюстной, а иногда и клиновидной пазух, вскрытие «пораженного» решетчатого лабиринта, обнажение лобного соустья, а также удаление патологического содержимого, в случае его наличия.
Довольно часто хронический риносинусит возникает при анатомических нарушениях – искривленной перегородке носа, гипертрофия крючковидного отростка, заращение естественных соустий в/ч пазух, т.е. в тех случаях, когда нарушается нормальная аэрация синусов. В таком случае необходимо одномоментно выполнять септопластику (операцию по коррекции искривленной перегородки носа) и эндоскопическую гайморотомию.
Операцию рекомендовано проводить под общей анестезией.
Средний срок нахождения в стационаре — 1 сутки (во время которых в полости носа будут установлены тампоны, которые удалят при выписке из стационара). Далее в полости носа останутся силиконовые пластины, которые удаляют, как правило, на 7-е сутки.
Восстановительный период – 1-2 недели.
В послеоперационном периоде:
- В течение 10 дней необходимо избегать излишней физической нагрузки;
- В течение 10 дней не принимать горячую ванную, не посещать сауну и бассейн (во избежание развития кровотечения);
- Проводить промывание полости носа солевыми растворами, и использовать назначенные врачом интраназальные препараты;
- Контрольный осмотр проводится на 5-7 стуки
Более подробную информацию можно получить у наших врачей.
Для эндоскопической операции по поводу хронического риносинусита в Одинцовском ринологическом центре необходимо:
- Консультация ЛОР-врача;
- Общий анализ крови;
- Общий анализ мочи;
- Биохимия крови (общий белок, сахар крови, холестерин, билирубин, АСТ, АЛТ, креатинин, мочевина);
- Группа-крови и резус-фактор + коагулограмма;
- Серологические исследования на ВИЧ, гепатиты В и С, реакцию Вассермана;
- ЭКГ;
- Рентгенография грудной клетки;
- Консультация терапевта.
Удаление кисты гайморовой пазухи в ЛОР-клинике доктора Коренченко
См. такжеЛечение ЛОР-заболеванийКиста в верхнечелюстной пазухеЛечение кисты верхнечелюстной пазухиОперация по удалению кисты в верхнечелюстной пазухе
Эндоскопические ЛОР-операции проводятся не во всех клиниках. Ведь они требуют современного оборудования, наличия у врача соответствующих навыков и сертификатов. ЛОР-клиника доктора Коренченко – современный специализированный и хорошо оснащенный медицинский центр. Наши специалисты имеют высокую квалификацию и богатый клинический опыт, все необходимые сертификаты и навыки. При лечении пациентов мы используем только современные, клинически проверенные и высокорезультативные методики.
Эндоскопия в Клинике доктора Коренченко – важная и широко применяемая лечебно-диагностическая процедура. Она входит в базовый осмотр всех обращающихся и наблюдаемых пациентов, что позволяет врачам получать достоверную и точную информацию о текущем состоянии ЛОР-органов. Удаление верхнечелюстных кист и большинство других операций наши специалисты тоже проводят эндоскопически, с высоким результатом и без длительной реабилитации пациентов.
Почему появляется киста в носу
К основным причинам появления верхнечелюстных кист относят:
- Повторяющийся или хронический верхнечелюстной синусит (гайморит). Воспалительные изменения слизистой оболочки приводят к закупорке или рубцеванию выводных железистых протоков. Вырабатывающийся секрет не имеет оттока, скапливается и растягивает железу. Так образуются истинные слизистые и серозные кисты.
- Хроническое неинфекционное воспаление (чаще аллергической природы), сопровождающееся гиперплазией слизистой оболочки носа и придаточных пазух.
- Стоматологическая патология, формирующиеся при этом кисты называют одонтогенными. Самая частая причина их появления – воспаление вокруг корня кариозного зуба или около зубного зачатка верхней челюсти. Гнойный процесс приводит к атрофии и разрушению костной ткани, распространяясь на стенки гайморовой пазухи. К более редким причинам относят аномально глубокое расположение корней зубов и чрезмерно травматичное удаление зубов.
- Предрасполагающими факторами выступают травмы лицевого отдела черепа, врожденные аномалии с асимметрией твердого неба и костей носа, иммунодефицитные состояния. Изредка киста в пазухе образуется на фоне врожденного дефекта продукции слизи, когда секрет желез имеет чрезмерно вязкую консистенцию.
Гайморотомия: как и где проводится
См. такжеЛечение ЛОР-заболеванийЛечение хронического гайморитаЛечение гайморитаГайморит
Гайморотомия – наиболее результативная операция по лечению хронического гайморита. Она может проводиться с помощью классических хирургических инструментов, но в настоящее время предпочтение отдается малоинвазивной эндоскопической методике.
Использование эндоскопа позволяет визуально контролировать все манипуляции, повышает точность процедуры, существенно снижает ее травматичность и уровень кровопотери. Восстановление после эндоскопической гайморотомии проходит быстрее и легче, чем после классических операций на синусах. Пациенты при этом не нуждаются в продолжительной госпитализации и уже через 2–3 часа могут покинуть клинику.
Диагностика гайморита
См. такжеЛечение ЛОР-заболеванийЛечение хронического гайморитаЛечение гайморитаГаймотерапия
Диагностика гайморита складывается из сбора анамнеза, общего и ЛОР-осмотра пациента, инструментальных методик.
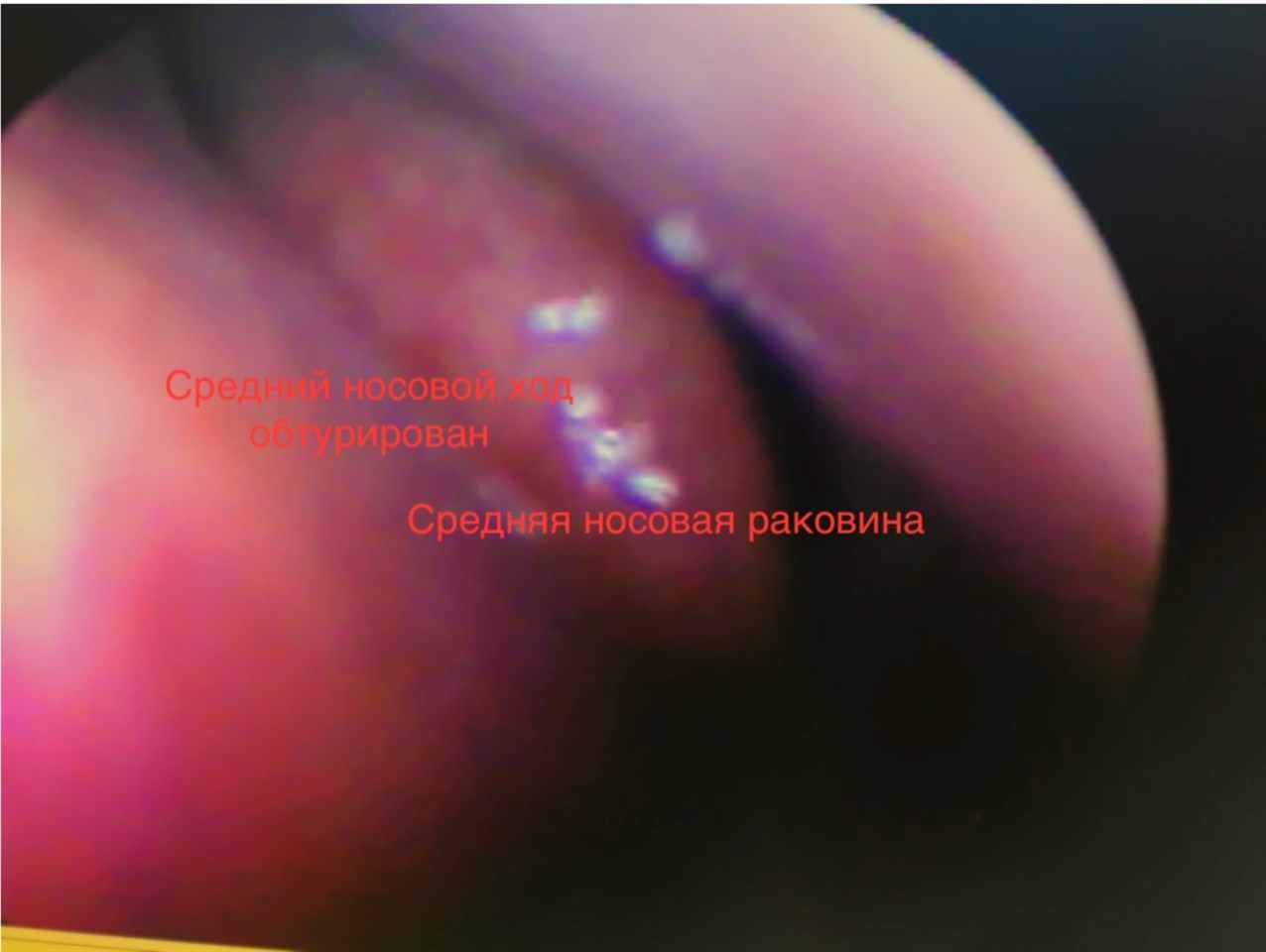
Могут быть выявлены болезненность при пальпации и перкуссии (простукивании) околоносовой области, отек щеки и нижнего века, «аденоидный» тип лица. Обязательным моментом диагностики является передняя и задняя риноскопия – осмотр полости носа. При этом отмечаются отек и покраснение слизистой оболочки, наиболее выраженные в среднем носовом ходе. Достоверный симптом гайморита – полоска гнойных выделений из устья пораженной пазухи.
Инструментальная диагностика гайморита включает:
- диафаноскопию (просвечивание пазух);
- диагностическую пункцию;
- рентгенографию;
- МРТ, КТ лицевого черепа;
- эндоскопию с осмотром носовых ходов и даже полости гайморовой пазухи – высокоинформативный современный метод обследования.
Адекватная диагностика – это не только подтверждение наличия гайморита
Важно определить тип заболевания, выявить предрасполагающие факторы и ранние признаки осложнений. Это позволит врачу составить оптимальный план лечения
Возможные осложнения
После операции по удалению кисты из верхнечелюстной пазухи может появляться отёк слизистой оболочки, ощущение её сухости или обильные выделения из носа, боль в том участке, через который осуществляли доступ к пазухе. Эти симптомы не являются осложнениями хирургического вмешательства и обычно проходят за несколько дней. Если они сохраняются и усиливаются, нужно обратиться за консультацией к врачу.
Характер осложнений после операции зависит от используемой методики:
- если доступ к пазухе осуществлялся через альвеолу зуба, разрез или прокол в верхней челюсти, может появиться свищевой ход;
- при микрогайморотомии и радикальной гайморотомии есть риск повреждения подглазничного или тройничного нерва с развитием неврита. В этом случае участки кожи, слизистой полости носа и рта немеют, что требует дополнительного лечения;
- воспаление и/или нагноение раны развивается, если она инфицируется (при некачественном уходе за полостью рта, в случаях, когда пациент не выполняет назначения врача).
Преимущества лечения в нашей клинике
Подводя итоги можно понять, что получить дефект перегородки полости верхней челюсти очень легко. Это зависит как от действий стоматолога, так и от индивидуальных анатомических особенностей пациента.
Обращаясь за лечением в нашу клинику в Москве, вы можете быть уверены, что таких осложнений у вас гарантированно не будет. У нас проводят профилактику осложнений.
Для этого у нас назначают обязательный комплекс профилактических мероприятий по их предотвращению:
- Мы проводим полное обследование больных перед проведением всех стоматологических манипуляций.
- Выполняем исчерпывающую оценку анатомо-топографических особенностей пациента.
- Мы соблюдаем все этапы стоматологических манипуляций.
Вы останетесь довольны качеством стоматологических услуг, если обратитесь к нам в клинику. В нашей клинике есть самое современное оборудование на уровне стандартов лучших европейских и американских стоматологических клиник. Мы можем предложить вам полный спектр всех диагностических процедур в одном месте. Наши врачи прошли обучение в ведущих мировых центрах стоматологии и владеют новейшими методиками лечения и протезирования. Мы поможем даже в самых сложных случаях. Мы разрабатываем индивидуальный курс лечения с учетом всех особенностей больного. Мы используем только проверенные методики лечения и материалы самого высокого качества. Наша клиника сделала доступными самые высококачественные стоматологические услуги. С полным спектром наших возможностей по лечению и диагностике вы можете ознакомиться на нашем сайте.
Лечение одонтогенного гайморита
Одонтогенный гайморит – это достаточно серьезное заболевание, которое не лечится народными методами. Его лечение должно осуществляться строго под контролем врача.
- Первым делом при лечении следует немедленно уничтожить источник инфекции – инородные тела или пломбировочный материал. После этого следует провести санацию ротовой полости и вылечить зуб, который стал причиной гайморита;
- После этого следует удалить из пазухи гной, однако чаще всего это делается прямо вместе с эндоскопической диагностикой. Процедура осуществляется под местным обезболиванием в амбулаторных условиях, и практически сразу после нее пациента уже отпускают домой;
- В некоторых случаях удаление гноя требует общей анестезии. Также общая анестезия может потребоваться для удаления из гайморовой пазухи инородных тел. Обычно в таких сложных случаях больного после процедуры на сутки кладут в стационар;
- После того, как причина болезни устранена, необходимо несколько дней принимать сосудосуживающие средства, которые помогут слизистой оболочке рта и носа вернуться в здоровое, нормальное состояние;
- Также после операции нужно каждый день промывать нос специальными лекарственными растворами. Такое лечение должно длиться столько, сколько скажет врач;
- Если заболевание осложнено гнойными выделениями, или отмечаются осложнения, то может быть показан прием антибиотиков;
- На месяц после лечения одонтогенного гайморита следует ограничить физические нагрузки.
Профилактика
Избежать кисты можно, для этого требуется ряд рекомендаций:
- Чистить зубы лучше не 2 раза в сутки, а после каждого приема пищи. Если этого не получается сделать – купить ирригатор в компактном корпусе для ополаскивания полости рта чистой фильтрованной водой на учебе или работе.
- Регулярно проходить рентген гайморовых пазух или делать панорамные снимки челюстей – хотя бы раз в год в рамках плановых медосмотров.
- Своевременно лечить любые стоматологические недуги, не допускать их развития в хроническую форму.
- Избегать травм челюстей при занятиях единоборствами и активными видами спорта.
- Раз в полгода посещать стоматолога для профилактических осмотров.
Лечение
Медикаменты, домашние средства и специальную терапию необходимо назначать в соответствии с типом заболевания.
При лечении гайморита человека не надо госпитализировать, так как обычно ему хватает домашних и амбулаторных процедур.
Лечение носит комплексный характер: прием препаратов, устраняющих отдельные симптомы заболевания, физиопроцедуры, прием препаратов для укрепления иммунитета, прием антибиотиков.
Основные методы лечения гайморита:
Антибиотики широкого спектра действия для внутреннего применения. Назначаются врачом, при правильном применении почти безвредны для организма. Использовать средство можно только если у ребенка есть высокая температура и интоксикация
Важно: чтобы защитить желудочно-кишечный тракт во время приема лекарства, нужно вместе с лекарством принимать пробиотики или пребиотики.
Антисептические препараты для местного применения препараты, воздействующие на причину заболевания – болезнетворные бактерии. К таким препаратам относятся и капли на основе серебра протеината, помогающие избавиться от насморка
Стоит обратить внимание, что сейчас в аптеках очень много таких капель от разных производителей, но для безопасного применения лучше выбирать ту компанию, которая производит оригинальный препарат
Укрепление иммунитета при помощи народных и лекарственных средств: горчичник, обтирание, чаи с травами, прополис (ватные диски свернуть и положить в ноздри на 5 минут), витамин C.
Физиотерапевтические процедуры: ингаляции, электрофорез, «синяя лампа».
Домашняя физиотерапия: ингаляции при помощи небулайзера, паровые ингаляции.
Если никакое из средств не подойдет, то врач может назначить хирургическое вмешательство. Как правило, это прокол, через который убирают скопившийся в пазухе гной.
Реабилитация и послеоперационный период
Время регенерации мягких тканей после надрезов составляет около недели, для предотвращения развития воспалений может использоваться плазма крови пациента, тогда заживление послеоперационных ран пройдёт быстрее. Чтобы избежать или минимизировать появление отёков и синяков на лице, рекомендуется использовать холодные компрессы, прикладывать их следует к местам оперативного вмешательства на пять-десять минут с получасовыми перерывами.
В течение всего периода реабилитации следует выполнять ряд несложных требований:
- Избегать авиаперелётов, потому что перепады давления негативно влияют на костную регенерацию
- В первые недели после операции рекомендуется исключить сильные физические нагрузки, посещение бань и саун и активные виды спорта – ныряние со скалы в воду может спровоцировать смещение введённого препарата.
- Гигиену полости рта желательно начинать на следующий день после процедуры, используя щётку с мягкой щетиной.
- Не употреблять горячие блюда и твёрдую пищу, воздерживаться от питья через соломинку.
- Чтобы избежать появления вакуума в придаточных пазухах, кашлять, чихать и сморкаться необходимо с открытым ртом и очень аккуратно.
- Следует избегать переохлаждения и перегревания организма, а так же ситуаций, связанных с перепадами пневматического давления. В течение нескольких дней после операции необходимо воздержаться от курения или максимально его ограничить.
- В течение 14 дней после операции нельзя использовать съёмные протезные конструкции.
Что такое киста гайморовой пазухи
Киста верхней челюсти представляет собой объемное доброкачественное образование, происходящее из слизистой оболочки гайморовой пазухи и имеющее вид пузыря, содержащего внутри жидкость. При этом содержимое ее полости бывает различным, это зависит от механизма появления и характера протекающего патологического процесса.
В зависимости от этого выделяют несколько видов кист верхнечелюстной пазухи:
- слизистые (мукоцеле);
- серозные (гидроцеле);
- гнойные (пиоцеле).
По строению кисты бывают истинными (с внутренней эпителиальной выстилкой в тонкой стенке) и ложными. Псевдокиста в носу не имеет четко отграниченных стенок и выглядят как полости в тканях, обычно они образуются в толще разросшейся слизистой оболочки и могут состоять из нескольких разноразмерных камер.
Кисты не имеют склонности к злокачественному перерождению, тем не менее их нельзя отнести к безобидным образованиям. Они способны нагнаиваться и прорываться, сдавливать прилегающие сосуды и нервы, постепенно разрушать костные стенки пазухи.
Кистозные образования негативно влияют на вентиляцию и дренаж всей системы околоносовых синусов, ухудшают носовое дыхание. Поэтому нередко операция по удалению кисты становится профилактикой хронического рецидивирующего воспаления ЛОР-органов.
Симптомы перфорации пазухи верхней челюсти
Как проявляется перфорирование гайморовой пазухи. Существуют специфические симптомы, когда это происходит.
Признаки перфорации:
- Кровотечение из лунки зуба с включением пузырьков воздуха. При выдохе через нос численность пузырьков возрастёт.
- При перфорации, кровотечение бывает не только из зубной лунки. Оно может быть из носового хода, который близок к пазухе.
- Больной говорит «в нос» или гнусавит.
- Затем возникает ощущение свободного прохождения воздуха через зубную лунку.
- Больной иногда отмечает распирание и чувство тяжести в области средней трети лица со стороны поражения.
Если прободение не было распознано сразу, и лечение не проводилось, то к предыдущей клинике присоединяются симптомы гайморита.
Гайморит проявляется:
- Повышается температура тела.
- Усиливается ощущение распирания в проекции гайморовой пазухи.
- Носовое дыхание затруднено.
- Слизистая носа на стороне поражения отёчна.
- Нарастает общая слабость.
- Ломящая боль в носовой области.
- Гнойное отделяемое из носового хода на той стороне, где была манипуляция.
Необходимость ЛОР-сопровождения
Профилактика
Вы можете уменьшить шансы появления полипов или рецидива после проведенной терапии, если будете придерживаться следующих стратегий:
- Контролируйте проявления аллергии. Следуйте рекомендациям врача, чтобы контролировать течение аллергического заболевания. Если проявления заболевания не уменьшаются, проконсультируйтесь с врачом об изменении лечения.
- Избегайте раздражителей слизистой носа. Избегайте контакта с веществами, которые могут вызвать воспаление или раздражение слизистой (дым, взвесь мелких частиц, едкие химические вещества, аллергены, пыль, шерсть животных).
- Соблюдайте гигиену. Тщательно и регулярно мойте руки. Это один из лучших способов профилактики инфекций, которые могут вызвать воспаление слизистых оболочек носовой полости и пазух.
- Контролируйте влажность воздуха в доме. При низком уровне влажности применяйте устройства для увлажнения воздуха. Это увлажнит дыхательные пути, улучшит самоочищение пазух и носовой полости.
- Используйте средства для очистки носовой полости. Используйте назальный душ (аэрозоли) с изотоническим раствором хлорида натрия чтобы очистить полость. Это позволит уменьшить концентрацию раздражающих агентов на слизистой носа (аллергены, пыль, микробы) и уменьшит воспаление. Если вы самостоятельно готовите солевой раствор, то используйте дистиллированную или кипяченую воду.
Диагностика гайморита
Диагностикой и лечением гайморита занимается ЛОР-врач. Первичный диагноз обычно ставится на основе осмотра и расспроса пациента. Симптомы гайморита могут напоминать другие заболевания, и заставляют людей обращаться к врачам самых разных специальностей. Так, головная боль может быть причиной обращения к неврологу, боль в зубах — к стоматологу, простуда, на фоне которой чаще развивается гайморит — к терапевту.
Врачи этих специальностей должны провести дифдиагноз, то есть исключить «свои» причины вашего недомогания. Как правило, в типичных случаях, диагноз гайморита не вызывает затруднений, и врач после осмотра, направит вас к оториноларингологу (ЛОР-врачу). Иногда, врач может самостоятельно назначить вам рентгенографию пазух носа, посоветовав явиться на прием к ЛОРу уже с результатами снимка. В большинстве случаев, это оправдано, так как сбережет вам время.
ЛОР-врач, после расспроса, проведет риноскопию. Это безболезненный метод исследования носа, когда врач осматривает его полость с помощью зеркала и специального расширителя. Обычным диагностическим приемом при гайморите является простукивание пальцами скуловых и лобных костей для выявления болезненности.
Для уточнения диагноза, помимо рентгеновского снимка может потребоваться:
- компьютерная томография (КТ) или магнитно-резонансная томография (МРТ) пазух носа;
- посев отделяемого из пазух для определения вида возбудителя инфекции и подбора эффективного лечения;
- в редких случаях возникает необходимость в эндоскопическом исследовании пазух — осмотре с помощью тонкого гибкого эндоскопа, снабженного камерой и источником света. Его вводят в пазуху через естественное сообщение с полостью носа.
Альтернативные операции
ЯМИК-катетер
Это такая трубка с манжеткой, которая раздувается в носу, закрывая проход в носоглотку. К катетеру присоединяется шприц, после чего врач попеременно двигает поршень. В результате создается разница давления, и содержимое пораженной гайморитом пазухи вытекает наружу. Также через шприц можно вводить лекарства и физиологический раствор для промывания.
«Кукушка»
Во время такой процедуры врач вводит шприц с теплым раствором антисептика в одну ноздрю, одновременно удаляя этот раствор из другой ноздри с помощью вакуумного насоса. На выдохе больной говорит «ку-ку», чтобы раствор и слизь не попали в глотку. Отсюда и название процедуры.
Баллонная синусопластика
С помощью тонкого катетера в отверстие между гайморовой пазухой и носовым ходом вставляется баллон, который затем раздувают. После расширения отверстия баллон сдувают и извлекают, а вся патологическая жидкость удаляется – и все, больше свободному дыханию ничто не мешает.
Электрофорез
В лечении гайморита особое место отводится физиотерапии, в частности, электрофорезу. В полость носа вводят электроды с тампонами, пропитанных лекарством, которые подключены к аппарату, который подает на них переменный электрический ток. Под его действием лекарство интенсивно проникает в воспаленные ткани, достигается лечебный эффект.
Важно! Электрофорез, как и другие методы физиотерапии, не рекомендуют при остром гайморите или обострении хронического. Это может привести к ухудшению и закончиться осложнениями
Поэтому физиотерапию назначают в период ремиссии и стихания воспаления.
Лазерная терапия
Лазером воздействуют на область верхнечелюстных пазух, чтобы улучшить микроциркуляцию и уменьшить отечность слизистой оболочки. Наилучший эффект достигается при применении особых оптических насадок –специально для полостей носа.
Заключение
Современная медицина предъявляет все более высокие требования к оказанию медицинской помощи. На вооружении у врачей появляются точные неинвазивные методы диагностики. Вместе с тем все большую популярность приобретают щадящие, минимально травматичные, функциональные хирургические техники.
Обследование зубов и челюстей на компьютерном томографе позволяет определить не только патологию стоматологического характера, но и получить информацию о сопутствующей ЛОР-патологии. Комплексный подход к лечению пациентов с проблемными околоносовыми пазухами дает хорошие результаты как при устранении предрасполагающих к осложнениям факторов, так и при лечении осложнений, то есть на всех этапах лечения больного стоматологического профиля.
Эндоскопическая хирургия носа и околоносовых пазух произвела переворот в лечении ринологических больных. FESS (functional endoscopic sinus surgery), функциональная эндоскопическая хирургия околоносовых пазух, в настоящее время является золотым стандартом во всем мире. «Классические» методы лечения заболеваний околоносовых пазух уходят в далекое прошлое.
Четкая постановка целей и задач перед оториноларингологом (ринохирургом) является важным моментом при направлении стоматологического больного на консультацию. С другой стороны, необходимо понимать, что просто консультация ЛОР-врача может оказаться «справкой терапевта в бассейн». По-настоящему полезным будет сотрудничество стоматолога и ринохирурга.
Представленная работа направлена на улучшение понимания общих проблем медицинской помощи населению и способов их решения.