Симптомы и лечение синусита у взрослых
Содержание:
- Возможные осложнения
- Диагностика
- Как возникает двухсторонний гайморит
- Как протекает заболевание?
- К каким докторам следует обращаться если у Вас Одонтогенный гайморит у детей:
- Классификация синуситов
- Гнойный гайморит: симптомы
- Характерная симптоматика и отличия острого гайморита от хронического
- Что провоцирует / Причины Одонтогенного гайморита у детей:
- Диагностика Острого гайморита:
- Осложнение и профилактика
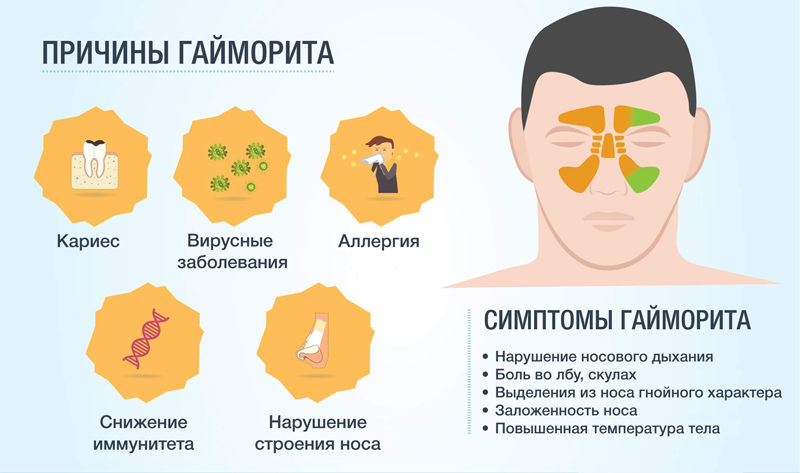
- Причины
- Причины развития гайморита
- Лечение Хронического гайморита:
- Диагностика заболевания
Возможные осложнения
Чаще всего развитие осложнений при гайморите связано с прогрессированием заболевания из-за несвоевременного или неадекватного лечения. У детей младшего возраста острое воспаление в гайморовой пазухе может быстро привести к пансинуситу, менингиту и флегмоне параорбитальной клетчатки.
Возможные осложнения гайморита у взрослых:
- вовлечение в воспалительный процесс других придаточных носовых пазух;
- отиты;
- неврологические осложнения: неврит второй ветви тройничного нерва, ганглиониты крылонебного и шейных симпатических узлов;
- поражение тканей глазницы с развитием гнойного или катарального воспаления (периостит, абсцесс, отек век, флегмона ретробульбарной клетчатки);
- внутричерепные осложнения (инфекционно-токсический отек мозга, менингиты, арахноидиты, абсцессы мозга, синустромбоз).
Затяжной или часто рецидивирующий гайморит также может стать фактором, способствующим развитию различных бронхолегочных заболеваний. А у детей он иногда является фоном для бронхообструктивных состояний.
Диагностика
При постановке диагноза проводятся сбор анамнеза, визуальный осмотр, лабораторные и инструментальные исследования. При риноскопии оцениваются просветы носовых ходов, состояние слизистой, характер выделений, наличие или отсутствие полипов.
Наиболее информативны инструментальные методы диагностики. Рентгенография осуществляется в нескольких проекциях, иногда с применением контрастного вещества. Чтобы уточнить состояние стенок пазухи применяется компьютерная томография. МРТ дает возможность оценить изменения в мягких тканях. В отдельных случаях может потребоваться эндоскопия, пункция синуса с последующим бакпосевом экссудата.
Как возникает двухсторонний гайморит
Как ни банально звучит, но всё начинается с бактерий. Бактерии попадают на слизистую оболочку носа и начинают вести свою жизнедеятельность. Так возникает насморк. Если его не лечить, бактерии активизируются и распространяются на верхнечелюстные пазухи. Это приводит к их воспалению, а в последствии становится причиной боли. Различные вирусы, бактерии стрептококка и стафилококка вызывают катаральное воспаление слизистых оболочек носа, которые в свою очередь отекают, и процесс выхода продуцированной пазухами слизи становится сильно затруднительным. Слизистые массы накапливаются, превращаясь в оптимальную среду для дальнейшей активизации патогенных микроорганизмов. И если при одностороннем заболевании затронута одна пазуха, для двустороннего гайморита характерно поражение обеих. А это значит, что больной испытывает в два раза больше болевых ощущений и дискомфорта. Если своевременно не начать лечение гайморита, катаральное воспаление перерастёт в гнойную форму. А значит, неприятные симптомы лишь усилятся, терапия двухстороннего воспаления затянется и, вероятнее всего, станет причиной направления в стационар.
Хотя гайморит может возникать самостоятельно, по большей части он проявляется как осложнение перенесённых инфекционных заболеваний (гриппа, кори, скарлатины) или недолеченного насморка.
Помимо вирусной этиологии существуют другие предпосылки для развития болезни. Вызвать двухсторонний гайморит могут:
- травмы носа;
- хронический насморк;
- искривлённая носовая перегородка и другие аномальные особенности строения полости носа;
- аллергические реакции;
- стоматологические болезни.
Предпосылками гайморита могут служить факторы, ослабляющие иммунную систему человека (переохлаждение, неблагоприятные условия труда), а также различные новообразования в носу (киста, полипы).
Случаи заболевания учащаются в холодный период года, когда иммунитет человека ослаблен и легко поддаётся атакам вирусов и бактерий.
При отсутствии правильного лечения острого двустороннего гайморита, воспаление переходят в хроническую форму. Хронизация воспалительного процесса происходит в каждом десятом случае. При гайморите нужно руководствоваться правилом: лучше сразу обратиться к ЛОР-врачу и не затягивать лечение, чем потом несколько раз в год бороться с обострениями хронического заболевания.
Как протекает заболевание?
Одновременное воспаление в обеих пазухах провоцирует ярко выраженные признаки:
- болевые ощущения в области обеих пазух, лба, около носа; при надавливании на эти участки или при наклоне головы болевые ощущения усиливаются;
- головная боль;
- заложенность носа с обеих сторон;
- повышенное слезотечение;
- выделения из носовой полости различного цвета (от прозрачных до жёлто-зелёных) в зависимости от тяжести воспаления;
- постоянное чувство распирания в области гайморовых пазух;
- повышение температуры тела до 38°С;
- слабость, недомогание.
При хронической форме заболевания симптомы менее ярко выражены. Больной может жаловаться на длительную заложенность носа. Из-за постоянно нарушенного носового дыхания, мозг не насыщается кислородом в полной мере, и человек, страдающий двусторонним гайморитом, быстро утомляется, испытывает проблемы с памятью, у него снижается работоспособность.
К каким докторам следует обращаться если у Вас Одонтогенный гайморит у детей:
Инфекционист
Педиатр
Хирург
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Одонтогенного гайморита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Классификация синуситов
Исходя из от того, какая из придаточных пазух поражена выделяют гайморит, этмоидит, фронтит, сфеноидит. Каждый из видов болезни (кроме сфеноидита) может быть односторонним (когда поражается одна пазуха) и двусторонним (если обе). Второй вариант встречается реже.
В зависимости от состояния пациента и выраженности симптомов выделяют лёгкую, среднюю и тяжёлую формы течения заболевания.
Исходя из факторов, вызвавших воспаление, выделяют инфекционные и неинфекционные формы болезни. К первым относят бактериальный, вирусный и грибковый синуситы. Ко второй группе — аллергический, вазомоторный, медикаментозный, травматический, смешанный.
Воспалительный процесс в пазухах протекает по-разному — отсюда ещё одно разделение синуситов на: экссудативный и продуктивный. Главный признак экссудативной формы — обильные слизистые выделения. Для продуктивной характерно сильное разрастание слизистой оболочки.
Экссудативная форма болезни в свою очередь делится на катаральную, серозную и гнойную форму. При катаральном синусите выделения обильные, прозрачные, гной отсутствует. При серозной форме слизи выделяется заметно больше, но выделения также прозрачны. Гнойная форма говорит о присоединении к воспалительному процессу бактерий. Выделения в данном случае имеют зеленоватый оттенок и плохо пахнут.
Продуктивный синусит проявляется в пристеночно-гиперпластической форме, когда поверхность слизистой оболочки заметно увеличивается в размерах, и в полипозной форме, когда разрастается полипозная ткань (как правило, возникает, если человек страдает заболеванием уже не первый год).
Гнойный гайморит: симптомы
В зависимости от разновидности гайморита симптоматика заболеваний будет отличаться.
Острая форма начинается и развивается стремительно и характеризуется яркими симптомами. Самый узнаваемый признак воспаления гайморовых пазух – сильная боль в переносице и месте локализации пазух – под глазами в области щёк. Гной, находящийся в пазухах, давит на их стенки, что вызывает болевые ощущения. Боль становится сильнее в вечерние часы и при наклоне головы. Иногда она может отдаваться в висках или челюсти.
Другой явный признак заболевания – гнойные выделения из носа зелёного или жёлтого цвета, которые могут иметь неприятный запах. В некоторых случаях наблюдается стойкая заложенность носа, когда соустья пазух перекрыты, и насморк отсутствует, так как гнойные массы не могут выйти наружу. Заложенность носа приводит к появлению гнусавости в голосе и снижению обоняния.
Часто острая форма сопровождается повышением температуры тела, отёчностью век, припухлостью щеки в месте поражённой пазухи. Больной чувствует себя вялым, «разбитым», быстро устаёт.
Хроническое – это вялотекущее воспаление. В периоды обострения для него характеры симптомы острой формы заболевания. В стадии ремиссии больной жалуется на:
- постоянные головные боли (боли неинтенсивные);
- насморк;
- заложенность носа и трудности с носовым дыханием;
- отёчность век;
- конъюнктивит;
- постоянное недомогание.
Некоторые симптомы воспаления гайморовых пазух достаточно характерны, по ним и можно заподозрить у себя гайморит. Но верную диагностику гнойного гайморита и лечение может провести только оториноларинголог. Если пациент неверно трактует симптомы и проводит самостоятельно неправильную терапию, это грозит его здоровью и жизни серьёзными последствиями.
Характерная симптоматика и отличия острого гайморита от хронического
Что провоцирует / Причины Одонтогенного гайморита у детей:
Развитию одонтогенных гайморитов чаще всего способствуют хронический периодонтит в области 76541 4567 зубов, перфорация дна верхнечелюстной пазухи при удалении этих зубов, периостит и остеомиелит верхней челюсти, инфекционно-воспалительные процессы в области краевого пародонта, околокорневые и фолликулярные кисты верхней челюсти, травма, внесение инфекции корневыми иглами при обработке каналов зубов.
Инфицирование верхнечелюстной пазухи со стороны одонтогенных патологических очагов связано с анатомо-топографическими особенностями этой области В. Г. Синева отмечает, что одонтогенный гайморит чаще развивается у лиц с хорошо пневматизированной пазухой, для которой характерно развитие всех ее бухт, особенно альвеолярной. При возникновении одонтогенного гайморита имеет значение и расстояние между корнями зубов и слизистой оболочкой верхнечелюстной пазухи, которое у детей достаточно большое и колеблется от 0,2 до 12 мм.
Относительно частое повреждение верхнечелюстной пазухи при удалении моляров и премоляров верхней челюсти также объясняется анатомическим строением этой области. Имеют значение и погрешности в технике проведения удаления зубов.
Воспаление пазухи может быть обусловлено прямым распространением воспалительного процесса на соседние участки кости и дно пазухи или гематогенным инфицированием по кровеносным и лимфатическим путям.
Непосредственным толчком является присоединение к одонтогенному воспалению травмы, охлаждения или общих заболеваний, снижающих общую резистентность организма.
Одонтогенные гаймориты наиболее часто вызываются гноеродной кокковой флорой, среди которой превалирует патогенный стафилококк. При остром одонтогенном гайморите чаще обнаруживается монофлора, при хроническом — смешанная или не выявляется вообще. Отмечается возрастание роли синегнойной палочки в возникновении этого заболевания. А.Г. Шаргородский отмечает, что для одонтогенных гайморитов характерно преобладание стрептококковой флоры над стафилококковой.
Высокую степень сенсибилизации организма больных одонтогенным гайморитом к стафилококку и стрептококку обнаружил М. Азимов, что указывает на немаловажную роль аллергизации организма в возникновении одонтогенных гайморитов.
Дети болеют одонтогенными гайморитами значительно реже, чем взрослые, что связано с анатомо-физиологическими особенностями строения этой области. Верхнечелюстная пазуха у детей меньших размеров, менее пневматизирована, зубы верхней челюсти отделены от слизистой оболочки верхнечелюстной пазухи значительным слоем костной ткани, что уменьшает ее инфицирование при лечении и удалении зубов. С возрастом, когда строение верхнечелюстной пазухи приближается к «взрослому» варианту, вероятность возникновения одонто-генного гайморита увеличивается.
У детей как причина возникновения одонтогенных гайморитов на первый план выступают острые и хронические одонтогенные воспалительные процессы в кости верхней челюсти (хронический периодонтит постоянных зубов, остеомиелит, околокорневые кисты). По клиническому течению различают острые и хронические одонтогенные гаймориты, по характеру патоморфологических изменений — катаральные, гнойные, полипозные, гнойно-полипозные.
Диагностика Острого гайморита:
Врач диагностирует острый гайморит на основании анамнеза и анализа клинической симптоматики и инструментального осмотра. Как правило, признаки гайморита типичны, и доктору легко поставить диагноз
Для доктора важно определить очаг развития гайморита, его форму. После оценки симптомов, врач должен тщательно изучить медицинскую историю болезни пациента (любая аллергия, головные боли, последние инфекции верхних дыхательных путей – простуда, грипп, вирусы, их продолжительность, были ли стоматологические процедуры, какие лекарства принимал больной, имели ли место травмы)
При осмотре врач нажимает на лоб и скулы, чтобы проверить чувствительность и болезненность, изучает другие признаки гайморита, в том числе выделения из носа. Врач проверяет носовые ходы с помощью риноскопа, чтобы проверить наличие слизи и посмотреть структурные аномалии. Если же диагноз не ясен, тогда больному назначается:
- Эндоскопия (риноскопия) включает в себя введение гибкой трубки с волоконно-оптическим светом на конце в носовой проход. Риноскопия позволяет обнаруживать даже очень маленькие отклонения в носовом проходе и помогает лучше оценить структурные проблемы носовой перегородки, а также наличие мягких масс тканей, таких как полипы. Может определить небольшие количество гноя.
- Компьютерная томография околоносовых пазух является наилучшим методом для просмотра придаточных пазух носа. КТ рекомендуют проводить при подозрении на острый гайморит, чтобы предупредить развитие осложнений. КТ полезны для диагностики рецидивирующей формы острого гайморита в качестве определения необходимости операции. КТ показывает воспаление, отек и степень заражения, в том числе глубоко скрытые. Часто КТ может обнаружить присутствие грибковых инфекций.
- Рентгенография околоносовых пазух (на снимке можно увидеть потемнения в области гайморовых пазух). Рентген не широко используется, выявляет отклонения в пазухах. Например, рентген подходит для диагностики фронтального и клиновидного гайморита. Рентгенография не обнаруживает решетчатый гайморит, а эта область может быть основным очагом инфекции, из которой инфекция может распространиться на верхнюю челюсть или лобные пазухи.
- Магнитно-резонансная томография является не столь эффективной, как компьютерная томография. МРТ как правило, не используется для изображения пазухи при подозрении на гайморит. Однако это может помочь исключить грибковый гайморит и может помочь дифференцировать воспалительные заболевания, злокачественные опухоли и выявить внутричерепные осложнения. МРТ используется для показа участков мягких тканей.
- Пункция верхнечелюстной пазухи (применяют крайне редко, после её проведения возможны возникновения осложнений – эмфизема щеки или глазницы, абсцесс, флегмона глазницы, закупорка кровеносных сосудов). Пункция выполняется при помощи иглы, которая выводит небольшое количество жидкости из пазух. Данная процедура требует местной анестезии. Затем жидкость культивируется для определения типа бактерий, вызвавших гайморит.
- Общий анализ крови.
Осложнение и профилактика
Чаще, осложнением верхнечелюстного синусита является переход болезни в хроническую форму, которая в дальнейшем трудно поддается лечению.
Другие виды осложнения:
- возникновение отита;
- абсцесс головного мозга;
- флегмона глазницы;
- воспаление костной ткани;
- гнойный менингит;
При запущенных формах болезни, больного можно потерять навсегда. Только своевременное лечение гарантирует благоприятный исход болезни.
Профилактика
Острый синусит проявляется в основном в холодное время года, поэтому необходимо в осенне-зимнее время следить за своим здоровьем.
Очень важно:
- повышать иммунитет с помощью приема иммуномодуляторов;
- проводить общеукрепляющую терапию;
- следить за гигиеной полости рта;
- лечить все симптомы ОРЗ и ОРВИ;
- не переохлаждаться;
Причины
Как правило, болезнь переходит в хроническую форму из-за некачественной терапии острого гайморита . Нередко пациенты, находясь на амбулаторном лечении, пренебрегают рядом необходимых процедур или самостоятельно отменяют антибиотики, едва почувствовав себя лучше. Не уничтоженный до конца патоген продолжает размножаться, а нарушение микрофлоры слизистой способствует присоединению новых видов болезнетворных агентов. При исследовании содержимого синуса обнаруживаются бактерии (стафилококки, стрептококки, хламидии, гемофильная палочка), вирусы.
Анатомической основой патологии служит сужение на фоне воспаления и без того узкого канала, соединяющего полость носа с верхнечелюстной пазухой. В результате в ней нарушаются процессы воздухообмена и дренажа, что формирует благоприятную среду для дальнейшего распространения инфекции.
Помимо упомянутых факторов, развитию хронического гайморита способствуют:
- Врожденные или приобретенные дефекты носа (искривление носовой перегородки, костные шипы, кисты, полипы или атрофические изменения мягких тканей).
- Наличие постоянных очагов воспаления в глотке, гортани, носовой полости.
- Инфекционное поражение корневой системы верхних зубов, образование свищей вследствие стоматологических операций.
- Частое/длительное аллергическое воспаление носоглотки.
- Вредные привычки, неблагоприятные внешние условия (сухой, загрязненный воздух, переохлаждения, профессиональные вредности, неполноценное питание).
- Ослабление местного и общего иммунитета.
Причины развития гайморита
Чаще всего сначала поражается одна пазуха, но поскольку все околоносовые синусы связаны между собой, то воспалительный процесс из одного синуса переходит на другой. Нередко инфекция распространяется из одной пазухи в другую по вине самого пациента: этому способствует лечение в домашних условиях и неправильное самостоятельное промывание пазух на стадии появляющегося синусита.
Можно выделить следующие причины двустороннего гайморита:
- болезнетворные микроорганизмы, проникающие в верхнечелюстные пазухи (болезнь возникает, как правило, на фоне ОРВИ);
- в десяти процентах случаев причиной заболевания выступают больные зубы: из-за анатомически близкого расположения инфекция с корней зубов может легко проникнуть в гайморовы пазухи (в этом случае мы говорим об одонтогенном гайморите);
- долго не проходящий насморк, который неправильно или вовсе не лечится;
- искривлённая перегородка носа, кисты и полипы, которые могут частично перекрывать пути выхода слизистых масс из гайморовых пазух;
- аденоиды — становятся частой причиной двухстороннего воспалительного процесса в детском возрасте;
- аллергические реакции;
- неблагоприятные внешние условия: загазованность, пыльный воздух, «вредные» производства;
- курение, в том числе пассивное.
Если должное лечение двустороннего гайморита у взрослого или ребёнка не проводилось, произойдёт хронизация воспалительного процесса. Причём при двухстороннем воспалении эта вероятность в разы выше, чем при одностороннем.
Лечение Хронического гайморита:
Успешное лечение требует комплексного подхода, который сочетает коррекцию анатомических проблем, лечение воспаления и облегчение симптомов. Если происхождение болезни инфекционное – необходимо установить конкретного возбудителя и устранить его. Эффективность лечения зависит от применяемого комплекса предпринятых мер. Как правило, лечение комплексное и включает следующие этапы:
Медикаментозная терапия состоит из обезболивающих препаратов (ацетаминофен, ибупрофен и другие), они устраняют легкий и умеренный болевой синдром, и противоотечных средств, которые помогают облегчить симптомы. Противоотечные средства помогают освободить забитые носовые проходы, антигистаминные препараты выводят слизь и контролируют насморк, особенно эти препараты имеют хорошее действие на больных, страдающих аллергией, но они могут вызвать побочные эффекты, такие как пересушивание. При хроническом гайморите обязательны антибиотики (амоксициллин, клавуланат) или спреи, капли. Лечение антибиотиками должно длиться около трех-четырех недель. Если антибиотики были неэффективны при лечении острого гайморита, то их не применяют для хронического, а прописывают отличные от ранее употребляемых. Антибактериальная терапия проводиться вместе с другими видами препаратов, интраназальными кортикостероидами. Цель медикаментозной терапии – уменьшить отек слизистой оболочки, восстановить проходимость каналов пазухи, снижение вязкости гнойных выделений при помощи муколитиков и растворов для промывания.
Физиотерапевтические процедуры, в которые входят промывание (физиологический раствор создает в носу влажную флору и смывает слизь), паровые ингаляции, УВЧ на область пазух, грязевые аппликации. Орошение солевым раствором применяется на постоянной основе.
- Иммунотерапия – назначается на основании результатов иммунограммы.
- Основой лечения считается ликвидация очага инфекции – удаление зуба, имплантата, кисты, резекция верхушки корня зуба. После чего больному назначается курс антибиотиков. Если же лечение не было успешным, тогда проводится хирургическое вмешательство – гайморотомия с ревизией пазухи и удалением измененной слизистой оболочки.
В тяжелых случаях необходимо хирургическое вмешательство. Но операции рекомендованы только в случаях, когда другие варианты лечения были безуспешны. Больному может быть назначена пункция гайморовой пазухи – убирает гной за небольшой промежуток времени. Но не стоит думать, что пункция заменяет медикаментозную терапию. Они проводятся комплексно. Применяются также микрохирургические операции, которые выполняются с помощью эндоскопического и лазерного оборудования. К преимуществам таких операций относится малотравматичность, безболезненность и бескровность, послеоперационный период протекает хорошо.
Осложнения гайморита встречаются довольно редко, как правило, они чаще появляются у детей, нежели у взрослых. К осложнениям хронического гайморита относятся:
- Сгусток крови – формируется в пазухе в районе передней и верхней части лица.
- Распространение инфекции и анаэробных бактерий в мозге – происходит через кости или кровеносные сосуды. Этому процессу могут поспособствовать менингит и другие опасные для жизни факторы. В таких случаях пациент может испытывать легкие изменения личности, головную боль, изменение сознания, у него могут появиться проблемы со зрением, и, наконец, судороги, кома и даже летальный исход.
- Боль, усталость и другие симптомы хронического гайморита могут оказывать существенное влияние на качество жизни. Этот фактор может вызвать эмоциональные переживания, ухудшить нормальную деятельность и сократить время присутствия ребенка в детском саду или школе.
- Остеомиелит – поражение инфекцией лицевых костей.
- «Медикаментозный» ринит – длительное использование противозастойных средств может ухудшить состояние больного и создать скопления слизи.
- Внутричерепные заболевания – провоцирует затяжное лечение.
- Появление различных кист в пазухах – это последствия закупорки слизистых желез, которая происходит по причине увеличения слизистой оболочки. Такое образование давит на стенку полости, в которой находится, чем вызывает костный дефект.