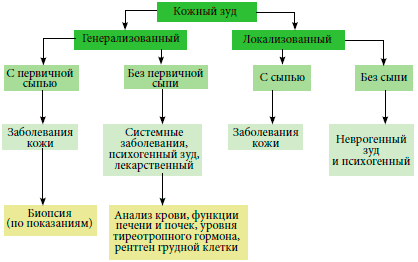
Гусиная кожа
Содержание:
- За что отвечает гормон эстрадиол
- Подготовка
- Как проводится исследование
- Эстрадиол повышен — что делать?
- Лентикулярный и диссеминированный гиперкератоз
- Признаки шелушения кожи
- Экзема и психическое здоровье
- Расшифровка
- В чем разница между экземой и атопическим дерматитом
- Три стадии атопического дерматита
- Уход за кожей при экземе и атопическом дерматите
- Еще раз коротко об экземе
- Способы лечения
- Принципы лечения
- Причины гиперкератоза
- Зуд — самый частый симптом при экземе
- Атопический дерматит
- Фолликулярный гиперкератоз
- Резюме
За что отвечает гормон эстрадиол
Зная, за что отвечает гормон эстрадиол у женщин, можно не сомневаться в его важности и существенном влиянии на работу всех внутренних органов и систем организма. Он оказывает существенное влияние на следующие функции:
- Репродуктивная функция — способствует фертильности, отвечает за нормализацию менструального цикла. Этот гормон подготавливает женский организм к беременности и вынашиванию ребенка: перестройка слизистой оболочки матки, стимуляция сокращения маточных труб, проникновение сперматозоида в яйцеклетку для оплодотворения.
- Сердце и сосуды — до наступления менопаузы эстрадиол у женщин отвечает за эластичность и прочность сосудов. Он нормализует концентрацию холестерина в крови и участвует в предотвращении развития воспаления.
- Кости — влияет на синтез, разрушение и перераспределение остеоцитов (клетки костной ткани). В связи с этим, после 40 лет у женщин возрастает ломкость костей.
- Кожные покровы — стимулируют синтез коллагена и гиалуроновой кислоты. Благодаря этому кожа приобретает здоровую плотность, тонус, становится увлажненной и имеет защиту от фотостарения.
- Головной мозг — косвенно принимают участие в формировании связей между нейронами (клетки нервной системы). Поэтому они оказывают влияние на концентрацию, память, интеллект, нормальную смену циклов сна и бодрствования.
Подготовка
Для получения максимально достоверных диагностических данных рекомендуется придерживаться определенных подготовительных мероприятий. Среди них:
- Кровь сдается утром (с 8 до 11 часов), натощак. Необходимо воздержаться от употребления пищи 12 часов до обследования. Можно выпить чистой воды, но без газа и добавления сахара.
- Отказ от физических нагрузок, избегание стресса и психо-эмоциональных перегрузок за 3 дня до забора крови.
- Сдача должна осуществляться в определенные сроки, указанные лечащим врачом. Если эстрадиол цикл не важен, то процедура проводится в фолликулярную фазу (предпочтительно на 2-4 день менструального цикла).
- Прекращение медикаментозной терапии, особенно гормональной (при возможности и получении одобрения от врача).
Как проводится исследование
Данная процедура представляет собой стандартную медицинскую манипуляцию, предусматривающую взятие крови из вены. Она не сопровождается сильной болезненностью, но может вызвать небольшой дискомфорт во время укола. Как правило, анализ можно сдать как в государственной, так и частной клинической лаборатории. Забор крови осуществляет квалифицированная медицинская сестра. Результаты можно получить в течение 1-2 дней
Важно понимать, что пациент получает исключительно показатели эстрадиола, без расшифровки и установки диагноза. Расшифровать эти диагностические данные сможет только врач, который на основании этих сведений поставит диагноз и назначит эффективное лечение
Эстрадиол повышен — что делать?
Если эстрадиол повышен, то необходимо немедленно обратиться к врачу. Это может быть симптомом как неопасного, так и серьезного заболевания, требующего немедленного медицинского вмешательства. Своевременное обращение за квалифицированной помощью — это залог успешного и эффективного выздоровления с минимальным нанесением вреда организму. При повышенной концентрации этого гормона наладится следующая клиническая картина:
- Угревая сыпь.
- Слабость, неспособность выполнять физическую нагрузку, быстрая утомляемость.
- Похолодание верхних и нижних конечностей.
- Отечность.
- Выпадение и ломкость волос, ногтей.
- Сбои в менструальном цикле.
- Расстройство пищеварения (особенно желудка).
- Болезненные ощущения в молочных железах.
- Раздражительность, бессонница.
- Судороги.
Главной задачей при выявлении повышенного уровня эстрадиола является поиск причины этого патологического состояния. Для этого потребуется врачебная консультация, осмотр и проведение некоторых диагностических манипуляций (УЗИ органов брюшной полости, внутриматочное УЗИ, КТ, МРТ, анализы на онкомаркеры, гистероскопия и многое другое), позволяющих получить необходимый объем информации.
Лентикулярный и диссеминированный гиперкератоз
Причины указанных видов заболевания кожи лица и тела окончательно не изучены. В основе заболеваний лежит нарушение процесса образования кератина в клетках эпидермиса. Оно имеет неясное происхождение, но большинство ученых придерживаются версии о генной мутации в клетках, сопровождающейся образованием избыточного кератина.
Заболевание протекает в хронической форме, тенденций к регрессу не наблюдается, а период обострения сменяется инсоляцией. Клиническая картина при лентикулярном гиперкератозе выглядит следующим образом: вокруг фолликулов появляются роговые папулы — основной симптом заболевания. Они имеют красно-коричневый или желто-оранжевый цвет и могут достигать 5 мм в диаметре. Если удалить роговую чешуйку, то появляется небольшое влажное углубление с каплей крови по центру. Чаще всего при таких гиперкератозах поражаются бедра, голени, тыльная сторона стоп, реже — фолликулы туловища, рук и ушных раковин. В редких случаях лентикулярная форма заболевания может быть выявлена на слизистой оболочке рта. Папулы имеют рассеянный характер, они не сливаются вместе и не вызывают болезненных ощущений.
При диссеминированном гиперкератозе у пациентов на коже появляются элементы, напоминающие толстые, короткие волосы. Располагаются они изолированно, но иногда папулы могут скапливаться группами из 3-6 пораженных фолликулов и напоминать кисточку. Чтобы дифференцировать лентикулярный или диссеминированный гиперкератозы от бородавок, папиллом и ихтиоза, проводится гистологическое исследование.
Во всех случаях, когда диагностирован лентикулярный или диссеминированный гиперкератоз, его лечение заключается в использовании специальных мазей и химических пилингов. Они направлены на смягчение и увлажнение кожи, улучшение ее состояния и клинической картины и при регулярном использовании способны решить проблему гиперкератоза. Применение скрабов и пемзы, как и в случае с гиперкератозом фолликулов, нежелательно.
Признаки шелушения кожи
В норме тело человека ежедневно теряет и заменяет новыми 30-40 тысяч клеток кожи.
Омертвевшие клетки покрыты тонкой пленкой кожного сала — себума. Они образуют роговой, самый верхний слой эпидермиса. Эта смесь клеток и жира помогает удерживать воду в более глубоких слоях кожи и является первым защитным барьером нашего тела. Если роговой слой поврежден и влага выходит наружу или процесс обновления клеток кожи идет не так, как надо, начинается шелушение.
Когда клетки верхнего слоя кожи отмирают, они начинают отслаиваться. Обычно это происходит незаметно для человека, так как старые и новые клетки сменяют друг друга постепенно. Но если на поверхности кожи не хватает себума, кожа сохнет, количество мертвых клеток сильно увеличивается, и однажды вы замечаете маленькие тонкие чешуйки белого цвета.
Причинами шелушения также могут быть старение, воздействие солнечного света и агрессивных химикатов, некоторые лекарства и определенные заболевания.
Часто шелушение носит временный характер. Например, появляется только зимой. Но если у вас сухая кожа, шелушение может быть ее обычным состоянием. Признаки и симптомы сухой кожи зависят от вашего возраста, здоровья, места проживания и даже времени, проведенного на открытом воздухе. Однако есть несколько неизменных пунктов, наличие которых позволяет заподозрить у себя эту особенность:
-
Ощущение стянутости кожи, особенно после душа или плавания
-
Грубость и шероховатость кожи на ощупь
-
Серый, пепельный оттенок кожи
-
Легкий зуд
-
Трещины
В молодости сухая кожа нежная, бархатистая, поры на ней незаметны. Чтобы понять, что кожа нуждается в дополнительной защите и специальном уходе, можно провести простой тест: слегка надавите пальцами на ее поверхность. Если ямки остаются продолжительное время, значит, кожа сухая и требует соответствующего к себе отношения, даже когда на первый взгляд никаких проблем нет.
В большинстве случаев от недостатков сухой кожи избавляет правильное питание и регулярный косметологический уход. Но некоторые ситуации требуют внимания дерматолога. Обратитесь к врачу, если:
-
Ваша кожа не улучшается, несмотря на все ваши усилия
-
На коже видны покраснения
-
Сухость и зуд мешают спать
-
У вас есть открытые язвы или инфекции от царапин
-
У вас есть большие участки шелушащейся кожи
Экзема и психическое здоровье
Исследования показывают, что люди с экземой, особенно с атопическим дерматитом, чаще подвержены депрессии и тревоге. Виной всему сложно поддающийся контролю зуд, частые инфекции и сам вид кожи.
Когда экзему не удается устранить с помощью лекарств, полезно подумать о том, что происходит в вашей жизни. Испытываете ли вы сильный стресс, чувствуете ли беспокойство. Эти состояния могут заставить вас чесаться, даже если вы лечите зуд лекарствами. Чтобы найти способы управления тревогой и стрессом, могут потребоваться успокаивающие лекарства и психотерапия в случае, если такие нервные реакции — постоянные спутники вашей жизни.
Расшифровка
Зная, гормон эстрадиол за что отвечает, его нормальные значения и последствия дисбаланса, можно делать выводы о полученных результатах анализа: норма, снижение или увеличение. Низкая концентрация этого гормона может быть связана с:
- Синдром Шершевского-Тернера — хромосомное заболевание, характеризующееся аномальным физическим развитием, низким ростом и половым инфантилизмом.
- Гипопитуитаризм — низкая выработка гормонов гипофиза с дальнейшим развитием гипофункции и атрофии надпочечников, щитовидной и половых желез.
- Гипогонадизм — врожденное недоразвитие яичников со снижением их функциональной способности.
- Нервная анорексия, характеризующаяся аменореей.
- СПЯ — нарушение функционирования яичников, поджелудочной железы, надпочечников, гипоталамо-гипофизарной системы.
- Постменопауза.
Увеличение нормальных показателей, в свою очередь, характерно для:
- Новообразования в яичниках, яичках и надпочечниках.
- Гипертиреоз.
- Цирроз печени.
- Раннее половое созревание.
- Гинекомастия.
В чем разница между экземой и атопическим дерматитом
Экзема — это общий термин для дерматита, который означает воспаление кожи. Экзема делится на несколько разновидностей, но абсолютно все виды экземы вызывают зуд, покраснение, шелушение, а в тяжелых случаях — даже пузыри .
Слово «экзема» происходит от греческого слова ἐκζέω, означающего «кипеть», и это очень характерное описание зудящих, воспаленных элементов и красного цвета кожи, которыми выдает себя экзема.
Атопический дерматит — тяжелая, хроническая форма экземы. Термин «экзема» часто используется как синоним атопического дерматита. Однако у каждого типа экземы свои пусковые механизмы, симптомы и методы лечения
Вот почему важно знать, какой тип именно у вас, чтобы выбрать правильную тактику лечения и специалистов для коррекции состояния. Потому что вне зависимости от типа, экзема — это мультифакторное заболевание
Три стадии атопического дерматита
Младенческая
Чаще всего у младенцев и детей до двух лет поражается кожа на лице, особенно на щеках и подбородке, разгибательная поверхность рук и ног, туловище, но при этом область носогубного треугольника остается свободной. На фоне красных пятен появляются везикулы, они сливаются между собой, образуя «колодцы», — это называется мокнутие. После везикул остаются корочки и воспаленные очаги с шелушением на поверхности.
Детская
Обычно к двум годам атопический дерматит реже отмечается на щеках. Поражение кожи перемещается в складки конечностей, а также в область шеи и ягодиц. Это выглядит, как воспаленные очаги красного цвета с выраженным шелушением, расчесами, папулами и явлениями лихенизации — состояния, которое развивается от постоянного расчесывания. Кожа становится грубой, с трещинами и выраженным кожным рисунком.
Подростковая и взрослая
К подростковому возрасту, переходящему во взрослый, очагами атопического дерматита становятся лицо, шея, область вокруг глаз, руки и ноги.
Уход за кожей при экземе и атопическом дерматите
Основа долгосрочного лечения всех форм экземы — поддержание кожного барьера с помощью смягчающих и увлажняющих средств для купания как в легких случаях, так и в тяжелых . Регулярное использование смягчающих средств может значительно уменьшить количество местного использования стероидов у более тяжелых пациентов. В идеале смягчающие средства следует наносить три-пять раз в день.
Как правильно принимать ванну при экземе:
ежедневно;
не используя мочалок и скрабов;
не принимать горячие ванны, так как горячая вода дополнительно иссушивает кожу;
добавлять в ванну водорастворимые масла. Можно выбрать готовые продукты для людей с сухой и атопичной кожей. В состав таких средств обязательно должны входить соевое, миндальное масла, жожоба и ростков пшеницы. Сульфатов в составе быть не должно;
после приема ванны обязательно наносить увлажняющее и восстанавливающее средство-эмолент
Это очень важно: если вы не увлажните кожу сразу после душа, влага испарится, а кожа станет еще суше.
Какие виды увлажняющих средств наиболее эффективны при экземе
Есть много обычных увлажняющих средств, которые не очень хорошо помогают контролировать экзему или могут даже сделать хуже
Важно понимать различия между тремя основными типами увлажняющих средств: мазями, кремами и лосьонами, чтобы правильно увлажнять кожу и держать симптомы под контролем
Увлажняющие средства классифицируются в зависимости от количества масла и воды, которые они содержат. Чем больше масла в увлажняющем креме, тем лучше он восстановит и увлажнит кожу при экземе. К таким средствам относятся эмоленты, это нечто среднее между мазью и кремом.
Все увлажняющие средства следует наносить на руки сразу после мытья и аккуратно промокать их насухо. Лучше держать увлажняющий крем рядом с раковиной и носить небольшой тюбик с собой в сумке, чтобы пользоваться им в любое время дня.
Мази — это первый выбор для лечения хронических и застойных явлений экземы для пациентов старше двух лет. В них самое высокое содержание масла, за ними следуют крема и лишь потом лосьоны. Вазелин и глицерин, содержащие масла, создадут защитную пленку на поверхности, но с ними не стоит перебарщивать, чтобы не было обратного парникового эффекта. Если после нанесения мази на коже ощущается дискомфорт, значит, это не ваше средство, лучше попробовать альтернативу — крем.
Кремы очень хорошо запечатывают влагу в коже. Поскольку в них меньше масла, они менее жирные. Обязательно внимательно читайте этикетки: кремы иногда содержат стабилизаторы или консерванты, которые могут раздражать кожу. Крем, необходимый для кожи при экземе и атопическом дерматите, обязательно должен включать в себя керамиды, церамиды, азулен, масло ростков пшеницы, гиалуроновую кислоту, 0,5% мочевины.
Лосьоны содержат меньше всего масел. Поскольку они в основном состоят из воды, то быстро испаряются и наносить их придется часто. Такие средства предпочтительнее использовать в жарком климате.
Выбор формы уходового средства во многом зависит от локализации экземы. При поражении лица, учитывая высокую чувствительность кожи этой области к стероидам, предпочтение отдается эмульсии крело и крему. В случае поражения волосистой части головы или других участков кожи с обильным волосяным покровом рекомендуется применять раствор, лосьон, крело, крем. Если экзема проявилась на туловище или конечностях, выбирайте крело, крем, липокрем, мазь в зависимости не только от характера течения дерматоза, но и от климатических условий.
Еще раз коротко об экземе
- Экзема появляется преимущественно в области лица и конечностей.
- Когда развивается экзема, способность кожи действовать как барьер уменьшается. Кожа легко теряет воду и становится сухой.
- Людей с экземой и атопическим дерматитом можно и нужно вакцинировать.
- Зуд — главный симптом всех типов экземы.
- Необходима комплексная терапия: уход + ежедневное нанесение увлажняющих средств + правильная гигиена.
- Использовать комбинацию топических препаратов на разных стадиях экзематозного процесса и только по назначению врача.
- Психотерапия — важный момент в лечении всех пациентов с атопическим дерматитом и экземой.
- Экзема не заразна.
Способы лечения
Иногда наблюдается самопроизвольное излечение от этой патологии, но она может вновь появиться в любое время — как только на кожу снова начинает интенсивно воздействовать солярий или солнце. Часто в целях профилактики бляшки удаляют, чтобы избежать их злокачественного перерождения.
Если кератоз распространён по нескольким участкам тела, поражённые участки лучше всего пролечить с помощью:
- крема, содержащего фторурацил. Необходимо смазывать бляшки «Эфудексом» или «Флюороплексом». Не менее эффективным дерматологи считают и крем «Карак»;
- крема «Имиквимод». Ещё он известен под названиями «Зулкара» и «Аддара»;
- геля «Пикато» или любого средства на основе диклофенака натрия (того же «Вольтарена»).
Часто дерматологи назначают таким пациентам лечение лазером. При целенаправленном воздействии луча происходит разрушение поражённых клеток.
При единичных очагах гиперкератоза их можно удалить, используя:
- криотерапию. Хладагент (к примеру, жидкий азот) воздействует на кожную поверхность, временно её замораживая. В результате происходит отшелушивание бляшки. Это один из самых популярных методов лечения актинического гиперкератоза. Часто его проводят в амбулаторном порядке. Их побочных действий следует отметить рубцевание вкупе с изменениями кожной текстуры. Также кожа, подверженная воздействию хладагента, обретает повышенную склонность к гиперпигментации;
- кюретажа. С помощью кюретки хирург выскабливает патологическое кожное образование. Лучше, когда вместе с кюретажем врач использует и электрохирургический метод лечения, удаляя разрушенные клетки и ткани специальным инструментом, по виду напоминающим карандаш. При процедуре на кожу воздействует электрический ток.
Принципы лечения
Лечебная тактика зависит от причины, вызвавшей развитие данного признака, клинических проявлений, локализации. При этом симптоматическая терапия включает медикаментозные средства наружного действия, косметические процедуры. Программа коррекции может подразумевать такие процедуры:
- пилинги;
- мезотерапию с использованием витаминного коктейля;
- микродермабразию;
- криотерапию.
Наиболее действенным компонентом пилинга в этом случае выступаетсалициловая кислота, гликолевая, винная, молочная. Что касается механической шлифовки, то возможность применения такой методики должна быть согласована с грамотным специалистом, так как в некоторых случаях дополнительная травматизация может способствовать усугублению ситуации.
Лекарственные препараты при гиперкератозе направлены на улучшение отшелушивания поверхностного слоя эпидермиса, для чего используются мази на основе салициловой кислоты, мочевины. Уменьшению рогового слоя способствует использование ретиноидов.
В случае развития воспалительного процесса востребованы препараты, имеющие в своем составе нестероидные противовоспалительные средства. При тяжелом поражении для быстрейшей нормализации ситуации могут быть назначены кортикостероидные препараты наружного действия. Обладая широким спектром побочных действий, их применение возможно лишькоротким курсом.
Причины гиперкератоза
Причины гиперкератоза кожи могут быть как внутреннего, так и внешнего характера. Действие экзогенного фактора наиболее очевидно при развитии гиперкератоза стопы. В этом случае внешнее давление обуви способствует активации механизма деления клеток в зоне травматизации. Поскольку наибольшей нагрузке подвержена кожа ступней, то именно в этой области гиперкератоз кожи телаобычно выражен наиболее сильно. При этом ситуация может усугубиться в результате избыточного веса, плоскостопия, хромоты.
Мнение о том, что процесс поражения кожи стоп является результатом физиологических процессови старения, ошибочен. Возрастной гиперкератоз кожитакже нуждается в корректирующих мероприятиях.
Значение механического фактора бесспорно и в случае развития гиперкератоза кожи рук. Такая симптоматика достаточно типична для гитаристов, ярко выражена на ладонях гимнастов.
Одним из провоцирующих факторов в развитии гиперкератоза может являться и нарушение личной гигиены.
Среди эндогенных факторов называют:
- сахарный диабет;
- наследственную предрасположенность;
- псориаз;
- ихтиоз кожи;
- гиповитаминоз;
- грибковые инфекции.
В этом случае процессы, сопровождающиеся нарушением обмена веществ, образованием кератина приводят к избыточному скоплению клеток эпидермиса.
Зуд — самый частый симптом при экземе
Зуд — одна из форм чувствительности кожи, близкая к прикосновению и боли. Но в отличие от последней, вызывающей реакцию отстранения или избегания, при зуде возникает рефлекс «обработки». Почесывание, трение, разминание, согревание, щипание зудящих участков приводят к моментальному, но быстро проходящему чувству комфорта и успокоению. Это обусловлено тем, что в процессе расчесывания в нервных окончаниях моделируются более сильные импульсы, которые подавляют проведение более слабых зудовых сигналов от пораженных участков.
Сильный зуд облегчается только путем тяжелых самоповреждений, когда желание почесаться замещается чувством боли. Если зуд мучает человека долго, то в коре головного мозга формируется очаг патологического возбуждения, и из защитной реакции зуд превращается в стандартный ответ кожи на внешние и внутренние раздражители.
При экземе зуд варьируется от легкого до тяжелого и в некоторых случаях может стать большой проблемой, затрагивающей всех членов семьи больного, так как он нарушает ежедневный образ жизни и сон .
10 советов для облегчения зуда
- Используйте очищающие средства для кожи без сульфатов (масла, «мыло без мыла»).
- При очень сильном зуде приложите на время холодный компресс.
- Гладьте зудящую кожу, а не царапайте.
- Носите мягкую, дышащую одежду без синтетических волокон и высокого содержания шерсти.
- Ежедневно увлажняйте кожу.
- Антигистаминные препараты не всегда останавливают зуд, но могут помочь людям с экземой заснуть.
- Надевайте на ночь тонкие хлопчатобумажные или вискозные перчатки, чтобы не расцарапать кожу во сне.
- Стригите ногти коротко, чтобы повреждать ими кожу как можно меньше.
- Ежедневно проветривайте комнату, где длительно находитесь, используйте очиститель и увлажнитель воздуха.
- Избегайте стрессовых ситуаций.
Атопический дерматит
Начать стоит с ответов на вопросы, что такое атопический дерматит, почему он развивается и какие факторы этому способствуют, как атопический дерматит проявляется на коже, изменяется ли с возрастом, наконец, каковы основные средства его лечения?
Атопический дерматит (АД) — это многофакторное хроническое рецидивирующее воспалительное заболевание кожи, которое обычно связано с такими проявлениями, как пищевая аллергия, аллергический ринит и астма. Это заболевание развивается у людей с генетической предрасположенностью и экзогенными, то есть внешними провоцирующими факторами. Считается, что причина АД связана с дефектами кожного барьера и иммунными проблемами в организме. Что значит нарушение эпидермального барьера? То, что мы видим глазом при атопическом дерматите, — это сухая кожа с различными воспалительными явлениями.
Механизм возникновения сухой кожи
- Нарушается образование рогового слоя — это самый верхний слой эпидермиса, видимый глазом. Эпидермис состоит из нескольких слоев, которые действуют как барьеры для предотвращения потери воды и защиты организма от посторонних веществ, микробов и аллергенов.
- Развивается дегидратация, или снижение уровня увлажненности кожи. Через сухую кожу вода быстрее испаряется, так как ее ничего не задерживает.
- Нарушается дифференцировка — образование и деление кератиноцитов. Это главные клетки, которые образуют нашу кожу.
Естественный кожный барьер состоит из 15–20 слоев корнеоцитов. Корнеоциты встраиваются в межклеточное вещество, содержащее липиды и натуральный увлажняющий фактор, оно плотно соединяет клетки между собой, не допуская свободных пространств. Вся эта «конструкция» располагается ровными столбиками в роговом слое подобно кирпичикам и цементу. При атопическом дерматите происходит мутация в белке филаггрине, который участвует в синтезе «кирпичиков» — корнеоцитов, составляющих барьер кожи, и косвенно в образовании «цемента». Это приводит к нарушению целостности барьера: аллергенам и микробам легче проникнуть в организм, а воде тяжелее удерживаться внутри. Весь этот сложный процесс мы видим своими глазами: кожа становится сухой, воспаленной, на ней появляются различные элементы, возникает зуд.
Суть иммунной дисрегуляции заключается в том, что, помимо генов, которые отвечают за формирование барьера кожи, есть еще и другие гены, связанные с иммунной системой кожи . Эти гены кодируют цитокины — специальные молекулы, состоящие из аминокислот и несущие информацию из клетки к ее наружной оболочке. Они регулируют образование иммуноглобулина Е (IgE). Это самые важные антитела, которые первыми реагируют на присоединение аллергена.
Для атопического дерматита характерен «атопический марш» (или атопическая триада), когда АД предшествует развитию других заболеваний — пищевой аллергии, астмы и поллиноза (ринит и конъюнктивит).
Фолликулярный гиперкератоз
Клиническую картину при фолликулярном гиперкератозе характеризует нарушение ороговения и отслойки верхних слоев кожи в области устьев фолликулов. Результатом такого нарушения является закупорка протоков фолликулов чешуйками кожи. Причиной фолликулярного гиперкератоза является дефицит витаминов А и С, а также несоблюдение правил личной гигиены. Важную роль в развитии этого заболевания играет генетическая предрасположенность. Гиперкератоз может развиваться и под воздействием холода, жесткой воды и других неблагоприятных факторов.
Основной симптом фолликулярного гиперкератоза проявляется в виде красных прыщиков — бугорков небольшого размера. Они появляются на месте фолликулов и делают кожу похожей на гусиную. Дополняют клиническую картину красные, иногда воспаленные ободки вокруг фолликулов.
Чаще всего при фолликулярном гиперкератозе на теле поражаются участки кожи, склонные к сухости: область локтевых и коленных суставов, наружная поверхность бедер, ягодицы. Если воздействие неблагоприятных факторов оказывается длительным, то фолликулярный гиперкератоз может приобрести распространенный характер и поразить кожу рук, ног и всего тела.
В случае присоединения к симптомам фолликулярного гиперкератоза механических воздействий, например, трения и давления одеждой, кожа становится шершавой и напоминает жабью. При непроизвольном повреждении или самостоятельном выдавливании узелков инфекция может проникнуть в клетки, что приводит к пиодермиям вторичного характера.
Кроме лечения заболеваний внутренних органов при фолликулярном гиперкератозе назначаются смягчающие мази и местные препараты. Они содержат молочные и фруктовые кислоты и обладают эффектом пилинга. Использовать пемзы и скрабы при фолликулярном гиперкератозе противопоказано.
Скорректировать процесс слущивания роговых клеток и образованиях новых способны витамины А и С, которые принимают при фолликулярной форме заболевания как внутрь, так и в виде мазей.
Резюме
Обоснование. Акне вульгарное (аcne vulgaris) – хроническое воспалительное заболевание, проявляющееся открытыми или закрытыми комедонами и воспалительными поражениями кожи в виде папул, пустул, узлов.
Цель исследования:
повышение эффективности и безопасности терапии папуло-пустулезной формы акне путем включения в схему лечения системного антибиотика миноциклин в минимальной суточной дозировке 50 мг в сочетании с топической фиксированной комбинацией адапален+БПО в соответствии с клиническими рекомендациями.
Методы. Под наблюдением находились 20 пациентов с папуло-пустулезной формой акне тяжелой степени в возрасте от 14 до 39 лет.
Среди них 16 женщин и 4 мужчин. В зависимости от возраста пациенты были распределены на 2 группы: 1-я группа (n=11) – вульгарное акне (пациенты 14–24 лет), 2-я группа (n=9) – акне взрослых (пациенты старше 25 лет). Все пациенты получали курс препарата
Минолексин (миноциклин) в суточной дозировке 50 мг перорально в течение 6–8 недель, топический препарат (адапален+бензоилпероксид) и специализированную дерматокосметику (очищение, увлажнение). В качестве методов контроля использованы шкалы IGA и HRQOL, а также данные лабораторных анализов (общий анализ крови, биохимический анализ крови – АСАТ, АЛАТ, ГГТП, ANA).
Результаты. На фоне проведенной терапии у 7 (64%) пациентов первой группы достигнуто полное очищение кожи – IGA=0, у 4 (36%) – практически чистая кожа – IGA<1. У 5 (56%) пациентов второй группы достигнуто полное очищение кожи – IGA=0, у 4 (44%) – практически чистая кожа – IGA<1. У пациентов 1-й группы по данным опросника HRQOL показатели самовосприятия улучшились на 42,7%, эмоциональной сферы – на 37%, социальной сферы – на 38,7%, симптомы акне – на 44%. У пациентов 2-й группы показатели самовосприятия улучшились на 53%, эмоциональной сферы – на 41,7%, социальной сферы – на 47,4%, симптомы акне – на 51,6%. Суммарно, по данным шкалы HRQOL, имело место улучшение у пациентов 1-й группы на 40,5%, у пациентов 2-й группы на 48,6%. На протяжении всего периода наблюдения не возникло нежелательных явлений, требующих отмены или коррекции назначенной терапии.
Заключение.
Минолексин (миноциклин) является высокоэффективным и безопасным препаратом в суточной дозировке 50 мг для лечения пациентов с папуло-пустулезной формой акне тяжелой степени и может быть рекомендован для широкого применения в клинической практике в т.ч. в сочетании с топической терапией фиксированной комбинацией адапален+БПО.
Ключевые слова:
миноциклин, фиксированная комбинация адапален+бензоил пероксид, акне папуло-пустулезное тяжелой степени
Для цитирования: Круглова Л.С., Грязева Н.В. Опыт применения миноциклина в суточной дозировке 50 мг и топической терапии у пациентов с вульгарным акне. Фарматека. 2020;27(8): . DOI: https: //dx.doi.org/10.18565/pharmateca.2020.8.00-00