Эхокардиография при легочной гипертензии (продолжение)
Содержание:
- Расшифровка УЗИ сосудов шеи
- Заболевания, при которых врач может назначить эхокардиографию
- Сравнительная характеристика ЭХОКГ с другими методами
- Что показывает УЗИ сердца?
- Как делается УЗИ сердца и что показывают результаты?
- УЗИ сердца у женщин: виды и способы проведения
- Общее описание
- Что показывает ЭХОКГ
- Особенности проведения ЭхоКГ
- Принцип метода
- Подготовка к эхокардиографии сердца
- Когда необходима ЭХО КГ?
- Как проводят УЗИ сердца
- Как проводится эластография
- Суть эхокардиографии
- Декодирование результатов исследования
Расшифровка УЗИ сосудов шеи
Оценка результатов обследования осуществляется путем их сравнения со следующими нормальными показателями:
- отсутствие турбулентности в кровяном потоке, частичной или полной закупорки сосудов (свободный просвет);
- нормальная толщина стенки артерии составляет около 1 мм;
- кровоток по венам движется со скоростью не более 0,3 м\с;
- диаметр позвоночных артерий от 2 мм, при этом этот показатель у них должен быть одинаковым;
- в норме должно отсутствовать аномальное разрастание сетки артерий и вен.
Отклонение хотя бы по одному из этих стандартов свидетельствует о наличии патологии. При ее выявлении врач-диагност назначает дополнительные уточняющие обследования (КТ, МРТ) или выписывает направление на дальнейшее лечение.
Заболевания, при которых врач может назначить эхокардиографию
Узелковый периартериит
Выявляются дилатация камер сердца, пороки клапанного аппарата.
Online диагноз ООО «Интеллектуальные медицинские системы», 2012—2020 гг. Все права защищены. Информация сайта юридически защищена, копирование преследуется по закону.
Сайт не несет ответственность за содержание и достоверность размещенного пользователями на сайте контента, отзывы посетителей сайта. Материалы сайта носят исключительно информационно-ознакомительный характер. Содержание сайта не является заменой профессиональной консультации врача-специалиста, диагностики и/или лечения. Самолечение может быть опасно для здоровья!
Сравнительная характеристика ЭХОКГ с другими методами
Эхокардиография несмотря на свою огромную пользу остается все-таки субъективным методом. Врачами по-разному проводятся измерения и трактуются некоторые показатели. Порой одной ЭХО-КГ бывает недостаточно или провести ее невозможно в силу каких-либо причин. Тогда на помощь придут другие методики исследования сердца:
- Электрокардиограмма — самый простой способ выявить сердечные проблемы. Аппаратами ЭКГ оснащены все лечебно-профилактические учреждения страны и машины скорой помощи. ЭКГ выявляет нарушения ритма и дает вероятную характеристику локальной сократимости (изменения при инфаркте миокарда), однако при ЭХО-КГ все может выглядеть совершенно по-другому.
- Рентгенография органов грудной клетки позволяет определить границы сердца и выявить кардиомегалию. Для точной диагностики причин необходима визуализация органа.
- Магнитно резонансная томография используется для уточнения данных эхокардиографии, изучения морфологии, функций сердечных камер, клапанов. Сейчас она все больше используется для диагностики некоронарогенных болезней миокарда, различных кардиомиопатий.
- Компьютерная томография с контрастированием очень эффективна при исследовании коронарных артерий. Ее стоимость меньше КАГ (коронароангиография) Также можно определить все размеры и объемы сердца, но не даст возможности видеть его работу в реальном времени.
- Коронарная ангиография (КАГ) — “золотой стандарт” в исследовании коронарных артерий с помощью контрастного вещества с выявлением стенозов и последующим возможным их стентированием (способ расширения просвета сосуда). Ее недостатки — очень высокая стоимость и инвазивность процедуры.
- Позитронно-эмиссионная томография — редкое исследование с введением радиофармпрепарата. Прекрасно визуализирует участки с недостаточным кровоснабжением (ишемия) миокарда
Эхокардиография является основным и самым доступным методом визуализации сердца, позволяющим поставить точный диагноз, своевременное лечение, а также оценить его эффективность. Несмотря на субъективность метода, при постоянном обучении, повышении квалификации, обмене опытом с коллегами специалист повышает свою грамотность в обследовании и сводит к минимуму возможность ошибок.
Эхокардиография не стоит на месте. Продолжаются попытки дополнить метод все новыми возможностями визуализации, некоторые из них позволяют максимально объективно проводить исследования и минимизировать различия толкования между разными специалистами.
- Саидова М.А. Чреспищеводная эхокардиография: показания, техника проведения. — Болезни сердца и сосудов, №4 2007.
- Marwick T.H., пер. с англ.: к.м.н. Крикунова П.В. Рекомендации по применению эхокардиографии при артериальной гипертензии у взрослых: отчет Европейской ассоциации по сердечно-сосудистой визуализации (EACVI) и Американского эхокардиографического общества (ASE). Системные гипертензии. №2 2017.
- Ishak A Mansi, MD. . — Medscape, Jan 2014.
Что показывает УЗИ сердца?
Полученные параметры позволяют определить:
- гипертрофию стенок ЛЖ;
- регургитацию крови через клапаны;
- опухоли, тромбы, рубцы, аневризмы;
- состояние кровотока;
- состояние клапанов;
- степень сократимости миокарда;
- размеры сердечных полостей;
- состояние насосной функции ЛЖ в динамическом состоянии.
Считается нормой, если:
- в перикарде отсутствует жидкость;
- размер конечного участка легочной артерии – в пределах 1,8-2,4 см; ствола – до 3 см;
- фракция выброса составляет 55 – 60%;
- объем ПЖ на конечной стадии расслабления отделов сердца (диастолы) колеблется от 0,9 до 2,5 см;
- толщина межжелудочковой перегородки в конечной стадии диастолы от 0,5 до 1,12 см
- конечный участок аорты в диаметре составляет 2 – 3,7 см
- толщина задней стенки ЛЖ на завершающей стадии расслабления отделов сердца (диастолы) варьируется от 0,6 до 1,12 см
- изменение движения задней стенки ЛЖ в сторону сокращения (систолы) составляет 0,91 – 1,41 см
- размер полости ЛЖ в конечной стадии расслабления (диастолы) колеблется от 3,51 до 5,7
- минутный объем сердца (МОС) должен быть не менее 3,5 и не более 7,5л/мин
- сердечный индекс колеблется в пределах 2 – 4,1 л/м2
- диаметр конечной части легочной артерии – от 1,8 до 2,4 см, ее ствол – до 3 см
- скорость кровотока по сонной артерии составляет 22 см/с с погрешностью +-5 см/c
- нет проявлений регургитации и нарушения функции папиллярных мышц, разрастания на всех клапанах.
Степень расхождения с показателями нормы определяет врач-сонолог, но окончательный диагноз ставит кардиолог с учетом полученных сведений и на основе других симптомов. Только по УЗИ болезнь не диагностируется.
Как делается УЗИ сердца и что показывают результаты?
Процедура УЗИ сердца, что показывает состояние этого важнейшего органа, длится всего двадцать минут. Для проведения обследования пациент должен раздеться сверху до пояса и лечь на спину, после чего сонолог наносит на грудную клетку гель и исследует орган, несколько раз проводя по области сердца. При необходимости врач может попросить пациента лечь на бок.
Более рискованным методом исследования является стресс-тест, подразумевающий физическую нагрузку или введение повышающего сердечный ритм препарата, что показывает на УЗИ сердца у взрослого состояние органа «в работе». Подготовка врача к УЗИ сердца в режиме стресс-теста подразумевает наличие оборудования и препаратов для реанимации, так как проблемы с сердцем могут проявить себя в любой момент. В ряде случаев, когда диагностированы серьезные сердечные заболевания, такой метод исследования может быть противопоказан.
Еще один метод исследования – транспищеводная эхокардиография, проведение которой сложно назвать приятным процессом: в пищевод вводится специальный сканер, который исследует орган почти изнутри. Данный тип исследования дает более достоверные результаты, поэтому назначается в том случае, если расшифровка результатов УЗИ сердца при стандартной процедуре затруднительна.
УЗИ сердца у женщин: виды и способы проведения
Первое место среди диагностических методик занимает трансторакальное обследование, при котором фиксаторы размещаются в грудном районе в области проекции сердца, его структур и клапанов. У представительниц женского пола верхняя часть органа визуализируется под левой грудью в пятой секции между ребер. Во время сканирования датчик устанавливается с обеих сторон грудины на участке 3-4 ребра. Показатели главного сосуда, который отходит от сердца считываются, при расположении источника ультразвука в яремном отделе и «под ложечкой».
При наличии у больной сложностей для исследования и помощи в поиске тромбов или новообразований врачи прибегают к применению чреспищеводной Эхо-КГ. В этом случае пищевод пациента прилегает к полости левого предсердия, что позволяет получить информацию с минимальными помехами.
В зависимости от цели тестирования в медицинской сфере используют три вида УЗИ сердечной деятельности:
- Эхокардиография (Эхо-КГ) — клиническая технология показывает орган и его активность на мониторе прибора, что позволяет провести замеры толщины мышцы в правой и левой части, оценить функциональную способность клапанов, обнаружить деформации в строении оболочек и сосудов.
- Чреспищеводная эхокардиография — ультразвуковой фиксатор устанавливается медиками внутри пищевода, что позволяет получить наиболее детализированные снимки и установить заключение в тяжелых ситуациях.
- Стресс Эхо-КГ — диагностика, которая основывается на исследование работоспособности сердца в условиях физической нагрузки и воздействия фармакологических веществ.
Общее описание
Эхокардиография (ЭхоКГ) — это метод исследования морфологических и функциональных изменений сердца и его клапанного аппарата при помощи ультразвука.
Эхокардиографический метод исследования позволяет:
- Количественно и качественно оценить функциональное состояние ЛЖ и ПЖ.
- Оценить региональную сократимость ЛЖ (например, у больных ИБС).
- Оценить ММЛЖ и выявить ультразвуковые признаки симметричной и асимметричной гипертрофии и дилатации желудочков и предсердий.
- Оценить состояние клапанного аппарата (стеноз, недостаточность, пролапс клапана, наличие вегетаций на створках клапана и т.д.).
- Оценить уровень давления в ЛА и выявить признаки легочной гипертензии.
- Выявить морфологические изменения перикарда и наличие жидкости в полости перикарда.
- Выявить внутрисердечные образования (тромбы, опухоли, дополнительные хорды и т.д.).
- Оценить морфологические и функциональные изменения магистральных и периферических артерий и вен.
Показания к эхокардиографии:
- подозрение на наличие приобретенных или врожденных пороков сердца;
- аускультация сердечных шумов;
- лихорадочные состояния неопределенной причины;
- изменения на ЭКГ;
- перенесенный инфаркт миокарда;
- повышение артериального давления;
- регулярные спортивные тренировки;
- подозрение на наличие опухоли сердца;
- подозрение на аневризму грудного отдела аорты.
Левый желудочек
Основные причины локальных нарушений сократимости миокарда ЛЖ:
- Острый инфаркт миокарда (ИМ).
- Постинфарктный кардиосклероз.
- Преходящая болевая и безболевая ишемия миокарда, в том числе ишемия, индуцированная функциональными нагрузочными тестами.
- Постоянно действующая ишемия миокарда, еще сохранившего свою жизнеспособность (так называемый «гибернирующий миокард»).
- Дилатационная и гипертрофическая кардиомиопатии, которые нередко также сопровождаются неравномерным поражением миокарда ЛЖ.
- Локальные нарушения внутрижелудочковой проводимости (блокада, синдром WPW и др.).
- Парадоксальные движения МЖП, например при объемной перегрузке ПЖ или блокадах ножек пучка Гиса.
Правый желудочек
Наиболее частые причины нарушения систолической функции ПЖ:
- Недостаточность трехстворчатого клапана.
- Легочное сердце.
- Стеноз левого атриовентрикулярного отверстия (митральный стеноз).
- Дефекты межпредсердной перегородки.
- Врожденные пороки сердца, сопровождающиеся выраженной легочной артериальной гортензией (например, ДМЖП).
- Недостаточность клапана ЛА.
- Первичная легочная гипертензия.
- Острый ИМ правого желудочка.
- Аритмогенная дисплазия ПЖ и др.
Правое предсердие
Определяется лишь значение КДО — объема в состоянии покоя. Значение менее 20 мл говорит об уменьшении КДО, показатель больше 100 мл свидетельствует о его увеличении, а КДО более 300 мл бывает при очень значительном увеличении правого предсердия.
Клапаны сердца
Эхокардиографическое исследование клапанного аппарата позволяет выявить:
- сращение створок клапана;
- недостаточность того или иного клапана (в том числе признаки регургитации);
- дисфункцию клапанного аппарата, в частности папиллярный мышц, ведущую к развитию пролабирования створок;
- наличие вегетации на створках клапанов и другие признаки поражения.
Наличие в полости перикарда 100 мл жидкости говорит о небольшом накоплении, а свыше 500 — о значительном накоплении жидкости, что может приводить к сдавливанию сердца.
Что показывает ЭХОКГ
В процессе проведения процедуры врач проводит структурную визуализацию и гемодинамическую (допплерография).
Структурная визуализация включает:
- Визуализация перикарда (например, для исключения перикардиального выпота);
- Визуализация левого или правого желудочка и их полостей (для оценки гипертрофии желудочков, аномалии движения стенок, а также для визуализации тромбов);
- Визуализация клапанов (митральный стеноз, стеноз аорты, пролапс митрального клапана);
- Визуализация магистральных сосудов (рассечение аорты);
- Визуализация предсердий и перегородок между камерами сердца (врожденный порок сердца, травматические повреждения).
Допплерография:
- Визуализация кровотока через сердечные клапаны (клапанный стеноз и регургитация)
- Визуализация кровотока через камеры сердца (расчет сердечного выброса, оценка диастолической и систолической функции сердца)
ЭХОКГ при сердечной недостаточности
- Дает возможность определить причины развития хронической формы (ХСН)
- Фракция выброса левого желудочка:
- снижена (систолическая ХСН);
- нормальная (диастолическая ХСН).
- Оценка диастолической функции;
- Размеры полостей сердца;
- Систолическое давление легочной артерии (норма до 50 мм рт ст);
- Жидкость в полости перикарда.
ЭХОКГ при нарушениях ритма сердца
Важно! Тахикардия затрудняет проведение исследования и точность оценки полученных результатов. Используется трансторакальная ЭХОКГ и ЧП ЭХОКГ
Используется трансторакальная ЭХОКГ и ЧП ЭХОКГ.
Важные параметры:
- Размеры полостей сердца, особенно предсердий
- Наличие тромбов
- Оценка фракции выброса не всегда достоверна
ЭХОКГ для оценки состояния онкологических больных
Поражение сердца у онкологических больных:
- опухолевая интоксикация;
- кардиотоксичность химиопрепаратов;
- кардиотоксичность лучевой терапии.
Показания к специализированной эхокардиографии для определения кардиотоксичности:
- всем пациентам с онкологическими заболеваниями перед началом лечения;
- получающим химиотерапию или лучевую терапию (после каждого курса);
- получавшим в прошлом химиотерапию или лучевую терапию (регулярность зависит от схемы лечения).
Особенности проведения ЭхоКГ
Принцип метода
Принцип метода заключается в том, что ультразвук с частотами 2— 10 Мгц, посылаемый частыми импульсами (до 1000 импульсов в 1 секунду), проникает в тело человека, отражается на границе раздела сред с различным ультразвуковым сопротивлением и воспринимается прибором. Изображение эхосигналов от структур сердца в каждой позиции (эхокардиограмма) воспроизводится на экране осциллографа и регистрируется на фотопленке или ультрафиолетовой бумаге. Двухмерное изображение регистрируется на фотопленке в строго заданные фазы цикла сердечного сокращения (благодаря синхронизации изображения с зубцом R электрокардиограммы). Оно может быть записано на видеомагнитофон для последующего покадрового анализа: Вся процедура исследования обычно не превышает 10— 15 минут. При известных скорости распространения ультразвука в теле человека и времени между посылкой и восприятием импульса возможно определить расстояние между датчиком прибора и отражающей структурой либо между двумя и более отражающими структурами. Поскольку частота посылки импульсов значительно превышает скорость движения отдельных структур, например клапанов сердца, эта скорость может быть определена достаточно точно.
При проведении эхокардиографии пациент лежит на спине, верхняя половина туловища приподнята примерно на 30°. Датчик эхокардиографа устанавливают по левому краю грудины, в третьем или четвертом межреберных промежутках (в зависимости от телосложения пациента); при этом возможно смещение ультразвукового пучка в пределах сектора, охватывающего сердце от верхушки до основания. Удобному размещению датчика способствует его небольшой диаметр (0,7—2 см). Меняя угол наклона датчика относительно грудной стенки, то есть направляя ультразвуковой луч в различных направлениях, исследователь может лоцировать практически все структуры сердца. Условно различают четыре основные позиции датчика (рис. 1 ,а). Во время регистрации эхокардиограммы датчик непрерывно смещают от регистрируемой позиции к следующей, задерживая его движение при обнаружении заинтересовавшего врача явления. Когда пучок ультразвуковых волн направлен прямо на верхушку сердца (позиция I), он проходит через полость левого желудочка на уровне задней сосочковой мышцы и через незначительную часть полости правого желудочка. Смещение пучка вверх и медиально (позиция II) позволяет визуализировать стенки левого желудочка на уровне прикрепления створок митрального клапана, сами створки и ряд других структур. Дальнейшее смещение пучка в том же направлении (позиция III) дает возможность хорошо видеть переднюю створку митрального клапана и отчасти полость левого предсердия. Смещение пучка ультразвуковых волн в направлении к основанию сердца (позиция IV) позволяет получить отраженные эхосигналы от стенок и клапанов аорты, а также от стенок левого предсердия. Для исследования трикуспидального клапана луч датчика направляют медиальнее места локации митрального клапана, то есть трансстернально. Для исследования клапана легочного ствола луч смещают несколько вверх и латерально от обычного места локации аорты.
Рис. 1. Схема регистрации обычных «двухмерных» эхокардиограмм с ходом пучков ультразвуковых волн через структуры сердца (а), схематическое изображение эхокардиограммы работающего сердца (б) и изображение подлинной нормальной эхокардиограммы на светочувствительной бумаге (в): г — ультразвуковой датчик (генератор — рецептор ультразвуковых колебаний); 2 — передняя стенка грудной клетки; 3 — грудина; 4 — передняя стенка правого желудочка; 5— полость правого желудочка; 6— межжелудочковая перегородка; 7— полость левого желудочка; 8— полость аорты и створки аортального клапана; 9— передняя створка митрального клапана; 10— задняя створка митрального клапана; 11 — задняя сосочковая мышца; 12— задняя, стенка левого желудочка; 13— полость левого предсердия; 14—задняя стенка левого предсердия; 15— эпикард; 16— перикард; 17— легкие. I, II, III, IV — позиции датчика, соответствующие ходу пучка ультразвуковых волн; ЭхоНГ— эхокардиограмма, ЭКГ — электрокардиограмма во втором стандартном отведении.
Подготовка к эхокардиографии сердца
УЗИ сердца не подразумевает специальных приготовлений. Накануне процедуры пациент волен питаться, как привык, и совершать обычные действия. Единственное, чего от него попросят, — это отказаться от спиртного, кофеинсодержащих напитков, крепкого чая.
Если пациент постоянно принимает лекарства, об этом необходимо заранее предупредить, дабы результаты исследования не были искажены.
На каждое последующее УЗИ сердца следует брать расшифровку предыдущего. Это поможет врачу увидеть процесс в динамике и сделать верные выводы о вашем состоянии.
Само исследование занимает от 15 до 30 минут.
Пациент, раздетый до пояса, находится в положении лежа на спине или на боку. На его грудную клетку наносят специальный гель, обеспечивающий более легкое скольжение датчика по исследуемой области (пациент при этом не испытывает дискомфорта).
Специалисту, проводящему ЭхоКГ, доступны любые участки сердечной мышцы — это достигается за счет изменения угла наклона датчика.
Иногда стандартное УЗИ сердца не дает полного объема информации о работе сердца, поэтому применяются другие виды ЭхоКГ. Например, жировая прослойка на грудной клетке у человека с ожирением может мешать прохождению ультразвуковых волн. В таком случае показана чреспищеводная эхокардиография. Как следует из названия, ультразвуковой датчик вводят прямо в пищевод, максимально близко к левому предсердию.
А для скрининга сердечной работы в состоянии нагрузки пациенту может быть назначена стресс-ЭхоКГ. От обычного это исследование отличается тем, что выполняется с нагрузкой на сердце, достигаемой физическими упражнениями, спецпрепаратами или под воздействием электрических импульсов. Используется преимущественно для выявления ишемии миокарда и риска осложнений ИБС, а также при некоторых пороках сердца для подтверждения необходимости хирургической операции.
Когда необходима ЭХО КГ?
- при любых патологических изменениях на ЭКГ;
- при жалобах на одышку, утомляемость, боли в области сердца, отеки;
- при нарушениях ритма;
- при выявлении шумов в области сердца;
- при артериальной гипертензии;
- при отягощенной наследственности по врожденным и приобретенным заболеваниям сердца;
- при частых ангинах, простудных заболеваниях;
- при установленных заболеваниях сердца для оценки состояния в динамике и эффективности лечения;
- при необходимости химио – и лучевой терапии;
- при профессиональном занятии спортом.
Как проводится исследование? Врач обсуждает с пациентом показания к исследованию, просматривает предоставленные медицинские документы. Пациент раздевается до пояса и ложится на левый бок к УЗИ аппарату. Врач в течение исследования просит пациента изменять положение тела для того, чтобы исследовать сердце со всех сторон.
Исследование сердца с помощью ультразвуковых методов (УЗИ сердца) включает в себя несколько режимов:
- Одномерный режим (М-режим), позволяет оценить анатомическое строение органа, функцию клапанов в динамике. Изображение при М-режиме строится только в одной плоскости. Двумерный режим (B — режим) дает изображение органа в двух плоскостях, изображение формируется посредством наложения «картинки» с двух разных положений датчика с последующей их обработкой.
- Ультразвуковое исследование сердца включает в себя также доплеровский режим. С помощью эффекта доплера специалист может понаблюдать за скоростными показателями кровотока в сосудах и сердце. Благодаря этому предоставляется возможность диагностирования большого количества заболеваний сердечнососудистой системы, в том числе пороков сердца.
Сколько длится исследование?
Обычно не более 20-30 мин. Время исследования может увеличиться при некоторых заболеваниях, таких как пороки сердца, тяжелая сердечная недостаточность и т.д., а также при повышенном весе пациента.
Когда я получу результаты исследования?
Обычно, не позднее, чем через 10-15 минут после окончания исследования. Врач заполнит протокол исследования, вычислит параметры работы Вашего сердца, сформирует компьютерное заключение, которое выдается на руки пациенту.
А это безопасно?
Да, ЭхоКГ абсолютно безопасная процедура для всех категорий пациентов, в т.ч. для детей и беременных, может проводиться многократно без последствий для здоровья.
Почему КардиоКлиника?
Исследование проводится на аппаратах экспертного класса. В КардиоКлинике это Vivid E-95 (GE), один из лучших в мире приборов на сегодняшний день, ориентированный именно на кардиологические исследования.
Особенности выполнения ЭХО КГ в нашей клинике позволяют пациенту видеть работу своего сердца в реальном времени.
Если Вы являетесь пациентом нашей клиники, то исследование выполняет как правило Ваш лечащий врач, что повышает качество диагностики и лечения.
Во время исследования врач может давать устные комментарии по работе Вашего сердца.
В сложных клинических случаях возможно совместное проведение ЭХО КГ несколькими специалистами клиники, а также выполнение чреспищеводной ЭХО КГ и ЭХО КГ с контрастированием.
Подготовка к исследованию
ЭХО КГ не требует срециальной подготовки.
Обязательно возьмите с собой все медицинские документы, относящиеся к сердцу (заключение лечащего врача, выписки из стационаров, результаты обследований (ЭКГ, ЭхоКГ, коронарографии, суточное мониторирование ЭКГ и т.д.).
Особенно важно предоставить результаты ранее выполненных ЭХО КГ для оценки динамики состояния Вашего сердца.
Если Вы знаете о наличии у себя пороков сердца, клапанных протезов, сообщите об этом администратору при записи на исследование, т.к. оно потребует больше времени.
Как проводят УЗИ сердца
УЗИ сердца называют ещё эхокардиографией (ЭхоКГ), так как в основе метода лежит фиксация отражённых ультразвуковых волн. Ультразвук отражается от тканей сердца неравномерно, что позволяет получить изображение органа и тщательно рассмотреть на экране монитора. Врач отчетливо видит особенности строения сердца и определяет размеры его анатомических составляющих. Имеет возможность следить за работой сердечной мышцы в режиме реального времени, фиксировать скорость и направление кровотока. Эхокардиография очень информативна. Она позволяет определить пороки сердца, дополнительные хорды, аномалии клапанов и крупных сосудов, состояние миокарда.
Для проведения исследования пациента укладывают на удобную кушетку. Врач устанавливает на грудную клетку (в зоне проекции сердца) специальный датчик и слегка передвигает его, меняя направление ультразвуковых волн. Для лучшего проникновения ультразвука кожу смазывают специальным гелем. Процедура длится 30-60 минут.
Показания:
- жалобы на боли в области сердца, высокую утомляемость, одышку, отёки;
- выявленные отклонения на электрокардиограмме;
- травмы в области грудной клетки;
- контроль проводимой терапии при заболеваниях сердца и сосудов;
- плановое исследование после операций на сердце;
- с профилактической целью — спортсменам, детям в период бурного роста, в рамках диспансеризации отдельных групп населения, пожилым людям, беременным женщинам (УЗИ сердца плода).
Противопоказания:
Абсолютных противопоказаний нет.
Относительными являются:
- выраженный волосяной покров в области груди (рекомендуется удаление перед процедурой),
- крайние степени ожирения,
- открытая травма или значительная деформация грудной клетки,
- нарушение кожного покрова в области расположения датчика УЗИ.
Как проводится эластография
По ощущениям эластография не отличается от обычного УЗ-исследования и не требует особенной подготовки.
На исследуемую область устанавливается датчик, создается минимальное дополнительное давление и оценивается изменение частоты. На экране монитора появляется цветовая картограмма с последующей оценкой качественных и количественных показателей. Из-за разной эластичности неоднородные участки ткани сокращаются и затем возвращаются в исходное положение в различное время.
Жировые и мышечные ткани достаточно мягкие и пластичные, они быстрее сдавливаются и быстрее приобретают первоначальный вид. Фиброзные узлы и образования более жесткие, хуже сдавливаются и медленнее расправляются.
Сканер считывает информацию об изменении в жесткости тканей, окрашивая их, дифференцирует здоровые и пораженные области с помощью определенных цветов.
Синий цвет отображает самые плотные (жесткие) ткани, красный – менее плотные ткани, зеленый цвет показывает здоровые, более мягкие ткани.
Эластография печени
Эластография – необходимый метод исследования в гепатологии, поэтому уделим внимание диагностике заболеваний печени. Эластографию применяют с целью изучения степени выраженности фиброза (так называется замещение нормальной печеночной ткани соединительной тканью)
Применение обычного УЗ-исследования в данном случае не даст врачу полной картины: начальные стадии жировой дистрофии, гепатоза, цирроза или гепатита могут выглядеть одинаково. Для уточнения диагноза потребуется дополнительное исследование — биопсия печени. Пункция является инвазивным методом, болезненна, требует реабилитации на срок до 14 дней и дорого стоит. Напротив, эластография позволяет специалисту без пункции поставить достоверный диагноз с точностью до 85% — 95%, что является в настоящее время одним из самых высоких индексов в диагностике
Эластографию применяют с целью изучения степени выраженности фиброза (так называется замещение нормальной печеночной ткани соединительной тканью). Применение обычного УЗ-исследования в данном случае не даст врачу полной картины: начальные стадии жировой дистрофии, гепатоза, цирроза или гепатита могут выглядеть одинаково. Для уточнения диагноза потребуется дополнительное исследование — биопсия печени. Пункция является инвазивным методом, болезненна, требует реабилитации на срок до 14 дней и дорого стоит. Напротив, эластография позволяет специалисту без пункции поставить достоверный диагноз с точностью до 85% — 95%, что является в настоящее время одним из самых высоких индексов в диагностике.
Более того, если пациенту все же показана пункция, эластография укажет участок печени, с которого требуется взять биопсийный материал.
Эластографию печени можно применять неоднократно с целью выявления минимальных изменений в состоянии органа и оценки эффективности проводимого лечения в динамике.
Суть эхокардиографии
УЗИ сердца — процесс изучения всех основных параметров и структур этого органа с помощью ультразвука.
Под воздействием электрической энергии датчик эхокардиографа испускает высокочастотный звук, который проходит через структуры сердца, отражается от них, захватывается тем же датчиком и передается на компьютер. Тот, в свою очередь, анализирует полученные данные и выводит их на монитор в виде двух- или трехмерного изображения.
В последние годы эхокардиографию все чаще применяют в профилактических целях, что дает возможность выявить аномалии сердечной деятельности на ранних этапах.
Что показывает УЗИ сердца:
- размеры сердца;
- целостность, структуру и толщину его стенок;
- размеры полостей предсердий и желудочков;
- сократимость сердечной мышцы;
- работу и строение клапанов;
- состояние легочной артерии и аорты;
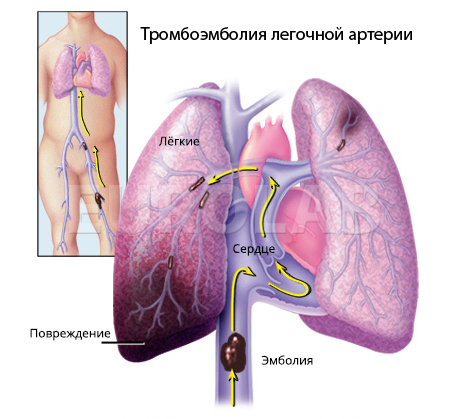
- уровень давления в легочной артерии (для диагностики легочной гипертензии, которая может возникнуть при тромбоэмболии легочной артерии, например, при попадании тромбов из вен ног в легочную артерию);
- направление и скорость сердечного кровотока;
- состояние внешней оболочки, перикарда.
1
ЭХО-КГ в «МедикСити»
2
Эхокардиография в «МедикСити»
3
УЗИ сердца в «МедикСити»
Декодирование результатов исследования
Посредством процедуры УЗИ сердца можно подробно проанализировать весь сердечный цикл – период, который состоит из одного сокращения (систола) и одного расслабления (диастола). При условии, что нормальное сердцебиение составляет около 75 ударов в минуту, длительность сердечного цикла должна быть 0,8 секунд.
Расшифровка показателей эхокардиографии производится последовательно. Каждая единица сердечной структуры описывается врачом-диагностом в протоколе исследования. Данный протокол не является документом с окончательным заключением. Диагноз ставит кардиолог после детального анализа и сопоставления данных протокола. Поэтому, сравнивая показатели своего УЗИ и нормативы, не следует заниматься самодиагностикой.
Нормальные показатели ультразвука представляют собой усредненное значение. На результаты оказывает влияние гендерная принадлежность и возрастная категория пациента. У мужчин и женщин отличаются показатели массы миокарда (мышечной ткани сердца) левого желудочка, коэффициент индекса этой массы, объем желудочка.
Для детей существуют отдельные нормы размеров, веса, объема, и функциональности отделов сердца. При этом они различны для мальчиков и девочек, для новорожденных малышей и грудничков. У подростков с 14-летнего возраста показатели сверяют по взрослым мужским и женским нормативам.
В итоговом протоколе параметры оценки условно обозначаются начальными буквами своих полных названий.