Легкие
Содержание:
- Восстановительный период
- К каким докторам следует обращаться если у Вас Очаговый туберкулез легких:
- Что такое Добавочное легкое —
- Симптомы пневмофиброза
- Поражение легких до 25%
- ВЫПОЛНЕНИЕ СЕРИИ СНИМКОВ ВСЕГО ЛЕГКОГО ИЛИ ОТДЕЛЬНОЙ ЗОНЫ ЛЕГОЧНОГО ПОЛЯ В РАЗЛИЧНЫЕ ФАЗЫ ДЫХАНИЯ (ПОЛИГРАФИЯ)
- Клиника рака Панкоста
- Подготовка к операции
- СНИМОК ЛЕГКИХ В БОКОВОЙ ПРОЕКЦИИ
- Возможные осложнения
- Риски и осложнения
- Что означает КТ1, КТ2, КТ3, КТ4 при вирусной пневмонии COVID-19?
- Симптомы Добавочного Легкого:
- Клиническая картина периферического рака легкого
- При каких заболеваниях показана сегментэктомия легкого?
- Вовлечение паренхимы легкого: что это?
- Симптомы туберкулеза у человека
- Классификация и стадии периферического рака
- Способы диагностики в онкологии
- Прогноз
- Цирротический туберкулез легких
Восстановительный период
После сегментэктомии пациент может быть помещен в отделение интенсивной терапии, где он проводит одну ночь. Экстубация (удаление трубки из трахеи) обычно возможна в операционной, после того как вмешательство завершено. Через каждые 8 часов проверяют дренажные трубки. На следующий день выполняют анализ крови, чтобы оценить уровень гемоглобина и функцию почек. В первые 48 часов контролируют состояние сердечно-сосудистой системы. Многих пациентов в послеоперационном периоде беспокоят боли, и им требуется адекватное обезболивание. Так как многие больные, которым выполняют операции на легких, являются курильщиками, в послеоперационном периоде им требуется кислородная терапия.
Пациента выписывают домой после того, как удаляют дренажные трубки, он начинает передвигаться самостоятельно и переходит на полутвердую диету. В некоторых случаях, если из плевральной полости выделяется воздух, пациент может быть выписан с дренажными трубками, и их удаляют спустя некоторое время.
Обычно сроки госпитализации после сегментэктомии открытым способом составляют 5–7 дней, а после VATS -2-3 дня.
Необходимо придерживаться следующих рекомендаций:
- Для скорейшего восстановления и профилактики осложнений проводят дыхательную гимнастику, физиотерапевтические процедуры.
- В течение недели нужно избегать физической активности и вождения автомобиля.
- Необходимо придерживаться диеты, рекомендованной врачом, своевременно являться на контрольные осмотры в клинику.
К каким докторам следует обращаться если у Вас Очаговый туберкулез легких:
Фтизиатр
Пульмонолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Очагового туберкулеза легких, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Что такое Добавочное легкое —
Добавочное легкое представляет собой крайне редкий порок развития, при котором, наряду с нормально сформировавшимися легкими, в эмбриональном периоде «отпочковалось» дополнительное, обычно имеющее небольшие размеры легкое, бронх которого отходит от трахеи, а сосуды имеют связь с малым кругом кровообращения.
Добавочное легкое в миниатюре повторяет строение нормального, имеет междолевые щели, аэрируется бронхом, в нем может осуществляться газообмен. В тех случаях, когда аберрантный участок легочной ткани не разделен на доли и воздух в него попадает через бронхи, отходящие от главных и долевых бронхов, его называют добавочной долей легкого. Последний вариант встречается более часто, однако его правильнее относить к так называемым аномалиям легочных борозд, включение которых в группу пороков развития легких на^. представляется спорным.
Симптомы пневмофиброза
- Апатия
- Боль за грудиной
- Быстрая утомляемость
- Кашель
- Одышка
- Перепады температуры тела
- Потеря веса
- Расширение вен на шее
- Свистящий звук в легких
- Синюшность кожи
- Слабость
- Сухой кашель
Пневмофиброз проявляется локально или диффузно. Чаще всего выявляется диффузная форма заболевания, так как локальные поражения легочной ткани обычно не имеют ярко выраженных симптомов.
Основным симптомом, указывающем на патологический процесс является одышка, которая на начальных стадиях возникает при физическом переутомлении. А затем начинает беспокоить и в спокойном состоянии.
Нередко человека начинает беспокоить сильный кашель, при котором из бронхов выделяется вязкая мокрота, иногда с гнойными примесями. При визуальном осмотре можно определить признаки цианоза, который развивается из-за гипоксии легких.
Часто возникают ноющие боли в грудной клетке, слабость, человек может похудеть без причины.
При сильных поражениях при кашле появляется боль в грудной клетке.
В запущенных стадиях в легких прослушиваются хрипы или «звук трения пробки».
Если появляются осложнения, при кашле с мокротой может выделяться кровь.
Помимо симптомов пневмофиброза, возникают признаки первичного заболевания, спровоцировавшего патологию.
Поражение легких до 25%
Соответствует КТ-1 в заключении. Легкая форма внебольничной пневмонии с благоприятным прогнозом. Показатели сатурации крови кислородом остаются в норме (>95%). Фиброзные изменения наблюдаются редко, а симптомы острого респираторного заболевания зачастую отсутствуют. Если COVID-19 подтверждается результатами лабораторных анализов (ПЦР, теста на иммуноглобулины), лечащим врачом может быть назначен специальный курс противовирусной терапии.
В течение недели заболевание может прогрессировать до следующей стадии, наиболее предрасположены к этому пожилые пациенты и люди с хроническими заболеваниями дыхательной, сердечно-сосудистой, иммунной системы.
ВЫПОЛНЕНИЕ СЕРИИ СНИМКОВ ВСЕГО ЛЕГКОГО ИЛИ ОТДЕЛЬНОЙ ЗОНЫ ЛЕГОЧНОГО ПОЛЯ В РАЗЛИЧНЫЕ ФАЗЫ ДЫХАНИЯ (ПОЛИГРАФИЯ)
Укладка больного для проведения исследования такая же, как при рентгенографии легких в прямой передней проекции. При неизменном положении больного делают три снимка: на высоте вдоха, на высоте выдоха и в среднем между ними положении (рис. 518). Снимки могут быть выполнены с использованием различных свинцовых решеток — аппликаторов (по И. С. Амосову, А. И. Садофьеву). А. И. Садофьев (1960) рекомендовал применять пластину с большими прямоугольными прорезями (6X28 см).
Прорези устанавливают против симметричных участков обоих легких и делают три снимка в различные фазы дыхания, перемещая соответствующим образом кассету.
Клиника рака Панкоста
Клинические проявления при карциноме верхушечного отдела обусловлены одноименным синдромом, очень часто сочетающимся с синдромом Горнера.
Синдром Панкоста обусловлен прорастанием опухолью нервов, исходящих из позвоночного канала между последним шейным и первым или вторым грудным позвонком. Клинически синдром проявляется:
- очень интенсивной болью, часто стреляющей;
- нарушениями активных движений руки;
- слабостью мышц плечевого пояса;
- онемением пальцев, «ползанием мурашек» — парестезиями кожи;
- при вовлечении в раковый узел возвратного нерва пациент начинает сипеть, из-за неполного закрытия голосовой щели может появиться поперхивание при еде;
- сдавление опухолевыми массами верхней полой вены проявится нарастающей синюшной отечностью лица и шеи.
Синдром Горнера развивается при распространении ракового процесса на нервный ганглий на уровне первого грудного позвонка, манифестируя симптомами:
- невозможностью поднять верхнее веко — птоз;
- постоянно узким зрачком вне зависимости от освещённости — миоз;
- западением глаза, визуально как будто уменьшившимся — энофтальм;
- на половине лица и в коже руки перестают функционировать потовые железы — ангидроз.
Инфильтрация плевры раковыми клетками вызывает болевой синдром в грудной клетке, усиливающийся при глубоком дыхании.
Первым проявлением заболевания может быть любой симптом, но чаще всего пациенты жалуются на постепенно нарастающую боль с прогрессирующими двигательными нарушениями, окружающие замечают глазные симптомы.
Подготовка к операции
Для уточнения диагноза в клинике «Медицина 24/7» выполняется комплексное обследование.
- Один из наиболее информативных методов — компьютерная томография с внутривенным контрастированием. С помощью КТ врач исследует размеры, границы опухоли, распространение раковых клеток.
- УЗИ показывает состояние лимфатических узлов.
- Гистологическое исследование образца опухоли, взятого при биопсии, показывает клеточное строение патологической ткани.
- В комплексное обследование входят также рентген, спирография, ЭКГ.
- Могут быть назначены дополнительные обследования по индивидуальным показаниям.
- Из лабораторных исследований назначаются обязательные анализы крови, мочи.
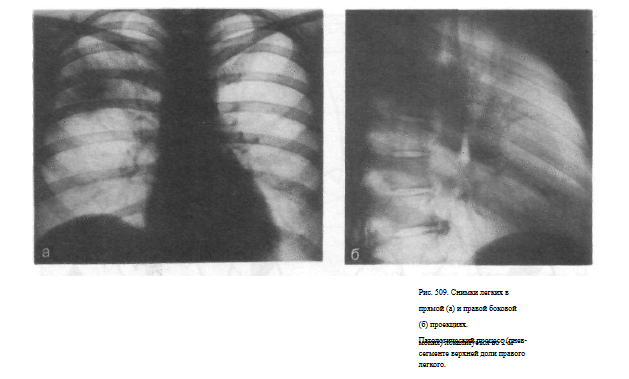
СНИМОК ЛЕГКИХ В БОКОВОЙ ПРОЕКЦИИ
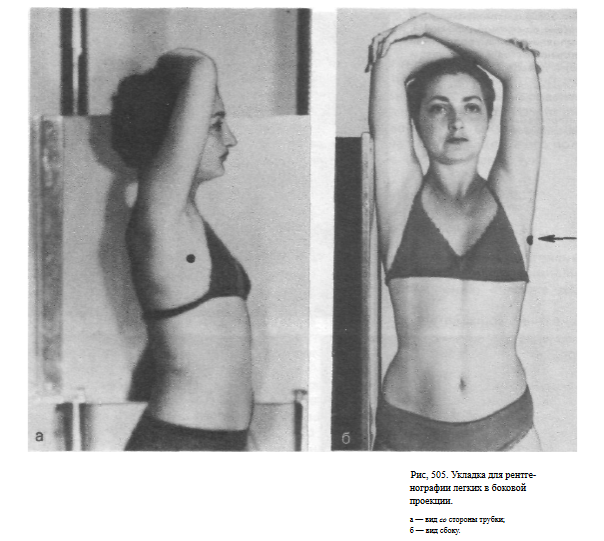
Информативность снимка. На снимке легких в боковой проекции изображения правого и левого легочного поля, а также обеих половин грудной клетки в основном накладываются друг на друга. Поэтому изменения, выявленные в легочной ткани, относят к тому или иному легкому с учетом данных снимка в прямой проекции, а также четкости изображения (структурные элементы ближайшего к пленке легкого имеют более резкие очертания).
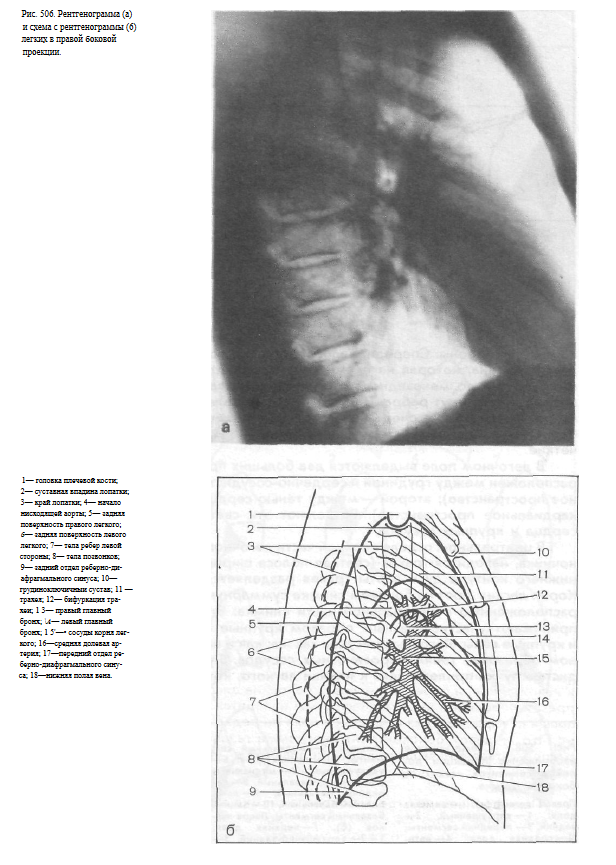
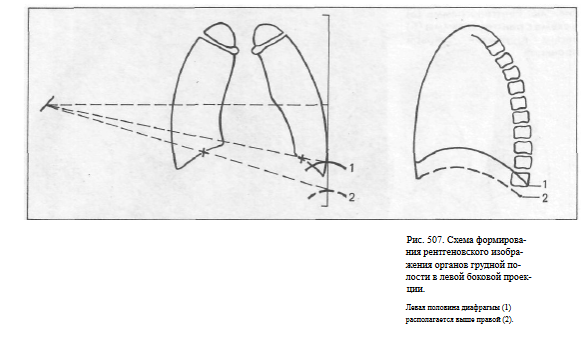
проекции, выше находится правая половина, а на снимках, выполненных в левой боковой проекции — левая половина диафрагмы. Как известно, под правой половиной купола диафрагмы находится печень, а под левой — газовый пузырь желудка и толстая кишка {нередко содержащая газ).
Очевидно, что на левой боковой рентгенограмме газовый пузырь желудка будет располагаться под вышележащей половиной диафрагмы, а на правой — под нижележащей. Это позволяет без труда уточнить проекцию, в которой сделан снимок.
Периферические отделы бокового снимка легких заняты изображением мягких тканей. При этом задняя поверхность прилежащей к пленке половины грудной клетки располагается медиальнее задней поверхности противоположной стороны.
Спереди, непосредственно под мягкими тканями, находится грудина, которая на снимке видна в профиль на всем протяжении(от рукоятки до мечевидного отростка); от позвоночника к грудине косо вперед и вниз идут ребра. При этом ребра прилежащей к пленке стороны имеют более резкие очертания и меньшие размеры.
Изображение же ребер противоположной стороны проекционно увеличено, контуры их нечеткие.

Возможные осложнения
Пациенты с доброкачественными образованиями легких и удовлетворительным состоянием дыхательной функции обычно переносят сегментэктомию хорошо. Среди них показатели смертности после операции составляют не более 1%. Среди больных с плохими показателями дыхательной функции и ранее перенесших операции на легких послеоперационная смертность составляет 3–4%.
Чаще всего во время и после сегментэктомии встречаются такие осложнения, как:
Высокий уровень профессионализма врачей, тщательная подготовка пациентов к хирургическим вмешательствам и применение современного хирургического оборудования в клинике Медицина 24/7 позволяют выполнять хирургические вмешательства на органах грудной клетки максимально эффективно и с минимальными рисками. А реабилитационное лечение под руководством опытных инструкторов помогает пациенту быстро восстановиться и вернуться к привычной жизни.
Материал подготовлен врачом-онкологом, торако-абдоминальным хирургом, заведующим отделением хирургии клиники «Медицина 24/7» Коротаевым Александром Валерьевичем.
Риски и осложнения
Хотя можно жить и без одного легкого, есть несколько связанных с этим рисков.
Исследователи отмечают, что пневмонэктомия, или операция по удалению одного легкого, является операцией высокого риска, которая может привести к осложнениям и даже смерти.
Возможные осложнения, связанные с пневмонэктомией:
- дыхательная недостаточность
- кровотечение и шок
- нарушение сердечного ритма или аритмия
- снижение кровотока
- тромбоэмболия легочной артерии
- пневмония
Сам процесс пневмонэктомии включает в себя выполнение разреза в боковой части тела, чтобы удалить пораженное легкое. Пространство, оставшееся после удаления легкого, заполнится воздухом. Во время выздоровления человек может чувствовать временную боль в животе или давление, поскольку этот воздух перемещается и ассимилируется в организме. Со временем другое легкое немного расширится, чтобы занять часть этого пространства. Оставшееся пространство естественным образом заполнится жидкостью.
Даже после успешной операции человеку потребуется некоторое время на восстановление. Полное выздоровление без осложнений может занять недели и даже месяцы.
Во время выздоровления человеку придется значительно снизить уровень своей активности. Даже такие повседневные действия, как утреннее вставание с постели или подъем по лестнице, могут вызвать у человека сильное головокружение.
Общее состояние здоровья до операции, возраст влияют на риск осложнений после операции. Люди, которые курят или имеют заболевания легких, должны быть особенно осторожны. Они нуждаются в дополнительной помощи во время выздоровления и должны тесно сотрудничать с врачом.
Что означает КТ1, КТ2, КТ3, КТ4 при вирусной пневмонии COVID-19?
Чтобы врачи могли объективно оценивать объем поражения легких, взвешивать риски и реагировать на вызовы, был принят единый стандарт классификации вирусных пневмоний по степени тяжести, где:
КТ-0 — отсутствие признаков вирусной пневмонии;
КТ-1 — легкая форма пневмонии с участками «матового стекла», выраженность патологических изменений менее 25%;
КТ-2 — умеренная пневмония, поражено 25-50% легких;
КТ-3 — среднетяжелая пневмония, поражено 50-75% легких;
КТ-4 — тяжелая форма пневмонии, поражено >75% легких.
Процент деструкции легочной ткани определяется по томограммам. Врач-рентгенолог оценивает по пятибалльной шкале каждую из пяти долей легких.* Если признаки пневмонии не выявлены, то значение соответствует 0; 1 балл свидетельствует о поражении легких 5%, и так далее.
* Согласно «Временным методическим рекомендациям» Министерства Здравоохранения РФ от октября 2020 г., принятая и описанная выше балльная система оценки легочных сегментов и долей упразднена. Объективность оценки поддерживается программным обеспечением и медицинской экспертизой.
Иными словами, сокращение КТ1, КТ2, КТ3 или КТ4, которое врач-рентгенолог пишет в заключении, указывает на объемы нефункциональной легочной ткани в совокупности с другими признаками, характерными для той или иной стадии. Это эмпирическая визуальная шкала, принятая рентгенологами.
Данную шкалу визуальной оценки легких по результатам компьютерной томографии (или МСКТ) разработали только во время пандемии новой коронавирусной инфекции. Ее ввели специалисты из Центра диагностики и телемедицины США, изучив КТ-исследования 13 003 человек, которые составили основную выборку.
Примечательно, что скорость перехода пневмонии к следующей, более осложненной степени зависит не только от возраста пациента (чем старше, тем быстрее), но и от текущей стадии заболевания. А именно, если вирусная пневмония SARS-CoV-2 у пациента была выявлена еще на первой стадии (КТ1), то предотвратить переход к следующей (КТ2) будет легче как минимум потому, что сравнительно малому числу вирионов требуется больше времени, чтобы распространиться по легким и спровоцировать более обширный воспалительный процесс. В то время как переход от КТ3 к КТ4 происходит очень быстро, и тогда жизнь пациента находится под угрозой. Анализируя уже упомянутую группу пациентов, ученые из США пришли к выводу, что при переходе в следующую группу, риск летального исхода при коронавирусе увеличивался примерно на 38%.
Процент вовлечения паренхимы (собственно поражения) легких в заключениях обычно указан приблизительно, поэтому диапазон значений может быть довольно широким, однако это не главный показатель. При определении степени тяжести воспаления легких учитываются и другие признаки воспаления легких:
1) Наличие «матовых стекол» на сканах КТ, их локализация, консолидация. «Матовые стекла» — это светлые участки легких на томограммах, которые свидетельствуют об очагах инфильтрации. Плотная ткань не пропускает рентгеновские лучи. «Матовые стекла» — основной признак поражения легких на КТ. Их распространенность и консолидация соответствует тяжелым стадиям пневмонии КТ3 и КТ4.
2) Утолщение междолькового пространства легких или «симптом булыжной мостовой» — ткань легких на сканах КТ имеет внешнее визуальное сходство с брусчаткой. Соответствует тяжелой стадии пневмонии КТ4.
3) Симптом «обратного гало» или «ободка́» — на томограммах выглядит как светлые кольца. Это участки уплотнения вокруг очага инфекции. Считается признаком организующейся пневмонии.
4) Ретикулярные изменения — тонкие линии патологически измененного легочного интерстиция, формирующие сеть.
Если в заключении указана «полисегментарная пневмония», это значит, что признаки воспалительного процесса обнаружены в обоих легких, в нескольких сегментах.
Симптомы Добавочного Легкого:
Обычно добавочное легкое ничем себя не проявляет и обнаруживается случайно во время торакальной операции, чаще всего по поводу хронического легочного нагноения или при бронхографии, проведенной по другому поводу, или же на аутопсии У единичных больных в добавочном легком могут возникнуть нагноение или туберкулезный процесс.
Если появляется клиническая симптоматика, то она почти целиком связана с вторичным воспалительным процессом (пневмонией, нагноением), возникшим в добавочном легком. Уточнить диагноз помогают бронхография и в ряде случаев ангиопуль монография, на которых выявляются бронхи и сосуды добавочного легкого, его топография и локализация.
Клиническая картина периферического рака легкого
Опасность периферического рака легкого заключается в том, что на начальных стадиях он никак себя не проявляет до тех пор, пока не происходит прорастания в окружающие органы и ткани. К моменту появления клинических признаков, лечить заболевание становится значительно сложнее.
Первыми и наиболее характерными признаками периферического рака является одышка и дискомфорт в груди. Одышка нарастает постепенно, по мере вовлечения в патологический процесс все большего количества ткани легкого. При этом нарушается кровообращение органа, развивается ателектаз (спадение легкого или отдельных его долей). Многие пациенты не обращают должного внимания на этот симптом, поскольку зачастую заболевание у них начинается на фоне уже имеющихся заболеваний дыхательной системы.
Болезненные ощущения в груди возникают при прорастании рака в пристеночную плевру, внутригрудную фасцию и др. При периферическом раке Панкоста опухоль распространяется в шейное нервное сплетение. Боль может носить периодический и постоянный характер, может иррадиировать в зону по ходу нервов, из-за чего врачи часто путают ее с обычной межреберной невралгией.
Кашель и кровохарканье возникают у пациента уже на более поздних стадиях периферического рака, что связано с поражением мелких бронхов (начиная от 4-го порядка). Кашель является причиной раздражения слизистой оболочки бронхов. Сначала он сухой, редкий, однако постепенно приобретает постоянный характер. На поздних стадиях появляется мокрота, которая состоит преимущественно из слизи и может иметь примесь гноя. К сожалению, и этот симптом зачастую игнорируется пациентами, которые воспринимают его как ухудшение какого-либо имеющегося хронического заболевания. Появление кровянистых прожилок в мокроте встречается при распаде рака легкого. Мокрота в таком случае может иметь включения распадающейся опухоли — комки слизи, участки гнойного детрита. Промежутки между эпизодами кровохарканья постепенно сокращаются. Чаще всего, именно это проявление рака заставляет пациента обратиться за медицинской помощью.
Лихорадка встречается у половины пациентов с раком легкого и обусловлена постоянным воспалительным процессом в организме. В совокупности с другими симптомами периферического рака он может восприниматься как обострение бронхита или пневмонии, однако антибактериальное лечение дает нестойкий и непродолжительный эффект.
При каких заболеваниях показана сегментэктомия легкого?
К сегментэктомии легкого прибегают при следующих патологиях:
- Доброкачественные новообразования в легких.
- Злокачественные опухоли. Сегментэктомия может быть выполнена при немелкоклеточном раке легкого 0 стадии. Это так называемая карцинома in situ («на месте»), которая находится в самом поверхностном слое дыхательных путей и не вторглась в легочную ткань. При этом также отсутствуют очаги в регионарных лимфоузлах и отдаленные метастазы. Удалить сегмент можно при I стадии немелкоклеточного рака легкого, если у пациента не может быть выполнено более обширное хирургическое вмешательство из-за нарушения дыхательной функции, тяжелой патологии сердечно-сосудистой системы.
- Бронхоэктазы — патологическое состояние, при котором происходит необратимое расширение и деформация бронхов. Чаще всего это следствие хронических инфекционных процессов.
- Гнойные поражения легких.
- Туберкулез.
- Некоторые грибковые поражения.
Вовлечение паренхимы легкого: что это?
Паренхима легких — это ткань дыхательного органа, похожая на пористую губку. Она пронизана тонкой сетью сосудов и капилляров, покрыта плевральной оболочкой, содержит эластичный внеклеточный матрикс, который состоит из соединительной ткани и поддерживает форму легких. Между легкими расположены другие органы: бронхиальное дерево, артерии, средостение. Суть компьютерной томографии заключается в составлении карт плотности легочной ткани.
На посрезовых томограммах легких паренхима занимает наибольшую площадь изображения. В норме она представляет собой ткань, окрашенную однородным темным цветом, без светлых участков уплотнения, а именно:
- Инфильтратов по типу «матовых стекол»;
- Интерстициального компонента (воспаления интерстициальных перегородок);
- Изолированных воспалительных очагов, окруженных уплотнениями округлой формы (симптом «обратного гало» или «ободка»);
- Сетчатого рисунка (симптома «булыжной мостовой», «сотового легкого»).
Наличие этих признаков на КТ легких говорит о патологическом процессе и поражении дыхательного органа.
Формулировка «вовлечение паренхимы легкого» (15, 25, 50%…) означает, какой процент ткани дыхательного органа подвержен этим патологическим изменениям и в связи с этим не может полноценно функционировать.
При этом в заключении важен не только процент вовлечения паренхимы легких, то есть процент поражения легких, а все обнаруженные специфические признаки воспаления. Если по количеству «матовых стекол» можно сделать вывод о проценте инфильтрации альвеол жидкостью, то о тяжести заболевания и хроническом характере осложнений после перенесенного коронавируса в большей степени скажут признаки консолидации, утолщения межальвеолярных перегородок и фиброза.
Например, если у одного пациента выявлено поражение легких по типу «матового стекла» с вовлечением паренхимы легких 30%, а у другого — 15%, но также присутствуют интерстициальный компонент и признаки фиброза легких на нескольких участках, то в первом случае пациент может вовсе не испытывать трудностей с дыханием, а во втором случае симптомы острого респираторного заболевания могут быть выраженными даже с небольшим процентом поражения. Это значит, что сам по себе процент вовлечения паренхимы легких в воспалительный процесс изолированно от других клинически значимых данных, описанных в заключении, не говорит о тяжести заболевания.
Симптомы туберкулеза у человека
У туберкулеза может быть множество масок, и, как уже отмечалось, указывает это на то, что проявления этого заболевания могут быть самыми различными, из-за чего можно предположить актуальность совершенно иного заболевания. Симптомы туберкулеза определяются на основании области сосредоточения патологического инфекционного процесса.
Клинические признаки проявляются далеко не сразу, а только когда возбудитель болезни проник в ток крови или поразил большую часть легких. Вначале симптомы туберкулеза слабовыраженные, но по мере прогрессирования болезни, они становятся более выраженными. Основными признаками в острый период считаются следующие симптомы:
- кашель с выделением мокроты, который длится более 3-х недель;
- примесь в крови в мокроте;
- повышение температуры до субфебрильной;
- снижение массы тела;
- повышенная утомляемость;
- отсутствие аппетита;
- резкие смены настроения;
- повышенная раздражительность;
- снижение работоспособности.
Проявления симптомов туберкулеза напрямую зависят от того, где именно в организм внедряются микобактерии, имеют ли место осложнения, а также от других факторов. Туберкулез развивается достаточно медленно, иногда недуг может длиться даже десятилетиями.
Важно! Симптомокомплексы, требующие безотлагательного обследования на туберкулез
Симптомы воспалительного бронхолегочного заболевания:
- Продолжающийся дольше 3 недель кашель с выделением мокроты
- Кровохарканье, легочное кровотечение
- Боли в грудной клетке, возникающие при дыхании
Интоксикационные симптомы (проявляющиеся дольше 3-х недель):
- Гипертермия;
- повышенная потливость, особенно ночная
- Слабость, повышенная утомляемость
- Снижение веса
Симптомы и первые признаки туберкулеза внелегочной формы
Симптомы внелегочного туберкулеза зависят от локализации болезни и пораженного органа:
- Туберкулез органов пищеварения – характеризуется периодическим нарушением стула, вздутием живота, болью в области кишечника, примесью крови в кале, высокой температурой тела до 40 градусов.
- Туберкулез костей. Такая форма болезни встречается довольно часто. В большинстве случаев поражает мужчин женщин, но может возникать и в детском возрасте. Проявляется, как осложнение очага инфекции, которая уже присутствует в организме. Изначально патология протекает в качестве изолированного костного очага, затем разрушает окружающие ткани.
- Туберкулез ЦНС. Здесь поражается оболочка мозга, то есть развивается туберкулезный менингит, также может сформироваться туберкулема в веществе головного мозга. Симптоматика может быть самой различной, в частности это головная боль, нарушение чувствительности, сознания, психики, нарушения в движениях глазных яблок и пр.
- Туберкулез кожи. В данной форме заболевание сопровождается появлением плотных узелков и уплотнений, локализуемых под кожей, они прорывают кожу, высвобождая, тем самым, творожистые беловатые массы. Вместе с тем допускаются определенные отступления от общей картины по этой форме заболевания, потому проявляться оно может по-разному.
- Туберкулезный менингит. Редко встречающаяся форма туберкулеза, которая часто возникает у детей в раннем возрасте. Изначально у ребенка начинает меняться поведение, проявляется ряд симптомов общего недомогания, субфебрильная лихорадка. В процессе развития недуга ребенок страдает от светобоязни, головной боли, сонливости, судорог. Позже поражаются черепные нервы, развивается кома.
- Туберкулез мочеполовой системы обычно сопровождается мутной мочой с присутствием в ней крови, частым и болезненным мочеиспусканием, ноющими болями внизу живота, кровянистыми выделениями, болезненным вздутием мошонки с экссудатом;
Классификация и стадии периферического рака
Стадирование периферического рака легкого (равно как и центрального) зависит от размеров опухоли, прорастания ее в здоровые ткани, метастазирование в регионарные лимфоузлы и расположенные рядом органы. Наиболее актуальной и общепринятой классификацией раковых заболеваний является система TNM, согласно которой определяется стадия заболевания.
Критерий Т — характеристика непосредственно первичной опухоли. Тх — обнаружение участков опухоли в биоматериале (мокроте, промывных водах из бронхов), при этом обнаружить первичный очаг рака невозможно. То — первичный очаг не найден. Тis — рак «in situ» (локализованный). Т1 — размер периферического очага не превышает 3 см, он окружен здоровой легочной и бронхиальной тканью без видимых признаков прорастания в окружающие области.
Т2 — очаг со следующими признаками (как минимум 1):
- Опухоль превышает 3 см в диаметре.
- Прорастание опухоли в один из двух главных бронхов, при этом ее размер не имеет первостепенного значения.
- Прорастание рака в пристеночную плевру.
- Сочетание периферического рака со спадением легочной ткани или обструктивной бронхопневмонией.
- Распространение патологического процесса на ворота легкого, но при этом орган еще не полностью вовлечен в опухолевый процесс.
T2а — опухоль 3-5 см в наибольшем измерении. Т2b — диаметр опухоли 5-7 см в наибольшем измерении.
Т3 — опухолевый процесс любого размера, который проходит с вовлечением грудной стенки, перикардиальной сумки, пристеночной плевры и средостения, диафрагмы, либо превышающий 7 см, сопровождающийся спадением или пневмонией целого легкого.
Т4 — образование любого размера, которое распространяется на органы и сосуды, средостение, пищевод, трахею, позвоночник и др.
Сюда же относятся периферические процессы, протекающие с образованием выпота в плевральной полости, характер которого определялся цитологически, а также с наличием отдельного опухолевого узла в той же доле легкого.
Критерий N — наличие пораженных регионарных лимфоузлов. Nх — недостаточное количество данных о состоянии локальных лимфатических узлов. N0 — отсутствие признаков регионарных метастазов в лимфоузлы. N1 — поражение раком местных бронхопульмональных и корневых лимфатических узлов. N2 — метастазы в лимфоузлах области средостения и бифуркации (разделения) трахеи. N3 — распространение рака на лимфоузлы соседнего легкого, надключичной и подключичной областей.
Критерий М — отдаленные метастазы:
- М0 — метастазов в органах нет.
- М1 — имеются отдаленные метастазы.
Все вышеперечисленные признаки учитываются для определения стадии периферического рака. Всего выделяют 4 стадии процесса, из которых 1 — самая легкая, а 4 — самая неблагоприятная.
Периферический рак легкого включает в себя такие формы, как заболевание верхушки легкого (опухоль Панкоста), круглая, полостная и пневмониеподобная опухоль.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98
Способы диагностики в онкологии
Применение методик дифференциальной диагностики имеет особое значение в онкологической практике, так как различные виды рака предполагают уникальные лечебные и диагностические подходы. Для того чтобы определить или исключить наличие злокачественного новообразования, применяют следующие клинические методы:
- Ультразвуковое исследование.
- Рентгенологические методы.
- Компьютерная томография.
- Позитронно-эмиссионная томография.
- Магнитно-резонансная томография.
- Анализ крови на наличие онкомаркёров.
- Гистологическое исследование биоптата.
- Эндоскопические методы.
Эти процедуры позволяют с большой долей вероятности провести дифференциальную диагностику рака не только с другими, неонкологическими, заболеваниями, но и определить точную стадию злокачественного процесса. Особенно важна в этом плане ранняя диагностика опухолей, так как чем раньше начнётся лечение рака, тем более эффективным оно будет.
Прогноз
Для здорового человека удаление легкого не должно привести к серьезному ограничению. Человеку с другими проблемами, которые влияют на легкие или затрудняют дыхание, жизнь с одним легким может быть более сложной.
Осложнения, связанные с болезнью легких или курением, могут привести к затрудненному дыханию. Хотя люди не должны ожидать возвращения полной функции после удаления легкого, в большинстве случаев они могут работать относительно нормально.
Процедура удаления легких является только одной частью лечения человека.
Легочная реабилитация является важным фактором в восстановлении человека и общей функции легких. Врач может рекомендовать дыхательные упражнения, чтобы выполнять их дома.
Цирротический туберкулез легких
Данной форме заболевания свойственно отсутствие привычных туберкулезных очагов и полостей. Цирроз, как процесс замещения ткани легких соединительной тканью, может являться исходом различных форм болезни.
Наибольшие изменения при цирротической форме касаются дыхательной функции, которая может сильно страдать из-за снижения рабочей поверхности легких. Кроме этого, ввиду сужения легочных сосудов, происходит ухудшение газообмена, еще более усугубляющее явления недостаточности дыхания. Наиболее частые жалобы – одышка, слабость, кашель. Одышка, появляющаяся вначале при нагрузке, в дальнейшем возникает и в покое. Приступы кашля, больше выраженные в первой половине дня, после откашливания на какое-то время прекращаются, а затем возникают вновь.
Рентгенологически цирротический туберкулез представлен понижением прозрачности пораженных участков и множественными очагами склероза. Непораженная часть легких, наоборот, имеет повышенную прозрачность за счет компенсаторного увеличения здоровой ткани.








