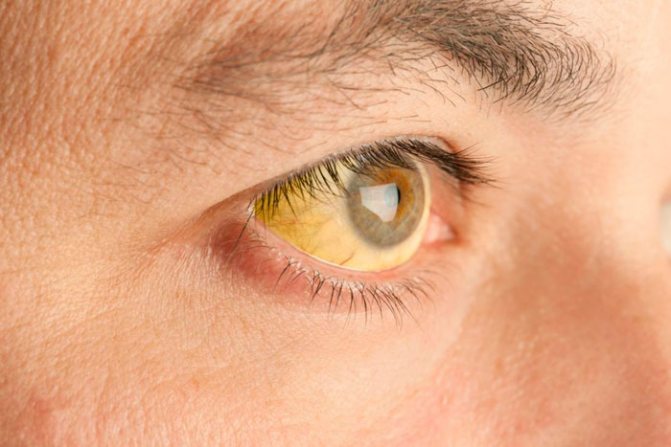
Алкогольная болезнь печени
Содержание:
Хронический тиреоидит Риделя
Причины
Механизм заболевания мало изучен. Специалисты называют одной из причин тиреоидита Ридела системные аутоиммунные патологии, сопровождающиеся повышенной активностью плазматических клеток. В организме больного растет уровень иммуноглобулинов с цитотоксическими свойствами. Функциональная ткань щитовидной железы отмирает, образуются грубые фиброзные участки. В группу риска по тиреоидиту Риделя также входят пациенты с эндемическим зобом или базедовой болезнью в анамнезе.
Симптомы
Симптомы хронического тиреоидита Риделя схожи с онкологическими. Щитовидная железа сильно уплотняется. Пациент чувствует сдавливание в области шеи, но орган не болезненный при пальпации.
Характерные симптомы хронического тиреоидита щитовидной железы:
- Быстрое увеличение органа и развитие воспалительного процесса, как в случаях со злокачественными новообразованиями.
- Приступы удушья.
- Длительный кашель, хрипота.
- Нарушение глотания.
Диагностика
Анализ крови показывает следующие результаты:
- наличие антител анти-ТПО (у более чем половины пациентов);
- повышение ТТГ в 30 % случаев;
- норма ТТГ, Т3, Т4 в 70 % случаев.
Инструментальные методы обследования, такие как УЗИ, МРТ, не информативны. Дифференциальная диагностика тиреоидита Риделя и злокачественного новообразования возможна только по результатам биопсии. Цитологическое исследование показывает иммунное воспаление на фоне выраженного фиброза без опухолевых признаков.
Лечение
В терапии тиреоидита Риделя важно предупредить развитие осложнений. Декомпрессию органов шеи проводят хирургическим путем
В сложных клинических случаях щитовидную железу удаляют полностью. Медикаментозное лечение на первом этапе не всегда эффективно ввиду быстрого разрастания тканей.
После хирургической декомпрессии назначают препараты против аутоиммунных процессов. Пациент получает глюкокортикостероиды, иммунодепрессанты, лекарства, подавляющие фиброз в тканях.
Диагностика
Фото: medportal.net
На развитие осложнений после экстракции зуба могут указывать следующие признаки альвеолита: болевые ощущения, появляющиеся на 3-5 день после удаления зуба, а также незаживающая ранка лунки. Более точно установить диагноз можно только на основании тщательно собранного анамнеза, а также лабораторных и инструментальных исследований. Параллельно проводится дифференциальная диагностика альвеолитов с аллергическим пневмомикозом, саркоидозом, легочными эозинофилиями, интерстициальными заболеваниями легких, а также с коллагенозом, который выявляется на основании физикальных данных.
Идиопатическая форма — ИФА
Диагностирование ИФА осуществляется на основании данных визуального осмотра, а также результатов, полученных после проведения лабораторных, рентгенологических и функциональных методов обследования.
Идиопатический фиброзирующий альвеолит характеризуется повышением в крови СОЭ, увеличением концентрации ЦИК, а также антиядерных тел. Проведение рентгенографии позволяет выявить изменение и усиление рисунка легкого, а на более поздней стадии — «сотовое легкое», при которой тяжистые уплотнения переплетаются с зонами просветления. По результатам проведения функциональных проб определяются нарушения легочной вентиляции по рестриктивному типу, артериальную гипоксемию, прогрессирование снижения диффузной активности легких.
Чтобы уточнить происхождение морфологических изменений проводится трансторакальная или трансбронхиальная биопсия ткани пораженного легкого. На основании исследования жидкости выявляется наличие лимфоцитов, эозинофилов, нейтрофилов, а также макрофагов, и уточняется характер воспаления. Дифдиагностику проводят с бронхопневмонией, пневмокониозами, туберкулезом легких и даже с бронхоальвеолярным раком.
Экзогенная форма – ЭАА
Экзогенный аллергический альвеолит относится к категории болезней иммунопатологической природы, которые развиваются под воздействием органической пыли, содержащей специфические антигены, вызывающие диффузное поражение легких.
Развитие ЭАА наблюдается у пациентов, которые не страдают атопическими реакциями, однако жалуются на ухудшение состояния после контакта с аллергеном, и у которых наблюдается четко выраженная клиническая картина заболевания. Так в крови пациента определяется наличие повышенной СОЭ, С-реактивного белка и лейкоцитоза. При рентгенологическом исследовании выявляется усиление легочного узора, наличие мелкоочаговых теней, снижение прозрачности ткани пораженного легкого.
Чтобы поставить диагноз альвеолит, проводятся радиоиммунологический, иммуноферментный, а также иммунофлюоресцентный методы исследования. В некоторых случаях проводятся аллергические пробы как кожные, так и ингаляционные. Дифференциальная диагностика альвеолита проводится с саркоидозом, ИФА, пневмониями инфекционной природы, пневмофиброзом, на который может указывать ячеистая деформация узора легкого. Исследование функций внешнего дыхания позволяют выявить возможную недостаточность вентиляции легких по рестриктивному типу, сопровождающуюся недостаточностью газообмена, нарушением вентиляционно-перфузионых отношений.
Наиболее чувствительным методом визуализации является КТ альвеолита. Она позволяет выявить узелковые затемнения, участки «матового стекла», «сотовую структуру» легочной ткани. Рентгенограмма может показывать как нормальную картину состояния легкого, так и картину выраженного пневмосклероза.
Токсическая форма — ТФА
Токсический фиброзирующий альвеолит представляет собой поражение легких диффузного характера, развивающееся под воздействием вредных токсико-химических веществ. На рентгене альвеолита какие-либо изменения органов грудного отдела отсутствуют, однако на поздних стадиях может проявиться диффузное усиление узора легкого и его незначительная деформация, реже – диффузный фиброз.
Исследование функций внешнего дыхания позволяет выявить недостаточность вентиляции легких, гипоксемию, снижение остаточной емкости легких. Образование фиброзной ткани, которая активно замещает поврежденную эпителиальную ткань, указывает на прогрессирование заболевания, которое может привести к утрате альвеолами своих основных функций.
Для токсического альвеолита характерным является отсутствие иммунологических патологий, однако присутствуют характерные изменения в гемограмме и биохимических тестах, которые могут быть вызваны различными патологическими состояниями, развивающимися на фоне основного заболевания. Дифференциальная диагностика проводится с ИФА, ЭАА, а также саркоидозом.
Разновидности недуга
Даже незначительные изменения в паренхиме могут сопровождаться нарушениями в работе поджелудочной железы. Если такая патология является следствием любого вида гепатита, печень не выполняет антитоксическую функцию. Если при наличии этой проблемы употребляется алкоголь или наркотики, исход может быть летальным.
Умеренные диффузные изменения печени образуются под влиянием внешних факторов. Это могут быть:
- отравление,
- нездоровое питание,
- вирусные инфекции, не связанные с прямым поражением гепатоцитов.
Если появляются соответствующие симптомы, рекомендовано перейти на печёночную диету: убрать из рациона солёные, жирные, острые блюда, а также продукты с высоким содержанием трудноусвояемого белка. В зависимости от конкретного диагноза может быть рекомендован курс противовирусных средств и (или) гепатопротекторы. Если при УЗИ обнаружены умеренные диффузные изменения, то могут быть назначены поливитамины или витамины B1 и B6.

При диффузных изменениях паренхимы печени важны здоровое питание и умеренные физические нагрузки.
Выраженные диффузные изменения печени характеризуются отёчностью паренхимы. Такой вид патологического процесса наблюдается при сахарном диабете, избыточной массе тела, любом виде гепатита, злокачественного или доброкачественного новообразования. Он может быть спровоцирован паразитами или вирусами, нездоровым питанием, алкоголизацией. Лечение назначают после установления первопричины, по которой появилась патология.
Изменения в паренхиме у новорождённого ребенка могут формироваться:
- после перенесённого беременной гепатита
- или по причине врождённых патологий;
- также иногда они отмечаются после длительного приёма антибиотиков, потому что эти препараты агрессивно влияют на микрофлору кишечника либо печёночную ткань малыша.
Симптомы Подострого тиреоидита (тиреоидита де Кервена):
Подострый тиреоидит может начинаться остро с подъема температуры тела до 38 градусов, болей в области шеи, усиливающихся при глотании, отдающих в ухо, нижнюю челюсть, слабости, ухудшения самочувствия. Но чаще болезнь начинается постепенно с легкого недомогания, неприятных ощущений в области шеи, щитовидной железы, неприятных ощущений при глотании. При наклонах головы и поворотах шеи возникают боли и неприятные ощущения. Могут появиться боли при жевании, особенно твердой пищи. Одна из долей щитовидной железы увеличена в размерах и болезненна при прощупывании. Обычно соседние лимфатические узлы не увеличены.
Боли в щитовидной железе почти у половины больных сопровождаются тиреотоксикозом. Тиреотоксикоз всегда бывает средней или легкой степени. Симптомы со стороны кожи, глаз, сердечно-сосудистой системы отсутствуют. Пациенты жалуются на потливость, учащение частоты сердечных сокращений, дрожание пальцев рук, бессонницу, боли в суставах. Вследствие избыточного количества в крови тиреоидных гормонов (тироксин, трийодтиронин) снижается выделение гипоталамусом гормона тиротропина, который оказывает стимулирующее действие на щитовидную железу. В условиях отсутствия тиротропина функция оставшейся большей части щитовидной железы снижается и во второй фазе болезни наступает гипотиреоз. То есть снижение количества гормонов щитовидной железы в организме. Обычно гипотиреоз не бывает выраженным и длительным. Постепенно нормальный уровень гормонов в крови сохраняется. Длительность заболевания составляет от 2 до 6 месяцев.
Стадии подострого тиреоидита
Начальная, или острая, стадия продолжается 4-8 недель и характеризуется болью в области щитовидной железы, ее болезненностью при пальпации, снижением поглощения радиоактивного йода щитовидной железой и в некоторых случаях тиреотоксикозом. Начальную стадию подострого гранулематозного тиреоидита также называют тиреотоксической.
Во время острой стадии запасы тиреоидных гормонов в щитовидной железе постепенно истощаются. Когда поступление гормонов из разрушенных фолликулов в кровь прекращается, начинается вторая, или эутиреоидная, стадия болезни.
У многих больных эутиреоз сохраняется, но при тяжелом течении заболевания из-за истощения запасов тиреоидных гормонов и снижения числа функционально активных тироцитов может наступить гипотиреоидная стадия. Она характеризуется биохимическими и в некоторых случаях клиническими признаками гипотиреоза. В начале гипотиреоидной стадии поглощение радиоактивного йода щитовидной железой снижено, но в середине или ближе к концу этой стадии (по мере восстановления структуры и функции железы) этот показатель постепенно возрастает
Гипотиреоидная стадия сменяется стадией выздоровления, в течение которой окончательно восстанавливается структура и секреторная функция щитовидной железы. На этой стадии уровни общего T3 и общего T4 нормальные, но поглощение радиоактивного йода щитовидной железой может временно возрастать из-за усиленного захвата йода регенерирующими фолликулами. Надо подчеркнуть, что исследование поглощения радиоактивного йода щитовидной железой необходимо только для подтверждения диагноза подострого гранулематозного тиреоидита; после установления диагноза проводить его необязательно.
Стойкий гипотиреоз после перенесенного подострого гранулематозного тиреоидита наблюдается очень редко; почти у всех больных функция щитовидной железы полностью восстанавливается (эутиреоз). Однако недавно появилось сообщение о повышении чувствительности щитовидной железы больных, ранее перенесших подострый гранулематозный тиреоидит, к ингибирующему действию йодсодержащих лекарственных средств. Таким образом, у больных, перенесших подострый гранулематозный тиреоидит, следует проверить функцию щитовидной железы перед назначением йодсодержащих препаратов.
Причины
Диффузные изменения могут проявляться вследствие разнообразных причин. Причинами, провоцирующими развитие такой патологии, могут быть:
- Обменно-дистрофические процессы.
- Нарушение кровообращения.
- Нарушения обмена веществ.
- Эндокринные заболевания (сахарный диабет и др.).
- Нарушения функций желчевыводящих путей и печени.
- Болезни органов ЖКТ.
Развитие таких изменений могут провоцировать следующие факторы:
- Неправильное питание – чрезмерное количество острого, сладкого, мучного, соленого, жирного в рационе.
- Постоянные стрессы.
- Наследственная расположенность.
- Злоупотребление спиртным, курение.
- Нерациональное применение лекарственных средств.
Общие сведения
Говоря о диффузных изменениях печени, следует, прежде всего, разобраться в том, что значит это понятие. Такое состояние является не заболеванием, а симптомом болезней, проявляющихся вследствие понижения иммунитета, неправильного питания, злоупотребления спиртным, приема токсических лекарств и др. Вследствие негативных воздействий нарушаются связи между молекулами. Изменяются и функции гепатоцитов, вследствие чего увеличивается жировая и соединительная прослойка.
Фактически это одно из проявлений патологий печени, и установить правильный диагноз можно только после всестороннего исследования и консультации гепатолога.
О том, как диагностировать эту патологию и что нужно делать, чтобы улучшить состояние печени, речь пойдет в этой статье.
Противопоказания для исследования
Ввиду наличия некоторых ограничений к проведению исследования, компьютерная томография органов брюшной полости не может быть рекомендована ряду пациентов. Так, она абсолютно запрещена беременным женщинам, для которых представляет угрозу в связи с возможным тератогенным воздействием на плод рентгеновских лучей.
Также данный метод диагностики не применяется у людей, страдающих явным ожирением. При массе тела обследуемого более 200 кг процедура не может быть проведена даже на самых современных и мощных КТ-аппаратах. Это противопоказание – не исключительная особенность КТ-сканирования; другие исследования также предусматривают ограничения по весу или толщине жировой складки. Например, УЗИ чаще всего бывает невозможна при весе пациентов около 150 кг, а «средние» модели аппаратов для рентгенографии не предназначены для проведения диагностики у людей с массой тела свыше 100-120 кг.
Подготовка к диагностике
Специальная подготовка к КТ печени с не требуется, если не предполагается дополнение процедуры контрастом. Подготовка к КТ печени с контрастированием не сложная. Она заключается в том, что перед проведением обследования нельзя употреблять пищу.
Доброкачественные и злокачественные опухоли
Чаще всего рак печени диагностируется у мужчин в возрасте старше 40 лет и реже у женщин старше 55 лет. Самым распространённым является вторичный рак печени как следствие проникновения метастаз в органе. Риск развития первичного рака печени увеличивается у курящих и употребляющих алкоголь людей, а также работающих на вредном производстве, страдающих сахарным диабетом и ожирением.
Гемангиома представляет собой опухоль из сплетения кровеносных сосудов, которая имеет склонность к увеличению в размерах без склонности к перерастанию в злокачественное новообразование. Она встречается у женщин в 5 раз чаще, чем у мужчин. Считается, что закладка опухоли происходит ещё во внутриутробный период развития, когда на мать малыша оказывается неблагоприятное воздействие.
Пуском к росту опухоли служит гормональная перестройка, связанная с беременностью, климаксом, приёмом противозачаточных препаратов. Опухоль развивается бессимптомно и даёт о себе знать только по достижении 4 см, когда пациента беспокоят боли в правом боку. Однако в большинстве случаев гемангиома никак себя не проявляет и обнаруживается случайно во время медицинского осмотра.
Биохимический и общий анализы крови не выявляют нарушений, только при очень больших размерах опухоли увеличивается билирубин. Гемангиома сама по себе не опасна, но по мере роста опухоли перекрываются печёночные протоки, затрудняя выведение желчи.
Также высока вероятность перекрытия главной питающей артерии, что провоцирует инфаркт печени и нарушение в работе соседних органов. Осложнения гемангиомы встречаются у 15% пациентов, при разрыве опухоли в 85% возникает внутреннее кровотечение, приводящая к смерти пациента.
Жировой гепатоз на УЗИ
Жировой гепатоз крайне редко встречается у абсолютно здоровых людей. Он развивается как следствие уже имеющихся заболеваний, таких, как сахарный диабет, панкреатит, язвенная болезнь желудка, алкоголизм и др. Для гепатоза характерно крайне быстрое развитие заболевания. Так, после токсического поражения печени в результате отравления (грибами, химическими веществами) жировая инфильтрация наступает в течение недели. Обнаружить жировой гепатоз легко с помощью ультразвукового исследования. В зависимости от размещения жировых отложений заболевание бывает трёх видов:
Диффузный гепатоз. Жировые клетки равномерно распределены по всему органу. Данный тип развивается и у вполне здоровых людей, нарушающих режим питания. Например, у вегетарианцев нехватка белка в связи с отказом от животной пищи нарушается производство липидов, что также возникает после длительной жёсткой диеты, после налегания на жирную и углеводную пищу. Также метаболические нарушения случаются после курса антибиотиков.
В отличие от здорового органа, при диффузном гепатозе свободность проводить ультразвук снижается, что отображается белыми пятнами на экране. Глубокие отделы печени визуализируются плохо, мелкий венозный рисунок не просматривается. Контуры печени остаются чёткими, однако размеры органа несколько увеличиваются.
Локальный гепатоз. Жировые образования встречаются только в определённых участках печени. На УЗИ это отражается гипоэхогенными участками на фоне здоровой паренхимы. очаговый гепатоз. Поражённые жировыми отложениями очаги визуализируются как объёмные гиперэхогенные участки.
Общими признаками гепатоза является “светлая” печень – преобладание низкоэхогенных участков ткани, плохо проводящих ультразвук. Поражённые жировыми клетками участки не дают органу нормально функционировать, что приводит к серьёзным последствиям: застою желчи, интоксикации организма, снижению иммунитета. желчь не поступает в полном объёме, пища переваривается хуже, поступает в кишечник не до конца переваренной, провоцируя дисбактериоз и кишечные инфекции.
Печень хуже очищает организм от токсинов, уменьшая поступление питательных веществ и витаминов. При жировом гепатозе страдает сердечно-сосудистая система, развивается гипертония, миопия, нарушение сердечной деятельности. Общая интоксикация снижает иммунитет, создавая благоприятные условия для ОРВИ, гриппа и других инфекций.
Метаболический неалкогольный стеатогепатит
В последние годы наблюдают увеличение заболеваемости неалкогольным стеатогепатитом (НАСГ). По данным морфологических исследований стеатогепатит – чрезмерное накопление триглицеридов в печени, что сопровождается активацией процессов свободно радикального окисления, повреждением клеточных мембран и других органелл гепатоцитов, возникновением воспалительного процесса, стимуляцией фиброзообразования вплоть до цирроза печени.
Причинами возникновения НАСГ считают ожирение, сахарный диабет, дислипидемию, быстрое похудение, недостаток белка в рационе, врожденные дефекты β-окисления жирных кислот, дефицит α-антитрипсина и некоторые другие факторы. НАСГ может быть как самостоятельным заболеванием, так и проявлением других заболеваний. Как правило, течение заболевания скрыто, отмечают повышение активности печеночных трансаминаз, гепатомегалию. У многих пациентов нарушения функции печени выявляют случайно во время обследования по поводу других заболеваний. Течение заболевания, как правило, длительно, с минимальной или умеренно выраженной активностью воспаления в печени, однако без лечения наблюдается переход в цирроз печени.
Обязательной составляющей лечения больных стеатогепатитом является нормализация окисления жирных кислот в митохондриях, улучшение транспорта триглицеридов из печени, уменьшение жировой инфильтрации печени и процессов перекисного окисления липидов (ПОЛ). Чрезмерное количество жира в печени является фактором интенсификации ПОЛ и истощения системы антиоксидантной защиты (АОЗ). В последние годы гиперлипопероксидацию в результате дисбаланса между свободнорадикальным окислением и активностью защитных противорадикальных систем считают универсальным механизмом повреждения при многих патологических процессах. Свободные радикалы вызывают разрушение липидных, белковых компонентов мембран, рецепторов, вызывают нарушение структурно-пространственной организации нуклеиновых кислот.
Диетотерапия является постоянно действующим и безопасным методом лечения болезней печени. Подбирая химический состав рациона в зависимости от потребностей пациента и особенностей заболевания, и назначая продукты, имеющие высокое биологическое и лечебное действие, можно достичь стабилизации процесса, предупредить прогресс заболевания у значительной части больных такими заболеваниями, как стеатоз печени, стеатогепатит, токсичный, вирусный гепатит, в начальных стадиях цирроза печени.
Выводы
Наша клиника УЗИ предлагает полное обследование печени, включающее консультацию высококвалифицированного врача, полный спектр анализов крови и мочи, а также УЗИ-диагностику.
Рекомендовано пройти обследование печени мужчинам в возрасте старше 40 лет и женщинам после 50, а также лицам более молодого возраста, работающим на предприятиях тяжёлой промышленности, жителям мегаполисов, а также пациентам, в роду у которых имелись случаи печёночных патологий.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.