Киста печени
Содержание:
- Причины возникновения
- Классификация
- M30-M36 Системные поражения соединительной ткани[править | править код]
- Гемангиома
- Симптомы (Симптом от греч. — случай, совпадение, признак — один отдельный признак, частое проявление какого-либо заболевания, патологического состояния или нарушения какого-либо процесса жизнедеятельности) кисты печени
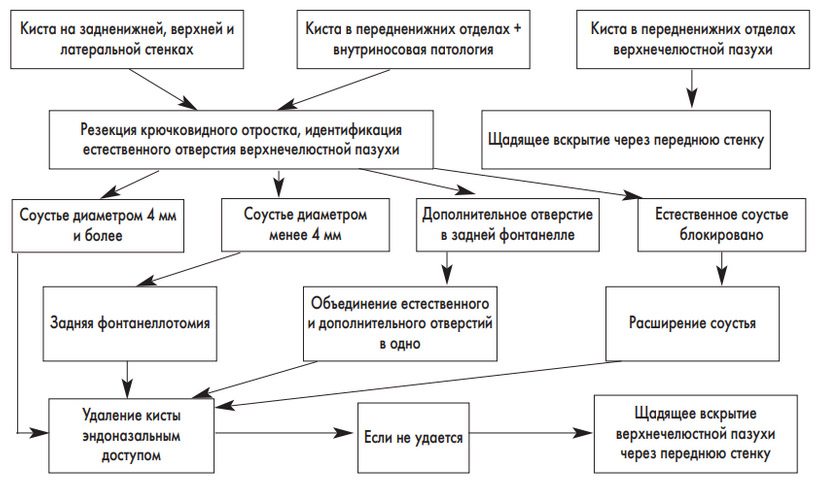
- Как и чем лечить кисту гайморовой пазухи: методы лечения
- M20-M25 Другие поражения суставов[править | править код]
- M20 Приобретенные деформации пальцев рук и ногправить | править код
- M21 Другие приобретенные деформации конечностейправить | править код
- M22 Поражения надколенникаправить | править код
- M23 Внутрисуставные поражения коленаправить | править код
- M24 Другие специфические поражения суставовправить | править код
- M25 Другие поражения суставов, не классифицированные в других рубрикахправить | править код
- Что такое подагра?
- Лечение народными средствами
- Симптомы кист
- Причины возникновения кисты печени
- Хирургическое вмешательство (вскрытие кисты небной миндалины)
- Причины возникновения кисты печени
- Лечение кисты печени народными методами
- Особенности лечения
Причины возникновения
Причины возникновения кист печени до конца не изучены. Общепринятая теория гласит, что в связи с неизвестными факторами в процессе внутриутробного развития некоторые сформировавшиеся внутридольковые и междольковые желчные ходы не включаются в общее билиарное дерево, а остаются обособленными. Эпителий желчных ходов вырабатывает секрет, который, оказавшись в замкнутом пространстве, начинает растягивать стенки протока, формируя округлое образование — кисту.
Некоторые исследователи полагают, что этот процесс может быть связан с внутриутробным воспалением желчных ходов (причины которого также остаются неизвестными). Другие считают, что на формирование кист оказывают влияние препараты эстрогенов, в том числе гормональные контрацептивы.
Классификация
Существует несколько классификаций кист печени. В зависимости от этиологического фактора киста может быть:
- паразитарная;
- непаразитарная.
Паразитарная киста печени может быть альвеококковой или эхинококковой. Первая возникает в результате поражения печёночной системы альвеококком. Эхинококковая киста формируется после проникновения в организм человека ленточного червя, который внедряется в печень для дальнейшего размножения. Эхонококковая форма возникает в результате заноса паразита через портальный кровоток.
Классификация непаразитарных кист:
- Врождённые (истинные). Встречаются чаще всего, т.к. формируются в результате аномального развития желчных протоков. Истинные кисты при отсутствии роста в динамике считаются неопасными.
- Приобретённые (ложные). Их возникновение часто связывают с механической травматизацией печени.
Подразделение истинных кист:
- Солитарная. Характерно поражение именно правой доли печени, а конкретно – её нижней части. Солитарная киста правой доли печени имеет своеобразную ножку, что позволяет ей свисать в брюшную полость.
- Множественные кисты печени (поликистоз). Возникают в результате генетической мутации. Множественные кисты всегда располагаются в верхних слоях печени. Новообразования диффузно распространяются по печени и увеличиваются в размерах в течение всей жизни человека.
- Кистофиброз. Считается самой опасной формой, т.к. представляет реальную угрозу для жизни ребёнка.
- Фиброз поражается не только печёночную систему, но и воротную вену. Патология характеризуется разрастанием огромного количества желчных микрокист.
По размерам новообразования подразделяют на:
- малые (объём до 1 см);
- средние (размер от 1 до 3 см);
- большие (до 10 см);
- гигантские (более 25 см).
Кисты также бывают осложнёнными и неосложнёнными.
M30-M36 Системные поражения соединительной ткани[править | править код]
Гемангиома
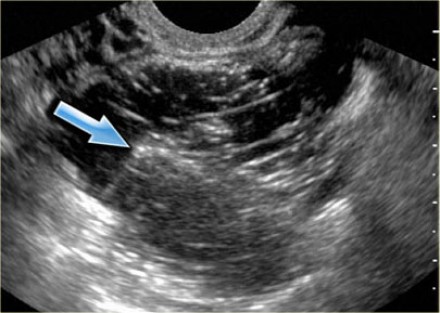
Гемангиомы многими авторами считаются самыми частыми доброкачественными сосудистыми опухолями печени мезенхимального происхождения, встречающимися в различных возрастных группах. Капиллярная гемангиома состоит из сплетения большого количества ветвящихся сосудов капиллярного типа с узким просветом и не обладающих направленным или с очень медленным кровотоком, 90% площади сосудистого русла составляют венозные каверны. Кавернозные гемангиомы встречаются чаще, чем капиллярные, в ряде случаев имеет место смешанный тип. По мнению большинства авторов, гемангиомы обычно не проявляются клинически и относительно чаще выявляются у женщин.
При УЗИ небольшие (до 3,0 см) гемангиомы выглядят как однородные гиперэхогенные образования с четкими контурами. В ряде случаев эхогенность гемангиом может быть снижена, а контуры выглядеть размыто. В некоторых гемангиомах может отчетливо визуализироваться псевдокапсула в виде гипоэхогенного ободка, что затрудняет их дифференциальную диагностику с метастазами. Перспективу улучшения диагностики многие исследователи проблемы связывают с применением внутривенного контрастирования специальными эхоконтрастными препаратами.
Капиллярная гемангиома печени — однородный гиперэхогенный очаг менее 3 см с четкими границами.
Две кавернозных гемангиомы печени.
Симптомы (Симптом от греч. — случай, совпадение, признак — один отдельный признак, частое проявление какого-либо заболевания, патологического состояния или нарушения какого-либо процесса жизнедеятельности) кисты печени
Клинические проявления отмечаются не наиболее чем у 15% носителей кисты печени. Обычно новообразование обнаруживают случаем во время УЗИ (Ультразвуковое исследование — неинвазивное исследование организма человека или животного с помощью ультразвуковых волн) печени, изготовленного по какому-то другому поводу. В целом, чем крупнее новообразование, тем посильнее выражены симптомы (Симптом от греч. — случай, совпадение, признак — один отдельный признак, частое проявление какого-либо заболевания, патологического состояния или нарушения какого-либо процесса жизнедеятельности), хотя вероятны исключения.
Симптомы (Симптом от греч. — случай, совпадение, признак — один отдельный признак, частое проявление какого-либо заболевания, патологического состояния или нарушения какого-либо процесса жизнедеятельности) кисты печени обычно слабо выражены и неспецифичны, другими словами свойственны для разных болезней желудочно-кишечного тракта. Пациенты могут сетовать на дискомфорт в животике, боли (переживание, связанное с истинным или потенциальным повреждением ткани) в высшей части животика либо правом подреберье, очень резвое насыщение. Вероятны тошнота (тягостное ощущение в подложечной области и глотке), рвота (рефлекторное извержение содержимого желудка). При большенном объеме кисты могут быть жалобы на одышку. При осмотре доктор может найти асимметрию животика, при пальпации печени — ее повышение.
Если возрастающая киста сдавливает желчные протоки, развивается желтуха, возникает дерматологический зуд.
Разрыв кисты (обычно вследствие травмы животика) провоцирует острый приступ боли (переживание, связанное с истинным или потенциальным повреждением ткани). Если киста разрывается в брюшную полость, может быть развитие перитонита. Возникают мощные боли (переживание, связанное с истинным или потенциальным повреждением ткани) в животике, увеличивается температура, учащается пульс, понижается артериальное давление.
Инфицирование кисты приводит к формированию абсцесса (то есть нарыва, или гнойного воспаления) печени. Возникает тупая боль (физическое или эмоциональное страдание, мучительное или неприятное ощущение) в правом подреберье, температура резко поднимается выше 38, пациента лихорадит, кидает в прохладный пот. Такое состояние просит незамедлительной госпитализации в хирургический стационар.
Как и чем лечить кисту гайморовой пазухи: методы лечения
Чем лечить кисту гайморовой пазухи? Существует много рецептов, включая рекомендации народной медицины, которые предлагают консервативное лечение
Но важно понимать: киста ни самопроизвольно, ни под воздействием медикаментов и травяных сборов рассосаться не может.. Важно! При поставленном диагнозе «киста гайморовой пазухи» лечение с применением тепла и физиотерапии категорически противопоказаны.
Важно! При поставленном диагнозе «киста гайморовой пазухи» лечение с применением тепла и физиотерапии категорически противопоказаны.
Поэтому операции не избежать. Как лечить кисту гайморовой пазухи? Когда новообразование имеет небольшие размеры, возможна выжидательная тактика. Но, если капсула крупная, принимается решение, что лечение кисты гайморовой пазухи должно быть оперативным.
Хирургическое лечение лечение кисты гайморовой пазухи проводится двумя способами: эндоскопическая гайморотомия и применение лазера. Чтобы предотвратить вторичное инфицирование, врач назначает прием антибиотиков.
M20-M25 Другие поражения суставов[править | править код]
M20 Приобретенные деформации пальцев рук и ногправить | править код
- M20.0 Деформация пальцев
- M20.1 Наружное искривление большого пальца hallus valgus приобретенное
- M20.1 Ригидный большой палец стопы
- M20.3 Другие деформации большого пальца стопы приобретенные
- M20.4 Другие молоткообразные пальцы стопы приобретенные
- M20.5 Другие деформации пальца цев стопы приобретенные
- M20.6 Приобретенные деформации пальца цев стопы неуточненные
M21 Другие приобретенные деформации конечностейправить | править код
- M21.0 Вальгусная деформация, не классифицированная в других рубриках
- M21.1 Варусная деформация, не классифицированная в других рубриках
- M21.1 Сгибательная деформация
- M21.3 Свисание стопы или кисти приобретенное
- M21.4 Плоская стопа приобретенная
- M21.5 Приобретенная когтеобразная кисть, косорукость, полая стопа с высоким сводом и искривленная стопа косолапость
- M21.6 Другие приобретенные деформации лодыжки и стопы
- M21.7 Разная длина конечностей приобретенная
- M21.8 Другие уточненные приобретенные деформации конечностей
- M21.9 Приобретенная деформация конечностей неуточненная
M22 Поражения надколенникаправить | править код
- M22.0 Привычный вывих надколенника
- M22.1 Привычный подвывих надколенника
- M22.1 Нарушения между надколенником и бедренной костью
- M22.3 Другие поражения надколенника
- M22.4 Хондромаляция надколенника
- M22.8 Другие поражения надколенника
- M22.9 Поражение надколенника неуточненное
M23 Внутрисуставные поражения коленаправить | править код
- M23.0 Кистозный мениск
- M23.1 Дисковидный мениск врожденный
- M23.1 Поражение мениска в результате старого разрыва или травмы
- M23.3 Другие поражения мениска
- M23.4 Свободное тело в коленном суставе
- M23.5 Хроническая нестабильность коленного сустава
- M23.6 Другие спонтанные разрывы связки ок колена
- M23.8 Другие внутренние поражения колена
- M23.9 Внутреннее поражение коленного сустава неуточненное
M24 Другие специфические поражения суставовправить | править код
- M24.0 Свободное тело в суставе
- M24.1 Другие нарушения суставного хряща
- M24.1 Поражение связок
- M24.3 Патологическое смещение и подвывих сустава, не классифицированное в других рубриках
- M24.4 Повторяющиеся вывихи и подвывихи сустава
- M24.5 Контрактура сустава
- M24.6 Анкилоз сустава
- M24.7 Протрузия вертлужной впадины
- M24.8 Другие уточненные поражения суставов, не классифицированные в других рубриках
- M24.9 Поражение сустава неуточненное
M25 Другие поражения суставов, не классифицированные в других рубрикахправить | править код
- M25.0 Гемартроз
- M25.1 Фистула сустава
- M25.1 Болтающийся сустав
- M25.3 Другая нестабильность сустава
- M25.4 Выпот в суставе
- M25.5 Боль в суставе
- M25.6 Тугоподвижность сустава, не классифицированная в других рубриках
- M25.7 Остеофит
- M25.8 Другие уточненные болезни суставов
- M25.9 Болезнь сустава неуточненная
Что такое подагра?
Подагра – это заболевание, характеризующееся признаками артрита на фоне повышения в организме количества мочевой кислоты и ее солей (гиперурикемии). Далеко не во всех случаях повышение уровня мочевой кислоты в крови приводит к развитию подагры, но с возрастом риск формирования заболевания значительно увеличивается. На сегодняшний день заболеваемость подагрой составляет 3 случая на 1000 человек. Доказано, что значительно чаще встречается подагра у мужчин (примерно в 20 раз), однако,у женщин в последние годы отмечается увеличение заболеваемости. Сокращается межполовая разница в заболеваемости после 50 лет.
Подагра может поражать любые суставы: пальцев, кистей, локтей, коленей, но чаще всего от подагры страдают суставы пальцев ступни, особенно большого пальца, что связано с большей склонностью к дегенеративно-дистрофическим изменениям их хрящевой ткани.
История изучения подагры
Подагра была описана уже в V веке до н.э. Гиппократом, но это было только описание симптомов. В конце XIX века ученые выявили повышение в крови, а затем и во внутрисуставной жидкости у больных подагрой содержания солей мочевой кислоты. Детальное изучение патогенеза подагры и разработка медикаментозного лечения относятся уже к середине ХХ века.
Любопытны различные теории, связывающие вероятность развития подагры с различными особенностями образа жизни и с личностными качествами. Например, еще в Средние века подагру называли «болезнью изобилия», так как болели ее исключительно состоятельные люди. Позднее это нашло объяснение связью развития подагры с поступлением в организм большого количества белка и участием в ее патогенезе алкоголя. Другой теорией было выявление зависимости частоты заболевания от уровня интеллекта и общей успешности человека. Подагрой страдали многие известные личности (Франклин, Ньютон, Дарвин и пр.), что дало основание предполагать подобную связь.
Патогенез подагры
Гиперурикемия может быть связана с самыми разными причинами, от интенсивных физических нагрузок и погрешностей в диете до тяжелых заболеваний почек или онкологии. Симптомокомплекс, характерный для подагры, формируется не всегда. Этот диагноз выставляется при появлении признаков воспаления сустава (артрита), которое является результатом отложения в тканях сустава солей мочевой кислоты (уратов). Кристаллы мочевой кислоты оказывают раздражающее действие на ткани, результатом чего становится их хроническое асептическое воспаление и разрастание с образованием подагрических «шишек» или тофусов. Тофусы могут располагаться и во внутренних органах (например, клапанах сердца). Сами тофусы безболезненны, боли связаны с воспалением в околосуставных сумках (бурсит) или сухожилиях (тендовагинит). Воспалительный процесс становится причиной выраженных болей и ограничения подвижности сустава.
Лечение народными средствами
У поклонников нетрадиционной медицины и народных средств есть свои рецепты для снятия приступов головокружения. Эффективными в этих случаях считаются: имбирный чай, морковный, свекольный и гранатовый соки. Употребление небольших порций чая из семян петрушки в течении дня, остановит приступ. Чай заваривается из расчета — 1 чайная ложка семян на один стакан кипятка — и настаивается 6-8 часов. Мята, мелисса, липовый цвет — чаи, приготовленные из этих лекарственных растений тоже дают положительный эффект в лечении головокружений.
Приступы головокружения, как таковые, не представляют никакой угрозы для человеческой жизни. Однако в некоторых случаях они могут говорить о серьезных заболеваниях. И поэтому, если вместе с головокружением наблюдаются такие симптомы, как сильная головная боль, потеря чувствительности в конечностях, бессвязная речь, спутанное сознание, следует срочно вызвать скорую помощь.
Симптомы кист
Киста малой слюнной железы
Этот наиболее распространенный вид кист чаще всего можно встретить на внутренней стороне нижней губы. Чуть реже они появляются в щеках и других отделах ротовой полости. Кисты малых слюнных желез обычно некрупные, не больше 0,5-1 сантиметра в диаметре, в размерах увеличиваются очень медленно. Внешне они выглядят как подвижные округлые новообразования, имеющие эластическую консистенцию и слегка выступающие над слизистой ротовой полости.
Обычно киста малой слюнной железы не доставляет пациенту болезненных ощущений и какого-либо беспокойства. Иногда возможно случайное травмирование пищей или прикусывание кисты, после чего из нее выделяется вязкая желтоватая полупрозрачная жидкость. Через некоторое время киста зарастает, и в ней снова скапливается жидкое содержимое.
Внешне киста малой слюнной железы может быть похожа на фиброму, гемангиому и другие доброкачественные опухоли ротовой полости, однако она, разумеется, опухолью не является.
Киста подъязычной слюнной железы
Кисту этого типа еще называют «лягушачьей опухолью», или ранулой. Она располагается под основанием языка, на дне полости рта. Внешне такая киста выглядит как овальное или округлое голубоватое выпячивание, просвечивающее сквозь слизистую. А если киста находится под и над челюстно-подъязычной мышцей, то она может быть не округлой, а в форме песочных часов.
Из-за достаточно сильного увеличения в размерах киста может стать причиной смещения уздечки языка, а также серьезно мешать разговору и приему пищи. Также часто подъязычная киста периодически самопроизвольно опорожняется и заполняется после этого прозрачным секретом.
Иногда содержимое такой кисты может инфицироваться – в этом случае есть все основания подозревать, что у пациента открылась слюннокаменная болезнь или обострился сиаладенит.
Киста подчелюстной слюнной желез
Эта киста выглядит как флюктуирующее мягкоэластичное округлое образование в подчелюстной области, то есть снаружи лица. Есть вероятность распространения в подъязычную область – тогда киста будет выбухать на дне полости рта, из-за чего ее иногда принимают за кисту подъязычной слюнной железы. Если киста достигает больших размеров, то возможна деформация контура лица.
Киста околоушной слюнной железы
Этот тип кисты внешне выглядит как припухлость мягких тканей преаурикулярной области, как правило, только с одной стороны, что вызывает заметную асимметрию лица. При прощупывании киста по консистенции плотно- или мягкоэластическая. Кожа над кистой не изменяется, флюктуация и болезненность отсутствуют.
Если киста околоушной слюнной железы инфицируется, то это может стать причиной абсцесса. Тогда как раз и проявятся такие симптомы, как покраснение кожи над кистой, боль, проблемы с открыванием рта, субфебрилитет и флюктуация.
При постановке диагноза важно отличать кисту околоушной слюнной железы от опухолей слюнных желез и хронических лимфаденитов. каталог стоматологий
и стоматологов России
80 000
отзывов
1,5 млн
визитов
20 000
клиник
30 000
врачей
каталог стоматологий
и стоматологов России
80 000
отзывов
1,5 млн
визитов
20 000
клиник
30 000
врачей
Причины возникновения кисты печени
Киста печени — полость, образующаяся в печени и заполненная жидкостью. Количество жидкости может увеличиваться и соответственно размер кисты тоже возрастает. Поликистозом печени обычно оказывается наследственное заболевание, передаваемое по доминантному типу. Он в 4 раза чаще наблюдается у женщин, может сочетаться с поликистозом почек и поджелудочной железы. Частота поликистозной болезни с поражением печени и почек колеблется между 1:500 и 1:5000.
Кисты печени разделяют на врожденные и приобретенные, паразитарные и непаразитарные. По количеству они могут быть одиночными или множественными.
Причины кисты печени:
- аномалии развития
- травмы
- паразитарные повреждения
- воспалительные процессы в печени
Размеры кисты печени могут варьироваться от нескольких мм до 25 см и более.
Симптомы кисты печени
Пока киста небольшого размера течение болезни может быть бессимптомным. Но если киста начинает увеличиваться, то могут появиться такие клинические проявления, как:
- боли в животе
- увеличение печени
- тошнота
- слабость
- потеря аппетита
- ассиметричное увеличение живота
Кисты печени долгие годы способны оставаться бессимптомными. Чаще кисты располагаются в левой доле печени. При небольших размерах (1-6 см3) их обнаруживают случайно, во время обследований, операции, предпринятой по другому поводу, или при патологоанатомическом исследовании.
Клинические симптомы болезни обычно появляются в возрасте 40-50 лет. Именно тогда больные начинают жаловаться на ощущение дискомфорта в верхней половине живота, что обусловлено давлением увеличенной печени на близлежащие органы. Тошнота, отрыжка, изжога, иногда рвота могут обшибочно расцениваться как симптомы гастрита и язвенной болезни. Иногда боль усиливается при движении, физической работе, ходьбе, тряской езде.
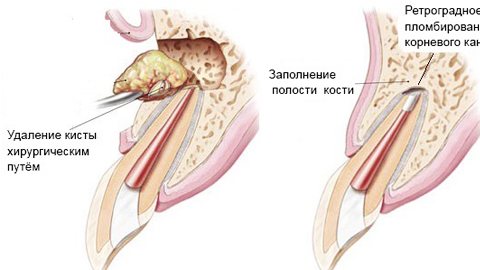
Хирургическое вмешательство (вскрытие кисты небной миндалины)
В случае, когда медикаментозное лечение безрезультатно или когда у пациента возникают явные, постоянно беспокоящие симптомы, врач рекомендуют хирургическое вмешательство, что помогает предотвратить возникновение рецидивов в будущем.
Перед вскрытием кисты врач оториноларинголог проводит местную аппликационную (орошение, смазывание) анестезию, вскрывает кисту с помощью скальпеля и эвакуирует содержимое. После вмешательства врач обрабатывает место локализации процесса антибактериальными препаратами и назначает антисептическую терапию.
При необходимости по завершению вмешательства врач оториноларинголог может взять содержимое кисты на анализ или материал на гистологическое исследование.
Если возникает повторные кистозные образования, возникает повторного наполнения кисты содержимым, то наиболее эффективным методом считается оперативное вмешательство т. е. полное удаление кисты с её оболочками.
Причины возникновения кисты печени
Киста печени — полость, образующаяся в печени и заполненная жидкостью. Количество жидкости может увеличиваться и соответственно размер кисты тоже возрастает. Поликистозом печени обычно оказывается наследственное заболевание, передаваемое по доминантному типу. Он в 4 раза чаще наблюдается у женщин, может сочетаться с поликистозом почек и поджелудочной железы. Частота поликистозной болезни с поражением печени и почек колеблется между 1:500 и 1:5000.
Кисты печени разделяют на врожденные и приобретенные, паразитарные и непаразитарные. По количеству они могут быть одиночными или множественными.
Причины кисты печени:
- аномалии развития
- травмы
- паразитарные повреждения
- воспалительные процессы в печени
Размеры кисты печени могут варьироваться от нескольких мм до 25 см и более.
Симптомы кисты печени
Пока киста небольшого размера течение болезни может быть бессимптомным. Но если киста начинает увеличиваться, то могут появиться такие клинические проявления, как:
- боли в животе
- увеличение печени
- тошнота
- слабость
- потеря аппетита
- ассиметричное увеличение живота
Кисты печени долгие годы способны оставаться бессимптомными. Чаще кисты располагаются в левой доле печени. При небольших размерах (1-6 см3) их обнаруживают случайно, во время обследований, операции, предпринятой по другому поводу, или при патологоанатомическом исследовании.
Клинические симптомы болезни обычно появляются в возрасте 40-50 лет. Именно тогда больные начинают жаловаться на ощущение дискомфорта в верхней половине живота, что обусловлено давлением увеличенной печени на близлежащие органы. Тошнота, отрыжка, изжога, иногда рвота могут обшибочно расцениваться как симптомы гастрита и язвенной болезни. Иногда боль усиливается при движении, физической работе, ходьбе, тряской езде.
Лечение кисты печени народными методами
Народные рецепты для лечения кисты можно использовать только в тех случаях, если нет сопутствующих заболеваний печени. Воспользоваться каждым из рецептов следует только после консультации с лечащим врачом.
- Сок лопуха — отжать сок из молодых листьев лопуха. Принимать ежедневно по 1 столовой ложке три раза в день до еды. Курс лечения — 1 месяц. Сок хранить в холодильнике.
- Отвар из корней лопуха — чайную ложку корней залить стаканом воды и кипятить 20 минут. Остудить и принимать по 50 мл перед едой три раза в день.
- Настой девясила — столовую ложку сырья заливают стаканом кипятка, и настоять час. Разделить настой на два приема. Пить 4 раза в день.
Особенности лечения
Чтобы лечение психосоматики было успешным, необходимо понимать, что в данной сфере не существует общих методик. В каждом конкретном случае нужен индивидуальный подход.
Начинается лечение с выявления природы заболевания. Врач должен понять, какие симптомы обусловлены физическими патологиями, а какие – психологическими проблемами. На этом этапе к обследованию пациента может подключиться опытный психотерапевт
Работа ведется сразу по нескольким направлениям, при этом очень важно оценить психологическую обстановку в семье больного. Нередко причиной психосоматических расстройств становятся внутрисемейные конфликты или негативный микроклимат в семье
Возможно, психосоматика будет выявлена и у других родственников больного, находящихся в этой же обстановке длительное время.
Психосоматика требует комплексного лечения:
- медикаментозная терапия позволяет облегчить симптомы заболевания и улучшить психологическое состояние больного. Пациенту могут быть предложены успокоительные средства или препараты со снотворным эффектом;
- психотерапевтическое лечение направлено на разрешение внутренних конфликтов. Наиболее эффективными способами воздействия являются поведенческая терапия, психоанализ и гештальт-терапия. В ходе лечения пациент не только избавляется от существующих проблем, но и учится противостоять сложным жизненным ситуациям в будущем. В особо тяжелых случаях психотерапевт может использовать различные методики гипнотического воздействия. Но выбор конкретного психотерапевтического метода во многом зависит от состояния пациента и сути его проблем;
- вспомогательные методы. Поскольку основной причиной психосоматики является наличие душевных переживаний и затаенных негативных эмоций, то специалисты могут рекомендовать больному один из способов нетрадиционной терапии. Это может быть арт-терапия, лечение музыкой или рисованием, различные расслабляющие методики, массаж, релаксации, йога, медитация. Положительно на эмоциональном здоровье человека сказываются занятия спортом, а также общение с животными, например, с лошадьми или дельфинами.
Если лечение было начато своевременно, то от некоторых психосоматических заболеваний удается вылечиться всего за несколько сеансов психотерапии. Но для того чтобы болезнь не вернулась снова, необходимо научиться противостоять стрессам и другим негативным жизненным обстоятельствам.