Препараты от аритмии
Содержание:
- Сердечные аритмии: причины, виды, признаки, диагностика, лечение, последствия
- Причины аритмий
- Как снять приступ. Лечение.
- Диагностика и лечение тахикардии
- Когда сердце просит помощи
- Список лучших таблеток
- Что вызывает приступ?
- Диагностика низкого пульса
- Первая помощь при аритмии
- Диагностика мерцательной аритмии
- Аритмия: как снять приступ в домашних условиях?
Сердечные аритмии: причины, виды, признаки, диагностика, лечение, последствия
Аритмия, как правило, не является самостоятельной болезнью. Она часто присутствует, как симптом, свидетельствующий о появлении многих патологических состояний: порой — незначительных, а порой — довольно глубоких изменений, свойственных для серьезных заболеваний сердечно-сосудистой системы.
Аритмия сердца, возникшая впервые, очень пугает людей, даже если она сама по себе и не опасна. Скажем, редкая экстрасистолия, носящая, в общем-то, безобидный характер, может давать неприятные ощущения, при которых человеку кажется, что его сердечная деятельность просто остановилась. Сердце замирает, а потом возобновляет работу… А вдруг не возобновит?
Формы аритмии, не угрожающие здоровью и жизни, тем не менее, подлежат лечению, наряду с опасными аритмиями, если они мешают человеку жить и работать. Однако читателю, вероятно, захочется узнать о причинах возникновения нарушений сердечной деятельности, ведь многие аритмии способны закончиться смертью больного.
Опасно и не очень
Большинство людей под аритмией подразумевает беспорядочные сокращения сердечной мышцы («сердце бьется, как захочет»). Однако это не совсем так. Врач этот термин использует при любом нарушении сердечной деятельности (урежение или учащение пульса), поэтому виды аритмий можно представить следующим образом:
Синусовая аритмия, которая может быть связана с циклами дыхательной деятельности (учащение ритма на вдохе и урежение его на выдохе) или возникать независимо от дыхания, но указывать на какую-то сердечно-сосудистую патологию (ИБС в пожилом возрасте) или быть следствием вегетативной дисфункции, например, у подростков. Этот вид аритмии безобиден и специальных лечебных мероприятий не требует. На ЭКГ отмечается разница между сердечными циклами ({amp}gt; 0,05 с);
- Синусовая тахикардия устанавливается в виде диагноза, если частота сердечного ритма превышает 90 уд/мин, разумеется, без видимых на то причин (бег, физические упражнения, волнение). Обычно при такой тахикардии ЧСС не превышает 160 ударов в минуту в спокойных условиях и лишь при интенсивной нагрузке может доходить до 200 ударов. Вызывают ее многие факторы, связанные с патологическими процессами в организме, поэтому и лечение такой тахикардии направлено на основную болезнь;
- Синусовую брадикардию характеризует правильный, но замедленный синусовый ритм (менее 60 уд/мин), связанный с понижением автоматизма синусового узла и возникающий в результате чрезмерных физических нагрузок (у спортсменов-профессионалов), патологических изменений (не обязательно сердечно-сосудистых, например, язвенная болезнь), приема некоторых лекарственных препаратов (наперстянка, противоаритмические и гипотензивные средства). Терапия также направлена на ликвидацию причины, вызвавшую брадикардию, то есть, на основную болезнь;
Экстрасистолия, возникающая при преждевременном возбуждении и сокращении какого-то одного отдела сердца или всех сразу, поэтому в зависимости от того, где, в каком месте образовался импульс, нарушивший нормальную последовательность сердечных сокращений, экстрасистолии делят на предсердные, желудочковые и вышедшие из атриовентрикулярного узла. Экстрасистолическая аритмия опасна, если она групповая, ранняя и частая, поскольку представляет угрозу для гемодинамики, а в результате может «перерасти» в желудочковую тахикардию или фибрилляцию желудочков, что будет иметь серьезные последствия. При инфаркте миокарда экстрасистолическая аритмия регистрируется в 100% случаев;
- Пароксизмальная тахикардия, похожая на экстрасистолию, развивающаяся внезапно и также внезапно прекращающаяся, отличается правильной строгой ритмичностью, хотя частота сокращений может достигать 240 уд/мин (предсердная) или выраженными изменениями гемодинамики (желудочковая);
- Аритмии, связанные с нарушением проводимости (блокады) обычно хорошо регистрируются на ЭКГ, являются спутником и симптомом различной патологии и лечатся путем воздействия на основное заболевание. Блокады, дающие довольно часто (синоаурикулярная и атриовентрикулярная) брадикардию (40 ударов в минуту и ниже), считаются опасными для жизни и требуют установки кардиостимулятора, который компенсирует сердечную деятельность.
- Мерцательную аритмию, фибрилляцию желудочков, наряду с синдромом слабости синусового узла и атриовентрикулярной блокадой, следует рассмотреть и описать более подробно, поскольку они представляют собой, пожалуй, самые распространенные и сложные случаи нарушения сердечного ритма.
Причины аритмий
- Стресс (реакция организма на внешние раздражители как физические, так и психические). Причиной служит выброс адреналина, и как следствие учащение сердечного ритма.
- Алкоголь, содержащие кофеин продукты (чай, кофе), энергетические напитки, курение, (стимулируется центры регулирующие сердечный ритм) и как следствие учащение сердечного ритма.
- Обезвоживание (недостаточное употребление жидкости), компенсируя недостаток жидкости организм учащает ритм для того чтобы органам и тканям в прежнем режиме доставлять питательные вещества и кислород
- Переедание (как следствие усиленного притока крови к пищеварительным органам) вызывает учащение ритма.
- Физические нагрузки (усиление метаболизма в мышцах, которым необходимо больше питательных веществ и кислорода) вызывают учащение ритма.
- Сон (снижение деятельности организма, замедленнее процессов) может вызвать снижение сердечного ритма.
- У хорошо тренированных спортсменов (в состоянии покоя) сердечный ритм может достигать 40 ударов в минуту.
- При надавливании на глазные яблоки рефлекторно снижается ритм
Препараты, вызывающие аритмию
- Сердечные гликозиды (дигоксин, строфантин, коргликон) при передозировке или длительном приеме имеют свойство накапливаться, и могут вызывать аритмии со снижением частоты сердечного ритма.
- β-адреноблокаторы (метопролол, атенолол) также могут вызвать снижение частоты сердечного ритма.
- Клонидин при нарушении дозировок может вызвать снижение частоты сердечного ритма.
- Резерпин аналогично может вызвать снижение частоты сердечного ритма.
- Прием таких препаратов как адреналин, кофеин, атропин вызывает увеличение сердечного ритма.
Заболевания и патологические состояния вызывающие аритмию
- Гипертермия (повышение температуры тела) как следствие учащение сердечного ритма.
- Гипотермия (переохлаждение) как следствие снижение сердечного ритма.
- Гипотериоз (заболевания щитовидной железы, снижение её функции) вызывает снижение частоты сердечного ритма.
- Гипертиреоз (заболевание щитовидной железы, повышение её функции) вызывает увеличение частоты сердечного ритма.
- Гиперкалиемия (повышенное содержание калия в организме) как следствие снижение частоты сердечного ритма.
- Феохромацитома (опухоль надпочечников, которая производит большое количество гормонов) вызывает нарушение сердечного ритма.
- Кровотечения (как следствие снижение объема циркулирующей крови) вызывает нарушение сердечного ритма.
- Заболевания сердца (Стенокардия, Ишемическая болезнь сердца, Инфаркт миокарда) вызывают серьёзные нарушения ритма.
- Врожденные патологии проводящей системы сердца
- Гипертония (повышенное артериальное давление)
- Миокардит (воспаление сердечной мышцы, вызванное различными причинами, как инфекционными, так и аутоиммунными)
Как снять приступ. Лечение.
Если вышеописанные методы оказались неэффективны, то далее помощь оказывается уже медицинским персоналом. Врач скорой медицинской помощи снимет электрокардиограмму, и, исходя из конкретной клинической ситуации, будет решать вопрос о способах и сроках восстановления ритма.
Нужно отметить, что во многих случаях синусовый ритм восстанавливается спонтанно в течение нескольких первых часов или в первые сутки, чем больше времени прошло от начала приступа, тем меньше вероятность, что синусовый ритм восстановиться спонтанно.
Итак, если состояние пациента удовлетворительное, такие симптомы как одышка, слабость выражены незначительно, отсутствуют тяжелые проявления заболевания, проводится восстановление синусового ритма с помощью антиаритмических препаратов. Это называется медикаментозная кардиоверсия, применение этого метода в настоящее время более предпочтительно по сравнению с электрической кардиоверсией, так как не требуется применения седативных препаратов и наркоза и облегчается последующий выбор профилактической антиаритмической терапии.
Возможно несколько вариантов нарушения ритма во время приступа (Ваш вариант приступа врач определит по ЭКГ), рассмотрим наиболее часто встречающиеся — это приступ фибрилляции предсердий (мерцательной аритмии) и приступ наджелудочковой тахикардии (предсердной, узловой).
Медикаментозная кардиоверсия приступа фибрилляции предсердий наиболее часто осуществляется в стационаре, особенно, если это первый приступ, под медицинским наблюдением, мониторным контролем электрокардиограммы. Наибольшая эффективность и максимальная безопасность кардиоверсии отмечается в первые 48 часов от появления приступа.
Наиболее часто используется амиодарон, антиаритмический препарат 3 класса. Его применение возможно у пациентов со структурными изменениями в сердце (гипертрофия левого желудочка), хронической сердечной недостаточностью, ишемической болезнью сердца. При применении амиодарона быстрого восстановления синусового ритма не происходит.
Нибентан – это относительно новый отечественный антиаритмический препарата 3 класса. Этот препарат имеет высокую эффективность, когда спонтанное восстановление ритма маловероятно.
Пропафенон – антиаритмический препарат 1С класса, имеет высокую эффективность, у пациентов с недавно развившемся приступом. Препарат НЕ рекомендуется у пациентов с хронической сердечной недостатчностью, ишемической болезнью сердца, структурными изменениями сердца (гипертрофия левого желудочка), не рекомендуется у пациентов с хронической обструктивной болезнью легких. Обычно используется в качестве метода «таблетка в кармане» при отсутствии противопоказаний.
К менее эффективным препаратам относятся: бета-адреноблокаторы (метопролол) эффективность восстановления синусового ритма составляет 13%.
Учитывая многообразие пароксизмальных наджелудовых тахикардий (предсердные, узловые, с узкими комплексами, с широкими комплексами) могут быть использованы: вагусные пробы, верапамил, бета-адреноблокаторы, амиодарон, прокаинамид, соталол, лидокаин, АТФ. Купирование приступа осуществляется в стационаре под мониторным контролем электрокардиограммы, контролем состояния пациента.
Стоит отметить, если давность пароксизма (приступа) более 48 часов, и пациент не получал антикоагулянтную терапию (терапию для профилактики образования тромбов), то необходимо выполнить чреспищеводную эхокардиографию (для исключения внутрипредсерного тромбоза — тромбов в предсердиях).
Процедура электрической кардиоверсии должна производится натощак, только если речь не идет об экстренной ситуации. После выполнения внутривенного наркоза, накладывают датчики для постоянного мониторования электрокардиограммы. С помощью двух электродов наложенных на специальные точки восстановят синусовый ритм. После этой процедуры, в течение как минимум трех часов Вы будете находиться под наблюдением. Эффективность электрической кардиоверсии достигает 90%, но как у любой манипуляции возможны и осложнения, такие как: тромбоэмболии и аритмии, возможны осложнения общей анестезии, ожоги кожи. У пожилых пациентов, со структурными заболеваниями сердца может развиться длительная остановка синусового узла.
После восстановления синусового ритма пациента выписывают на амбулаторный этап наблюдения, где оценивается эффективность профилактических методов и решается вопрос о целесообразности хирургического лечения аритмии.
Диагностика и лечение тахикардии
Вы испытываете учащенное сердцебиение, что делать в этой ситуации? Ответ прост – обратиться к кардиологу. Первым делом врач проведет точную диагностику. Начинается она с подробного опроса пациента
Врачу важно услышать обо всех имеющихся жалобах, а также о хронических заболеваниях, наследственности и пр. Главный метод обследования – ЭКГ. В настоящее время имеется современная аппаратура для получения ЭКГ-данных
С помощью неё максимально точно определяется любая аритмия сердца. Правильный анализ ЭКГ имеет особое значение, поэтому расшифровку полученных данных проводит опытный кардиолог. В ряде случаев для уточнения диагноза требуются другие методы обследования пациента: эхокардиограмма, Холтеровское мониторирование ЭКГ и пр. Нельзя забывать о дополнительных методах исследования: анализы крови, УЗИ щитовидной железы и т.д.
В Клинике ЭКСПЕРТ возможен весь необходимый комплекс диагностических мероприятий. Имеется современная аппаратура для ЭКГ, поэтому кардиолог всегда поставит быстро и точно диагноз.
Когда сердце просит помощи
Своевременная диагностика заболеваний часто играет решающую роль, особенно если речь идет о кардиологических проблемах
Чем раньше поставлен точный диагноз, тем быстрее можно назначить правильное лечение. Очень важно быть внимательным к своему сердцу и обращаться к врачу при появлении любых признаков неблагополучия. Тахикардия – это увеличение частоты сердечного ритма больше нормы. В некоторых случаях она является одним из признаков заболевания сердца
Обратитесь к врачу при появлении следующих симптомов:
- у Вас уже выявлена какая-либо форма тахикардии, но Вы не обращались к кардиологу для дальнейшего наблюдения и/или лечения
- периодически появляется частое сердцебиение
- боли в груди, «колит» сердце
- затруднение дыхания, чувство нехватки воздуха
- предобморочные состояния или обмороки (даже без неприятных ощущений в области сердца)
- головокружения
- при подсчете пульса в домашних условиях Вы самостоятельно обнаружили частоту пульса 90 ударов в минуту и более
- повышение или понижение артериального давления
- наличие кардиологических заболеваний у Вас или у родственников.
Даже если приступ тахикардии у Вас возник впервые, то обращение к врачу считается обязательным.
Жалобы на учащенное сердцебиение являются серьезным поводом для срочного обследования. В Клинике ЭКСПЕРТ ведут прием врачи с большим опытом работы. Возможна самая современная диагностика нарушений сердечного ритма.
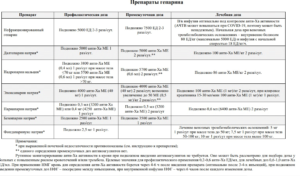
Список лучших таблеток
Частота сердечных сокращений для здорового человека должна быть на уровне 60-80 в минуту. При увеличении или снижении их числа развивается аритмия. Нормализовать сердцебиение можно с помощью медикаментозных препаратов.
Подбор необходимых для лечения средств зависит от симптоматики заболевания и того повышен или понижен сердечный ритм.
В список лучших таблеток для лечения аритмии входят:
- Препараты, восстанавливающие частоту сердечных сокращений, при повышенном их ритме, на основе хининового ряда. Лекарственные средства из этого ряда являются токсичными и представляют потенциальную угрозу в случае передозировки, поэтому они отпускаются только по рецепту врача. Выпускаются препараты в виде таблеток и желатиновых капсул. Действие внутри организма начинается спустья10-15 минут после приема. При введении лекарства внутревенно действие начинается моментально.
- При желудочковых аритмиях назначают препарат Этацизин. Выпускается он в форме таблеток и растворов для инъекций. применение Этацизина противопоказано при пониженном давлении.
- Более безопасным препаратом для снижения давления и стабилизации сердечного ритма являются бета-адреноблокаторы. Спектр применения этих препаратов весьма широк. Его назначают при мерцательной аритмии и синусовой тахикардии. Широко применяется препарат для профилактики развития инфарктов и инсультов.
- Средства для замедления реполяризации. Самым популярным препаратом этой серии является Амиодарон, выпускается в форме таблеток для лечения аритмии и растворов для инъекций. Отличается быстрой действия. Применяется в качестве экстренной помощи во время приступов и лекарством от аритмии сердца у пожилых людей.
- Блокаторы калиевых и кальциевых каналов. Наиболее эффективными препаратами данного класса являются Верапамил и Дилтиазем. Их применяют для быстрого купирования аритмических приступов. Существенным плюсом препаратов данной серии является их низкая стоимость.
- В качестве экстренной помощи при загрудных болях и замедленном пульсе эффективно употреблять смесь из настойки валерианы, ландыша и беладонны. При повышенном сердцебиении употребляют капли Валокордина или Корвалола, предварительно растворив 30-40 капель в небольшом количестве воды.
Народная медицина
Список средств, применяемых для лечения сердечной аритмии, в народной медицине внушительный. В домашних условиях используют настои и отвары лечебных растений, спиртовые настойки, витаминные смеси.
Наиболее распространенным средством является отвар шиповника. 1 ст. ложка плодов заливается двумя стаканами кипятка и настаивается 10-15 минут и процеживается. Употребляют по ½ стакана с 1 чайной ложкой меда два раза в день.
Возможно комбинировать шиповник с боярышником. 2 ст. ложки шиповника заливают 500 мл. кипятка, настаивают 60 минут, в настой добавляют боярышник. Употребляют натощак по ½ стакана. Данное средство рекомендуется употреблять при мерцательной аритмии.
Отвар мелиссы эффективно помогает снять нервозность и стресс. Для приготовления 1 ст. ложку листьев мелисы заливают 500 мл воды, доводят до кипения и настаивают 30 минут. Употребляют три раза в день перед едой. Приступы сердечной аритмии легче переносятся, если принимать его в качестве седативного средства.
Эффективен в борьбе настой из ягод калины. Растертые ягоды заливают водой комнатной температуры, настаивают 6-8 часов, процеживают и употребляют пред едой три раза в день на течение месяца.
Часто при аритмии употребляют отвар валерианового корня. 2 ст. ложки заливают 150 мл воды, кипятят на медленном огне 20 мин, настаивают 30-40 минут, употребляют перед едой три раза в день.
Широко распространен рецепт спиртовой настойки из ягод боярышника. 15 грамм сухих плодов заливают 150 мл водки или разбавленного спирта, настаивают в темном месте 10-15 дней. Употребляют по 10 капель, добавляя из в ½ стакана воды.
Смесь из сухофруктов и меда является эффективным средством для общего укрепления сердечной мышцы.
Для приготовления берут изюм, курагу, орехи и чернослив в равных пропорциях, смешивают с медом и лимонным соком. Употребляют полученное средство утром после еды по 2 ст. ложки. Употребляют смесь 30 дней.
Что вызывает приступ?
Возникновение приступа аритмии сердца может возникать по абсолютно разным причинам, начиная от обычного переутомления или физической нагрузки, заканчивая наличием серьезных сердечных патологий, в которых аритмия выступает как клиническое проявление. Следовательно, этиологические факторы разделяют на три основных группы, которые вызывают учащение сердцебиения:
Органические поражения сердца.
К ним относятся тяжелые патологии, которые последствием своего течения нарушают работу сердца, а особенно его электрическую систему. Это инфаркт миокарда, пороки сердца, ишемическая болезнь, миокардит, миокардиопатия, наджелудочковая и желудочковая тахикардия, фибрилляция.
Нарушения водно-солевого баланса.
Патологические изменения водно-солевого баланса приводят к дефициту или избытку магния, кальция, калия и натрия в организме. Важным для нормальной проводимости сердца и нормального сердечного цикла является калий. Его соединения отвечают за благоприятную проводимость импульсов в сердечной мышце, а, следовательно, контроль частоты сердечных сокращений.
Влияние внешних факторов на организм.
К ним относятся сильные физические нагрузки, стрессы, недосыпания, переутомления, простуда. Частые эмоциональные перепады могут спровоцировать психоэмоциональное расстройство, которое нарушает нормальную работу нервной системы и плохо сказывается на работе сердца.
Существует много причин, которые провоцируют сбой ритма. Каждая из них приводит к патологическим изменениям главной мышцы и несет угрозу общему состоянию организма
Поэтому важно знать, как проходят приступы аритмии и какие существуют методы для их купирования
Диагностика низкого пульса
Определение причин патологически низкого пульса предусматривает проведение комплексной диагностики. Прежде всего врач выслушивает жалобы пациента, собирает анамнез и проводит осмотр. При выявлении брадикардии (т. е. снижения пульса) пациенту назначают . Что касается диагностических исследований, то они заключаются в следующем:
- Электрокардиография;
- Суточный мониторинг по Холтеру;
- УЗ-сканирование сердца;
- ;
- Велоэргометрия.
Помимо этого, при необходимости, может быть проведено ЧПЭФИ, которое позволяет изучить проводящие пути сердца и определить органический или функциональный характер заболевания.
Первая помощь при аритмии
При обнаружении первых симптомов сердечной аритмии необходимо провести реанимационные мероприятия для облегчения состояния больного:
- Открыть окна для циркуляции свежего воздуха
- Ославить пояс и ворот одежды
- Разместить больного в полулежащее положение
- Попросить пациента закрыть глаза и легко нажимать на глазные яблоки подушечками пальцев по 10-15 секунд. Манипуляции производить 3-4 раза в минуту
- Провести с больным расслабляющую дыхательную гимнастику (если пострадавший в сознании).
Что можно делать
Ограничения физической активности при сердечной аритмии весьма условны. Следует отказаться от занятий с тяжелыми спортивными снарядами (штанга, гирьевой спорт, без на дольние дистанции, и т.д.)
Что нужно делать при аритмии:
- Полезны будут занятия на беговой дорожке (в щадящем режиме), йога, гимнастика, катание на лыжах. Отдельного внимания заслуживает плаванье. В процессе плаванья задействованы все группы мышц, сердечная мышца хорошо покачивается, укрепляются стенки сосудов, кровь активно циркулирует, без застоя в конечностях. Происходит ее насыщение кислородом.
- Аритмия сердца опасна риском образования тромбов, поэтому пешие прогулки на свежем воздухе благоприятно влияют на работу сердца, способствуют полноценному кровотоку, Высокоэффективным способом поддержания сердечного тонуса является скандинавская ходьба. В отличии от бега или обычных прогулок, во время скандинавской ходьбы спина находится в правильном анатомическом положении, грудная клетка расслаблена, давление на сердце минимальное.
- После адаптации организма к режиму щадящих тренировок постепенно можно добавлять силовые элементы. Прежде чем прибегать к более серьезным тренировкам необходима консультация врача.
Что нельзя делать при аритмии сердца?
При обнаружении у пациента сердечной аритмии вводится ряд ограничений, связанные с необходимостью максимально облегчить нагрузку на сердечную мышцу.
- Прежде всего необходимо отказаться от тяжелой физической активности. Не рекомендуется поднятие тяжестей, занятия легкой атлетикой, контактные виды спорта.
- Еще одно ограничение касается системы питания. полностью исключается употребление кофеинсодержащих напитков и алкоголя. Максимально снижается употребление поваренной соли. Для поддержания оптимального веса следует ограничить употребление продуктов с высокой калорийностью (выпечка, десерты, еда из фастфуда), продукты с высоким содержанием холестерина сводятся к минимуму.
- Предпочтительнее употреблять в пищу свежие овощи и фрукты, цельнозерновые крупы, рыбу, нежирные сорта мяса, кисломолочные продукты с низкой жирностью.
- Обязательным условием при лечении сердечной аритмии является соблюдение питьевого режима. Употреблять рекомендуется негазированную воду, отвары лекарственных растений, травяные чаи.
Как самостоятельно купировать приступ МА
В случае неожиданно начавшегося приступа мерцательной аритмии сердца рядом с больным никого не оказалось, то он вполне может самостоятельно с ним справиться до приезда медиков.
Прежде всего необходимо принять удобное положение, максимально ослабить давление на грудную клетку одежды, закрыть глаза, несколько раз надавить указательным и средним пальцами на глазное яблоко, для стабилизации состояния. Для снижения уровня паники необходимо сделать несколько глубоких вдохов-выдохов, с задержкой дыхания на 10 секунд.
Для стабилизации частоты сердечного ритма следует принять капли или желатиновые капсулы на основе фенобарбитала.
Запрещается делать резкие движения, быстрый подъем с постели может спровоцировать головокружение, вплоть до потери сознания.
Важно до прибытия кареты скрой помощи сохранять максимальное спокойствие, чтобы иметь возможность четко отвечать врачу о проделанных манипуляциях и принятых препаратах
Диагностика мерцательной аритмии
При подозрении на мерцательную аритмию одной из основных диагностических задач является документирование этой аритмии, т.е. ее выявление на обычной электрокардиограмме или на длительном мониторинге ЭКГ.
При длительно существующей мерцательной аритмии или обращении в момент приступа – достаточно зарегистрировать ЭКГ и подтвердить наличие данного вида аритмии.
Обратите внимание: красные стрелки указывают на разное расстояние между желудочковыми сокращениями. Черные стрелки на т.н. волны f, т.е
отсутствие на ЭКГ признаков нормального сокращения предсердий. О нормальных показателях ЭКГ подробно написано здесь
волны f, т.е. отсутствие на ЭКГ признаков нормального сокращения предсердий. О нормальных показателях ЭКГ подробно написано здесь
Аритмия: как снять приступ в домашних условиях?
Чтобы облегчить работу сердца во время приступа аритмии нужно принять лежачее положение с приподнятым головным концом. Приступ может пройти самостоятельно после приема успокаивающих средств (корвалола 30 кап.). Если по истечении 30 мин. ритм не восстанавливается, применяют приемы механического воздействия для рефлекторного раздражения вагусного нерва. Вагус снижает частоту сокращений. С этой целью применяется:
- Давление правой сонной артерии;
- Давление на глаза пальцами рук (несколько минут);
- Натуживание на вдохе (сделать глубокий вдох и натужится);
- Вызывание рвотного рефлекса;
- Сильное сгибание туловища;
- Перетягивание конечностей жгутом (нельзя у пожилых).
Вагусный рефлекс также срабатывает при погружении лица в очень холодную воду на несколько секунд.
Снимут приступ аритмии в домашних условиях следующие, самостоятельно приготовленные препараты на основе лечебных трав:
Рецепт 1. Ароматы эфирных масел:
- Корицы;
- Гвоздики;
- Мяты; аниса;
- Мелиссы;
- Сосны; пихты;
- Эвкалипта;
- Шалфея;
- Чебреца;
- Мускатного ореха.
Смешать и сохранять в плотно закрытой емкости. Во время приступа нанести на чистую х/б ткань 5 капель и вдыхать поочередно в каждый носовой ход.
Рецепт 2
Настоянные на спирту:
- Пустырник;
- Овес;
- Боярышник;
- Валериану.
Смешать, принимать при приступе, растворив в стакане воды 20 мл раствора. Выпивать маленькими глотками.