Болезнь кенига. рассекающий остеохондрит
Содержание:
- II формы болезни Кенига
- Симптомы
- ПЛЮСЫ CartiLife 4-ое поколение трансплантации аутологичных хондроцитов
- IV стадии болезни Кенига
- Степени деформирующего артроза коленного сустава
- История
- Механизм развития
- Классификация
- Рассекающий остеохондрит коленного сустава
- Диагностика
- Наши врачи
- Лечение
- Осложнения
- Профилактика
- Услуги ортопедии и травматологии в ЦЭЛТ
- II формы болезни Кенига
- Осложнения болезни Кенига
- Лечение артроза коленного сустава стволовыми клетками. Правда или чушь?
- Особенности развития патологии в коленном суставе
- Операция на медиальном мениске
- Общие сведения
- Лечение
II формы болезни Кенига
В клинической практике выделяют 2 формы болезни. Среди них:
— Ювенильная или подростковая
Заболевание развивается в детском возрасте и проявляется до полового созревания. Для патологии характерно смазанное течение с неярко выраженными симптомами. Данная форма хорошо поддаётся консервативной терапии после чего возможно полное выздоровление. Она может встречаться у девочек и мальчиков.
— Взрослая
Наиболее подвержены ее развитию мужчины в возрасте до 30 лет. Заболевание может протекать бессимптомно, обострение возникает при прогрессировании остеохондрита. Для улучшения самочувствия применяются хирургические методы лечения, так как консервативная терапия неэффективна.
Симптомы
Жалобы на колено появляются в возрасте 13-20 лет. Физические признаки связаны с участком поражения бедренной кости. Чаще всего болит внутренняя сторона мыщелка бедра, реже – наружный мыщелок и надколенник. Походка пациента меняется. Разворот голени наружу вместе со ступней при ходьбе разгружает пораженный медиальный мыщелок бедра.
Симптомы могут варьироваться от тянущей боли в суставах до механической блокировки. Болевой синдром появляется и усиливается при физических нагрузках. Место поражения становится болезненным при пальпации.
Пациенты с блокировкой сустава, отеками, крепитацией (скрежетом при разгибании) или болями при движении чаще всего имеют болезнь Кенига 4 стадии.
ПЛЮСЫ CartiLife 4-ое поколение трансплантации аутологичных хондроцитов
Использование клеток реберного хряща в бисерообразной форме позволяет:
-
Проводить лечение для пациентов даже в преклонном возрасте
-
Формировать новую хрящевую ткань
-
Избавиться от риска отторжения и воспалительной реакции
-
Проводить трансплантацию артроскопически с минимальным реабилитационным периодом
-
Обеспечить механическую прочность сразу после процедуры
-
Применять вне зависимости от размера и глубины повреждения
Доказано:
Регенерация хряща (с помощью регулярных МРТ обследований в течение нескольких лет).
Восстановление функций сустава и снижение болевого синдрома.
Клиническая эффективность и безопасность в течение продолжительного периода.
IV стадии болезни Кенига
Клинические симптомы заболевания зависят от его стадии, среди которых выделяют:
I стадия.
Несмотря на отсутствие внешних повреждений на хрящевой ткани, а также сохранение его функциональной активности, происходит постепенное размягчение его структуры и выпячивание небольшого участка в полость коленного сустава.
Данные изменения невозможно определить с помощью рентгенографии, поэтому достоверным методом исследования является томография. Характерно развитие дискомфорта после физических нагрузок.
II стадия.
Прогрессирует разрыхление и образование выпячивания хряща, в результате чего субхондральный слой приобретает клиновидную форму и высокую плотность. Данные изменения удаётся выявить с помощью рентгенографии.
Внутри коленного сустава развивается воспалительный процесс, который причиняет пациенту не только дискомфорт, но и боль. После физических нагрузок сустав может отекать.
III стадия. Некротизированный участок полностью формируется и приобретает подвижность, в результате чего на суставной поверхности образуется щель с последующим отрывом фрагмента.
На повреждённой поверхности развивается асептическое воспаление и структура гиалинового хряща полностью изменяется.
Пациент предъявляет жалобы на постоянную боль, стихающую в состоянии покоя. На рентгенограммах фиксируются выраженные изменения.
IV стадия. Некротизированный участок полностью отделяется и попадает в полость сустава. Постепенно из клиновидного образования с четкими гранями он превращается в округлый фрагмент, покрытый хондроидной пленкой.
Из-за его постоянного касания окружающих тканей происходит их раздражение и развитие хронического воспалительного процесса.
Может развиваться блокада сустава, которая вызывается попаданием образования между суставными поверхностями.
Степени деформирующего артроза коленного сустава
В зависимости от объема поражения коленного сустава, выделяют несколько степеней дефартроза.
ДОА коленного сустава 1 степени
Первая стадии гонартроза подразумевает небольшие нарушения в хрящевой ткани без изменений костной ткани. На этом этапе пациент уже ощущает дискомфорт при физических нагрузках. На рентгене уже можно увидеть незначительно сужение суставной щели.
ДОА коленного сустава 2 степени
По мере прогрессирования заболевания хрящ колена разрушается сильнее. А это значит, что симптомы становятся более выраженными, боль в колене усиливается, появляется хруст, скованность в суставе нарастает.
ДОА коленного сустава 3 степени
Третья стадия – пик заболевания. При 3 степени деформирующего артроза нарушения видны невооруженным глазом – колено деформируется, изменяет свою форму. Хрящевая ткань при этом практически полностью разрушена, а боль в колене беспокоит пациента как во время движения, так и в состоянии покоя. Человеку сложно передвигаться без дополнительной опоры.
История
Состояние было первоначально описано Александром Монро (примусом) в 1738 году. В 1870 году Джеймс Пэджет впервые описал процесс заболевания, но только в 1887 году Франц Кениг опубликовал статью о причине расшатывания тел в суставе. В своей статье Кениг пришел к выводу, что:
- Травма должна была быть очень серьезной, чтобы отломились части суставной поверхности.
- Менее серьезная травма может ушибить кость и вызвать некроз, который затем может отделиться.
- В некоторых случаях отсутствие заметной травмы делало вероятным, что существовала некоторая спонтанная причина разлуки.
Кениг назвал заболевание «рассекающим остеохондритом», описав его как субхондральный воспалительный процесс коленного сустава, в результате которого от мыщелка бедренной кости отрывается фрагмент хряща. В 1922 году Каппис описал этот процесс в голеностопном суставе. Изучив всю литературу, описывающую трансхондральные переломы таранной кости , Berndt и Harty разработали систему классификации для определения стадии остеохондральных поражений таранной кости (ОТП). Термин рассекающий остеохондрит сохранился и с тех пор был расширен для описания аналогичного процесса, происходящего во многих других суставах, включая коленные, тазобедренные, локтевые и плюснево-фаланговые суставы .
Механизм развития
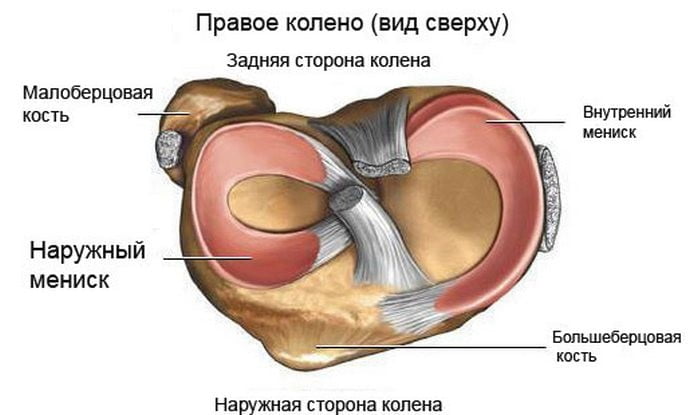 Стабильность, прочность, амортизацию колена, а также достаточно высокий объем движений в нем обеспечивается хрящами, расположенными в щели между мыщелками бедра и углублениями голени. Они парные. Выделяется два мениска – наружный (латеральный) и внутренний (медиальный). Для данных хрящей характерна форма, напоминающая полумесяц. Широкую часть называют телом. Узкие участки обращены кпереди и кзади. Они называются передними и задними рогами.
Стабильность, прочность, амортизацию колена, а также достаточно высокий объем движений в нем обеспечивается хрящами, расположенными в щели между мыщелками бедра и углублениями голени. Они парные. Выделяется два мениска – наружный (латеральный) и внутренний (медиальный). Для данных хрящей характерна форма, напоминающая полумесяц. Широкую часть называют телом. Узкие участки обращены кпереди и кзади. Они называются передними и задними рогами.
Внутренний хрящ имеет более жесткую фиксацию связками, поэтому он чаще подвергается изменениям. Нарушение целостности реализуется за счет нескольких основных механизмов, к которым относится выраженный ушиб, падение на согнутую конечность (особенно часто хрящ травмируется при падении на твердую поверхность с острым краем – ступенька, бордюр), а также подворачивание (вращение голени при фиксированном бедре или наоборот). Повреждение преимущественно всего локализуется в области заднего рога, так как он обладает наименьшей прочностью.
Классификация
Классификация, основанная на клинико-рентгенологических признаках, предложенная Ф.Х.Башировым в 1973 году:
- 1 стадия — формирование очага некроза;
- 2 стадия — фаза диссекции;
- 3 стадия — фаза неполного отделения некротического фрагмента;
- 4 стадия — фаза полного отделения костно-хрящевого фрагмента.
Классификация, учитывающая данные эндоскопического исследования, разработанная J.F. Guhl в 1982 году:
- 1 стадия — хрящ интактный, но пальпаторно мягкий и отечный;
- 2 стадия — отделение и разрыв хряща по периферии очага некроза;
- 3 стадия — частичное отделение некротизированного фрагмента;
- 4 стадия — формирование кратера или «ниши» в зоне поражения и свободных внутрисуставных тел.
Рассекающий остеохондрит коленного сустава
Диагностика рассекающего остеохондрита сложна, поэтому осмотр пациента должен выполнять опытный травматолог-ортопед, который помимо фактических знаний обладает еще и большим опытом. Симптомы рассекающего остеохондрита коленного сустава абслютно неспецифичны: боль в области коленного сустава при нагрузках, отечность коленного сустава, ощущение «сухости» в коленном суставе, «щелчки» при движениях — и менее опытный доктор может счесть их проявлениями ушиба коленного сустава или растяжения его связок. Для точной диагностики рассекающего остеохондрита требуется тщательный разговор с пациентом, детальное выяснение характера нагрузок, привычных для пациента, их частоту и интенсивность. Не менее важным для дифференциальной диагностики рассекающего остеохондрита является наличие и возможность выполнить такие современные исследования, как МРТ (магинтно-резонансную томографию) и КТ (компьютерную томографию) коленного сустава. Только при соблюдении этих условий возможна правильная диагностика этого заболевания.
Диагностика
С целью уточнения диагноза нестабильности коленного сустава и исключения других заболеваний проводят следующий комплекс исследований:
- Рентгенография коленного сустава.
- .
- Артроскопия – эндоскопическое исследование суставной полости — является наиболее информативным методом диагностики. Врач может осмотреть практически всю полость сустава и обнаружить патологические изменения со стороны крестообразных связок, других структур, а так же выполнить при наличии показаний лечебные манипуляции во время артроскопии.
Наши врачи
Самиленко Игорь Григорьевич
Врач травматолог — ортопед, врач высшей категории
Стаж 24 года
Записаться на прием
Третьяков Антон Александрович
Врач травматолог-ортопед
Стаж 8 лет
Записаться на прием
Полтавский Дмитрий Ильич
Врач травматолог-ортопед
Стаж 28 лет
Записаться на прием
Марина Виталий Семенович
Врач травматолог-ортопед, заведующий службой малоинвазивной травматологии и ортопедии
Стаж 36 лет
Записаться на прием
Зубиков Владимир Сергеевич
Врач травматолог-ортопед, доктор медицинских наук, врач высшей категории, профессор
Стаж 44 года
Записаться на прием
Лечение
Лечение повреждения крестообразных связок без хирургического вмешательства можно проводить сразу после травмы. Обычно травматолог делает прокол поражённого коленного сустава при помощи иглы и удаляет из него кровь, накладывает на ногу фиксирующую повязку.
В дальнейшем пациенту назначают физиолечение, массаж, лечебную физкультуру (по показаниям). Если признаки нестабильности сохраняются или появляются спустя некоторое время после лечения, то, как правило, требуется операция. При полном разрыве связок обычно травматолог сразу назначает операцию.
Опытные специалисты многопрофильной клиники ЦЭЛТ выполняют протезирование крестообразных связок любой категории сложности.
Осложнения
При отсутствии должного лечения происходит атрофия четырехглавой мышцы бедра и значительное смещение сустава из-за ослабления связок. При этом снижается подвижность и болевой синдром не проходит, а любое движение может ухудшить состояние. Часто человеку приходится соблюдать постельный режим, так как при ходьбе сустав расшатывается и возникает острая боль. Постепенно появляется полная обездвиженность коленного сустава.
Профилактика
Чтобы предупредить нестабильность коленного сустава, нужно следовать 5 правилам:
Правильно выбирать обувь строго по размеру из натуральных материалов и с мягкой подошвой, Нередко специалисты назначают ортопедическую обувь, которая используется при плоскостопии
Важно плотно зафиксировать стопу в комфортной позиции.
Во время занятий бегом, футболом, хоккеем рекомендуется использовать специальный бандаж. При занятиях пауэрлифтингом нужно сократить нагрузки и всегда использовать эластичные бинты
Тренировки должны умеренно напрягать четырехглавую мышцу бедра и не вызывать болевых ощущений.
Нужно пересмотреть свою диету и добавить больше продуктов с высоким содержанием магния, кальция, цинка, фтора. Желательно дополнительно употреблять витаминно-минеральный комплекс.
- При выявлении ослабления связок и смещения сустава нужно отказаться от профессионального спорта и избегать чрезмерных нагрузок.
- Наличие слабости, щелчков и болевых ощущений в коленях является поводом для обращения к специалисту и прохождения или . Никогда не откладывайте консультацию и диагностику, так как болезнь успешно лечится на начальной стадии.
Услуги ортопедии и травматологии в ЦЭЛТ
| Название услуги | Цена в рублях |
|---|---|
| Прием врача хирургического профиля (первичный, для комплексных программ) | 2 700 |
| УЗИ двух симметричных суставов (кроме тазобедренных) | 4 000 |
| МР томография коленного сустава (1 сустав) | 7 000 |
- Остеоартроз
- Натоптыши
II формы болезни Кенига
В клинической практике выделяют 2 формы болезни. Среди них:
— Ювенильная или подростковая
Заболевание развивается в детском возрасте и проявляется до полового созревания. Для патологии характерно смазанное течение с неярко выраженными симптомами. Данная форма хорошо поддаётся консервативной терапии после чего возможно полное выздоровление. Она может встречаться у девочек и мальчиков.
— Взрослая
Наиболее подвержены ее развитию мужчины в возрасте до 30 лет. Заболевание может протекать бессимптомно, обострение возникает при прогрессировании остеохондрита. Для улучшения самочувствия применяются хирургические методы лечения, так как консервативная терапия неэффективна.
Осложнения болезни Кенига
Заболевшие болезнью Кенига, испытывают дискомфорт во время ходьбы с начальных стадий заболевания, и вынуждены (непроизвольно) изменять свою походку.
В результате выявляется характерный симптом Уилсона, который проявляется выворачиванием ноги при ходьбе. Это позволяет не только уменьшить нагрузку на колено, но и снизить выраженность дискомфорта с болевым синдромом.
По мере прогрессирования патологии присоединяется хромота. Выраженная боль заставляет человека щадить ногу, приводя к постепенному снижению подвижности коленного сустава, а также атрофии отдельных мышц. Нога становится деформированной и более худой, за счёт уменьшения объёма мышц.
Одним из наиболее распространённых осложнений является деформирующий артроз, который может приводить к инвалидности.
Лечение артроза коленного сустава стволовыми клетками. Правда или чушь?
Тема стволовых клеток до сих пор вызывает у людей тысячи споров, критику и сомнения. Раньше споры возникали и среди врачебного сообщества, но с развитием данной медицины, доступности к зарубежной научной информации и исследованиям, российская медицина стала более адекватно и объективно реагировать на новые методы в области стволовой терапии, и даже сама развивает сейчас это направление.
Основная критика у населения этого метода сводится к услышанному «звону», что стволовые клетки вызывают рак. Данный слух имеет под собой одно лишь узкое основание: это исследование ученых США по применению фетальных стволовых клеток и риску возникновения онкологии у испытуемых до 30 %.
И сразу три НО:
-
Фетальные стволовые клетки запрещены к использованию в большинстве стран. Доступны для иностранных пациентов только в Китае.
-
Большая часть стволовой терапии использует другие, мезенхимальные клетки для лечения почти всех нозологий, к которым применяется.
-
Исследование данных ученых не учитывает тот фактор, что в целом почти 30% населения имеют риск возникновения онкологии, вне зависимости, лечились ли они фетальными стволовыми клетками или нет.
Таким образом, далее мы будем с вами говорить на уже более научном языке, с профессиональным пониманием того, что стволовая терапия существует, активно применяется и имеет высокую эффективность в лечении цирроза печени, сахарного диабета, ДЦП и других расстройств центральной нервной системы, травм позвоночника, ортопедии, офтальмологии, аутоиммунных заболеваний.
Особенности развития патологии в коленном суставе
Образующая коленное сочленение бедренная кость имеет два мыщелка, расположенных с наружной стороны (латеральный мыщелок) и внутренней (медиальный мыщелок). Именно в мыщелках развивается патологический процесс, чаще всего поражающий медиальный мыщелок.
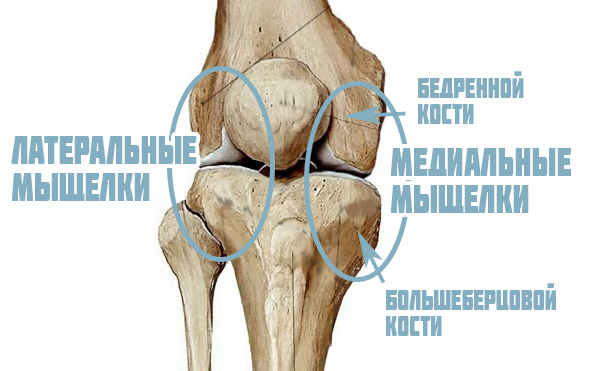 Какие участки поражает болезнь
Какие участки поражает болезнь
Заболевание протекает в виде асептического некроза, вызывающего омертвение участка гиалинового хряща и соприкасающейся с ним костной ткани. Вследствие этого в полость сустава выпадает отделившийся от мыщелка костно-хрящевой фрагмент, который называют «суставной мышью». Он препятствует физиологическому функционированию сочленения и вызывает яркую клиническую симптоматику.
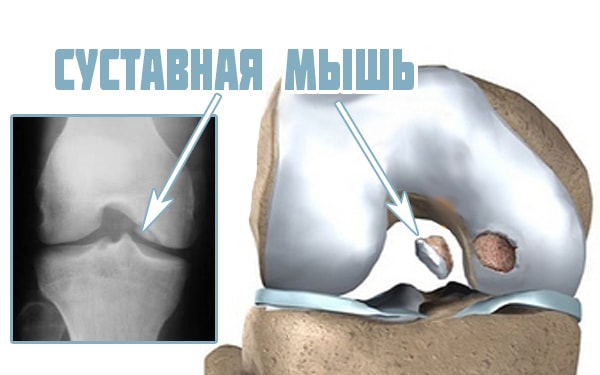 Как выглядит суставная мышь в коленном сочленении
Как выглядит суставная мышь в коленном сочленении
Операция на медиальном мениске
Хрящевая структура колена, локализующаяся в области внутренней поверхности, достаточно часто подвергается травмам. Повреждение реализуется при непосредственном механическом ударе по колену или ротации (вращение) бедра при фиксированной голени. Операция на внутреннем мениске может проводиться артроскопическим методом или открытым доступом.
В современных клиниках методом выбора является артроскопия, которая обладает меньшей травматичностью. Ее суть заключается во введении в полость сустава через небольшие разрезы трубки с камерой, освещением и микроинструментарием, что позволяет проводить манипуляции под визуальным контролем на мониторе.
Если мениск порван, операция обычно проводится открытым доступом, так как может потребоваться полное удаление хрящевой структуры.
Разрыв латерального мениска – операция
Хрящевая структура, локализующаяся в области наружной поверхности колена, повреждается реже. Но при этом выраженность нарушения анатомической целостности более значительная (полный разрыв или отрыв от связок).
В таком случае обычно выполняется открытая операция на колене. Мениск, разрыв или отрыв восстанавливаются при помощи имплантатов или пластики связочного аппарата.
Операция на крестообразной связке и на мениске
Достаточно часто травматическое повреждение структур колена может быть комбинированным, с нарушением целостности крестообразных связок, стабилизирующих сустав. В таких случаях при комбинированном повреждении мениска на ноге, операция выполняется открытым доступом. Она является достаточно сложной и требует более длительного реабилитационного периода, необходимого для полного восстановления прочности соединительнотканных волокон связок.
Операция по сшиванию мениска
При небольшом нарушении анатомической целостности в виде трещины или разрыва с минимальным расхождением, смещением хрящевых отломков, выполняется артроскопическое хирургическое вмешательство. При помощи микроинструментария врач специальными скобами сшивает отломки хряща между собой с восстановлением общей анатомической структуры.
Регенерация хрящевой ткани является длительным процессом, поэтому во избежание расхождения швов проводится реабилитация
Это важно для того, чтобы предотвратить необходимость такой процедуры как повторная операция на мениске.. При правильном проведении терапевтических мероприятий, при которых восстанавливается повреждение мениска, лечение является эффективным и дает благоприятный прогноз в отношении функционального состояния колена
Операция при разрыве мениска дает хороший терапевтический эффект и благоприятный прогноз.
При правильном проведении терапевтических мероприятий, при которых восстанавливается повреждение мениска, лечение является эффективным и дает благоприятный прогноз в отношении функционального состояния колена. Операция при разрыве мениска дает хороший терапевтический эффект и благоприятный прогноз.
Операция по удалению части мениска
Удаление части хрящевой структуры колена называется резекция. Это вынужденная мера. Она проводится при значительных повреждениях, при которых нормальное восстановление анатомического соотношения и целостности невозможно. Операция по резекции мениска обычно выполняется при помощи артроскопа.
Дальнейшая терапевтическая тактика зависит от объема удаленных тканей. Она может включать проведение восстановительного периода или замену участка удаленных тканей специальными имплантатами. Если было проведено частичное удаление вследствие такой травмы как разрыв мениска, операция, реабилитация, физиотерапевтические процедуры проводятся в течение достаточно длительного периода времени.
Общие сведения
Болезнь Кенига, или рассекающий остеохондроз тазобедренного и коленного суставов – один из видов остеохондропатии, заболевание характеризуется подхрящевым омертвением участка суставной поверхности кости с дальнейшим его отделением от хряща. В процессе отделения костно-хрящевой фрагмент попадает в полость сустава, образуя так называемую «суставную мышь», ее размеры могут колебаться от просяного зернышка до размеров фасоли.
Впервые это заболевание коленного сустава было описано немецким хирургом Францем Кенигом, по его предположению причиной возникновения патологии является травма. После проведения ряда исследований была выдвинута гипотеза, утверждающая о наследственной предрасположенности к этому заболеванию. Точные причины развития рассекающего остеохондроза пока не известны, но предположительно заболевание возникает вследствие наследственных особенностей в строении суставов, эндокринных расстройств, небольших повторяющихся травм, тромбоза глубоких вен. Эти факторы приводят к нарушению кровоснабжения костной ткани в суставе, и под хрящом возникает очаг неинфекционного некроза. Омертвение участка костно-хрящевой ткани приводит к образованию тромбов в сосудах, что еще более сильно ухудшает кровоснабжение и способствует отторжению части костной ткани.
Рассекающий остеохондроз чаще всего поражает область коленного сустава. Реже страдают тазобедренный, лучевой, голеностопный и локтевой суставы. Развивается заболевание в возрасте от 15 до 35 лет, но может наблюдаться и у детей, и у людей преклонного возраста. Чаще болеют мужчины, чем женщины, что связано с более активным и травматическим образом жизни.
Лечение
Подход к лечению зависит от выявленных при артроскопии изменениий хряща, клинических симптомов и остро возникших или хронических жалоб.
При небольшом сроке после травмы успеха можно добиться с помощью рефиксации фрагмента к его ложу винтами или пинами (Ethipins), в зависимости от размера фрагмента. Небольшие, сильно смещенные фрагменты хряща удаляют, если не затронута субхондральная кость.
Локальное размягчение хряща
Если киста не выявлена, фрагмент стабилен, клинические проявления отсутствуют, то попытка консервативного лечения является оправданной. Пациенту запрещают носить тяжести. Через 6 месяцев проводят клиническое обследование с рентгенологическим контролем.
При тяжёлых клинических проявлениях рекомендуется антеградная или ретроградная туннелизация повреждённого участка. Часто подлежащая кость очень нестабильна, поэтому туннелизация в таких случаях может не обеспечить долгосрочный эффект. Следовательно, может оказаться необходимым удаление размягченных участков хряща для оголения и дебридмента субхондральной кости.
Размягченный, но неповрежденный хрящ, с малоподвижным костно-хрящевым фрагментом
Кроме выполнения антеградной и ретроградной туннелизации, крупные фрагменты при выраженных клинических проявлениях можно рефиксировать пинами или канюлированными винтами для мелких фрагментов. При больших нестабильных фрагментах, расположенных под незатронутым слоем хряща, рекомендуется ретроградная пересадка костной ткани. Альтернативным методом в таких случаях может послужить остеохондральная аутотрасплантация.
Частично отделившийся фрагмент
Небольшие хрящевые фрагменты с очень тонкими участками кости удаляют, их ложе сглаживают, выполняют микрофрактурирование субхондральной кости. Целесообразна попытка рефиксации крупных фрагментов, несмотря на то, что вероятность успеха чрезвычайна мала.
Смещенный фрагмент
Малые фрагменты удаляют, выполняют субхондральную абразию их ложа и микрофрактурирование. Для более крупных фрагментов следует рассмотреть возможность рефиксации, что может уменьшить размер дефекта таранной кости. Поверхности отделившегося фрагмента и его ложа должны быть предварительно тщательно освежены. Другой возможностью у молодых пациентов с большими дефектами может стать аутотрансплантация. Костно-хрящевой аутотрансплантат можно выделить из ненагружаемого участка коленного сустава той же конечности.
Техника операции
Удаление остеохондральных фрагментов:
Удаление свободных хрящевых или костно-хрящевых фрагментов, которые невозможно рефиксировать, выполняется так же, как и извлечение свободных внутрисуставных тел.
Туннелизация:
- Осмотр и пальпация,
- Туннелизация.
Послеоперационное ведение
Пациенту запрещается нагрузка на конечность в течение 4-8 недель, в зависимости от размера повреждения.
Рефиксация
- Осмотр и пальпация,
- Установка инструментального порта,
- Освежение повреждённой поверхности,
- Рефиксация фрагмента,
- Исследование щупом.
Исключается нагрузка на оперированную конечность в течение 8-10 недель. До разрешения осевой нагрузки винт удаляют во избежание повреждения хряща на суставной поверхности большеберцовой кости.