Причины, симптомы и диагностика желудочно-кишечных кровотечений
Содержание:
- Контрольные вопросы
- Виды внутреннего кровотечения
- Типы желудочно-кишечных кровотечений по их тяжести
- Причины желудочного кровотечения
- Диагностика желудочного кровотечения
- Подготовка к проведению гастроскопии
- Причины желудочно-кишечного кровотечения
- При каких заболеваниях появляется слизь в кале
- Лечение желудочно-кишечных кровотечений
- Клинические симптомы
- Как лечить желудочно-кишечные кровотечения?
- Симптомы внутреннего кровотечения
- Первая помощь
- Причины патологии
- Причины стула с кровью
- Насколько может быть тяжелым состояние больного с желудочным кровотечением?
- Общая характеристика патологии, причины её формирования
- Диагностика
Контрольные вопросы
- 1. Возможные причины кровотечений из верхних отделов пищеварительного тракта.
- 2. Редкие причины кровотечений из желудка и 12-перстной кишки.
- 3. Синдром Маллори-Вейсса. Причины, особенности морфологии и клиники.
- 4. Классификации степени тяжести кровопотери.
- 5. Роль зондовой пробы в диагностике состоявшегося и продолжающегося кровотечения.
- 6. Особенности подготовки больного к экстренному эндоскопическому исследованию при подозрении на кровотечение из верхних отделов пищеварительного тракта.
- 7. Задачи эндоскопического исследования при кровотечении.
- 8. Способы эндоскопического гемостаза.
- 9. Способы оценки дефицита ОЦК.
10. Показания и объем инфузионно-трансфузионной терапии при желудочном кровотечении
11. Перечислить факторы риска для рецидива желудочно-дуоденального кровотечения.
12. Тактические различия между экстренными и срочными операциями по поводу кровотечения.
13. Примеры радикальных и паллиативных операций, выполняемых при язвенном кровотечении.
14. Особенности послеоперационного ведения больного, перенесшего желудочное кровотечение.
Виды внутреннего кровотечения
Внутреннее кровотечение классифицируется на множество видов, исходя из локализации, причины, времени возникновения, объема кровопотери и т. д.
| Категории кровотечения | Виды, описание |
|---|---|
| По месторасположению | Кишечное – кровь идет из сосудов кишечника
Желудочное – в просвет желудка Желудочно-кишечное – кровопотеря в полость пищевода или другого полого органа Гемоперикард – заполнение кровью околосердечной сумки Гемоторакс – между листками плевры, т. е. в щелевидное пространство между особыми оболочками, окружающими каждое легкое Внутричерепное Гемартроз – в сустав |
| По области скопления крови | Внутритканевое – в близлежащие к сосуду ткани
Полостное – в полость брюшины, плевры |
| По признакам и особенностям выявления | Скрытое – кровоизлияние в полостные органы и полости, имеющие сообщение с внешней средой, например мочевой пузырь либо легкие. Но явные симптомы кровотечения отсутствуют, выявить его удается только при помощи специальной диагностики
Явное – легко определяется при визуальном осмотре |
| По происхождению | Механическое – при травматическом повреждении тканей и сосудов внутренних органов
Аррозивное – при повреждении сосудистой стенки вследствие прорастания или распада новообразования, деструктивном или некротическом процессе (при отмирании тканей) Диапедезное – с просачиванием крови через сосудистую стенку при цинге, скарлатине, малярии |
| По объему вытекшей крови | Легкое – кровопотеря не более 500 мл
Среднее – 0,5–1 л Тяжелое – кровопотеря не больше полутора литров крови Массивное – до 2,5 л Смертельное – от 2,5 до 3 л Абсолютно смертельное – свыше 3–3,5 л |
| С учетом вида поврежденного сосуда | Капиллярное – из капилляров
Венозное – при разрыве стенки вены Артериальное – из артерии Смешанное – из разных сосудов Паренхиматозное – кровь изливается из сосудов паренхиматозного органа (это селезенка, печень, легкие, поджелудочная железа, почки и другие – это внутренние органы, построенные из сплошной ткани) |
| По сроку развития | Первичное – сразу после травмирования
Вторичное – спустя время после травмы. В первые 1–5 суток считают ранним, спустя 10–15 дней – поздним |
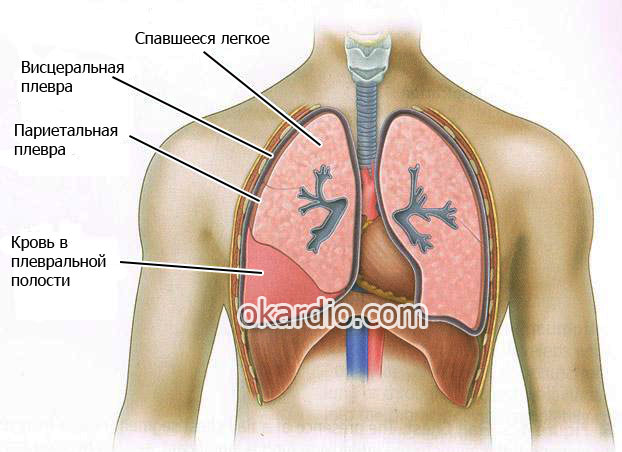 Гемоторакс
Гемоторакс
Типы желудочно-кишечных кровотечений по их тяжести
В зависимости от того, насколько сильно развилась патология, и насколько она угрожает жизни поражённого, в медицине выделяют четыре степени или стадии ЖКТ-кровотечения:
- первую, когда больной чувствует себя удовлетворительно и находится в сознании, у него наблюдается падение артериального давления не ниже 100 мм. рт. столба, а уровень эритроцитов и гемоглобина пока в норме;
- вторую, которая характеризуется среднетяжёлым состоянием: у поражённого бледнеет кожа, повышается пульс, его бросает в холодный пот, давление падает до значения “80”, а гемоглобин снижается в два раза;
- третью: тяжёлое состояние, при котором у больного появляется отёк лица, заторможенность, гемоглобин колеблется на уровне 25% от нормы;
- четвёртую: в этом случае больной впадает в кому и может не выйти из неё.
Причины желудочного кровотечения
Желудочное кровотечение может быть спровоцировано, как мы уже говорили язвой желудка. Причинами кровотечения в этом случае выступают повреждение желудочным соком сосуда желудка или разрывом тромба перекрывающего его просвет.
Причинами желудочного кровотечения могут выступать злокачественные новообразования, развивающиеся либо как самостоятельное заболевание, либо как последствие язвы желудка. В этом случае кровотечение начинается при распаде опухоли.
Редкое заболевание – дивертикул желудка (выпячивание) тоже может вызвать кровотечение при воспалении его стенки или сосуда.
Причинами желудочного кровотечения могут быть полипы желудка при изъязвлении, травме или нарушении кровоснабжения, и диафрагмальная грыжа, в результате разъедания ее стенок желудочным соком или ущемлении.
К причинам острых кровотечений относят синдром Мэллори-Вейса, которые возникают во время разрыва слизистой желудка в области перехода пищевода в желудок. Подобное кровотечение может возникнуть после продолжительной рвоты из-за чрезмерного приема пищи или алкогольного опьянения. Способствующим фактором служит диафрагмальная грыжа. Причем в этих случаях кровотечение имеет объемный характер, угрожающий жизни.
Кровотечение может появиться и из-за геморрагического гастрита, обусловленного эрозиями, которые нередко кровоточат.
Довольно часто желудочное кровотечение появляется в результате стрессовых язв, когда повышается секреция желудочного сока и нарушается кровообращение в желудке.
Кровотечение в желудке иногда возникает при варикозном расширении вен пищевода, возникающее при таких заболеваниях как цирроз или опухоль печени, хронический лимфолейкоз, тромбоз воротной вены и пр. венозных нарушениях.
Системные васкулиты, атеросклероз и повышенное артериальное давление, обусловленные патологией сосудов также могут спровоцировать желудочное кровотечение.
Причинами желудочного кровотечения могут стать патология свертываемости крови (гемофилия), хронические и острые формы лейкозов, геморрагические диатезы и недостаточность витамина группы К.
Из всего вышеизложенного видно, что причины желудочного кровотечения кроятся в нарушении состояния кровеносных сосудов и мелких капилляров.
Диагностика желудочного кровотечения
К какому врачу необходимо обращаться при желудочном кровотечении?
- при болях и дискомфорте в верхней части живота, тошноте, нарушении пищеварения – к терапевту, гастроэнтерологу;
- при повышенной кровоточивости, появлении на теле большого количества синяков – к терапевту, гематологу.
В каких случаях нужно вызывать «Скорую помощь»?
- Резкая слабость, бледность, заторможенность, быстрое ухудшение состояния.
- Потеря сознания.
- Рвота «кофейной гущей».
Какие вопросы может задать врач?
Вопросы, которые вам могут задать на приеме
- Какие жалобы беспокоят на данный момент? Когда они возникли? Как изменялось ваше состояние с того момента?
- Бывали ли у вас желудочно-кишечные кровотечения в прошлом? Обращались ли вы к врачам с похожими проблемами?
- Есть ли у вас язва желудка или двенадцатиперстной кишки? Если есть – как долго? Какое лечение получали?
- Есть ли у вас следующие симптомы: боли в верхней части живота, тошнота, рвота, отрыжка, изжога, нарушения пищеварения, вздутие живота?
- Были ли у вас операции по поводу заболеваний желудка и вен живота? Если были – по какому поводу, когда?
- Страдаете ли вы каким-либо заболеванием печени, нарушением свертываемости крови?
- Как часто и в каком количестве вы употребляете алкоголь?
- Бывают ли у вас кровотечения из носа?
Какое обследование может быть назначено?
| Название исследования | Описание | Как проводится? |
| Фиброгастродуоденоскопия | Эндоскопическое исследование, во время которого врач осматривает слизистую оболочку пищевода, желудка, двенадцатиперстной кишки. Чаще всего при этом можно установить место и источник кровотечения. | Исследование проводят натощак.
Обычно смотр не занимает много времени. |
| Рентгенография желудка | Для выявления причины желудочного кровотечения проводится рентгенография с контрастом. Врач может оценить состояние стенок органа, выявить язвы, опухоли, диафрагмальную грыжу и другие патологические состояния. | Исследование проводится натощак. Желудок должен быть пустым, иначе контраст не сможет его равномерно заполнить.
|
| Ангиография | Рентгенконтрастное исследование сосудов. Выполняется, когда есть подозрение, что желудочное кровотечение является следствием атеросклероза или других сосудистых нарушений. | Через специальный катетер в нужный сосуд вводят контрастный раствор. Затем делают рентгеновские снимки. Прокрашенный сосуд на них хорошо виден. |
| Радиоизотопное сканирование | Проводится по показаниям, когда не удается обнаружить другими способами место кровотечения. В кровь пациента вводятся эритроциты, меченые специальным веществом. Они скапливаются в месте кровотечения, после чего их можно выявить, сделав снимки при помощи специального аппарата. | В вену пациента вводят раствор с мечеными эритроцитами, после чего делают снимки. |
| Магнитно-резонансная томография | Проводится по показаниям, когда для постановки правильного диагноза врачу нужна дополнительная информация. При помощи МРТ можно получить снимки с послойными срезами или трехмерным изображением определенной области тела. | Исследование выполняется в специализированном отделении при помощи специальной установки. |
| Общий анализ крови | Отклонения, которые можно выявить в общем анализе крови при желудочном кровотечении:
|
Кровь берут обычным способом из пальца или из вены. |
| Исследование свертываемости крови – коагулограмма | Исследование применяется в случаях, когда имеется подозрение, что желудочное кровотечение связано с нарушением свертываемости крови. | Кровь исследуют при помощи специального аппарата. Оценивают ряд показателей, на основании чего делают выводы о состоянии свертывающей системы. |
Подготовка к проведению гастроскопии
После относительной стабилизации состояния пациента (САД более 80-90 мм рт. ст.) требуется провести эндоскопический осмотр, и если возможно, определить источник и осуществить остановку кровотечения.
Облегчить проведение гастроскопии на фоне продолжающегося кровотечения, позволяет следующий прием. За 20 минут до проведения вмешательства, больному внутривенно путем быстрой инфузии вводят эритромицин (250-300 мг эритромицина растворяют в 50 мл 0,9% р-ра хлорида натрия и вводят за 5 минут). Эритромицин способствует быстрой эвакуации крови в кишечник, и тем самым облегчает нахождение источника кровотечения. При относительно стабильной гемодинамике с этими же целями используют в/в введение 10 мг метоклопрамида.
У пациентов с клапанной патологией сердца, перед выполнением гастроскопии рекомендуется проведение антибиотикопрофилактики. Иногда для удаления из желудка сгустков крови (для облегчения проведения эндоскопического обследования), требуется введение желудочного зонда большого диаметра (24 Fr или более). Промывание желудка рекомендуется осуществлять водой комнатной температуры. После окончания процедуры зонд извлекается.
Использовать желудочный зонд с целью диагностики и контроля за кровотечением (при наличии возможности проведения эндоскопического обследования), в большинстве случаев, считается нецелесообразным.
Причины желудочно-кишечного кровотечения
Все причины, которые приводят к желудочно-кишечному кровотечению, можно разделить на 2 группы:
- связанные с патологией органов пищеварения;
- не связанные с болезнями пищеварительной системы.
К 1-й группе относятся:
- язвенная болезнь желудка и двенадцатиперстной кишки;
- эрозии в желудке и кишечнике;
- синдром Меллори-Вейса (трещины слизистой оболочки);
- аномалии и опухоли кровеносных сосудов (ангиомы);
- опухоли, полипы;
- инородные тела и травмы пищеварительных органов;
- дивертикулы кишечника;
- болезнь Крона, язвенный колит;
- острые кишечные инфекции;
- трещина прямой кишки;
- геморрой;
- варикозное расширение вен пищевода, желудка при циррозе печени.
При язве и эрозии, когда дефект расположен вблизи крупных сосудов, их стенка разрушается под воздействием соляной кислоты и ферментов.
Причиной может быть длительный прием аспирина и его аналогов, гормональных средств.
2-ю группу составляет патология других органов:
- нарушение свертываемости крови (гемофилия, тромбоцитопения, прием антикоагулянтов, ДВС-синдром);
- заболевания кровеносных сосудов (капилляротоксикоз, васкулит, атеросклероз);
- болезни системы кровообращения (гипертония, сердечная недостаточность);
- тяжелые интоксикации;
- почечная и печеночная недостаточность;
- черепно-мозговая травма;
- стрессовая ситуация.
Этиология при низкой свертываемости, патологии сосудов, интоксикациях, недостаточности печени и почек не связана с разрывом сосудов, а с повышением их проницаемости. При гипертонии, атеросклерозе у пожилых людей может произойти разрыв артерий, а при сердечном венозном застое переполнение и разрыв вен. Тяжелые травмы мозга и стрессы могут сопровождаться образованием острых глубоких язв в желудке, кишечнике.
При каких заболеваниях появляется слизь в кале
Появление слизи происходит по причине развития определенных заболеваний:
- Кишечные инфекции: колиты, дизентерия, брюшной тиф. Инфекция может иметь вирусную или бактериальную природу. В результате количество вырабатываемой слизи резко увеличивается. Пациент может жаловаться на повышение температуры тела, боль в животе и диарею.
- Гельминтоз. Если паразиты содержатся в кишечнике, то покидать его они могут только со слизью, в которой иногда можно увидеть примесь крови. Это означает, что у пациента будет выходить розовая слизь. Аппетит у пациента плохой, живот болит, анализ крови свидетельствует об анемии.
Гельминты
- Нарушения микрофлоры кишечника. В процессе развития дисбактериоза в кишечнике начинают появляться сгустки, похожие на желе, в которых можно обнаружить непереваренные остатки пищи. Чаще всего данная форма патологии отмечается у пациентов, анамнез которых отягощен такими диагнозами, как алкоголизм, длительный стресс, прием гормональных средств. Симптоматика такова: снижение аппетита, сильные головные боли, высыпания на коже.
- Заболевания дыхательных путей. К этой группе относят гайморит и грипп. Процесс развития болезней сопровождается выходом сгустков слизи. Связано это с тем, что при проглатывании содержимого носа выделяемое попадает в желудок, а выход из него находит вместе с каловыми массами. При этом жалоб на боль в животе или диарею пациент не предъявляет. После выздоровления слизь в кале перестает просматриваться.
- Геморрой. Аномальные наросты на слизистой кишечника способны вызвать задержку дефекации (запор), сильные боли в области анального отверстия в процессе опорожнения.
Диагностика, какие могут быть назначены анализы
Большая часть людей считает слизь в кале проблемой деликатной, которую не принято обсуждать открыто. Если вопрос все же беспокоит, то с обращением к терапевту тянуть не стоит. Проведя устный опрос и выяснив характер слизи, уточнив особенности питания пациента и его образа жизни, терапевт примет решение о том, стоит ли дать направление на консультацию к узкому специалисту.
Точная тактика терапии невозможна без грамотной диагностики заболевания. Установить истинные причины появления слизи, которая может выходить с каловыми массами, – очень важная задача. Для этого необходимо проводить специальные исследования:
- анализы кала на наличие грибка, лейкоцитов, скрытой крови и паразитов, бактерий,
- изучение состава мочи,
- биохимию крови,
- колоноскопию,
- УЗИ органов брюшной полости,
- компьютерную томографию.
Только после осуществления всех диагностических манипуляций можно говорить достоверно о количестве слизи в кишечнике и понимать, действительно ли ее количество излишне. Сопоставительный анализ всех полученных данных – гарантия грамотно выбранной терапевтической тактики.
Лечение желудочно-кишечных кровотечений
Пациенты подлежат немедленной госпитализации в хирургическое отделение. После уточнения локализации, причин и интенсивности кровотечения определяется лечебная тактика. При массивной кровопотере проводится гемотрансфузионная, инфузионная и гемостатическая терапия. Консервативная тактика является обоснованной в случае геморрагии, развившейся на почве нарушения гемостаза; наличия тяжелых интеркуррентных заболеваний (сердечной недостаточности, пороков сердца и др.), неоперабельных раковых процессов, тяжелого лейкоза.
При кровотечении из варикозно расширенных вен пищевода может проводиться его эндоскопическая остановка путем лигирования или склерозирования измененных сосудов. По показаниям прибегают к эндоскопической остановке гастродуоденального кровотечения, колоноскопии с электрокоагуляцией или обкалыванием кровоточащих сосудов. В ряде случаев требуется хирургическая остановка желудочно-кишечного кровотечения.
Так, при язве желудка производится прошивание кровоточащего дефекта или экономная резекция желудка. При язве 12-перстной кишки, осложненной кровотечением, прошивание язвы дополняют стволовой ваготомией и пилоропластикой либо антрумэктомией. Если кровотечение вызвано неспецифическим язвенным колитом, производят субтотальную резекцию толстой кишки с наложением илео- и сигмостомы.
Клинические симптомы
Симптоматика острого гастрита появляется внезапно, чаще после приема нестероидных противовоспалительных препаратов (НПВС) или при попадании в пищеварительный тракт агрессивных химических соединений. Для острого воспалительного процесса характерны такие признаки:
- Интенсивная боль в подложечной области.
- Тошнота и рвота.
- Отрыжка.
- Учащенные позывы к опорожнению кишечника.
- Полное отсутствие аппетита.
Кроме перечисленных симптомов воспаления желудка, острый гастрит сопровождается головокружением и общей слабостью. Если данное состояние имеет инфекционную природу, то у человека повышается температура тела, может появиться кашель, мышечная боль и боль в суставах.
Симптомы хронического воспаления желудка напрямую зависят от особенностей секреции и места локализации патологического процесса. При повышенной кислотности возникает интенсивная боль в подложечной области, которая чаще появляется спустя 20-30 минут после приема пищи. Кроме того, человека беспокоят хронические запоры, отрыжка кислым и изжога.
При снижении кислотообразующей функции желудка, болевой синдром не ярко выражен. Для этого состояния характерна утренняя тошнота, ощущение тяжести в желудке, быстрое насыщение во время приема пищи, повышенное газообразование в кишечнике (метеоризм), диарея, отрыжка воздухом и появление серого налёта на поверхности языка. При воспалительном процессе со сниженной кислотностью нарушается процесс переваривания пищи, в результате чего наблюдается общая слабость, снижение работоспособности и потеря массы тела.
Как лечить желудочно-кишечные кровотечения?
Лечение желудочно-кишечных кровотечений определяется локализацией патологии и стадией ее развития.
Кровавую рвоту и кровавый стул или мелену необходимо расценивать как критическое состояние. Всем пациентам с тяжелым кровотечением из ЖКТ рекомендуется консультация гастроэнтеролога и хирурга, а также госпитализация в отделение интенсивной терапии и реанимации.
Общее лечение преследует цель поддержания проходимости дыхательных путей и восстановление объема циркулирующей крови. Гемостатическая терапия и другое лечение зависят от причины кровотечения.
Если кровотечение наблюдается из верхних отделов пищевода и несет риск для функционирования дыхательных путей, то для профилактики аспирации пациентам с нарушенным глоточным рефлексом, спутанным или отсутствующим сознанием показана эндотрахеальная интубация.
Проводится восстановление ОЦК. Показано внутривенное введение жидкостей показано всем пациентам с гиповолемией или геморрагическим шоком.
Пациентам, требующим дальнейшей интенсивной терапии, необходимо переливание эритроцитарной массы. Трансфузии продолжаются до восстановления внутрисосудистого объема и затем, при необходимости, проводится кровезаместительная терапия.
ЖК кровотечение спонтанно останавливается приблизительно у 80% пациентов. Остальные пациенты требуют определенных видов вмешательств.
Специфическая терапия желудочно-кишечных кровотечений определяется источником кровотечения:
- эндоскопическая коагуляция — при длительном и рецидивирующем кровотечении из-за пептической язвы;
- прошивание источника кровотечения — при неэффективности эндоскопического гемостаза;
- эндоскопическое прошивание, инъекционная склеротерапия или трансюгулярное внутрипеченочное портосистемное шунтирование — при активном кровотеченим из варикозных вен пищевода;
- колоноскопический электрокаутер, коагуляция с диатермией или обкалывание раствором эпинефрина — при тяжелых, продолжающихся кровотечениях из нижних отделов ЖКТ, кровотечениях из дивертикулов или ангиом;
- удалены петлей или прижиганием — при полипах.
Хирургическое вмешательство может быть применено у пациентов с продолжающимся кровотечением, но при этом очень важна локализация источника кровотечения. Пациентам с неостанавливающимся кровотечением необходима аноскопия с лигированием узлов латексными кольцами, инъекционной терапией, коагуляцией или геморроидэктомией.
Симптомы внутреннего кровотечения
Внутреннее кровотечение часто является тонким клиническим состоянием, которое в большинстве случаев диагностируется на поздней стадии, поскольку первоначально симптомы могут не проявляться.
Клинические проявления зависят от места кровотечения:
-
Кровоизлияние в мозг : симптомы появляются быстро и различаются в зависимости от места разрыва кровеносного сосуда; в этом случае многие из проявлений связаны с воздействием компрессии и воспаления, которое кровь, даже в небольших количествах, оказывает на ткани мозга. Они могут появиться:
- слабость;
- нечувствительность,
- покалывание особенно в руках и ногах,
- внезапная головная боль ,
- трудности с жеванием или глотанием ,
- потеря баланса ,
- Трудность говорить или писать,
- изменение состояния сознания с сонливостью , вялостью до комы .
-
Желудочно-кишечные кровотечения : может произойти с
- сильная боль в животе ,
- одышка ,
- боль в груди ,
- головокружение,
- тошнота / рвота ,
- кровь в моче (гематурия) или кал .
Первая помощь
Алгоритм неотложной помощи при желудочном кровотечении
После вызова бригады скорой помощи пациенту обязательно должна быть оказана первая помощь:
- Обеспечить неподвижность и покой, уложить пациента на ровную поверхность. При сильном кровотечении рекомендуется немного приподнять ноги.
- Неотложная помощь при рвоте: повернуть пациента на бок, чтобы предупредить обратный затёк рвотных масс.
- На область желудка положить лёд или бутылку с холодной водой, это позволить уменьшить выраженность болевого синдрома и замедлить кровотечение.
- Обеспечить приток свежего воздуха, т.к. кровопотеря сопровождается выраженным кислородным голоданием.
- Следить за состоянием пациента и не оставлять его одного до приезда бригады.
- Кровотечение желудка часто сопровождается жаждой. Ни в коем случае нельзя давать пациенту пить. Разрешается только прополоскать рот холодной водой.
Кровоизлияние в желудок может сопровождаться потерей сознания. В таком случае необходимо с помощью ватки с нашатырным спиртом возвращать больного в сознание.
Доврачебная помощь особенно важна при тяжелых состояниях, когда человек начинает терять сознание. В этом случае его нужно «возвращать» с помощью нашатырного спирта (несколько капель на ватку – и дать вдохнуть). Важен контроль пульса и дыхания. Для облегчения состояния время от времени нужно протирать лицо и шею больного влажной салфеткой.
Причины патологии
Чаще всего больные обращаются за помощью, находясь в таком состоянии, после получения травм грудной, брюшной полости, когда имеется перелом конечностей, рёбер и тазовых костей. Это приводит также к повреждению некоторых органов, к примеру, селезёнки, печени. Так, после падения с возвышенности, ДТП диагностируется повреждение кишечника, брыжейки, а результатом черепно-мозговой травмы может стать кровотечение в черепной полости. В последнем случае, даже незначительное количество кровяной жидкости сдавливает мозг и имеет угрозу. Необходимо уточнить, что такое состояние может возникнуть не сразу, а через пару часов и даже суток, иногда это происходит даже при хорошем самочувствии пациента. Вызывать данную проблему могут такие болезни, протекающие в острой, хронической форме:
- Туберкулёз. Приводит к легочным кровотечениям.
- Язвы. Могут повреждать сосуды, в результате чего наблюдается кровь в кишечнике, брюшине, 12-перстной кишке.
- Цирроз. Способствует к кровоизлиянию из варикозных вен, находящихся в пищеводе.
- Злокачественные образования, образованные в кишечнике, желудке. Их распад иногда провоцирует потерю крови.
- Расслоение аневризмы аорты. Далеко нередкая причина такого недомогания у пожилых пациентов.
- Гинекологические патологии.
- Синдром Меллори-Вейса. В пищеводе имеются трещины, которые стали причиной частого употребления спиртных напитков, или переедания.
Продолжает список физическая нагрузка, нарушение рациона.
Причины стула с кровью
- Инфекции (дизентерия, амебиаз и др.);
- воспалительный процесс (неспецифический язвенный колит, болезнь Крона, гастрит, энтерит и др.);
- полипы, опухоли и язвенные дефекты слизистой оболочки;
- нарушения питания кишечной стенки (кишечная непроходимость);
- варикозное расширение вен пищеварительной системы, трещины заднего прохода (геморрой);
- заболевания других органов пищеварения (печени, поджелудочной железы);
- побочный эффект от применения некоторых лекарств (НПВС, кортикостероидов и др.).
Причин появления в стуле крови или слизи очень много, начиная от поражения желудка, кишечника, до заболеваний прямой кишки. В нашей клинике успешно лечат гастроэнтерологическую патологию любого уровня и сложности. Одновременно с гастроэнтерологом пациента могут осматривать врачи хирурги, колопроктологи, терапевты и др. Это значительно экономит время и усилия в диагностике и оптимизирует процесс лечения.
Насколько может быть тяжелым состояние больного с желудочным кровотечением?
- Легкая степень. Состояние больного удовлетворительное. Он находится в сознании. Беспокоит легкое головокружение. Пульс не чаще 80 ударов в минуту. Артериальное давление не ниже 110 мм. рт. ст.
- Средняя степень тяжести. Больной бледен, кожа покрыта холодным потом. Беспокоит головокружение. Пульс учащен до 100 ударов в минуту. Артериальное давление – 100-110 мм. рт. ст.
- Тяжелое желудочное кровотечение. Больной бледен, сильно заторможен, с запозданием отвечает на вопросы, не реагирует на окружающую обстановку. Пульс чаще 100 ударов в минуту. Артериальное давление ниже 100 мм. рт. ст.
Общая характеристика патологии, причины её формирования
Желудочно-кишечное кровотечение – состояние, которое в гастроэнтерологии считается одним из наиболее часто встречающихся, наряду с гастритом, панкреатитом, аппендицитом.
Источник кровотечения может локализоваться в любом отделе желудочно-кишечного тракта, поэтому для удобства медики делят их на верхние (из верхних отделов пищеварительных органов, а именно пищевода, желудка и двенадцатиперстной кишки), и нижние кровотечения (из тонкого и толстого кишечника, прямой кишки), причём первый тип встречается в 80-90% всех случаев. Кроме того, кровотечения могут быть язвенными и неязвенными, хроническими и острыми, однократными и рецидивирующими.
Чаще всего патология затрагивает мужчин, а также людей в возрасте старше 45-50 лет. У женщин и молодых людей поражение такого типа определяется реже. Примерно 9% всех людей, поступающих в медицинские учреждения для госпитализации, попадают туда именно по причине кровотечений из пищеварительных путей.
Что касается причин развития кровотечений, ими являются разнообразные заболевания внутренних органов, сосудистой системы, бактериальные поражения, и многие другие. Всего таких причин насчитывается более сотни. Все этиологические предпосылки появления патологии делятся на несколько групп.
К первой относятся болезни желудочно-кишечного тракта. Вторая представлена сосудистыми повреждениями. Отдельной группой указывается портальная гипертензия. Ещё одну группу причин желудочно-кишечных кровотечений составляют болезни крови.
Деление кровотечений на язвенные и неязвенные как раз относится к первой группе. Из них наиболее часто встречаются такие:
- язва желудка и двенадцатиперстной кишки;
- эзофагит в хронической форме;
- рефлюкс-эзофагит;
- неспецифический язвенный колит.
На развитие язвенных заболеваний, а, следовательно, кровотечений, влияют стрессы, длительный приём некоторых типов медикаментов, проблемы в работе эндокринной системы.
Неязвенные кровотечения из слизистой кишечника и желудка могут быть спровоцированы эрозиями, дивертикулёзом, анальными трещинами и геморроем, диафрагмальной грыжей, доброкачественными и злокачественными опухолями в желудочно-кишечном тракте, паразитарными поражениями, воспалительными процессами, некоторыми инфекционными заболеваниями.
Кровотечения также могут вызывать такие сосудистые нарушения:
- атеросклероз;
- системная красная волчанка;
- геморрагический васкулит;
- узелковый периартериит;
- варикозное расширение вен.
Болезни крови, которые относятся к причинам развития желудочно-кишечных кровотечений:
- острые и хронические лейкозы;
- апластическая анемия;
- гемофилия;
- болезнь Виллебранда.
Диагностика
Для выявления желудочного кровотечения на основе общих признаков назначаются необходимые обследования.
Назначается фиброгастродуоденоскопия или рентгенография желудка с контрастным веществом для выявления источника и места кровотечения. Ангиография назначается при подозрении на атеросклероз, который мог быть причиной желудочного кровотечения. В случае неустановленного источника и места кровотечения назначается радиоизотопное сканирование. Для более полного исследования применяют магнитно-резонансную томографию.
Обязательным является исследование общего анализа крови и анализа на ее сворачиваемость.