Анатомия желез внутренней секреции человека — информация:
Содержание:
- Простатическая уретра
- Симптомы опухолей слюнных желез
- 1.Доброкачественные опухоли груди, типы опухолей
- Рост и регенерация желез
- Массаж простаты: заблуждения и реальность
- Диагностика Врожденного гипотиреоза:
- Препараты железа и витамины
- Виды заболеваний молочной железы
- Экзокринные железы
- Гистология
- Классификация сиаладенита
Простатическая уретра
Простатическая уретра — самая широкая часть мужской уретры. Она около 3 см длиной и проходит через предстательную железу от основания к верхушке. При этом основная масса железы оказывается кзади от уретры и лишь 1/5 ее располагается впереди уретры. Как проекция мочеиспускательного канала на задней поверхности железы имеется центральная бороздка, разделяющая ее на правую и левую доли. Семявыбрасывающие протоки ограничивают расположенный между ними перешеек, или срединную долю, которая обычно не выявляется и отчетливо увеличивается только при различных патологических процессах. Простатическая уретра разделена примерно на одинаковой длины за счет открытого кпереди тупого угла, сформированного задней стенкой в средней точке между верхушкой простаты и шейкой мочевого пузыря. Угол отклонения около 35°, он может варьировать и имеет тенденцию к увеличению у мужчин с гиперплазией предстательной железы. Простатическая уретра лежит ближе к передней, чем к задней поверхности простаты. Самая ее широкая часть находится в середине, а самая узкая внизу, прилегая к мембранозной части. На поперечном сечении она имеет полулунный контур с выпуклой частью к вентральной поверхности.
Характерная форма полумесяца, видимая на поперечном разрезе, образуется благодаря присутствию на задней стенке узкой, расположенной по средней линии, протяженной складки, сформированной возвышенностью мышечной оболочки и подлежащих тканей, названной уретральным выступом. На каждой стороне выступа имеются углубления, названные простатическими синусами, основания которых прободают открывающиеся простатические протоки. Примерно на середине уретрального выступа находится семенной бугорок, формирующий возвышение, с протяженным устьем простатической маточки на вершине. С каждой стороны маточки открываются устья двух семявыбрасывающих протоков. Простатическая маточка слепо заканчивается дивертикулом около 6 мм длиной, который идет вверх и назад в пределах простаты.
Препростатическая уретра — это короткий сегмент, лежащий между шейкой мочевого пузыря и основанием железы и окруженный муфтой гладкомышечных волокон, формирующих препростатический сфинктер.
Между слизистой оболочкой и мышечным слоем препростатической уретры находятся довольно разветвленные периуретральные (подслизистые, внутрисфинктерные) железы, выводные протоки которых открываются непосредственно в уретру. Препростатический сфинктер функционирует во время эякуляции для предотвращения ретроградного тока семенной жидкости из дистального сегмента уретры. Он может также находиться в состоянии постоянного повышенного тонуса, обеспечивая закрытие препростатической уретры, тем самым участвуя в удержании мочи. Препростатический сфинктер хорошо сформирован в задней части уретры, но спереди его волокна не образуют законченного кольца, оканчиваясь в пределах фибромускулярной стромы передней стенки.
Тонкие пучки гладкомышечных клеток также проникают в центральную часть выступа и становятся продолжением мышечной оболочки семявыносящих протоков. Проксимально эти мышечные пучки тянутся от поверхностного треугольника вдоль задней стенки препростатической уретры. Ниже устьев семявыбрасывающих протоков дистальная простатическая уретра имеет тонкую оболочку гладкомышечных волокон, состоящую из циркулярных и продольно ориентированных мышечных пучков, которые продолжаются в виде полос и проникают в предстательную железу. Сегмент дистальной уретры также окружен сфинктером, сформированным из малого диаметра поперечно-полосатых мышечных волокон, разделенных соединительной тканью, которые являются проксимальной частью наружного уретрального сфинктера, находящегося дистально от верхушки простаты. Сфинктер в пределах предстательной железы не сформирован полностью по заднелатеральной поверхности, где полуциркулярные волокна, проникая в предстательную железу, заканчиваются в ее строме.
Гистохимические исследования показали, что наружный уретральный сфинктер состоит примерно на 2/3 из медленно сокращающихся мышечных волокон и на 1/3 из быстро сокращающихся волокон. Считается, что медленно сокращающиеся волокна участвуют главным образом в удержании мочи. В то время как быстро сокращающиеся мышечные волокна функционируют, когда внезапно повышается внутрибрюшное давление, например при кашле или чихании, а также при опорожнении уретры в конце мочеиспускания.
Диагностику и лечение простатита можно провести в нашей клинике Евромедпрестиж
Симптомы опухолей слюнных желез
Доброкачественные опухоли
Из доброкачественных опухолей слюнной железы чаще всего встречается смешанная опухоль, или полиморфная аденома. В основном она располагается в околоушной железе, хотя может поразить и подъязычную, поднижнечелюстную и малые железы в щечной области. Растет опухоль очень медленно, несколько лет, и за долгий срок вполне может достигнуть значительных размеров, став причиной асимметрии лица. Боли при полиморфной аденоме не бывает, парез лицевого нерва отсутствует. В 6% случаев есть вероятность малингизации аденомы, а после удаления она иногда рецидивирует.
Еще одна доброкачественная опухоль – это мономорфная аденома, чаще всего локализующаяся не в самих слюнных железах, а в их выводных протоках. Клинически она протекает как полиморфная аденома.
Из эпителиальных опухолей еще встречаются аденолимфомы, поражающие обычно околоушную слюнную железу и непременно сопровождающиеся реактивным воспалением.
Иногда в слюнных железах развиваются не эпителиальные, а соединительнотканные опухоли, однако это случается намного реже. В детстве это в основном ангиомы: гемангиомы и лимфангиомы. В любом возрасте встречаются липомы и невриномы. Неврогенные опухоли обычно развиваются в околоушных слюнных железах, так как они исходят из ветвей лицевых нервов.
Опухоль слюнной железы
Если опухоль принадлежит к глоточному отростку околоушной железы, то возможен тризм, оталгия и дисфагия.
Промежуточные опухоли
Ацинозноклеточные, мукоэпителиальные (мукоэпидермоидные) опухоли и цилиндромы характеризуются местно-деструирующим инфильтративным ростом, так что их относят к промежуточным новообразованиям. Из них цилиндромы обычно поражают малые слюнные железы, а остальные – околоушные слюнные железы.
Обычно промежуточные опухоли развиваются не слишком быстро, однако при определенных обстоятельствах приобретают все черты злокачественных опухолей, в том числе ускоренный рост, склонность к частым рецидивам и метастазирование в кости и легкие.
Злокачественные опухоли
Такие опухоли могут возникать первично, а могут развиваться их промежуточных и доброкачественных опухолей слюнных желез.
Злокачественные опухоли слюнных желез представлены саркомами и карциномами. Для них характерно очень быстрое увеличение в размерах и инфильтрация в расположенные рядом мягкие ткани (мышцы, слизистую и кожу). Иногда кожа над пораженной железой изъязвляется или краснеет. Для злокачественных опухолей характерен парез лицевого нерва, боли, отдаленные метастазы, увеличенные регионарные лимфоузлы и контрактура жевательных мышц.
1.Доброкачественные опухоли груди, типы опухолей
При обнаружении любых уплотнений, комочков или изменений в груди во время самообследования, которое рекомендуется периодически проводить всем женщинам, следует немедленно обратиться к хорошему врачу. Но паниковать заранее не стоит. 80% всех уплотнений в молочных железах являются доброкачественными опухолями груди. Это означает, что опухоль не является раком молочных желез. Доброкачественные опухоли груди, как правило, имеют четкие и ровные границы и могут немного смещаться, если на них слегка надавить. Часто такие опухоли образуются одновременно в обеих молочных железах.
Есть несколько распространенных причин появления доброкачественных опухолей груди, в том числе, нормальные физиологические процессы, инфекции, травмы груди, прием некоторых лекарств.
Типы доброкачественных опухолей груди
- Фиброзно-кистозные изменения. У некоторых женщин обычные гормональные изменения в организме могут стать причиной появления фиброзно-кистозных опухолей. Обычно такие опухоли проявляются в виде уплотнений в обеих молочных железах и вызывают увеличение размера и повышение чувствительности груди до начала менструального кровотечения. Иногда появляются выделения из молочных желез. Уплотнения и комки в груди могут быть твердыми или мягкими. Чаще всего фиброкистозные изменения появляются у женщин в возрасте около 40 лет, и в целом это самый распространенный тип доброкачественных опухолей у женщин в возрасте 35-50 лет.
- Простые кисты. Простые кисты груди представляют собой заполненные жидкостью «мешочки», или полости, которые образуются в обеих молочных железах. Кисты могут быть единичными или множественными, и могут отличаться по размеру, который нередко изменяется в течение менструального цикла.
- Фиброаденомы. Фиброаденома – еще один очень распространенный вид доброкачественной опухоли груди у женщин. Она представляет собой твердые комочки округлой формы, которые свободно перемещаются в груди. При нажатии, как правило, не возникает болезненных ощущений. Фиброаденома появляется в результате избыточного формирования долек молочных желез и окружающих их тканей. Чаще всего встречается у женщин в возрасте 20-30 лет.
- Внутрипротоковые папилломы. Это небольшие бородавки, или наросты, в молочных протоках вблизи соска. Как правило, они появляются у женщин в возрасте 45-50 лет и могут стать причиной кровотечений из соска.
- Травматический некроз жировых клеток. Это состояние возникает после внезапной травмы груди, хотя нередко женщины не могут вспомнить конкретный случай, когда произошла травма. В результате в груди образуются жировые уплотнения, как правило, круглой формы, твердые, одиночные и безболезненные.
Рост и регенерация желез
Большинство Желез обнаруживает выраженную способность к росту и регенерации. Как правило, резекция части Ж. или удаление одной из парных Ж. приводит к компенсаторному усилению секреторной активности оставшейся части железистой паренхимы и к гиперплазии последней.
Высокая способность железистой паренхимы к пролиферации (см.) обусловливает сравнительно частое возникновение аденом (см. Аденома). В большинстве случаев пролиферация железистой паренхимы происходит путем размножения малодифференцированных клеток выводных протоков (особенно их последних разветвлений — так наз. вставочных отделов, переходящих далее в концевые секреторные отделы), реже — в результате деления гландулоцитов концевого секреторного отдела.
Массаж простаты: заблуждения и реальность
Если под термином массаж простаты принять любое опосредованное механическое воздействие на предстательную железу, то можно выделить следующие его варианты:
- Простая интимная стимуляция. Используется сексуальными партнерами в качестве дополнительного источника полового возбуждения, получения более ярких эротических эмоций и впечатлений. Проводится при помощи пальцев рук – мануально, либо при помощи специальных приспособлений. Может считаться признаком высокого уровня интимного доверия. Технически заключается в механическом воздействии на заднюю поверхность железы и стимуляции анального кольца и ампулы прямой кишки. Основной риск заключается в том, что, ввиду отсутствия навыков и знаний, есть риск травматизации органа и занесения инфекции, а также причинения боли. По своей сути массажем не является.
- Диагностический массаж простаты. Является одним из основных и обязательных методов полноценного урологического обследования. Всегда проводится специалистом с соблюдением стандартной общепринятой техники. .Цель – получение простатического секрета для его инструментального и лабораторных анализов и других тестов. Но он не проводится при острых формах патологии или иных противопоказаниях.
- Лечебный массаж простаты. Является лечебной манипуляцией, которая проводится специалистом. Имеет определенный общепризнанный алгоритм осуществления. В качестве метода лечения назначается по показаниям, вне острой фазы заболевания. Длительность и количество процедур . При хроническом простатите данная процедура носит профилактический характер: улучшает функционирование органа и снижает частоту рецидивов.
Любое механическое воздействие на ткани предстательной железы является потенциально крайне опасным, рискованным и невозможным при следующих состояниях, вне зависимости от того, кто проводит воздействие – врач, партнерша или сам мужчина:
- субфебрильная температура или любая температурная реакция, если неизвестна её точная причина;
- острый бактериальный простатит, либо клиническое обострение хронической формы;
- мочекаменная болезнь с состоянием после «отхождения камней или песка»;
- геморрой, особенно при значительных объемах узлов, указание на имевшее место геморроидальное кровотечение;
- трещины прямой кишки, воспалительные местные реакции, кровотечение из имеющихся трещин;
- кисты и камни в тканях простаты любой локализации и генеза;
- мочеполовые инфекции в острой фазе, при нестойкой ремиссии, при ремиссии на фоне антибиотикотерапии;
- злокачественные новообразования или подозрения на них, установленные доброкачественные опухоли из-за риска озлокачествления.
Проблема состояния простаты очень значима. Это важный фактор для мужского здоровья, комфортной интимной жизни и способности к оплодотворению. При первых подозрениях — обращайтесь к врачу. Сохранить здоровье проще, быстрее и дешевле, чем восстанавливать. И только специалист быстрое быстрое и полное решение проблем.
Диагностика Врожденного гипотиреоза:
В основе диагностики врожденного гипотиреоза лежит неонатальный скрининг. Стоимость скрининга и стоимость лечения ребенка-инвалида в поздно диагностируемых случаях врожденного гипотиреоза соотносится как 1:7-1:11. Наиболее принятый вариант скрининга подразумевает определение уровня ТТГ в высушенных пятнах крови на фильтровальной бумаге, взятой на 4-5 день жизни ребенка, когда происходит снижение уровня ТТГ, который в раннем неонатальном периоде ив норме значительно повышен.
Проведение скрининга на более ранних сроках приводит к увеличению числа ложноположительным результатов. В том случае, если уровень ТТГ по данным неонатального скрининга превышает 100 мЕд/л, диагноз врожденного гипотиреоза не вызывает сомнений, и ребенку показано назначение заместительной терапии L-T4. При исходном уровне ТТГ 20-50 мЕд/л проводится повторное определение его уровня в сухом пятне цельной крови; если он повторно превышает 20 мЕд/л проводится определение ТТГ и свободного Т4 в сыворотке крови. Определение этиологии врожденного гипотиреоза в неонатальном периоде не является первоочередной задачей в силу ургентной необходимости проведения заместительной терапии, которая позволит сохранить приемлемый уровень развития интеллекта.
Дифференциальная диагностика
Врожденный гипотиреоз необходимо дифференцировать от транзиторной гипертиротропинемии, под которой подразумевают преходящее повышение уровня ТТГ, выявляемое при неонатальном скриниге на врожденный гипотиреоз. В случае если наряду с этим имеет место транзиторное снижение уровня Т4, говорят отранзиторном гипотиреозе. Причинами транзиторной гипертиротропинемии могут быть: йодный дефицит, недоношенность, низкий вес при рождении, внутриутробная гипотрофия, внутриутробные инфекции, прием матерью тиреостатиков во время беременности, аутоиммунные заболевания щитовидной железы у матери. Наиболее частой и изученной причиной транзиторной неонатальной гипертиротропинемии является дефицит йода. По мере утяжеления йодного дефицита увеличивается доля детей, у которых при скрининге на врожденный гипотиреоз выявляется транзиторная гипертиротропинемия.
Препараты железа и витамины
Питаться сбалансировано следует всем и всегда, независимо от уровня железа в крови. Но в случае анемии, выраженного снижения уровней ферритина или железа одной диеты недостаточно.
При низком уровне железа или железодефицитной анемии врач назначает специальные препараты, которые помогут улучшить ситуацию. Адекватное медикаментозное лечение дополняет диетические рекомендации и позволяет быстро достичь нормальных параметров обмена железа в крови. Контролировать следует не только уровень гемоглобина, но и железа, ферритина, железосвязывающей способности крови.
Необходимо не просто добиться нормального уровня всех показателей обмена железа, но и постоянно поддерживать его. В этом могут помочь препараты железа или БАДы с его содержанием. Они различаются дозировкой, переносимостью и влиянием на ЖКТ. Выбор сейчас достаточно велик — не ошибиться поможет терапевт.
Для улучшения усвоения железа необходимо употреблять железосодержащие продукты совместно с продуктами, богатыми аскорбиновой кислотой (черная смородина, красный болгарский перец, шиповник, зеленый лук, грейпфрут) и медью (вишня, инжир, гречка, овсянка, шпинат, салат).
Нужно учитывать, что если запивать железосодержащие блюда чаем или молоком, то усвоение минерала снижается более чем в два раза. Лучше всего запивать их фруктовыми и овощными соками, в которых много меди, аскорбиновой кислоты и органических кислот, улучшающих усвоение железа.
Виды заболеваний молочной железы
Все патологии молочных желез можно условно разделить на три больших группы: это болезни, имеющие воспалительный характер (мастит), доброкачественные опухоли (мастопатия) и онкологические заболевания (рак молочной железы).
Мастит
Мастит — воспаление молочной железы, которое обычно появляется во время кормления ребенка грудью. Возбудители заболевания — инфекции, попавшие в железу через трещины в соске (стрептококки, энтеробактерии, стафилококки и т.д.). А появление застоя молока в железах еще больше усиливает воспалительный процесс.
Заболевание сопровождается острой болью в груди, покраснением кожи, набуханием и распиранием молочных желез, появлением уплотнения в груди, ознобом и высокой температурой. Также могут появиться выделения из сосков и увеличиться лимфоузлы в подмышечных впадинах.
Первый «предмаститный» уровень заболевания — это лактостаз. Характеризуется застоем молока в одной из долей молочных желез. Если в течение нескольких дней не производится лечение лактостаза, то через некоторое время болезнь переходит в мастит.
Мастопатия
Мастопатия — это доброкачественная патология молочной железы. Согласно медицинской статистике, мастопатией страдает каждая вторая женщина детородного возраста. Появление недуга в основном связано с гормональными нарушениями.
У женщин пожилого возраста болезненное уплотнение в груди может говорить о появлении злокачественной опухоли.
Общие симптомы мастопатии:
- тупая, ноющая боль в молочных железах накануне менструального цикла (мастодиния или масталгия);
- прозрачные, беловатые, зеленоватые, значительно реже кровяные выделения из сосков;
- болезненное уплотнение в правой или левой груди.
Различают несколько видов заболевания:
- диффузная мастопатия (появление узелков и уплотнений в молочной железе);
- узловатая мастопатия (образование увеличивается в размерах, может быть с горошину или грецкий орех, уплотнение в груди болит уже независимо от менструального цикла);
- фиброзно-кистозная мастопатия (проявляется в виде мелких образований и кистозных узлов, заполненных жидким содержимым: киста, фиброаденома груди и т.д.).
1
Alpha ST (General Electric) — рентгеновский маммографический аппарат
2
Диагностика заболеваний молочных желез
3
Диагностика заболеваний молочных желез
Экзокринные железы
К внутренней секреции или экзокринным железам относятся:
- слюнные – находятся в ротовой полости, вырабатывают слюну;
- желудочные – выделяют желудочный сок, находятся в эпителии желудка;
- кишечные – располагаются в тонком кишечнике, выделяют ферменты, лейкоциты, слизь, аминокислоты, способствующие пищеварению;
- печень – находится с правой стороны брюшной полости, выделяет желчь, способствующую расщеплению жиров;
- сальные – располагаются в дерме, выделяют кожное сало, которое делает кожу эластичной и водонепроницаемой;
- потовые – находятся в дерме, выделяют пот, состоящий из воды, минеральных солей, мочевины и способствующий охлаждению поверхности кожи;
- слёзные – расположены в верхнем внешнем углу глаза, выделяют слёзы, смачивающие глазное яблоко;
- молочные – находятся у сосков женщины, выделяют молоко.
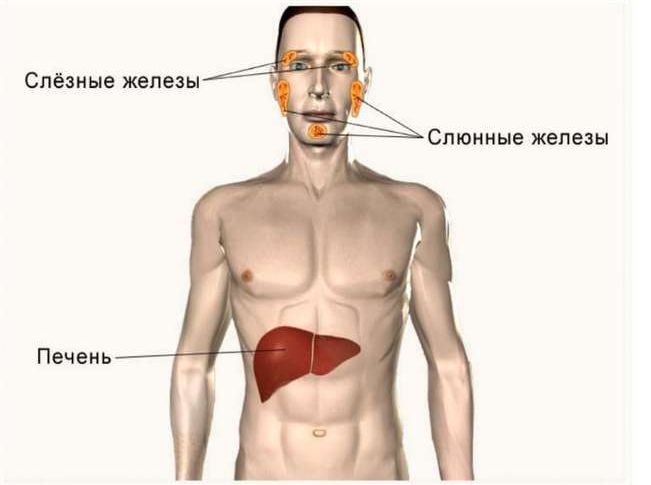
Рис. 2. Экзокринные железы.
Печень – крупнейшая железа позвоночных животных.
Гистология
Околоушная железа имеет дольчатое строение. Соединительнотканные перегородки, отходящие от фасции О. ж., делят ее паренхиму на дольки, к-рые в свою очередь образуют 5—7 более крупных долей.
Рис. 5. Схематическое изображение гистологического строения околоушной железы. А — при увеличении в 200 раз: 1 — вставочный проток; 2 — исчерченный проток; 3 — концевой секреторный отдел; 4 —жировая клетка; 5 — междольковый проток; 6 — междольковая перегородка; 7 — кровеносный сосуд; окраска гематоксилин-эозином; Б — при увеличении в 600 раз: 1 — жировая клетка; 2 — сероциты концевого секреторного отдела; 3 — исчерченный проток; 4 — миоэпителиоциты; 5 — вставочный проток; окраска гематоксилин-эозином.
О. ж. является сложной альвеолярной железой (см. Железы). Ее дольки формируются из плотно прилегающих друг к другу концевых секреторных отделов — ацинусов и выводных внутридольковых протоков: вставочных и исчерченных (рис. 5).
Концевые секреторные отделы образованы клетками железистого эпителия — сероцитами, расположенными на базальной мембране, состоящей из густой сети ретикулярных волокон. Сероцит имеет пирамидальную форму, цитоплазма его содержит базально расположенное округлое ядро, хорошо развитую эндоплазма-тическую сеть с многочисленными цистернами, пластинчатый комплекс и секреторные гранулы различного вида.
В концевых секреторных отделах О. ж. различают секреторные канальцы, к-рые расположены между сероцитами и имеют вид тонких трубочек, лишенных собственных стенок.
Межклеточные секреторные канальцы характерны для желез с белковой секрецией. Апикальный полюс сероцитов, а также их поверхность, обращенная к межклеточным секреторным канальцам, покрыты микро-ворсинками.
Концевые секреторные отделы переходят далее в узкие вставочные протоки, выстланные кубическим эпителием, а затем в исчерченные протоки, или слюнные трубки, выстланные однослойным цилиндрическим эпителием. Характерная базальная исчерченность эпителия исчерченных протоков зависит от скопления митохондрий, лежащих между складками плазмолеммы базальной части клетки. Полагают, что исчерченные протоки играют роль в изменении концентрации первичной слюны.
Между клетками и базальной мембраной концевых секреторных отделов, вставочных и исчерченных протоков расположены миоэпителиоциты, или корзинчатые клетки, к-рые представляют собой сократимые элементы, способствующие выделению секрета и поддержанию тонуса протоков железы.
Внутридольковые протоки переходят в междольковые, к-рые идут в прослойках соединительной ткани между дольками железы, сливаются между собой, образуя междолевые протоки и, наконец, околоушный проток. Междольковые протоки О. ж. выстланы двурядным призматическим эпителием, который по мере утолщения выводных протоков переходит в многослойный. На протяжении околоушного протока эпителий многослойный кубический, а в устье протока — многослойный плоский.
Классификация сиаладенита
По характеру клинического протекания специалисты выделяют острые и хронические сиаладениты. Острые сиаладениты разделяются по генезу инфекционного агента:
- Вирусные сиаладениты;
- Бактериальные сиаладениты.
К вирусам, способным вызвать сиаладенит, относятся:
- Вирус Коксаки;
- Вирус Эпштейна-Барр;
- Гриппозный вирус;
- Цитомегаловирусы;
- Вирус эпидемического паротита;
- Парамиксовирусы;
- Аденовирусы;
- Вирус простого герпеса.
Вирус простого герпеса — одна из причин возникновения сиаладенита
Среди бактерий, вызывающих появление сиаладениты, находятся колибактерии, отдельные виды анаэробных бактерий, стрептококки и стафилококки. Согласно статистическим данным, в 50% всех случаев болезней больших и малых слюнных желез специалисты диагностируют сиаладенит. Риск развития данного недуга особенно высок у детей и пожилых людей старше 50 лет.
По механизму появления сиаладениты подразделяются следующим образом:
- Обструктивный сиаладенит;
- Гематогенный сиаладенит;
- Послеоперационный сиаладенит;
- Контактный сиаладенит;
- Лимфогенный сиаладенит;
- Постинфекционный сиаладенит.
По локализации воспалительного процесса в рамках одной слюнной железы хронические сиаладениты подразделяются следующим образом:
- Сиалодохит. Подразумевает поражение выводящих протоков слюнных желез;
- Интерстициальный сиаладенит. Подразумевает воспаление стромы слюнной железы;
- Паренхиматозный сиаладенит. Подразумевает поражение паренхимы слюнной железы.
ВАЖНО: С целью предотвращения появления воспалений слюнных желез следует предпринять меры для укрепления иммунной системы, своевременного устранения хронических очагов стоматологических инфекций, правильной и постоянной гигиены ротовой полости