Холангит
Содержание:
- Анатомические особенности
- Мы поможем Вам избавиться от варикоза
- Лечение
- Найти ближайшую к вам клинику
- Типы оперативного вмешательства
- Почему возникают желчные камни?
- Холангит: с воспалением желчных протоков шутить опасно
- Диагностика
- Симптомы
- Как диагностируются камни желчных протоков?
- Наши врачи
- В чем заключается лечение холедохолитиаза?
- Наши услуги
- Виды рака желчных протоков
- Лечение рака желчных протоков
- Как образуются камни в желчном протоке?
- Статистика и факты
- Диагностика и лечение
- Послеоперационная диарея
- Признаки и симптомы стриктур желчных протоков
- Диагностика стриктур желчных протоков в клинике Гарвис
- Лечение ХВН
- Симптомы механической желтухи
- Лечение дискинезии желчевыводящих путей
- 1.Что такое дискинезия желчевыводящих путей?
Анатомические особенности
Желчный пузырь расположен под правой долью печени. У взрослых пузырь достигает приблизительно 8 сантиметров в длину и 4 сантиметра в ширину (в растянутом состоянии). Емкость органа – около 100 миллилитров. Он имеет форму конического мешка с концом, открывающимся в желчные пути. Анатомически желчный пузырь делится на 3 части: тело, шейка и дно. Дно представляет собой закругленный конец, обращенный к передней части тела. Тело – это средняя часть органа, лежащая в неглубокой ямке и контактирующая с печенью. Шейка желчного пузыря сужается и переходит в ductus choledochus (пузырный проток), часть системы желчных протоков.
Мы поможем Вам избавиться от варикоза
В центре флебологии «Институт Вен» врачи удаляют варикозно расширенные сосуды с помощью малотравматичных методов. Эти процедуры убирают больные вены, но не оставляют следов на коже.
У нас работают лучшие флебологи Киева и Харькова. Эти специалисты по болезням вен провели свыше 4 000 успешных операций за 15 лет и поставили диагноз сотням тысяч пациентов.
Приходите в клинику «Институт Вен» и устраните изменённые сосуды до появления кровоточащих ран. Мы почти всегда удаляем вены всего за один сеанс.
записаться на консультацию
Османов Рустем Рамзиевич
Врач-хирург высшей категории, флеболог
Опыт работы: 21 год
Толстов Александр Леонидович
Врач-хирург высшей категории, флеболог
Опыт работы: 20 лет
Рябинская Оксана Сергеевна
Флеболог высшей категории
Опыт работы: 34 года
Замчий Сергей Владимирович
Дерматолог высш. кат., директор
Опыт работы: 20 лет
Штогрин Виталий Владимирович
Врач-хирург первой категории
Опыт работы: 15 лет
Рощина Людмила Викторовна
Врач-хирург, флеболог
Опыт работы: 17 лет
Корниенко Алексей Николаевич
Врач-хирург, флеболог
Опыт работы: 5 лет
Мосунов Сергей Владимирович
Врач-хирург первой категории
Опыт работы: 12 лет
Мишнев Василий Сергеевич
Сосудистый хирург, флеболог
Опыт работы: 10 лет
Гриншпун Лина Павловна
Сосудистый хирург, главный врач
Опыт работы: 11 лет
Бакай Михаил Васильевич
Сосудистый хирург, флеболог
Опыт работы: 8 лет
Ващук Дмитрий Николаевич
Сосудистый хирург, флеболог
Опыт работы: 5 лет
Лечение
Для нормализации желчеотделения пациенту необходимо в целом пересмотреть свой образ жизни. Это касается привычек питания, соблюдения баланса между работой и отдыхом. Необходимо избегать чрезмерных психоэмоциональных нагрузок, следить за здоровьем нервной и пищеварительной системы.
При гипертонической дискинезии назначают строгую диету. Необходимо исключить острые и жирные блюда, алкоголь.
Пищу принимают небольшими порциями 5-6 раз в день. Для снятия болей назначают спазмолитики. Если патология вызвана заболеванием нервной системы, переживаниями, рекомендуется прием успокаивающих травяных настоев, седативных препаратов.
При замедленном отделении желчи назначают препараты, которые стимулируют этот процесс. Они выпускаются на основе сульфата магния, ксилита и других веществ. Если болезнь вызвана глистной инвазией или воспалительным процессом, для лечения необходимы препараты, которые устраняют основную причину дискинезии.
Важно избегать переедания, длительных перерывов в приеме пищи, избытка жиров и специй в рационе. Важным условием нормальной работы желчного пузыря является достаточная двигательная активность
Пациенту рекомендуют лечебную гимнастику, прогулки, специальные упражнения для стимулирования оттока желчи, физиотерапию.
Найти ближайшую к вам клинику
Детская поликлиника
400074 г. Волгоград, ул. Козловская, 33
понедельник-пятница с 8.00 до 20.00
суббота с 09.00 до 18.00
воскресенье c 9.00 до 14.00
Клиника на Невской
400087, г. Волгоград, ул. Невская, 13а
понедельник-пятница
с 08.00 до 12.00 медицинские осмотры;
с 12.00 до 18.00 оформление справок;
с 14.00 до 16.00 выдача заключений
суббота — с 09.00 до 14.00
воскресенье-выходной
Клиника на Ангарской
400049 г. Волгоград, ул. Ангарская, 13л
понедельник-пятница с 08.00 до 20.00 )
суббота-воскресенье с 08.00 до 20.00
Клиника на Кубанской
400131 г. Волгоград, ул. Кубанская, 15а
понедельник-пятница с 7.00 до 20.00
суббота с 07.30 до 19.00
воскресенье с 08.00 до 18.00
Типы оперативного вмешательства
В России практикуется два типа холецистэктомии:
- Лапароскопическая — все манипуляции проводятся через небольшие проколы с помощью эндоскопического оборудования. В настоящее время эта технология является золотым стандартом при проведении плановых вмешательств в отсутствии выраженного воспаления и спаек.
- Лапаротомическая, или традиционная открытая. Проводится при спаечном процессе и выраженном воспалении.
Рассмотрим каждую из методик подробнее.
Лапароскопическая холецистэктомия
Техника данной операции заключается в выполнении на брюшной стенке 3-4 проколов, через которые в брюшную полость вводят полые трубки (троакары), а через них инструменты — видеокамеру, манипуляторы, зажимы, электроды и др. Современные видеокамеры позволяют получать высококачественное детализированное увеличенное изображение, которое транслируется на монитор. Это позволяет получить визуализацию, лучше, чем при открытых полостных операциях.
Для того, чтобы был достаточный обзор и пространство для манипуляций, брюшную полость расширяют с помощью газа. Его инсуффляция (накачивание) осуществляется на всем протяжении операции через отдельный троакар. Далее выделяют желчный пузырь и его структуры. Перевязывают его артерию, шейку, пузырь отсекают и извлекают через один из троакаров. После этого проводят ревизию, отсасывают газ и извлекают трубки. В рану устанавливается дренаж, проколы ушиваются и заклеиваются стерильным пластырем и повязкой.
Преимущества лапароскопической операции:
- Очень низкий риск травматизации брюшной стенки.
- Послеоперационный болевой синдром практически отсутствует.
- Очень быстрое восстановление и малый срок пребывания в стационаре.
Традиционная холецистэктомия
Такая операция (лапаротомическая холецистэктомия) выполняется через разрез в области правого подреберья или по срединной линии живота. Она обеспечивает хороший доступ ко всей гепатобилиарной системе — внепеченочным протокам, поджелудочной железе, двенадцатиперстной кишке. Это позволяет произвести все виды ревизии — от зондирования протоков и интраоперационного УЗИ до холедохоскопии. Чаще всего такие операции проводят при серьезных воспалительных процессах, в частности, при перитонитах и абсцессах.
Бывают ситуации, когда изначально планируется лапароскопическая операция, но в процессе ее выполнения хирурги видят серьезные осложнения и вынуждены переходить на открытый доступ. Такая ситуация называется конверсией.
Почему возникают желчные камни?
Желчь — это не просто щелочь для растворения жиров. Она содержит холестерин, билирубин (токсичный продукт обмена веществ), кальций.
Причиной застоя желчи могут быть дискинезия желчевыводящих путей, сдавление или обтурация (закупорка) общего желчного протока (холедоха) опухолью, вялость мышечных стенок желчного пузыря.
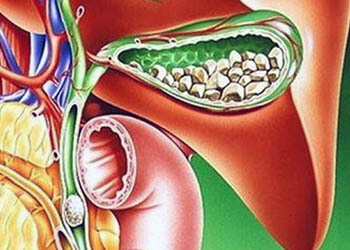
При застое желчи из нее начинает выпадать осадок, который постепенно собирается в твердые конкременты — камни. В подавляющем большинстве случаев это холестериновые камни. Они имеют гладкую поверхность, округлую форму и могут достигать больших, даже гигантских размеров.
Значительно реже образуются билирубиновые, кальциевые или смешанные конкременты. В отличие от холестериновых камней, они имеют острые грани, неровную форму и малые размеры. Такие конкременты сильнее травмируют слизистую оболочку желчного пузыря, что приводит к ее воспалению.
Камни накапливаются на дне желчного пузыря. В результате тряски или по другой причине один из камней может сдвинуться, прийти в движение и закупорить общий желчный проток — холедох. В этом случае развивается механическая желтуха, которую сопровождает воспаление — калькулезный острый холецистит.
Холангит: с воспалением желчных протоков шутить опасно
Если вас «температурит», увы, это не всегда от «горячих чувств». Иногда лихорадка — один из грозных признаков серьезного недуга — холангита. Что представляет собой это заболевание и как ему воспрепятствовать, читайте далее.
Факт. Холерез — процесс образования желчи — происходит непрерывно. А холекинез — процесс поступления желчи в 12-перстную кишку — во время приема пищи.
Различают:
- Острый холангит — его возбудителями выступают разнообразные бактерии, которые проникают из просвета кишечника и желчного пузыря в желчные пути. Иногда попадают в протоки через кровеносное русло и лимфу. Практически при любой клинической картине болезнь формируется на основе застоя желчи.
- Хронический холангит часто развивается после оперативных вмешательств на протоках, на фоне регулярно повторяющихся приступов панкреатита, гастродуоденита (воспаление слизистой оболочки 12-перстной кишки и примыкающей к ней зоны желудка) и холецистита.
- Склерозирующий холангит — вследствие воспалительного процесса или после операций желчные протоки постепенно перекрываются и зачастую возникает болезнь печени — цирроз.
Диагностика
Диагностикой заболевания занимается гастроэнтеролог. Для определения типа патологии используют технологию дуоденального зондирования, которая заключается в заборе желчи для анализа состава. Пациенту вводят магнезии сульфат, который стимулирует отделение желчи. При гиперкинетической форме желчь выделяется быстрыми темпами, что сопровождается болевыми ощущениями. При гипокинетической форме заболевания выделение начинается поздно, опорожнение желчного пузыря происходит медленно.
Кроме диагностики при помощи стимуляции желчеотделения, пациенту назначают лабораторные анализы, холецистографию, рентгенографию с контрастом, УЗИ органов брюшной полости и другие аппаратные процедуры. Их задача — оценить состояние желчного пузыря и протоков, чтобы исключить другие нарушения.
Симптомы
Клинические признаки заболевания долгое время отсутствуют. С этим связана низкая обращаемость пациентов на ранних стадиях.
Первым синдромом становится желтуха. Она развивается, когда опухоль становится достаточно большой, чтобы перекрыть просвет крупных желчных протоков и заблокировать выход желчи в кишечник. Тогда она идет в кровь, в ней накапливается билирубин. Отмечается зуд кожи, кал становится обесцвеченным, а моча — тёмной.
Позже появляются другие симптомы:
- боль в животе;
- снижение веса;
- лихорадка;
- тошнота и рвота.
Перечисленные симптомы не являются специфическими. Все они гораздо чаще обнаруживаются у людей, не страдающих раком желчных протоков, а имеющих другое заболевание.
Как диагностируются камни желчных протоков?
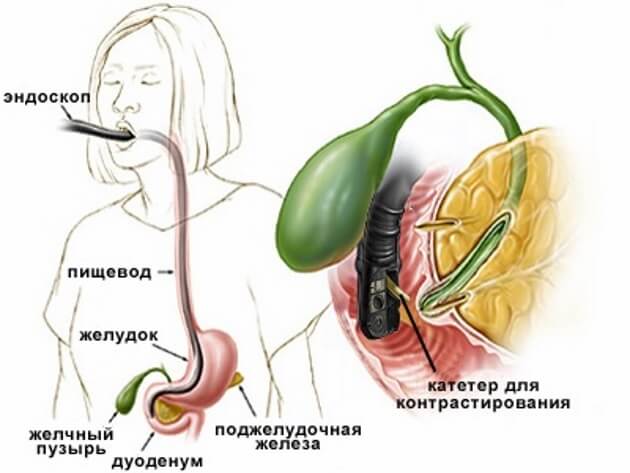
Основной метод выявления конкрементов в путях оттока желчи – это ультразвуковое обследование. Современная аппаратура, которая применяется в клинике ЦЭЛТ, позволяет нашим специалистам с уверенностью диагностировать это заболевание на самых ранних стадиях с определением размера и формы камней. Кроме того, в качестве уточняющих методов обследования применяются лабораторные тесты на содержание в крови печеночных ферментов, а также такие инструментальные исследования, как ретроградная панкреатохолангиорентгенография, МРТ-холангиография и .
Наши врачи
Щербенков Игорь Михайлович
Врач — гастроэнтеролог, кандидат медицинских наук
Стаж 22 года
Записаться на прием
Стасева Ирина Вячеславовна
Врач — терапевт, гастроэнтеролог, кандидат медицинских наук
Стаж 20 лет
Записаться на прием
Игнатова Татьяна Михайловна
Врач-гепатолог, гастроэнтеролог, доктор медицинских наук, врач высшей категории
Записаться на прием
Подистова Елена Анатольевна
Врач — гастроэнтеролог, врач высшей категории
Стаж 31 год
Записаться на прием
Харламенков Евгений Алексеевич
Врач — гастроэнтеролог
Стаж 8 лет
Записаться на прием
Демборинский Олег Иванович
Заведующий консультативно-диагностическим отделением, врач гастроэнтеролог, кандидат медицинских наук, врач высшей категории
Стаж 29 лет
Записаться на прием
Павлова Надежда Михайловна
Врач — гастроэнтеролог, кандидат медицинских наук
Записаться на прием
Холецистэктомия
- Стоимость: 90 000 — 130 000 руб.
- Продолжительность: 25-30 минут
- Госпитализация: 3 дня в стационаре
Подробнее
В чем заключается лечение холедохолитиаза?
Консервативная терапия, не предусматривающая оперативных вмешательств, включает назначение диеты с исключением жирной, жареной и острой пищи. Из фармакологических препаратов используют спазмолитики, антисекреторные препараты, антибиотики, ферменты и т.д.
Хирургическое лечение холедохолитиаза обычно происходит с использованием малотравматичных лапароскопических методик. Они не требуют выполнения больших разрезов, а вся операция проводится при помощи введенных в организм пациента инструментов и оптиковолоконной камеры. Иногда оперативное лечение холедохолитиаза включает холедохотомию – вскрытие желчных протоков с удалением конкрементов. Одним из малотравматичных методов лечения может быть удаление камней специальной корзинкой при проведении ретроградной эндоскопической холангиографии с проведением папилосфинктеротомии.
Наши услуги
| Название услуги | Цена в рублях |
|---|---|
| УЗИ органов брюшной полости (печень, желчный пузырь, поджелудочная железа, селезенка) | 3 800 |
| МР — холангиография | 5 000 |
| Панкреатохолангиография | 4 500 |
- Желчекаменная болезнь
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ)
Виды рака желчных протоков
Рак желчных протоков, исходя из локализации опухоли, может быть:
- внутрипеченочным;
- внепеченочным.
Внутрипеченочный тип развивается из той части протоков, которые проходят внутри печени. Внепеченочный рак, как видно из его названия, растет снаружи печени. Этот вид опухоли тоже делится на два вида:
- проксимальная холангиокарцинома — поражает место слияния долевых протоков, проксимальную часть общего печеночного протока;
- дистальная холангиокарцинома — рак желчного протока располагается ближе к поджелудочной железе или внутри неё.
Исходя из гистологического типа, опухоль протока печени может быть аденокарциномой, лимфомой, мелкоклеточным раком. Встречаются также саркомы. Подавляющее большинство случаев возникновения заболевания приходится на аденокарциномы. Другие виды опухолей встречаются редко.
Лечение рака желчных протоков
Перед лечением рака желчных протоков оценивается, является ли опухоль резектабельной. Это большинство новообразований на стадиях 1 и 2, а также некоторые случаи стадии 3. Проводится достаточно сложная для пациента, поэтому он должен пребывать в хорошем состоянии здоровья, чтобы перенести её. Дополнительно для снижения риска рецидива используют химиотерапию и лучевую терапию.
При неоперабельной опухоли желчных протоков эти методы лечения становятся основными. Облучение опухоли и применение препаратов позволяет увеличить продолжительность жизни пациента. Для устранения желтухи и уменьшения других симптомов проводят стентирование крупных желчных протоков, радиочастотную абляцию или криодеструкцию опухолевых очагов.
Как образуются камни в желчном протоке?
- В некоторых случаях конкременты могут формироваться непосредственно в просвете желчного протока из-за затруднений оттока желчи. В этом случае они считаются первичными.
- Вторичные камни изначально формируются в желчном пузыре, а после этого с током желчи мигрируют в проток.
- В некоторых случаях это могут быть камни, не обнаруженные при проведении операции по .
- Рецидивирующие камни, которые формируются в желчных протоках после хирургического вмешательства. Их образование может занимать 3 и более года.
В ЦЭЛТ вы можете получить консультацию специалиста-гастроэнтеролога.
- Первичная консультация — 4 200
- Повторная консультация — 3 000
Записаться на прием
Статистика и факты
Грудной сбор №4 (торговое название) – растительный сбор с противовоспалительным, отхаркивающим и бронхорасширяющим действием для приготовления настоя, использующегося в лечении воспалительных заболеваний дыхательной системы и в симптоматической терапии бронхиальной астмы и обструктивных патологий.
Медикамент выпускается Российской фармацевтической компанией «КрасногорскЛекарства», специализирующейся на изготовлении трав и сборов. Производитель поставляет на рынок средства для лечения воспалительных заболеваний верхних и нижних дыхательных путей, мочеполовой системы, проблем с пищеварением, препараты для терапии хронической сердечной недостаточности с отеками, желчнокаменной болезни, холецистита, кардиалгии. Широкое применение имеют травы для заваривания настоев при ОРВИ и простудах.
Одно из показаний для лечения Грудным сбором №4 – кашель при обструктивных заболеваниях дыхательной системы, в том числе при бронхиальной астме и ХОБЛ. Бронхиальная астма – хронически протекающая болезнь, в развитии которой принимают участие различные клеточные элементы, в большей степени эозинофилы и медиаторы воспаления и аллергии. Основным звеном патогенеза считается сужение просвета бронхов, которое возникает из-за ответа организма на взаимодействие с определенным аллергеном. Заболеваемость разнится в источниках, составляет до десяти процентов населения мира. У детей встречается чаще. Существуют факторы риска развития болезни:
- Генетическая предрасположенность. Почти у половины пациентов заболевание носит наследственный характер. Как правило, у пациента кто-то из родителей болен бронхиальной астмой.
Факторы, связанные с профессиональными вредностями. Техническая пыль, вредные газы оказывают большое влияние на развитие бронхиальной астмы, повреждая слизистые оболочки дыхательных путей или воздействуя в качестве аллергенов.
Экология. Как известно, на Кубе, в Новой Зеландии и Англии заболеваемость гораздо выше и превышает показатели других стран мира. Это связано с повышенным содержанием в окружающей среде аллергенов.
Питание.
Бытовые агенты, в том числе моющие средства, содержащие высокоактивные аллергены.
Микробные агенты.
Гиподинамия и ожирение.
Симптомы патологии могут быть незначительными и возникать несколько раз в месяц, а могут давать о себе знать каждый день и даже ночью. Основные проявления:
- Диспноэ, одышка на выдохе, приступы удушья. Пациент может принимать так называемое вынужденное положение – сидя, опирается руками о твердую поверхность. Это облегчает прохождение потока воздуха по бронхиальному дереву и слегка приглушает симптомы удушья. Из-за напряженной работы главной дыхательной мышцы диафрагмы пациент может ощущать боль в грудной клетке. Во время приступа может наблюдаться синюшный оттенок губ, кончиков пальцев, учащение сердцебиения, сонливость.
- Хрипы свистящего характера, которые слышны при аускультации легких, а иногда на расстоянии.
- Надсадный кашель, не приносящий облегчения.
Для дифференциации диагноза с другими патологиями важно выявить связь развития симптомов и воздействия аллергенов, сезонные обострения и наличие родителей или других родственников с диагнозом бронхиальной астмы. Для подтверждения диагноза используют дополнительные методы лабораторной и инструментальной диагностики, а также оценку функции внешнего дыхания и объема форсированного выдоха, на основании которых уточняется стадия заболевания и назначается ступень лечения
Первая ступень характеризуется редкими и короткими приступами заболевания с объемом форсированного выдоха, превышающим восемьдесят процентов. Ночных приступов практически не бывает. На второй ступени проявления астмы беспокоят более чем раз в неделю, может нарушаться сон и ритм жизни, два раза за тридцать дней возможны ночные симптомы. Объем форсированного выдоха сокращается до менее чем восьмидесяти процентов. На третьей ступени приступы ежедневны, обычный ритм жизни ухудшается в связи с болезнью, ночью приступы беспокоят чаще, чем раз в семь дней. Объем форсированного выдоха падает до 60-80. При тяжелой астме на четвертой ступени ночные приступы беспокоят пациента очень часто, симптомы тяжелые и с трудом купируются, функция внешнего дыхания сокращается до шестидесяти процентов и ниже.
Диагностика и лечение
Лечение дискинезии кишечника должно основываться на точной диагностике. У этого недуга неспецифические симптомы, поэтому врач должен исключить другие патологии ЖКТ. Есть несколько методов диагностики, широко применяющихся в гастроэнтерологической практике. К ним относят следующие:
-
лабораторные анализы: биохимический анализ крови, копрограмма, анализ кала на скрытую кровь, дисбактериоз, анализ кала на я/г, простейшие;
-
эндоскопические методы, ирригоскопия, ректороманоскопия, колоноскопия;
-
по показаниям — рентгенографические методы, МРТ, КТ.
Общими для обеих форм дискинезии кишечника рекомендациями выступают коррекция диеты, а также нормализация физической активности. При повышенном тонусе мускулатуры могут быть назначены спазмолитики. При ослабленной моторике, напротив, препараты для улучшения пищеварительной функции, ферменты, желчегонные лекарства. Кроме того, обязательно корректируются непосредственно проявления болезни: избавиться от запоров врач порекомендует с помощью слабительных (системного действия или местных), устранить диарею — путем приема противодиарейных средств. При повышенном газообразовании могут применяться препараты на основе симетикона
Иногда целесообразно использование сорбентов, но важно учесть их возможный крепящий эффект.
Есть также ряд немедикаментозных методов лечения. Они используются в качестве вспомогательных. Специалист может порекомендовать физиотерапию, иглорефлексотерапию, массаж, лечебную физкультуру, парафиновые аппликации и другие способы избавления от мучительных симптомов.
Многие исследователи и практики отмечают взаимосвязь между функциональным состоянием кишечника и психоэмоциональным фоном человека. Дискинезия может впервые возникать или обостряться на фоне стресса, депрессии, невроза, повышенной возбудимости и тревожности. Поэтому схема лечения дискинезии кишечника может включать рекомендации по нормализации душевного равновесия
Иногда важно обратиться к психологу или пройти курс психотерапии. Хорошо себя зарекомендовали арт-терапия, танцевально-двигательная и телесная терапия.
Лечением функциональных расстройств ЖКТ занимаются гастроэнтерологи клиники «Семейный доктор». Накопленный за годы успешной практики опыт позволяет нам предложить квалифицированную помощь и эффективное решение проблем с пищеварением. У нас вы можете пройти полный комплекс диагностических мероприятий и получить ценные рекомендации специалистов.
+7 (495) 775 75 66
Послеоперационная диарея
Мнения по поводу причин ее появления разные, большинство экспертов отводит ведущую роль отсутствии резервуарной функции желчного пузыря. При недостаточном обратном всасывании постоянно поступающей желчи, она в большем, чем обычно количестве поступает в толстую кишку, что и провоцирует диарею. Надо сказать, что при желчекаменной болезни функция пузыря уже нарушена, и часть пациентов жалуются на диарею и до операции.
Очень разные данные о частоте этого симптома, от 1 до 35 %. Большинство исследований говорит о 10–15 %. В моей практике намного ниже, но достоверность личных наблюдений, как известно, невелика
Кроме соблюдения диеты (очень важно есть понемногу несколько раз в день), с диареей помогут справиться секвестранты желчных кислот (колестирамин), иногда приходится назначать лоперамид. В подавляющем большинстве случаев диарея проходит довольно быстро.
Есть мнение, подтвержденное экспериментальными исследованиями, что при сохраненном сфинктерном аппарате, общий желчный проток в течение нескольких месяцев частично компенсирует резервуарную функцию желчного пузыря.
Признаки и симптомы стриктур желчных протоков
Из-за сужения просвета происходит утолщение стенок желчного протока, в данной области образовывается застой желчи. Сама желчь становится вязкой и может инфицироваться, на этом же участке возможно формирование желчных камней.
Яркость и выраженность симптомов заболевания зависит от степени перекрытия желчного протока.
Симптомы при полной стриктуре:
- тупая боль в животе, справа;
- ощущение тяжести и дискомфорт;
- повышение температуры, лихорадка;
- желтуха;
- слабость, головокружение, тошнота, рвота, метеоризм;
- обесцвечивание кала;
- темный цвет мочи;
- зуд кожи.
Симптомы при частичной стриктуре:
- симптомы схожие с ОРВИ;
- желтуха;
- холангит.
Порою такие симптомы пациенты относят к общему недомоганию, в результате чего попадают в больницу с запущенными состояниями. Мы настоятельно рекомендуем при первых проявлениях заболевания обращаться к специалисту — в таком случае лечение стриктуры желчных протоков пройдет легче, и вы быстро снова вернетесь к своему привычному ритму жизни.
Диагностика стриктур желчных протоков в клинике Гарвис
Чаще всего о наличии заболевания врачу-гастроэнтерологу скажет наличие клинических проявлений, а также оперативное вмешательство в карте пациента.
Чтобы получить точную информацию о состоянии пациента проводится:
- биохимия крови;
- биохимические пробы печени;
- УЗИ и МРТ желчных протоков.
После изучения показателей крови, врач назначает методы визуализации стриктур желчных протоков — УЗИ. Во время процедуры определяется выраженность заболевания и уровень обструкции. МРТ необходимо для того, чтобы определить причины, локализацию и степень развития заболевания, исключить или подтвердить наличие осложнений.
После полученных данных врач определяет дальнейшую тактику действий. Лечение стриктуры холедоха нередко требует предварительной подготовки: проводится интоксикация организма — инфузионная и противомикробная терапия (при необходимости, с учетом показателей анализов).
Лечение ХВН
Для лечения патологии применяют консервативный метод, если он возможен, и оперативный.
Консервативная методика
Такая терапия возможна, когда еще нет необратимых изменений в венах. Лечение в первую очередь включает ношение компрессионного белья (трикотажа), создающего каркас для пораженных вен и предотвращающего их перерастяжение. Также оно усиливает кровоток по венам, предупреждая формирование тромбов.
Компрессионный трикотаж – это гольфы, гетры, чулки, колготки. Он различается по силе компрессии. Выбор оптимального варианта в индивидуальном порядке – задача врача-флеболога.
Также больным рекомендуется сбросить вес, если присутствует его избыток и тем более ожирение. Снижение массы тела – это разгрузка вен
При назначении диеты уделяют внимание и профилактике запоров, чтобы профилактировать постоянно повышенное венозное давление
Пациенту обязательно назначают лечебную гимнастику или ЛФК. Особенно полезно плавание.
Кроме того, проводится медикаментозная терапия следующими видами препаратов:
- ангиопротекторы;
- биофлавоноиды;
- антикоагулянты;
- местные анестетики;
- глюкокортикостероиды.
Дополнительная мера – наружные средства, то есть гели и мази на основе гепарина.
Хирургическое лечение
Радикальная методика лечения хронической венозной недостаточности. Показания к операции – это выраженная симптоматика, патологические рефлюксы, прогрессирование трофических язв, малая эффективность консервативного лечения, выраженное прогрессирование ХВН.
Основные методики:
- лазерная;
- хирургическая;
- абляционная;
- шунтирование;
- флебэктомия, эндоскопическая флебэктомия.
Подготовка к операции
Пациент проходит дуплексное сканирование вен, а также стандартное обследование, которое включает:
- ЭКГ;
- флюорографию;
- коагулограмму;
- общий и биохимический анализы крови;
- общий анализ мочи;
- анализы крови на инфекции, группу и резус-фактор.
Результаты анализов предоставляются терапевту. Также нужна консультация с анестезиологом.
Перед процедурой пациенту следует удалить волосы из предполагаемой зоны вмешательства. Последний прием пищи – за 4-6 часов.
Ход операции
- Лазерная методика. Позволяет устранять варикозную сетку и значительно расширенные вены. Пораженный сосуд изнутри облучается лазером под высокой температурой. В результате его стенки «склеиваются», постепенно он полностью исчезает. Разрезов не нужно – только проколы. Процедура проводится под контролем УЗИ.
- Хирургия. Для доступа к пораженным венам делается несколько небольших разрезов на коже и мягких тканях. Хирург либо полностью удаляет поврежденный сосуд, либо перевязывает вены, которые соединяют глубокие и поверхностные (в зоне голеней). Хирургическое вмешательство проводится, когда имеют место значительно расширенные вены.
- Флебэктомия. Удаление вен малого диаметра. На коже под местной анестезией делается несколько маленьких разрезов, через которые врач получает доступ к пораженному сосуду и удаляет его.
- Эндоскопическая флебэктомия. В сосуд вводится микрокамера, благодаря чему врач проводит удаление пораженной вены под визуальным контролем. Метод применим, когда присутствуют язвы.
- Абляция. В вену вводится гибкий катетер. Нагревающие электроды, которые находятся на его конце, термально воздействуют на венозную стенку, разрушая ее.
- Шунтирование. Применяется искусственный сосуд, который соединяет вены так, чтобы пустить кровоток в обход поврежденного участка. Обычно проводится при развитии ХВН и тяжелых венозных повреждениях.
Реабилитация
В первые дни возможны отеки, гематомы и уплотнения в зоне воздействия. Если накладывались швы, их снимают на 7-10 день.
От 1 до 2 месяцев нужно постоянно носить компрессионное белье, а затем – на рекомендованный врачом срок – только днем. Также пациенту, в зависимости от типа и масштаба вмешательства назначают лекарственные препараты (в первую очередь обезболивающие), физиотерапию, ЛФК. Рекомендована ходьба в спокойном темпе.
Примерно на 2 месяца полностью исключают перегрев зоны вмешательства, тяжелые физические нагрузки. Во время сна ноги нужно укладывать на небольшом возвышении – около 15 см.
Симптомы механической желтухи
Итак, при обтурационной желтухе наблюдаются:
- желтый цвет (канареечный цвет с землистым оттенком) кожи, склер и слизистых,
- характерен кожный зуд,
- светлый кал,
- темная моча,
- астеновегетативные расстройства,
- брадикардия и снижение А/Д.
Другие симптомы связаны с основным заболеванием или являются осложнением заболевания. Боли:
- Если причиной обтурации желчных протоков является опухоль, развивающаяся в них, в области большого дуоденального сосочка или в головке поджелудочной железы, то боль тупая, локализуется в эпигастрии и отдает в спину. Только 20% пациентов с такой локализацией опухоли не жалуются на боли вообще.
- Совсем другой характер носят боли при обструкции протоков камнями. Они острые (колика), локализуются справа в подреберье, отдают под лопатку, под мышку, за грудину.
Через 1-2 дня после болевого приступа появляется желтуха.
- Гипертермия возникает при присоединении воспаления в желчных путях (холангит). Температура носит фебрильный характер и может появиться на любом этапе болезни.
- Часто может увеличиваться печень.
- На коже обнаруживаются расчесы и гематомы, даже при незначительных травмах.
- У пациентов на веках возникают ксантомы-отложения холестерина, которые выступают над кожей, имеют желтоватый цвет, хорошо очерчены около 5-6 мм в диаметре.
Состояние пациента резко ухудшается при возникновении обтурационной желтухи и может серьезно угрожать жизни. Поэтому при первых признаках появления этого состояния необходимо обратиться в стационар для диагностики и получения медицинской помощи.
Лечение дискинезии желчевыводящих путей
Как лечить дискинезию желчевыводящих путей у взрослых и детей? Гастроэнтерологи (педиатры) центра «МедПросвет» используют комбинацию медикаментозных средств и коррекции питания. Изменение рациона в сочетании с подбором лекарств способствует стабилизации моторной функции желчевыводящих проток. Наши врачи назначают препараты в зависимости от особенностей клинической ситуации конкретного пациента.
Лекарства
Лечение дискинезии желчевыводящих путей препаратами у взрослых и детей направлено на устранение гипер- или гипофункции гладких мышечных волокон, которые располагаются вокруг желчевыводящих проток. Это минимизирует выраженность клинической симптоматики.
Для снижения тонуса мускулатуры используются спазмолитики. При гипотонии назначаются прокинетики, желчегонные средства.
Поскольку ДЖВП является вторичной патологией, для ее устранения нужно выявить и ликвидировать первичное заболевание. Если причиной проблемы является гастрит или язва, тогда проводится терапия с применением антацидов, ингибиторов протонной помпы и т.д.. Если дискинезия является следствием гормональных расстройств, пациенту назначается заместительная терапия для стабилизации концентрации этих биоактивных веществ в крови. Возникновение ДЖВП на фоне бактериальных заболеваний (холецистит, аппендицит, перитонит) требует обязательного использования антибактериальных средств. В такой ситуации сначала нужно устранить жизненно опасную патологию, а уже потом стараться восстановить функцию желчевыводящих проток.
Диета при ДЖВП
Лечение холецистита и дискинезии желчевыводящих путей невозможно без соблюдения диеты. Пациентам с ДЖВП назначается диетический стол №5 по Певзнеру. Его суть заключается в минимизации функциональной нагрузки на ЖКТ с целью стабилизации работы желчевыводящих путей и других органов пищеварения.
Принципы лечебной диеты:
кушать часто, но дробными порциями. Оптимальным является 5-6-ти кратный прием пищи. Чем меньше еды попадает за 1 раз в ЖКТ, тем легче ее переварить;
употреблять достаточное количество воды (до 2 л в сутки)
С осторожностью этот пункт нужно выполнять пациентам, страдающим от сердечной и почечной патологии. Предварительно стоит проконсультироваться с врачом;
отказ от жареного и жирного
Предпочтение стоит отдавать тушенным и вареным блюдам;
уменьшение в рационе острой пищи, консервантов, маринадов. В ежедневном меню нужно увеличивать количество овощей и фруктов, кисломолочных продуктов, хлебобулочных изделий из отрубей.
Соблюдение только диеты помогает 20-30% пациентов минимизировать дискомфортные ощущения во время очередного приступа.
1.Что такое дискинезия желчевыводящих путей?
Дискинезия желчевыводящих путей, сокращённо ДЖВП, – это нарушение моторики и тонуса желчного пузыря, протоков и сфинктера. ДЖВП проявляется нарушенным оттоком желчи в двенадцатиперстную кишку. При этом сами органы не изменяются.
По статистике на 10 женщин, страдающих дискинезией желчевыводящих путей, приходится всего один мужчина. Кроме того гипокинетическая дискинезия чаще встречается у людей старше сорока, а гиперкинетическая дискинезия – у молодых.
Выделяют два типа ДЖВП:
- Гиперкинезия – это ДЖВП с избытком поступления желчи;
- Гипокинезия – это ДЖВП с недостатком поступления желчи.