Лигирование вен пищевода
Содержание:
- От чего зависит результат лечения с помощью баллонов?
- Подготовка к операции
- Показания к проведению процедуры
- Методы диагностики
- Опасность кровотечения, способы его остановки
- Варикозное расширение вен пищевода: особенности патологии
- Симптомы и клинические признаки
- Гистология
- 1.Что такое варикоз вен пищевода?
- Основные достоинства метода эмболизации вен, применяемого в центре профессора Капранова
- Источники
- Лечение
- 1.Когда необходимо шунтирование сосудов печени?
- Диагностика
- В клинике Медицина 24/7 консультируют врачи-эксперты мирового уровня
- 3.Техника проведения и риски операции внутрипеченочного портосистемного шунтирования
- Как происходит хирургическое вмешательство?
- Причины варикозного расширения вен
- Постановка диагноза
От чего зависит результат лечения с помощью баллонов?
“Фактор пациента” играет важную роль. Пациент должен настроить себя на серьезное лечение в течение нескольких месяцев, ограничить свой рацион, пересмотреть состав потребляемой пищи, уменьшив процент содержания в ней жиров и углеводов. В настоящее время разработаны комплексные программы по снижению веса. Помимо лечения с помощью баллона, такие программы включают диетотерапию, дозированные физические нагрузки, иглоукалывание. Пациент, рассчитывающий только на то, что баллон сделает за него все необходимое, получит результат хуже, чем тот, кто будет серьезно работать весь этот период.
Какова продолжительность лечения с помощью баллона?
Рекомендуемый срок нахождения баллона в желудке составляет 6 месяцев. Иногда, по усмотрению специалиста этот период может быть несколько увеличен. Расчет делается на то, что за это время пациент привыкнет к ограниченному режиму питания и в дальнейшем сумеет закрепить этот стереотип пищевого поведения. Весь период лечения пациент находится под наблюдением специалиста.
Как переносится лечение с помощью баллона?
Большинство пациентов в течение всего периода лечения почти не ощущают баллона, они могут вести привычный образ жизни, заниматься физическими упражнениями, что очень приветствуется. Вместе с тем, в первые 2-4 дня после установки баллона, как правило, отмечаются тошнота, иногда рвота, изжога, слюнотечение, тяжесть под ложечкой, тупые боли. Эти симптомы связаны с реакцией желудка на наличие инородного тела в нем. В дальнейшем желудок “привыкает” к баллону и в последующем лечение обычно переносится хорошо.
Нуждается ли пациент в дополнительном лечении в период нахождения баллона в желудке?
Да, в течение всего периода лечения пациенту необходимо ежедневно принимать препарат, снижающий секрецию желудка (Омепразол по 1 капсуле в сутки). Это необходимо для предупреждения развития воспаления и язв в желудке. С 3-4 месяца лечения рекомендуется прием Ксеникала по 1 капсуле во время каждого приема пищи. Расчет при этом делается на улучшение результата лечения, поскольку этот препарат способствует уменьшению всасывания жира в тонкой кишке, Как уже указывалось, лечение с помощью баллона целесообразно сочетать с диетотерапией, психотерапией, рефлексотерапией, обучением в школе снижения массы тела.
Осложнения наблюдаются редко, но гарантировать их отсутствие невозможно. При непереносимости лечения возможно досрочное удаление баллона. Известны случаи обострения и язвенной болезни желудка во время нахождения в нем баллона. Для предупреждения этих осложнений пациент должен ежедневно, вне зависимости от самочувствия, принимать препарат, снижающий секрецию желудка (Омепразол, Омез, Ранитидин), а также избегать переполнения желудка во время еды. Это означает необходимость прекращения приема пищи при первых сигналах насыщения.
Противопоказаниями к установке внутрижелудочных баллонов являются эрозии и язвы пищевода, желудка и 12- перстной кишки, операции на желудке в анамнезе, беременность, прием антикоагулянтов, стероидов и нестероидных противовоспалительных препаратов, наркотическая и алкогольная зависимость, цирроз печени, выраженные нарушения психики.
Подготовка к операции
Перед хирургическим вмешательством проводят обследование, чтобы установить точный диагноз, оценить локализацию злокачественной опухоли, уточнить ее стадию. Чтобы правильно спланировать операцию, врач назначит обследование, которое может включать компьютерную томографию, магнитно-резонансную томографию, ПЭТ/КТ-сканирование, эндоскопическое исследование пищевода с биопсией, эндоУЗИ, тонкоигольную биопсию соседних органов.
Также необходимо пройти стандартное предоперационное обследование, которое включает общий и биохимический анализы крови, общий анализ мочи, исследование свертываемости крови, определение группы крови и резус-фактора, тесты на инфекции (ВИЧ, сифилис, вирусные гепатиты), ЭКГ, флюорографию или рентгенографию грудной клетки, консультацию терапевта и при необходимости других врачей-специалистов.
Перед операцией врач должен уточнить, какие сопутствующие заболевания имеются у пациента, какие лекарственные препараты он принимает, нет ли у него аллергии на лекарства.
Удаление пищевода проводится под общей анестезией, поэтому за 8–12 часов до хирургического вмешательства нельзя ничего есть и пить.
Показания к проведению процедуры
Склеротерапия — «золотой стандарт» остановки острого кровотечения из варикозно расширенных вен пищевода, ее часто применяют в качестве лечения первой линии. Также данную процедуру можно применять в профилактических целях. Она особенно предпочтительна в случаях, когда не удается выполнить лигирование варикозных вен с помощью латексных колец, если пациент не может перенести хирургическое вмешательство.
Применение склерозантов лучше всего подходит в следующих случаях:
- При небольших варикозно расширенных венах. В противном случае приходится увеличивать объем склерозанта, и из-за этого повышается риск осложнений.
- Когда расширенные вены находятся непосредственно в месте перехода пищевода в желудок. Здесь расположена круговая мышца — кардиальный сфинктер. За сет нее в просвете органа имеется сужение, а слизистая оболочка собирается в складки -из-за характерного внешнего вида врачи-эндоскописты называют это место «розеткой кардии». Если же варикозно расширенные участки находятся ниже, в области дна желудка, то остановить кровотечение с помощью склеротерапии будет намного сложнее. В данном случае предпочтительны другие методики.
За счет того что склеротерапия является малоинвазвной процедурой и проводится эндоскопически, не требует разрезов, она хорошо переносится большинством пациентов и сопровождается небольшими рисками. Однако, врач, который выполняет данную манипуляцию, должен иметь опыт и хорошо владеть этой техникой. В клинике Медицина 24/7 вмешательство выполняют ведущие специалисты с применением современного эндоскопического оборудования высокого разрешения. Мы работаем круглосуточно, наши врачи готовы оказать помощь как в плановом порядке, так и экстренно.
Методы диагностики
Заподозрить наличие заболевания по субъективным признакам достаточно сложно. Часто варикоз пищевода обнаруживается только на стадии массивного кровотечения. Тем не менее, можно предполагать патологию у пациентов, входящих в группу лиц, имеющих предрасполагающие к болезни факторы. Для уточнения диагноза назначаются лабораторные и инструментальные методы обследования.
- Общий анализ крови — необходим для оценки состояния организма в целом, а также степени кровопотери, если таковая имела место.
- Биохимический анализ — для определения функции печени.
- УЗИ органов брюшной полости — необходимо, чтобы выявить состояние печени, а также других анатомических областей. С помощью этого метода можно оценить кровоток портальной системы, определить наличие свободной жидкости.
- Обзорная рентгенография брюшной полости — дополняет УЗИ.
- ФГДС — единственный объективный метод оценки состояния слизистой оболочки. Позволяет в режиме реального времени визуализировать проблемные места при варикозе пищевода, уточнить источник геморрагии.
Последний способ требует крайне осторожного проведения, так как инородное тело в виде фиброскопа может повредить сосудистую стенку (это может привести к ряду нежелательных явлений, одним из которых является кровотечение)
Опасность кровотечения, способы его остановки
Острая (внезапно возникшая) потеря крови опасна развитием геморрагического шока. Это состояние, которое характеризуется значительным выходом крови из сосудистого русла. По статистике, четверо из пяти лиц, перенесших венозное кровотечение пищевода, погибли.
Выделение крови происходит вследствие надрыва слизистой оболочки, выстилающей поверхность пищевода. Острая кровопотеря может быть также спровоцирована воздействием следующих факторов:
- прием горячей или слишком сухой пищи;
- резкое повышение давления;
- употребление алкогольных напитков;
- интенсивная физическая нагрузка;
- навязчивый кашель;
- попадание инородных тел в пищевод;
- обострение рефлюксной болезни.
Кроме того, самой распространенной причиной острой кровопотери из вен пищевода являются приступы неукротимой рвоты у лиц, страдающих хроническим алкоголизмом.
В домашних условиях спасти пациента, у которого открылось кровотечение из вен пищевода, не представляется возможным. Поэтому, в таких случаях необходимо немедленно вызвать бригаду скорой помощи, предварительно уложив больного в горизонтальное положение на бок. Пострадавший должен быть госпитализирован в палату профильного отделения интенсивной терапии или реанимации.
Для остановки кровотечения наиболее часто применяется балонная дилятация. Механизм проведения данной процедуры заключается в установке специального устройства в просвет пищевода с последующим раздуванием встроенного шарика, который передавливает поврежденные сосуды.
После ослабления критического состояния пациента, в его организм вводятся препараты, повышающие свертываемость. В случае, если геморрагия была значительной, то принимается решение о переливании крови и ее компонентов. Больной должен постоянно находиться под наблюдением специалистов с регулярным измерением артериального давления, пульса.
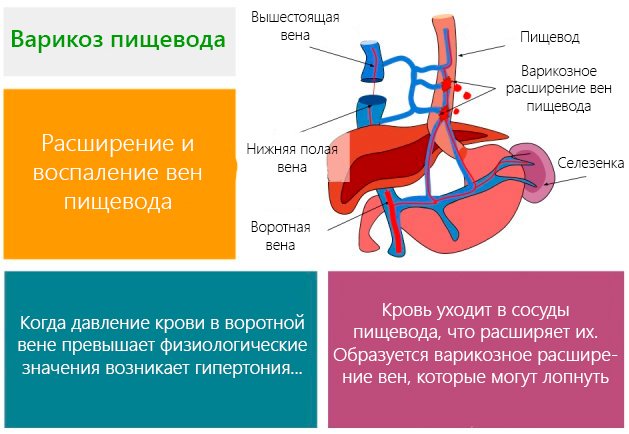
Варикозное расширение вен пищевода: особенности патологии
Варикозное расширение вен пищевода является достаточно опасной патологией. Она представляет собой деформацию сосудов. В результате развития заболевания увеличивается просвет вен, выделяются их стенки и образуются узлы. Деформированные сосуды становятся очень извитыми и достаточно рыхлыми. Слизистая оболочка, которая располагается над сосудами, подвергается повреждениям и воспалениям.
Заболевание опасно еще и отсутствием симптомов на раннем этапе развития. На начальных стадиях варикозное расширение вен не проявляет себя никакими признаками. По этой причине человек и не догадывается о том, что в его организме происходят патологические процессы. Между тем варикозное расширение очень опасно!
При развитии варикозного расширения вен пациент жалуется на:
- отрыжку и изжогу,
- время от времени возникающие затруднения при проглатывании пищи (постепенно дискомфорт становится постоянным спутником),
- учащение сердцебиения,
- дискомфорт и тяжесть в области груди.
Нередко варикозному заболеванию пищевода сопутствует эзофагит. Этот процесс является воспалительным.
Опасным осложнением при патологии становится кровотечение. В результате появляется слабость и одышка. Ухудшается общее состояние здоровья. Пациент может страдать от потери веса.
Заказать обратный звонок Получить бесплатную консультацию
Симптомы и клинические признаки
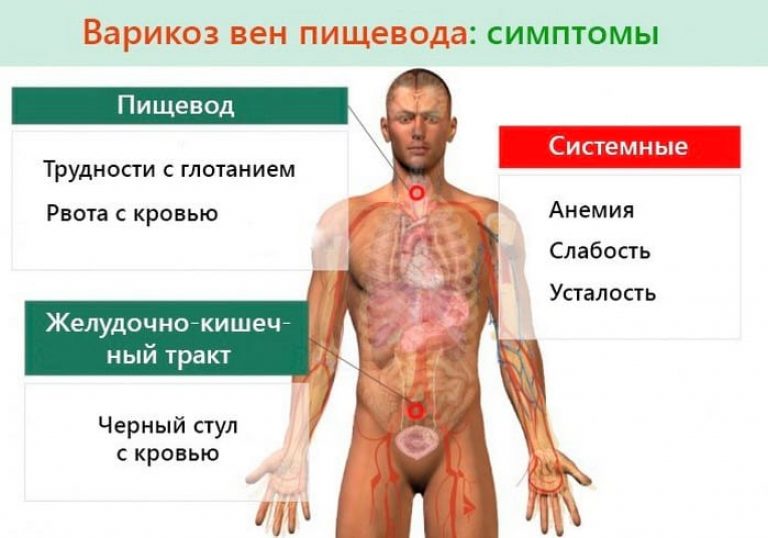
На ранней стадии заболевания не исключается отсутствие каких-либо изменений в самочувствии. Однако более поздние проявления варикоза пищевода характеризуются достаточно выраженной симптоматикой:
- чувство тяжести в области грудной клетки;
- затруднение при глотании сухой пищи;
- частые эпизоды изжоги, не характерные для данного пациента (данный признак связан с рефлюксом — забросом кислого содержимого желудка в просвет пищевода);
- прочие подобные симптомы.
К сожалению, большая часть больных узнает о наличии проблемы не ранее, чем после появления кровотечения из вен пищевода. Во врачебной практике данное состояние считается одним из жизнеугрожающих. Его сопровождают следующие симптомы:
- многократные приступы рвоты (рвотные массы преимущественно состоят из крови);
- слабость;
- появление холодного пота;
- усиление сердцебиения;
- психическое ощущение «страха смерти»;
- бледность кожных покровов;
- падение артериального давления;
- изменение цвета стула (потемнение вплоть до черного).
Также возможно постоянное незначительное кровотечение из мелких капилляров. При таком состоянии пациенты жалуются на частое головокружение, повышенную утомляемость, одышку, потерю веса. Общий анализ крови в данном случае укажет на снижение гемоглобина.
 Симптомы.
Симптомы.
Заподозрить варикозное расширение вен пищевода можно по некоторым сопутствующим симптомам, к которым относятся:
- пожелтение склер глаз;
- увеличение краев печени при пальпации живота;
- болезненность правой подреберной области;
- наличие свободной жидкости в брюшной полости (асцит);
- выраженный сосудистый рисунок на животе («голова медузы»);
- отеки конечностей.
Таким образом можно провести первичную дифференциальную диагностику кровотечений.
Гистология
Осевая КТ, показывающая варикозное расширение вен пищевода при циррозе печени с портальной гипертензией
Расширенные подслизистые вены являются наиболее заметным гистологическим признаком варикозного расширения вен пищевода. Расширение подслизистой оболочки приводит к возвышению слизистой оболочки над окружающей тканью, что очевидно во время эндоскопии и является ключевым диагностическим признаком. Признаки недавнего кровотечения из варикозно расширенных вен включают некроз и изъязвление слизистой оболочки. Признаки кровотечения из варикозно расширенных вен в прошлом включают воспаление и венозный тромбоз .
1.Что такое варикоз вен пищевода?
Варикоз вен пищевода
– это расширение кровеносных сосудов в пищеводе. Иногда вены расширяются и в желудке. Это заболевание не вызывает никаких неприятных симптомов, если не происходит разрыва и кровотечения из сосудов. В этом случае может наступитьпортальная гипертензия – опасное для жизни состояние.
Портальная гипертензия
– это увеличение давления в системе воротной вены (вены, по которой кров поступает от органов пищеварения в печень), что часто бывает связано с блокадой всего кровотока к печени. Повышение давления в воротной вене приводит к развитию крупных, опухших вен (варикоза) в пищеводе, желудке, прямой кишке и пупочной области. Варикозные вены хрупкие и легко разрываются. А при разрыве вены может произойти большая кровопотеря. Чаще всего причиной портальной гипертензии становится цирроз печени. Цирроз – это рубцевание печени при заживании повреждений печени, вызванных гепатитом, алкоголем и другими менее распространенными причинами. При циррозе рубцовая ткань может блокировать поток крови через печень и замедлить ее работу.
Обязательно для ознакомления! Помощь в лечении и госпитализации!
Основные достоинства метода эмболизации вен, применяемого в центре профессора Капранова
Эндоваскулярная эмболизация в нашем центре представляет собой малотравматичную процедуру. Она кардинально отличается от стандартных хирургических вмешательств отсутствием больших разрезов на вене и тканях. Кроме того, при эмболизации не требуется вводить пациента в общий наркоз. Это снижает многочисленные риски, делает вмешательство возможным при наличии общих противопоказаний к стандартной операции.
К достоинствам проведения вмешательства в центре профессора Капранова также относят:
Опыт профессионалов. Все врачи провели массу вмешательств по восстановлению функциональности пищевода. Они готовы помочь и вам.
Комфортные условия пребывания в любой клинике. Эмболизация сосудов пищевода не станет причиной боли и выраженного дискомфорта.
Снижение вероятности рецидивов. Методика, применяемая для закупоривания сосуда, позволяет быстро и надежно прекратить кровоток вены (сосуда) пищевода.
Отсутствие дискомфорта при восстановлении функциональности пищевода. Во время эмболизации вены пациент не испытывает боли. Все неприятные ощущения устраняются с помощью специальных препаратов.
Короткий восстановительный период после вмешательства по поводу варикозного расширения вен пищевода. При небольших вмешательствах на сосудах пациента могут выписать уже в день процедуры. При этом специального ухода, сложного лечения, регулярных перевязок не потребуется.
Минимальное количество противопоказаний и осложнений. Успешность операции по эмболизации сосудов пищевода во многом зависит от профессионализма врача
Именно поэтому важно грамотно подойти к выбору хирурга.
Возможности для сохранения органа. Эмболизация пищевода, например, позволяет избежать ряда серьезных проблем.
Источники
- He LL., Ma JL., Jiang Y., Yang JR., Li P., Zhang Y., Wei HS. In Reply. // Ann Hepatol — 2021 — Vol21 — NNULL — p.100313; PMID:33640103
- Lee CM., Lee SS., Choi WM., Kim KM., Sung YS., Lee S., Lee SJ., Yoon JS., Suk HI. An index based on deep learning-measured spleen volume on CT for the assessment of high-risk varix in B-viral compensated cirrhosis. // Eur Radiol — 2021 — Vol31 — N5 — p.3355-3365; PMID:33128186
- Chen Y., Li X. New model predicting gastroesophageal varices and variceal hemorrhage in patients with chronic liver disease. // Ann Hepatol — 2021 — Vol21 — NNULL — p.100275; PMID:33075577
- Huang XQ., Ni LY., Jiang SY., Xia RQ., Ma LL., Wang J., Li F., Chen SY. . // Zhonghua Gan Zang Bing Za Zhi — 2021 — Vol28 — N9 — p.747-752; PMID:33053974
- Li L., Zhang SB., Zhang YN., Ding HG. . // Zhonghua Gan Zang Bing Za Zhi — 2021 — Vol28 — N9 — p.732-736; PMID:33053971
- Chen SY., Huang XQ. . // Zhonghua Gan Zang Bing Za Zhi — 2021 — Vol28 — N9 — p.724-727; PMID:33053969
- Wang X., Luo X., Yang L. The use of balloon-assisted antegrade transvenous obliteration should be cautious. // Eur J Gastroenterol Hepatol — 2021 — Vol32 — N11 — p.1479; PMID:33009175
- Zheng KI., Liu C., Li J., Zhao L., Zheng MH., Wang F., Qi X. Validation of Baveno VI and expanded Baveno VI criteria to identify high-risk varices in patients with MAFLD-related compensated cirrhosis. // J Hepatol — 2021 — Vol73 — N6 — p.1571-1573; PMID:32972730
- Kolb JM., Wani S., Soetikno R., Edmundowicz SA., Hammad H. Endoscopic submucosal dissection for early esophageal and gastric neoplasia in decompensated cirrhosis with varices. // Endoscopy — 2021 — Vol53 — N4 — p.E128-E129; PMID:32757192
- Pinto C., Parra P., Magna J., Gajardo A., Berger Z., Montenegro C., Muñoz P. . // Rev Med Chil — 2021 — Vol148 — N3 — p.288-294; PMID:32730372
Лечение
Чтобы предотвратить развитие кровотечения, больному необходимо принимать препараты, снижающие давление в воротной вене.
Цели лечения варикозного расширения вен пищевода направляются на терапию основного заболевания, провоцирующего портальную гипертензию, и предупреждение кровотечений.
Для профилактики кровотечений больному рекомендуется прием препаратов, снижающих давление в воротной вене. Для этого могут использоваться бета-блокаторы или нитроглицерин. Кроме этого, в план медикаментозной терапии включают витамины, антацидные и вяжущие препараты. При кровотечениях назначаются кровеостанавливающие средства и выполняются переливания плазмы, крови и эритроцитарной массы.
При варикозном расширении вен пищевода больному рекомендуется соблюдение диеты, которая показана при основном заболевании. Принимаемые блюда не должны быть горячими или холодными. Рекомендуется прием пищи небольшими порциями 5-6 раз в день. Пациент должен отказаться от вредных привычек и соблюдать умеренные физические нагрузки.
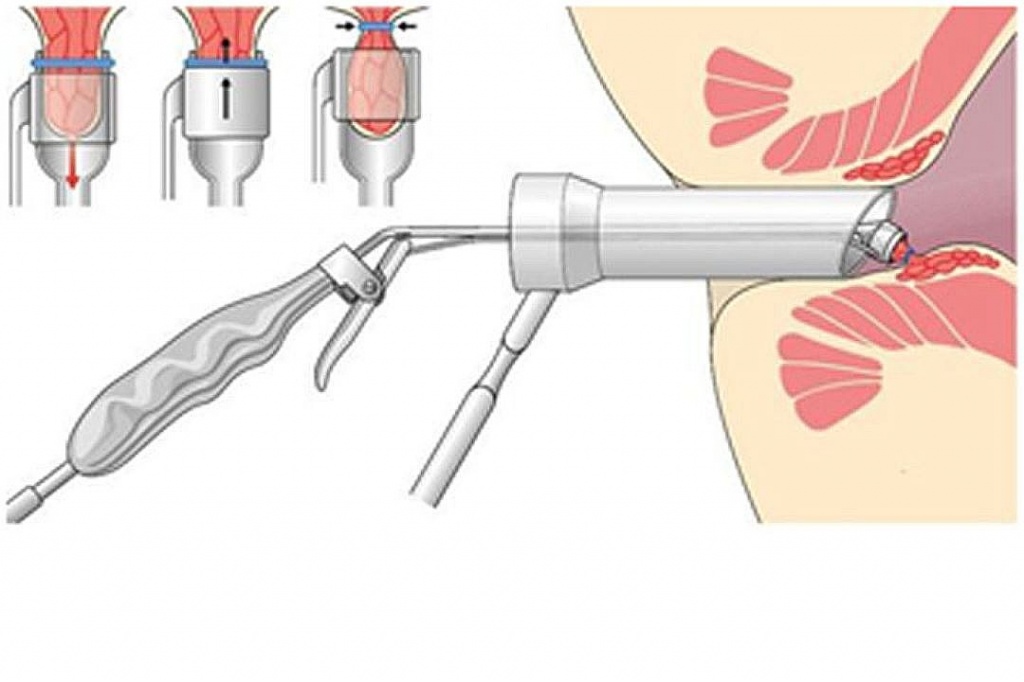
Для остановки кровотечения выполняется экстренная эзофагоскопия, во время которой проводится эндоскопическое клипирование источника кровотечения. Во время этой манипуляции к эндоскопу присоединяется лигирующая насадка. После введения прибора в просвет органа она максимально близко подводится к кровоточащему сосуду и при включении аспиратора втягивает участок вены в насадку. Таким образом на пораженный сосуд набрасывается лигатура или несколько латексных колец, которые перетягивают вену. В результате кровотечение останавливается, а через некоторое время венозный сосуд запустевает и склерозируется.
Кроме клипирования, для остановки кровотечения во время эзофагоскопии могут применяться и другие методики:
- электрокоагуляция сосуда;
- нанесение тромбина или клеевой пленки на пораженную вену.
После остановки кровотечения и стабилизации состояния больного проводится слерозирование варикозно расширенных вен пищевода. Во время этого малоинвазивного хирургического вмешательства в просвет измененных сосудов вводится специальный препарат, обеспечивающий их «запаивание». Через определенное время процедура проводится повторно. Обычно для достижения желаемого результата склерозивание выполняется 4-5 раз в год.
При неэффективности вышеописанных мероприятий больному показано выполнение шунтирования, которое обеспечивает сообщение между воротной веной и системным кровотоком. Цель этих операций направляется на устранение портальной гипертензии и снижение риска развития кровотечения. Для этого могут выполняться следующие виды шунтирования:
- Эндоваскулярное трансъюгулярное внутрипеченочное шунтирование (TIPS). Во время этой операции накладывается шунт между воротной и печеночной венами. Доступ к этим сосудам осуществляется через яремную вену. Катетер вводится в правую печеночную вену и через него вводится игла, при помощи которой выполняется пункция правой ветви или ствола воротной вены. Созданный канал расширяют раздувающимся на катетере баллоном и укрепляют саморасправляющимся металлическим стентом, который обеспечивает сброс крови из портальной вены в системный кровоток.
- Портокавальное шунтирование (ПКШ). При этой методике выполняется анастомоз между воротной и нижней полой веной.
- Селективное спленоренальное шунтирование. Во время этой операции выполняется дистальный анастомоз между селезеночной и левой почечной венами.
При невозможности шунтирования проводится удаление или прошивание вен пищевода. В некоторых случаях выполняется спленэктомия.
1.Когда необходимо шунтирование сосудов печени?
Показанием для проведения внутрипеченочного портосистемного шунтирования является портальная гипертензия, для которой характерно устойчиво повышенное кровяного давление в воротной вене. Воротная вена является основным каналом доставки крови от кишечника к печени.
Если портальную гипертензию не лечить, развиваются тяжёлые осложнения, связанные с варикозным расширением вен органов пищеварения, а также печёночная энцефалопатия (наиболее опасное осложнение, при котором угнетаются нормальные функции печени).
Следствием высокого портального давления также становится увеличение селезёнки в размерах. Возникает высокий риск кровотечений из расширенных вен, проходящих в желудке и пищеводе.
Наиболее современная и эффективная методика лечения портальной гипертензии – трансъюгулярное внутрипеченочное портосистемное шунтирование. Возможности медицинских технологий позволяют проводить такую операцию эндоскопически. Суть лечения заключается в создании сосуда (шунта), проходящего через печень и соединяющего воротную вену с одним из трёх соединяющих печень с сердцем сосудов. Поддержание просвета имплантированного сосуда в открытом состоянии обеспечивается помещением в него стента. В результате шунт принимает на себя часть кровяного потока. Некоторый объём крови, постоянно «сбрасываемый» через имплантат обеспечивает эффект декомпрессии всей портальной системы, снижая кровяное давление в воротной вене. Риск кровотечений и варикоза существенно снижается.
Диагностика
Постановка диагноза воронкообразной грудной клетки – начальный этап диагностики, не составляющий трудностей: обычный визуальный осмотр пациента поможет вынести врачебный вердикт. Более важными и сложными являются:
- оценка компенсаторных возможностей организма и его общего состояния;
- выявление осложнений – в частности, со стороны жизненно важных органов (сердца и легких);
- анализ прогрессирования патологии;
- прогноз для здоровья и жизни такого больного.
Поэтому обследование пациента травматологи и ортопеды проводят с привлечением консультативной помощи смежных специалистов – торакального хирурга, сосудистого хирурга, кардиолога, пульмонолога, невропатолога. При этом осматривают не только место деформации, но и позвоночник.
Физикальное обследование включает осмотр и пальпацию (прощупывание) грудной клетки. При этом определяют симметричность, форму, тип и степень деформации, стадию патологии и возможные проявления других (сопутствующих) врожденных пороков развития. Для оценки характера и степени нарушения при воронкообразной грудной клетке используются:
- торакометрия – измерение параметров грудной клетки (высоты, окружности, ширины межреберных промежутков и так далее);
- специальные индексы.
Для определения последних учитываются:
- выраженность (объем) впадины в области грудины;
- эластичность (податливость) грудной клетки;
- ее способность к экскурсии (поступательным движениям при выполнении вдоха и выдоха);
- ширина грудной клетки
и ряд других показателей.
При помощи измерения пульса, артериального и венозного давления оценивается гемодинамика (ток крови) – при данной патологии наблюдаются:
- стойкая тахикардия – учащение пульса (сердцебиения);
- повышение венозного и артериального давления.
Инструментальные методы исследования, которые привлекаются в диагностике воронкообразной грудной клетки, следующие:
- рентгенография грудной клетки в двух проекциях – поможет проанализировать анатомические особенности костного остова грудной клетки. Также метод позволит оценить расположение сердца и легких;
- компьютерная томография (КТ) – компьютерные срезы позволят получит больше информации про патологические изменения в структурах грудной клетки, вызванные ее деформацией;
- магнитно-резонансная томография (МРТ) – ее цели и задачи практически те же, что и цели и задачи КТ;
- электрокардиография (ЭКГ) – с ее помощью можно выявить смещение электрической оси сердца, а также снижение амплитуды зубцов, которое свидетельствует о нарушении функций миокарда;
- эхокардиография – у ряда больных нередко обнаруживается пролапс митрального клапана. Это несостоятельность и «проваливание» клапана, который отделяет левое предсердие от левого желудочка и в норме не позволяет крови возвращаться против своего тока, в полость левого предсердия во время сокращения левого желудочка;
- спирометрия – измерение различных объективных показателей внешнего дыхания, которое проводится с помощью прибора спирометра. Больной держит во рту мундштук спирометра, ему закрывают нос специальным зажимом и предлагают выполнить ряд дыхательных проб (подышать с разной интенсивностью, частотой и так далее).
Спирометрия является очень важным методом исследования дыхания, который помогает полноценно проанализировать дыхательную функцию. При проведении данного метода определяются такие параметры, как:
- дыхательный объем легких;
- минутный объем дыхания;
- резервные объемы вдоха и выдоха;
- емкость вдоха;
- жизненная емкость легких;
- форсированная жизненная емкости легких;
- максимальная вентиляция легких.
Нарушение двух и более параметров свидетельствует о влиянии деформации грудной клетки на дыхательную функцию.
Из лабораторных методов информативным в диагностике описываемой патологии является определение газового состава крови – при этом выявляются уменьшение количества кислорода и повышение уровня углекислого газа, которые свидетельствуют о нарушенном газообмене в частности и ухудшении дыхательной функции в целом.
Все перечисленные исследования необходимо повторять в динамике – как правило, с возрастом нарушения со стороны органов грудной клетки, возникшие из-за воронкообразной деформации, прогрессируют.
Дифференциальная диагностика не проводится. Грудная клетка имеет характерный вид, поэтому дифференциальная диагностика не требуется.
В клинике Медицина 24/7 консультируют врачи-эксперты мирового уровня
В ряде случаев мы устраиваем личные консультации в формате консилиума, с применением телемедицинских технологий или заочные консультации с ведущими специалистами в требуемой отрасли. Среди специалистов мирового уровня, приезжающих в Россию, и непосредственно в нашу клинику — профессор Шехтер (израильский гуру в области лечения меланомы), профессор Стефан Вагнер (немецкий гуру в области малоинвазивной и восстановительной хирургии), доцент Ирина Стефански (ведущий специалист Израиля по химиотерапии) и ряд других.
Принести пациенту максимальную пользу, вернуть здоровье — в этом весь коллектив клиники «Медицина 24/7» видит свое предназначение.
Ежегодно мы консультируем более 4 500 пациентов с различными заболеваниями, в том числе онкологического, неврологического профиля. Большей части этих пациентов отказали в праве на здоровье — мы возвращаем эту надежду!
3.Техника проведения и риски операции внутрипеченочного портосистемного шунтирования
Современное медицинское оборудование позволяет проводить шунтирование печени малоинвазивно. Все манипуляции производятся под контролем мониторинга эндоскопически. Тем не менее, операционная должна быть укомплектована и готова к проведению экстренных реанимационный мероприятий, поскольку любые вмешательства на печени несут риск кровотечений, и других стремительно развивающихся осложнений.
При необходимости (сопутствующих патологиях или трудностях оперативного доступа) шунтирование проводится путём открытой полостной операции. Такой подход удлиняет восстановительный период, но может быть оправдан в ряде случаев.
Успешность операций внутрипечёночного портосистемного шунтирования составляет 90%, однако в ходе разработки плана операции врач всегда учитывает возможные риски:
- вероятность инфицирования (как при любой другом хирургическом лечении), этот риск в разы меньше при эндоскопическом методе;
- возможные аллергические реакции на используемые препараты;
- нарушения работы почек и сердца во время действия наркоза;
- кровотечения (риск такого плана всегда учитывается при любых операциях на сосудах).
Как происходит хирургическое вмешательство?
Эзофагэктомию выполняют под наркозом. Кроме того, пациенту может быть установлен эпидуральный катетер — тонкая трубка, которую вводят через прокол на спине в эпидуральное пространство, окружающее спинной мозг. Это может потребоваться для эффективного обезболивания в послеоперационном периоде.
Продолжительность операции зависит от выбранного типа хирургического вмешательства. Хирург удаляет пищевод, выполняет пластику желудком или участком кишки. Также при злокачественной опухоли чаще всего удаляют окружающие ткани, близлежащие лимфатические узлы. После завершения вмешательства накладывают швы или соединяют края раны специальным хирургическим клеем.
Причины варикозного расширения вен
Наследственность играет значительную роль в развитии варикозного расширения вен, так как именно от родителей нам могут передаваться особенности строения сосудов. Если один из родителей страдает от этого заболевания, то предпосылки к расширению вен наверняка будут и у ребенка. Это не означает обязательное проявление симптомов варикоза, генетика может сработать, а может и не проявиться. Но этот человек всегда будет в зоне риска. Этот риск увеличивается, если работа человека будет связана с деятельностью, когда нужно постоянно стоять на ногах. Подъем и ношение тяжестей также может повредить слабые стенки вен. Так уж устроен человек, его физиология и анатомия, что вены ног, испытывая регулярные серьезные нагрузки, растягиваются, образуя варикозные узлы.
Как это ни печально, основную группу представляют женщины
Конечно, важно понимать, что эта участь ждет не всех женщин, к счастью, но предрасположенность к заболеванию вен у них выше, чем у мужского пола. Главные причины, по которым происходит такая несправедливость — гормональные перестройки в организме, которые могут привести к размягчению и ослаблению венозной стенки
Например, это происходит во время особого состояния организма женщины – беременности, а также родов. После 50 лет наступает период, когда организм перестраивается, его еще называют климаксом. Более того, уже сегодня доказано, что прием заместительной гормональной терапии также является фактором риска развития и прогрессирования варикоза.
Беременность – еще один фактор, способствующий появлению варикозного расширения вен.
Избыточная масса тела также является значимым фактором в развитии венозной недостаточности. Лишние килограммы – это дополнительная нагрузка на ноги и вены, которая провоцирует варикозное расширение и мешает его лечению.
Еще одной причиной может стать хирургическое вмешательство и травмы.
Если вы, казалось бы, не подходите ни под один вышеописанный критерий, то оцените свой образ жизни. Люди с сидячей работой, которые не любят физическую активность, тоже входят в зону риска.
Редко один из факторов становится причиной этой патологии вен. Чаще всего срабатывает совокупность признаков.
Чтобы оставаться здоровым, полным сил и энергии, важно вовремя сдавать ряд необходимых анализов, оценивать риски возникновения патологий и бороться с ними на первых стадиях развития. Все вышеуказанные причины, которые увеличивают риск появления данного заболевания, можно свести к минимуму
В первую очередь, рекомендуется избегать статических нагрузок, ношение тяжестей без необходимости. Во-вторых, давайте вашим ногам отдыхать (позиционные разгрузки) – больше двигайтесь, при возможности присаживайтесь, а не стойте. В домашних условиях можно делать своего рода зарядку – лежать, подняв ноги выше уровня сердца
Все вышеуказанные причины, которые увеличивают риск появления данного заболевания, можно свести к минимуму. В первую очередь, рекомендуется избегать статических нагрузок, ношение тяжестей без необходимости. Во-вторых, давайте вашим ногам отдыхать (позиционные разгрузки) – больше двигайтесь, при возможности присаживайтесь, а не стойте. В домашних условиях можно делать своего рода зарядку – лежать, подняв ноги выше уровня сердца.
Постановка диагноза

Диагностика ВРВП осуществляется аппаратным методом. Также пациенту предстоит сдать комплекс анализов.
- В ходе первого обращения больному ВРВП назначают общий анализ крови и тесты на различные показатели, включая биохимию.
- Для определения варикоза проводится исследование функции печени.
- При ВРВП сдается анализ асцитической жидкости.
- Если пациент жалуется на симптомы, характеризующие варикозный узел пищевода, может быть назначено фиброэзофагоскопическое исследование. Оно предусматривает осмотр внутренних органов специальным прибором. При необходимости им же можно взять биопсию из вены пациента с варикозом.
- Одновременно применяется УЗИ как аппаратный метод поверхностного исследования брюшной полости.
- При варикозе применяется методика компьютерной томографии.
- Для проверки предварительного диагноза ВРВП врач может назначить рентгенографическое исследование зоны с варикозом.
На основании диагностики назначается конкретное лечение ВРВП.