Артрит плечевого сустава — под гнетом болезни
Содержание:
- Диагностика
- Как вовремя установить диагноз
- Вопросы пользователей (3)
- Диагностика
- Каково клиническое течение подагрического артрита?
- Повреждения вращательной манжеты
- Клинические формы плечевого артрита
- Как делают массаж?
- Подход к лечению заболевания в нашей клинике
- Симптомы подагрического артрита
- Диагностика
- Первичные симптомы ПТСР
- Лечение артроза плечевого сустава
- Симптомы гнойного артрита
- Что такое артрит?
Диагностика
Поставить правильный диагноз в домашних условиях невозможно, поэтому при подозрении на травму сустава нужно обращаться к врачу. Во время обследования выявляется характер течения заболевания и степень поражения сустава.
Диагностика начинается с осмотра врача, затем он направляет пациента на дополнительные исследования:
- Лабораторные:
- общеклинические исследования крови и мочи – выявляется наличие воспалительный процесса;
- биохимические – выявление функциональных нарушений в организме в целом;
- иммунологические – выявляют насколько адекватно реагирует на воспаление иммунная система;
- ПЦР и микробиологические (посев суставной жидкости на питательные среды) – проводится при подозрении на присоединение инфекции, выявляет не только инфекцию, но и ее чувствительность к антибиотикам.
- Инструментальные:
- УЗИ – объем суставной жидкости и степень заинтересованности мягких тканей;
- рентгенография – выявляет костные нарушения в суставе;
- КТ и МРТ – более точное выявление внутрисуставных и околосуставных нарушений; применяются для уточнения деталей;
- диагностическая артроскопия – осмотр внутренней поверхности суставной полости; при необходимости берется на исследование синовиальная жидкость и кусочек ткани.
Хруст в суставах — когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Как вовремя установить диагноз
Ранняя диагностика имеет жизненно важное значение. Хотя болезнь не вызывает летальных исходов, в результате грубой деформации резко нарушается кровоток плеча
Исход — повышенное тромбообразование в крупных сосудах, снабжающих кровью верхнюю конечность. Кроме того, при тяжелых клинических проявлениях резко страдает качество жизни больного. Поэтому диагностику необходимо проводить досконально, стараясь выявить болезнь на самых ранних стадиях.
В программу обследования входят:
- клинический минимум;
- расширенная биохимия крови;
- «ревматологическая панель»;
- рентгенография сустава в двух проекциях;
- компьютерная томография плеча;
- МРТ при наличии сомнений в диагнозе;
- артроскопия в сложных клинических случаях с проведением лечебных мероприятий.
Обычные анализы даже на поздних стадиях не обладают большой диагностической значимостью. Однако их выполнение позволяет исключить системный характер заболевания.
Деформирующий артроз плечевого сустава 1 степени на рентгенограмме практически незаметен. Иногда удается установить небольшое сужение суставной щели. Однако при более серьезном обследовании – КТ или МРТ, поражение костно-хрящевой структуры четко заметно. Видны начальные деформации суставных поверхностей, отек подлежащих мягких тканей, небольшая узурация.
Деформирующий артроз плечевого сустава 2 степени проявляется уже значительными изменениями. Их можно представить так:
- резкое сужение суставной щели;
- деструкция суставных поверхностей;
- краевые остеофиты – костные разрастания;
- дефицит хрящевой прослойки;
- грубая узурация костных структур;
- остеопорозные изменения плечевой кости.
ДОА плечевого сустава 2 степени уже необратим, поэтому нужно стремиться к установлению диагноза именно на 1 стадии.
Терминальный процесс сопровождается грубой деформацией суставных поверхностей с полным исчезновением синовиальной жидкости. Хрящевые структуры истончаются, движения в сочленении прекращаются, формируется контрактура, а затем анкилоз. В этой стадии только хирургическое лечение способно облегчить жизнь больного.
Вопросы пользователей (3)
Диагностика
Как правило, для постановки диагноза плечелопаточного периартрита иногда достаточно осмотра врача и выполнения пациентом определенных функциональных тестов. Дополнительные методы исследования такие, как УЗИ или МРТ позволяют визуализировать измененную соединительную ткань капсулы сустава и подтвердить предварительный диагноз врача. Кроме того, для исключения возможных других заболеваний желательно проведение лабораторных исследований. Наиболее информативно из методов диагностики это МРТ, позволяющее четко визуализировать не только капсулу сустава, но и морфологические изменения всех тканях сустава.
Каково клиническое течение подагрического артрита?
Для подагрического артрита характерно стадийное течение патологического процесса:
- I стадия. Бессимптомная гиперурикемия.
- II стадия. Острый подагрический артрит.
- III стадия. Период между приступами.
- IV стадия. Хроническая тофусная подагра. Кристаллы моноурата натрия откладываются подкожно, в синовиальные ткани или в субхондральной зоне костей.
I стадия. Бессимптомная, асимптоматическая гиперурикемия (продромальный период: диспептические явления, подавленное настроение, полиурия). Может быть психоэмоциональное возбуждение. Образно об этом писал T. Sydenham: «яркое солнце перед бурей».
Характерно:
1) повышение содержания мочевой кислоты в крови при отсутствии клинических признаков отложения кристаллов (то есть без артрита, тофусов, нефропатии или уратных камней). Гиперурикемия повышает риск развития подагры и нефролитиаза, однако во многих случаях подобных поражений нет.
2. Гиперурикозурия. Значительно повышает риск формирования уратных камней у лиц с экскрецией мочевой кислоты более 1000 мг/сут. У таких больных возможна острая обструкция мочевых путей — одна из форм острой почечной недостаточности, часто сопровождающая противоопухолевую химиотерапию. Другие лекарственные препараты, способствующие гиперурикозурии, представлены в табл. 7.
Высокая нагрузка пуриновыми основаниями приводит к внезапному повышению содержания мочевой кислоты в крови с последующим выпадением кристаллов в мочевых путях.
II стадия. Острый подагрический артрит. Поражение суставов является основным клиническим признаком подагры. Оно может проявляться острым подагрическим артритом, интермиттирующим артритом или хроническим артритом с отложением периартикулярных тофусов. Чаще эта первая манифестная форма подагры. Приступ развивается у большинства больных (80–90%) среднего или старческого возраста с предшествующей асимптоматической гиперурикемией в течение 20–30 лет.
Самостоятельное затихание воспалительного процесса в суставе при подагре определяется способностью фагоцитов переваривать кристаллы и выделять ряд антивоспалительных факторов, в частности трансформирующий фактор роста бета.
III стадия. Межприступный период. Выделение межприступного периода имеет принципиальное практическое значение, поскольку систематическое лечение в этот период позволяет не только предотвратить дальнейшее прогрессирование болезни, но и будет способствовать обратному развитию уже образовавшихся тофусов. Наступает после окончания первого приступа и может прерваться следующей острой атакой. Но и в межприступный период подагра продолжает прогрессировать. Лишь примерно у 7% больных после первого эпизода подагры повторных атак не отмечают.
Некоторые больные подагрой испытывают приступ лишь однажды в жизни, другие — многократно. Хотя между первым и вторым приступом иногда проходит 40 лет и более, у 75% больных второй приступ наблюдается в течение 2 лет после первого. В межприступный период боль в суставах не отмечается. Однако у 62% повторные приступы возникают в течение первого года болезни.
В типичных случаях в межприступный период пациенты не предъявляют жалоб, но если больной не получает лечения, то каждая последующая атака протекает тяжелее и межприступный период сокращается.
IV стадия (финальная). Хроническая тофусная подагра. При хронической подагре симптомы в пораженных суставах полностью не устраняются. Для этой формы заболевания характерно появление тофусов, хроническое течение артрита. Хронический подагрический артрит развивается в тех суставах, в которых ранее отмечалось несколько острых подагрических приступов, проходивших без остаточных явлений
Такое течение заболевания наблюдается как результат недостаточного лечения острых приступов или, что особенно важно, тактики лечения в межприступный период
Повреждения вращательной манжеты
К повреждению сухожилий вращательной манжеты могут приводить несколько причин:
- дегенеративные изменения;
- сужение пространства между акромионом и головкой плечевой кости;
- травма;
- хроническая травматизация.
Дегенеративные изменения связаны с нарушением кровообращения сухожилий вращательной манжеты, процессом старения и износом тканей, а также с качественными изменениями коллагеновых волокон в составе сухожилий.
Сужение пространства между акромионом и головкой плечевой кости (импинджмент-синдром) возникает на фоне особого строения акромиального отростка или после получения травмы. Сухожилие надостной мышцы, проходящее в данном пространстве, попадает как бы в тиски и постепенно сдавливается.
Характерными травмами являются падение на область плечевого сустава или на вытянутую вперед руку, резкое поднятие тяжести, резкое отведение руки в сторону.
Частые микротравмы области плечевого сустава возникают у людей тяжелого физического труда и бросающих атлетов. К типичным профессиям можно отнести и тех, у кого работа связана с длительным положением руки на уровне 90и выше. Это, к примеру, парикмахеры, стоматологи, электрики, плотники, маляры.
Симптомы разрыва вращательной манжеты.
Небольшие разрывы или частичные повреждения могут проходить бессимптомно. Но чаще всего ведущим признаком является боль. При факте травмы боль возникает резко, а при повторяющихся нагрузках она усиливается постепенно и со временем нарастает. Наибольшая интенсивность боли определяется при отведении руки по дуге от 60 до 120. Периодически боль усиливается ночью и приводит к нарушению сна.
Во время осмотра можно выявить снижение силы мышц травмированной конечности. Болевые ощущения ограничивают объем движений в плечевом суставе и приводят к развитию контрактуры (тугоподвижности).
Консервативное лечение
Частичные повреждения сухожилий вращательной манжеты могут быть со стороны суставной поверхности, со стороны акромиона или внутри сухожилия. Лечение целесообразно начать с консервативных методов. Основная задача – устранить причину возникновения патологического процесса и купировать воспаление. Пациенту необходимо снизить свои физические нагрузки. Врачом назначаются противовоспалительные препараты, физиотерапия, лечебная физкультура. При отсутствии подтверждения полнослойного разрыва возможно введение субакромиально кортикостероидных препаратов с целью обезболивания и уменьшения воспаления.
В последнее время большое внимание уделяется возможности регенерации тканей. Как современный альтернативный метод безоперационного укрепления мягкотканных структур плеча применяется внутрисуставное введение обогащенной тромбоцитами плазмы (PRP) в комбинации с ударно-волновой терапией (УВТ)
Консервативное лечение также рассматривается в качестве подготовительного этапа перед хирургическим вмешательством.
Операция
Полнослойный разрыв может затрагивать как одно сухожилие, так и несколько. Массивные повреждения вращательной манжеты в ряде случаев характеризуются, как невосстановимые и требуют открытых операций с целью пластического замещения дефектов сухожилия или перемещения других мышц в зону разрыва.
Биодеградируемые импланты Титановые импланты
Для основной массы разрывов применяются современные технологии артроскопического шва. Артроскопия выполняется под эндотрахеальным наркозом, который может сочетаться с проводниковой анестезией нервов плечевого сплетения. На операционном столе уже под анестезией пациент укладывается в положение «пляжного кресла». Артроскопическое вмешательство подразумевает выполнение 4-5 проколов по 5мм по периметру плечевого сустава, в который вводится камера и микрохирургические инструменты. С их помощью производится декомпрессия сухожилия, очистка и расширение субаромиального пространства. Шов сухожилия выполняется после установки в головку плечевой кости специальных винтов (якорей) с прикрепленными к ним нерассасывающимися нитями. За счет нитей сухожилия прошиваются и фиксируются в головке плечевой кости.
Наилучшие результаты оперативного лечения разрыва вращательной манжеты прослеживаются в сроки до 3 месяцев с момента травмы.
Клинические формы плечевого артрита
В течении разных клинических форм артритов есть свои особенности.
Острый гнойный плечевой артрит
Начинается и протекает остро, с выраженной лихорадкой, нарушением общего состояния, сильными воспалительными болями, отеком, покраснением околосуставных тканей. Состояние может быть тяжелым, осложняется распространением гноя на окружающие ткани и сепсисом. При гнойном артрите больному необходима экстренная медицинская помощь.
Посттравматический
Протекать посттравматический артрит плечевого сустава может остро и хронически. Если повреждение было закрытым, воспалительный процесс имеет асептический характер и со временем может проходить самопроизвольно. Но в некоторых случаях в сустав попадает инфекция и развивается гнойный воспалительный процесс, который может принимать хроническое течение. Требуется своевременное назначение активного лечения, а затем восстановительной терапии.
Инфекционный
Некоторые инфекционные заболевания сопровождаются поражением плечевого сустава. Так, при туберкулезе плечевой артрит начинается незаметно. Появляются умеренные болевые ощущения в одном из суставов, усиливающиеся при движении. Постепенно на стороне поражения развивается атрофия мышц, и одна рука выглядит тоньше другой. Нарушается суставная функция, могут развиваться свищи с выходом на поверхность кожи воспалительного экссудата. Течение длительное, поддается только специфической противотуберкулезной терапии.
Ревматоидный
При плечевом артрите ревматоидного происхождения редко происходит единичное поражение плечевого сочленения. Обычно аутоиммунный воспалительный процесс сначала развивается в мелких суставчиках, а затем уже происходит симметричное развитие плечевого артрита. Воспалительный процесс имеет волнообразный или непрерывно рецидивирующий характер, сопровождается болями, припухлостью при обострении и постепенным снижением функции плеча за счет склероза суставной капсулы и разрушения суставного хряща.
Ревматроидный артрит плечевого сустава может привести к разрушению суставного хряща
Реактивный
Развивается после перенесенных мочеполовых, кишечных или носоглоточных инфекций. Реактивный артрит начинается через неделю после перенесенной инфекции. Плечевые суставы поражаются редко (в 6% случаев). Появляется припухлость и болезненность, которая в большинстве случаев проходит самостоятельно за 1 – 1,5 месяца. Но иногда течение начинает принимать хроническую форму с волнообразным течением и развитием суставной тугоподвижности. При болезни Рейтера воспаление в плече сочетается с уретритом и поражением глаз.
Идиопатический
Развивается в основном у детей и подростков. Диагноз идиопатического воспаления ставится только поле исключения всех остальных суставных заболеваний. Точно причины данной патологии не установлены, но имеет значение наследственная предрасположенность ребенка. Девочки болеют чаще. Протекает заболевание волнообразно, с рецидивами и ремиссиями, часто является причиной ранней инвалидности ребенка.
Псориатический
Поражение плеча при псориазе возникает редко и носит асимметричный характер. Чаще всего заболевание развивается на фоне уже имеющихся характерных поражений мелких концевых суставов пальцев, ногтей и кожных высыпаний. Появляется некоторая припухлость и болезненность плеча. Нарушение движений вначале появляется за счет болевого синдрома. Особенностью плечевого артрита при псориазе является то, что он с трудом поддается лечению.
Подагрический
Плечевой артрит при подагре развивается редко. Гораздо чаще поражаются мелкие суставчики нижних конечностей. Но иногда на этом фоне начинается подагрическое воспаление в плече. Приступ связан с отложением в суставных и околосуставных тканях солей мочевой кислоты. Начинается он внезапно, часто ночью, сопровождается покраснением, отечностью тканей и сильными болями. Продолжается приступ но нескольких часов до нескольких дней, затем самопроизвольно проходит без каких-либо последствий. При повторяющихся приступах в плече развиваются дистрофические нарушения, формируется артроз с нарушением функции.
Деформирующий артрозоартрит
Заболевание может быть исходом большинства плечевых артритов, протекающих хронически с обострениями и ремиссиями. Постепенно происходит разрастание костной ткани с деформацией сустава и нарушением его функции. Проявляется ноющими болями и ограничением движений. Во время обострений боли усиливаются, в месте поражения появляется небольшая припухлость.
Как делают массаж?
Методика проведения массажа существенно зависит от симптоматики, основного заболевания и его происхождения
Важно также учитывать, с какой целью выполняется процедура, и на каком этапе болезни.. Стандартный способ лечебного массажа плеча:
Стандартный способ лечебного массажа плеча:
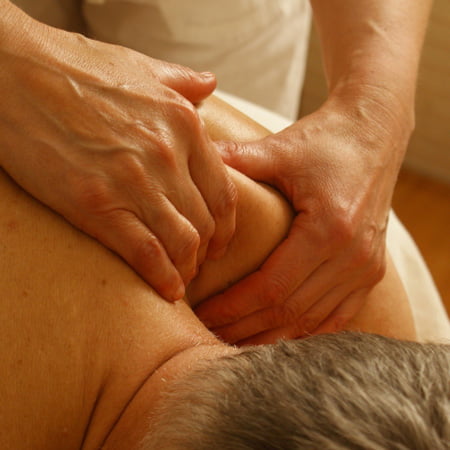
1. Начинайте с поглаживания. Движения выполняются в проксимальной части руки. Они идут в направлении плечевого сустава, вверх. Вначале делают обхватывающее поглаживание, затем – круговое.
2. Дальше следует делать перекрестное растирание ребрами ладоней. Эта процедура занимает до 20 секунд.
3. Переходите к растиранию подушечками пальцев. Выполняются спиралевидные движения. Воздействие не должно быть чрезмерно болезненным для пациента. Хотя в случае болевого синдрома, оно может вызывать небольшой дискомфорт.
4. Делайте растирание-сдвигание. Оно выполняется ладонями. На плечо следует давить спереди и сзади. Прижимать нужно не настолько сильно, чтобы вызвать боль. Но всё же воздействие должно быть достаточным, чтобы кожа смещалась. Круговые движения выполняются до 20 секунд.
5. Затухающие поглаживания. Выполняются ладонями в направлении вверх, от середины плеча к плечевому суставу.
Подход к лечению заболевания в нашей клинике
В московском медицинском центре «Парамита» к лечению острых воспалительных процессов в суставах относятся с особым вниманием. Прежде всего, пациента тщательно осматривают и проводят экстренное обследование, позволяющее выявить показания для срочной госпитализации
При появлении таких показаний больного направляют в стационар.
Если заболевание протекает не тяжело, то лечение проводится в клинике с использованием:
- самых современных методов и медикаментов, разработанных на базе передовых научных и лечебных учреждений;
- традиционных восточных методик, столетиями применяемых в Китае и Тибете для лечения таких болезней; врачи нашего центра прошли подготовку по данным методикам в ведущих клиниках Китая.
Лечение позволяет в максимально короткие сроки устранить беспокоящие пациента симптомы. Улучшение больной ощущает уже после первого сеанса иглорефлексотерапии (ИРТ). После устранения воспаления больным проводится курс реабилитации, позволяющий навсегда забыть о больных суставах. Специалисты клиники «Парамита» смогут помочь любому пациенту!
Симптомы подагрического артрита
Появлению первых симптомов подагрического артрита предшествует порой длительное увеличение концентрации уратов в крови. Поэтому мужчинам после 40 лет, а женщинам после наступления менопаузы нужно периодически проверять содержание солей мочевой кислоты (МК) в крови
Особенно важно это для тех, у кого близкие родственники страдают подагрой. Подагрический артрит развивается при концентрации в крови уратов свыше 0, 4 ммоль/л
Но при наличии такого показателя артрит проявляется только у пятой части больных, остальные могут не подозревать о наличии у себя риска развития подагры.
Первичные признаки
Первый приступ острого подагрического артрита начинается внезапно. Появляются резкие боли в пораженном суставе, ткани над ним отекают, кожа краснеет. Боли очень сильные. Может повышаться температура тела, нарушаться общее состояние больного.
Сильные боли в пораженном суставе, высокая температура тела и плохое состояние больного — первые признаки подагрического артрита.
В половине случаев подагрический артрит начинается с поражения одного сустава. Обычно это первый плюснефаланговый сустав стопы. Могут также поражаться коленный, локтевой, мелкие суставы кисти и др.
Симптомы подагрического артрита особенно выражены в ночное время.
Явные симптомы
Атака подагрического артрита продолжается от 2 дней до 2 – 3 недель. Затем наступает полная ремиссия без каких-либо последствий. Следующий приступ обычно развивается в течение года, но иногда ремиссия продолжается несколько лет.
Острый подагрический артрит может рецидивировать в течение ряда лет, но постепенно его течение становится хроническим. Асимметрично поражается несколько суставов, в том числе, обязательно I плюснефаланговый на нижних конечностях.
Под кожей на разгибательной поверхности суставов, а также в области ушных раковин появляются тофусы – мелкие поверхностные узелки или более крупные подкожные узлы, имеющие хрящевую консистенцию. Они безболезненные, но могут воспаляться во время обострения подагрического артрита. В таком случае они становятся болезненными и иногда прорываются на поверхность кожи в виде беловатой массы.
Могут появиться приступы мочекаменной болезни – ураты отлагаются на стенках мочевыводящих путей, а также в почках, что приводит к нарушению их функции.
Когда нужно срочно обращаться к врачу
За медицинской помощью нужно обращаться, если:
- появились суставные боли, сопровождающиеся резким покраснением и отеком тканей; повысилась температура тела, появились озноб и недомогание;
- появились сильные приступообразные боли в нижней части спины – приступ мочекаменной болезни;
- суставные боли беспокоят и в межприступный период – признак хронического течения подагрического артрита.
Диагностика
При подозрении на нагноение сустава (для этого иногда бывает достаточно осмотра врача) пациента госпитализируют и все обследование проводится в условиях стационара:
Лабораторные исследования крови:
- общий анализ – выявляет наличие и выраженность воспалительного процесса;
- биохимический — белки острой фазы воспаления;
- иммунологический – антитела к инфекционным возбудителям и аутоантитела (антитела к собственным тканям организма).
Исследования синовиальной жидкости:
- ПЦР – быстрое выявление инфекции полимеразной цепной реакцией; последующим бакпосевом все данные по возбудителю инфекции уточняются;
- микробиологические – посев на питательные среды для выявления возбудителя инфекции и его чувствительности к антибиотикам.
Инструментальные исследования:
- УЗИ – наличие большого объема жидкости в суставной полости;
- рентгенологические данные – костные изменения в полости сустава;
- компьютерная томография (КТ) – более точное исследование костных структур;
- магнитно-резонансная томография (МРТ) – исследование мягких тканей;
- диагностическая артроскопия – осмотр внутренней поверхности сустава и взятие синовиальной жидкости (СЖ) на исследование; может быть заменена аспирационной биопсией – взятием СЖ на исследование шприцем (пункция сустава).
Внимание: провести полноценное обследование в домашних условиях невозможно!
Хруст в суставах — когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Первичные симптомы ПТСР
Сверхбдительность. Человек пристально следит за всем, что происходит вокруг, словно ему постоянно угрожает опасность. Часто сверхбдительность проявляется в виде постоянного физического напряжения. Физическое напряжение может выполнять защитную функцию.
Преувеличенное реагирование. При малейшей неожиданности человек делает стремительные движения (бросается на землю при звуке низко пролетающего вертолета, резко оборачивается и принимает боевую позу, когда кто- то приближается к нему из-за спины), внезапно вздрагивает, бросается бежать, громко кричит и т,д.
Притупленность эмоции. Бывает, что человек полностью или частично утратил способность к эмоциональным проявлениям.
Агрессивность. Стремление решать проблемы с помощью грубой силы. Хотя, как правило, это касается физического силового воздействия, но встречается также психическая, эмоциональная и вербальная агрессивность.
Нарушения памяти и концентрации внимания. Человек испытывает трудности, когда требуется сосредоточиться или что-то вспомнить, по крайней мере, такие трудности возникают при определенных обстоятельствах. В некоторые моменты концентрация может быть хорошей, но стоит появиться какому-либо стрессовому фактору, как человек теряет способность сосредоточиться.
Непрошеные воспоминания. Это наиболее важный симптом, дающий право говорить о присутствии посттравматического стрессового расстройства.
В памяти внезапно всплывают жуткие, безобразные едены, связанные с травмирующим событием. Эти воспоминания могут возникать как во сне, так и во время бодрствования.
Яркие образы прошлого обрушиваются на психику и вызывают сильный стресс. Главное отличие от обычных воспоминаний состоит в том, что по- сттравматические «непрошеные воспоминания» сопровождаются сильными чувствами тревоги и страха.
Непрошеные воспоминания, приходящие во сне, называют ночными кошмарами. У ветеранов войны эти сновидения часто (но не всегда) связаны с боевыми действиями.
Галлюцинаторные переживания. Это особая разновидность непрошеных воспоминаний о травмирующих событиях, с той разницей, что при галлюцинаторном переживании память о случившемся выступает настолько ярко, что события текущего момента как бы отходят на второй план.
В этом «галлюцинаторном», отрешенном состоянии человек ведет себя так, словно он снова переживает прошлое травмирующее событие; он действует, думает и чувствует так же, как в тот момент, когда ему пришлось спасать свою жизнь.
Проблемы со сном (трудности с засыпанием и прерывистый сон). Регулярное недосыпание, приводящее к крайнему нервному истощению, дополняет картину симптомов посттравматического стресса.
Мысли о самоубийстве. Человек часто думает о самоубийстве или планирует какие-либо действия, которые, в конечном итоге, должны привести его к смерти,
«Вина выжившего». Чувство вины из-за того, что выжил в тяжелых испытаниях, стоивших жизни другим, нередко присуще тем, кто страдает от «эмоциональной глухоты» (неспособности пережить радость, любовь, сострадание и тщ.) со времени травмирующих событий. Многие жертвы посттравматического стрессового расстройства готовы на что угодно, лишь бы избежать напоминания о трагедии, о гибели товарищей. Сильное чувство вины иногда провоцирует приступы самоунижительного поведения.
У ветеранов современных войн с постгравматическим стрессовым расстройством наряду с первичными симптомами имеют место и вторичные симптомы посттравматического стрессового расстройства.
К вторичным симптомам посттравматического стрессового расстройства, наблюдаемым у пациентов многие годы, относят: депрессию, тревогу, импульсивное поведение, алкоголизм (токсикоманию), соматические проблемы, нарушения чувства времени, нарушения Эго-функционирования .
Лечение артроза плечевого сустава
Лечение артроза плечевого сустава зависит от степени поражения: на 1 и 2 стадии заболевание может быть успешно остановлено или замедленно правильным подбором препаратов. При обширном разрушении единственным способом восстановить подвижность и полностью прекратить боли является хирургическая операция- артроскопия с «чисткой» сустава.
Медикаментозное лечение
Медикаментозное лечение артроза плеча направлено на снижение симптомов и восстановление хрящевой ткани. Для этого используются следующие группы препаратов:
- нестероидные противовоспалительные средства (диклофенак, ибупрофен, нимесулид, мелоксикам и их производные): блокируют воспалительные реакции и снижают болевые ощущения; выпускаются в виде таблеток, мазей, свечей и в инъекционной форме;
- гормональные средства (кортикостероиды): используются при неэффективности НПВС, обладают сходным действием; хороший эффект оказывают препараты пролонгированного действия, введенные непосредственно в полость сустава;
- спазмолитики, витамины группы В: применяются для уменьшения спазма мышц, неизбежно сопровождающего запущенный артроз;
- хондропротекторы (хондроитин, глюкозамин и их комбинации): предназначены для длительного приема, направлены на восстановление хрящевой ткани;
- препараты, улучшающие микроциркуляцию (никотиновая кислота, пентоксифиллин и другие): опосредованно стимулируют процессы регенерации за счет улучшения кровоснабжения пораженной области;
- блокаторы ферментов (контрикал, гордокс): частично замедляют разрушение хрящевой ткани.
Подбор конкретных препаратов, их дозы, кратности приема и длительности курса осуществляется только врачом! Важно помнить, что самолечение может стать причиной ускорения дегенерации сустава и вызвать другие побочные эффекты.
Физиотерапия
Физиотерапевтические методики и лечебная физкультура значительно облегчают течение заболевания и усиливают действие лекарственных препаратов. Доказан хороший эффект от следующих процедур:
- магнитотерапия: обезболивает, снимает воспаление, улучшает микроциркуляцию и стимулирует регенерацию хрящевой ткани;
- ударно-волновая терапия: воздействие акустических волн определенной частоты способствует разрушению остеофитов, что облегчает движения в пораженном суставе;
- электрофорез, фонофорез: введение лекарственных средств (обезболивающих, хондропротекторов) в ткани с помощью электрических импульсов или ультразвука; способствует лучшему усвоению препаратов;
- массаж и лечебная физкультура: дозированные нагрузки на сустав и интенсивное мануальное воздействие стимулируют кровообращение в тканях.
Как и лекарственные препараты, физиотерапия, массаж и ЛФК должны назначаться и проводиться под контролем специалиста. Если в спокойный период они пойдут на пользу, то воздействие на фоне острого воспалительного процесса может стать причиной усиления болей.
Хирургическое лечение
Последняя стадия артроза плеча сопровождается выраженными симптомами и требует хирургического лечения. Большинство изменений, произошедших в результате дегенерации, является необратимыми, вот почему единственным способом вернуть человеку подвижность является эндопротезирование. Пострадавший сустав заменяется современным протезом, который полностью берет на себя его функции. Эта операция особенно эффективна в молодом и среднем возрасте, поскольку позволяет годами жить без боли.
Симптомы гнойного артрита
Очень важно знать все проявления пиогенного артрита, так как от своевременности обращения за медицинской помощью зависит не только здоровье, но и жизнь больного.
Первые признаки
Острый гнойный артрит в большинстве случаев начинается внезапно, с высокой температуры тела, озноба, головной боли, недомогания. Одновременно появляется покраснение (гиперемия) и отек околосуставных тканей над пораженным суставом, сопровождающиеся сильными болями. Поражается обычно один сустав, чаще всего тазобедренный или коленный.
Подострое начало заболевания также встречается, но реже. Температура тела при этом нормальная или субфебрильная (слегка повышенная), из общих нарушений может беспокоить слабость и недомогание. Суставы отекают незначительно, но болевой синдром присутствует всегда. Особенно трудно заметить воспаление в тазобедренных и крестцово-подвздошных суставах. Часто процесс вначале носит асептический характер и только потом у же появляются явные симптомы нагноения.
Множественное поражение суставов встречается при наличии у больного хронического артрита, в первую очередь – ревматоидного (РА). Первичные проявления пиогенного артрита редко бывают выражены, так как больные принимают противовоспалительные препараты. У таких пациентов нагноения редко выявляются на ранних стадиях.
Все это признаки могут появиться после эндопротезирования – замены разрушенного сустава на искусственный. Нагноение может развиваться в первые 3 месяца после операции или в более поздний период при попадании инфекции в суставную полость с поверхности кожи или с током крови из отдаленных очагов.
Явные симптомы
Начавшийся пиогенный артрит самостоятельно не пройдет, он будет прогрессировать. Нарастают, как общие симптомы (лихорадка, интоксикация), так и местные: болевой синдром, покраснение и отечность над воспаленным суставом. Больной не может пошевелить конечностью и принимает вынужденное положение, позволяющее ему хоть как-то уменьшить боль. Если в этот период ему не будет оказана медицинская помощь, начнутся тяжелые осложнения.
У детей чаще всего поражаются тазобедренные суставы. Иногда артрит протекает остро, с выраженными общими и местными симптомами. Но достаточно часто ребенок просто ощущает боль в конечности при движении. Большой объем мягких тканей над тазобедренным суставом не позволяет сразу увидеть признаки воспаления.
Часто гнойный артрит проявляется только болью в конечности при движении
Когда обращаться к врачу
Гнойный артрит – это тяжелое, опасное для жизни заболевание, поэтому к врачу следует обращаться при появлении следующих симптомов:
- резкое повышение температуры тела в сочетании с покраснением, отеком и болями в области сустава;
- воспаление сустава после перенесенной травмы, даже незначительной; особенно, если процесс сначала имеет невыраженный характер (асептическое воспаление), а через некоторое время резко повышается температура, суставы опухают, появляется невыносимая боль (признаки нагноения);
- небольшое повышение или нормальная температура, усиление болей и воспаления в одном или нескольких суставах у больных хроническим артритом, особенно, РА;
- появление у ребенка непонятных, иногда не очень сильных болей в суставе при движении при отсутствии лихорадки и общих нарушений.
Что такое артрит?
Артрит – это собирательное название для различных заболеваний суставов, которые объединены одним общим свойством – воспаления. Оно затрагивает как сам сустав, так и прилегающие сухожилия, связки и кости, зачастую с их разрушением. Обычно артрит проявляется болью, припухлостью, покраснением кожи над пораженным суставом и ограничением подвижности. Больше всего распространены такие виды патологии: ревматоидный, подагрический, септический, реактивный и идиопатический.
Артрит и артроз – взаимосвязанные явления, но не одно и то же. Артрит – воспаление сустава, артроз – разрушение, износ сустава. Эти явления почти всегда сопровождают друг друга, но знак равенства между ними ставить нельзя.