Алгоритм внутрикожной инъекции
Содержание:
- Внутрикожное введение лекарственных средств
- Область применения процедуры
- Подготовка к постановке укола
- 4.2. Внутримышечные инъекции
- Техника
- Внутривенные инъекции
- Что замедляет синтез коллагена
- Техника введения инсулина при помощи шприц-ручки:
- Осложнения и некоторые способы их устранения
- Этапы проведения микротоковой терапии
- Медицинское использование
- Как выполняется процедура
- Внутрикожная инъекция, нюансы и алгоритм выполнения — Вакцинация
- Внутрикожные инъекции, как делать
- Выбор места инъекций инсулина
Внутрикожное введение лекарственных средств
Материалы и инструменты
Манипуляционный столик, кушетка, две емкости для дезинфекции, шприц инъекционный одноразовый (объемом 1 мл), игла инъекционная стерильная длиной (не более 13–15 мм), лоток стерильный, лоток нестерильный, контейнер для сбора отходов, антисептик для обработки инъекционного поля, антисептик для обработки рук, 2 салфетки или 2 ватных шарика, мыло жидкое, перчатки нестерильные – (пара), дезинфицирующие средства.
Перед выполнением инъекции уточните фамилию пациента, проверьте название препарата и соответствие его дозы назначению врача. Уточните у пациента индивидуальную переносимость препарата, соберите аллергологический анамнез. Объясните пациенту цель и ход предстоящей манипуляции, получите информированное согласие на парентеральное введение препарата. Важным требованием техники безопасности при выполнении инъекции является обработка рук по гигиеническому стандарту до и после манипуляции и использование медицинских перчаток.
Обработайте руки по стандарту гигиенической обработки.
Соберите одноразовый инъекционный шприц по стандарту.
Наберите в шприц лекарственный препарат (раствор) по стандарту набора лекарственного препарата из ампулы или флакона и положите его в стерильный лоток.
Разместите необходимое оснащение на манипуляционном столике.
Выберите безопасное положение для инъекции в зависимости от вводимого препарата и состояния пациента.
Предложите пациенту занять удобное положение (сидя или лежа) или помогите ему занять удобное положение.
Выберите и осмотрите анатомические области, которые обычно используются для внутрикожного введения лекарственных средств: верхнюю треть наружной поверхности плеча, среднюю треть внутренней поверхности предплечья.
Убедитесь в отсутствии признаков воспаления и повреждения кожи, отека и инфекции и пропальпируйте планируемый участок инъекции.
Наденьте нестирильные перчатки.
Смочите кожным антисептиком 2 ватных шарика.
Одним обработайте инъекционное поле, другим – место инъекции. Сбросьте шарики в контейнер.
Большим и указательным пальцами левой руки натяните кожу в месте инъекции.
Возьмите шприц в правую руку и введите в кожу инъекционную иглу срезом вверх под углом 10–15 градусов на глубину среза иглы.
Медленно вводите препарат до образования «лимонной корочки», появление которой свидетельствует о корректно выполненной манипуляции.
Аккуратно извлеките иглу, не прижимая ватный шарик к месту инъекции.
Сбросьте использованные одноразовые инструменты и изделия медицинского назначения в контейнер для сбора отходов.
Обработайте руки по гигиеническому стандарту.
Сделайте запись о выполнении инъекции в документах учета.
Рис. 10. Безопасная техника подкожной инъекции
Рис. 11. Захват складки кожи треугольной формы для выполнения подкожной инъекции
Область применения процедуры
Внутрикожные инъекции обычно применяются в следующих целях:
- Диагностика путем введения небольших, безопасных для организма, объемов препаратов, содержащих в себе возбудитель заболевания или аллерген, реакция на которые подлежит измерению и оценке через установленное время. Примеры — пробы Бюрне (на бруцеллёз), Манту (на туберкулёз), Касони (на эхинококкоз, т. е. на одну из групп гельминтозов). В том числе, для определения чувствительности к антибиотикам вводят 0.1 мл вещества, что соответствует 1 000 ЕД.
- Местная анестезия используется, чаще всего, в рамках послойной инфильтрационной (при несложных операциях) или комплекса обезболивающих инъекций для косметологических манипуляций и вмешательств. Например, Лидокаин (ксилокаин), Тримекаин, Бупивакаин (маркаин), Наропин.
- Косметологические инъекции используются при проведении комплексных процедур по омоложению или изменению внешности.
- Вакцинация для формирования устойчивости организма к различным заболеваниям.
Как правило, всё это водные, масляные растворы или суспензии, не требующие одновременного введения общего объема более 1 мл.
Примечание
Нельзя вводить внутрикожно растворы раздражающих веществ (например, 10% раствор кальция хлорида), гипертонические растворы. Такие препараты могут вызвать местный некроз (омертвение) тканей. При выборе данного метода доставки лекарства в организм, следует внимательно прочесть инструкцию к препарату и убедиться, действительно ли он допускается для проведения в/к инъекции.
Подготовка к постановке укола
Соблюдение этих несложных правил позволяет значительно увеличить возможность успешного проведения процедуры, снизить риски осложнений.
- Первоначально следует правильно подобрать иглу и шприц. Если вы не выяснили это при покупке препарата, то ознакомиться со справочной информацией по шприцам и иглам можно здесь. В основном, для в/к введения подходят шприцы на 1–2.5 кубика, иглы длиной 10–15 или 20 мм и сечением 0.4 мм.
Примечание
Не следует использовать инсулиновый шприц для в/к введения, т. к. он имеет градуировку, соответствующую только единицам инсулина в то время, как объем других препаратов (например, анестетиков) может предусматривать иной способ измерения.
- Тщательно помыть и продезинфицировать руки независимо от того, используете вы стерильные медицинские перчатки, или нет.
- Собрать и подготовить всё необходимое.
- При необходимости, приготовить раствор согласно инструкции к лекарству и действуя по порядку, рассмотренному здесь.
Уверенность в себе не менее важна. Предварительно можно потренироваться делать такие уколы, используя обычную сырую куриную грудку.
4.2. Внутримышечные инъекции
Наиболее удобным местом для внутримышечных инъекций является ягодичная область. Чтобы не попасть в нерв или сосуды этой области следует пользоваться точкой Галло. Эта точка образуется пересечением двух линий: горизонтальной, проходящей на два поперечных пальца выше большого бугра бедра, и вертикальной, определяющей внутреннюю треть ягодицы от ее двух наружных третей.
После подготовки места инъекции и шприца иглу, направленную перпендикулярно к месту инъекции, быстро извлекают, прижимая кожу в месте инъекции П пальцем левой руки (рис. 4.3).
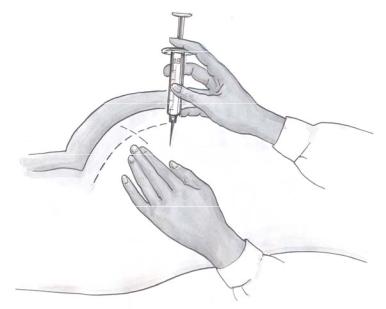
Алгоритм внутримышечной инъекции
1. Обработать руки.
2. Попросить больного лечь на топчан.
3. Собрать шприц, набрать 5-10 мл лекарства, поменять иглу, выпустить воздух.
4. Обработать ватой, смоченной спиртом, вначале большую площадь верхнего квандранта ягодицы, затем непосредственно место инъекции.
5. Взять шприц в правую руку.
6. Растянуть кожу первым и вторым пальцами.
7. Шприц надо держать перпендикулярно коже — под углом 90, ввести иглу в мышцу.
8. Ввести лекарство.
9. Удалить иглу быстрым движением. Сделать лёгкий массаж места
инъекции, не отнимая вату от поверхности кожи.
При введении лекарства из ампул, её необходимо предварительно встряхнуть, затем надпилить пилочкой. Ватным шариком, смоченным спиртом отломить узкий конец ампулы. Ампулу с масляным раствором предварительно следует подогреть на водяной бане до Т-38 0 С и сделать инъекцию тёплого раствора.
Рис. 4.3. Техника внутримышечных инъекций.
Техника
Подкожные инъекции выполняются путем очистки области инъекции с последующей инъекцией, обычно под углом к коже при использовании шприца и иглы или под углом 90 градусов (перпендикулярно) при использовании ручки для инъекций. Подходящий угол инъекции зависит от длины используемой иглы и глубины подкожно-жировой клетчатки в коже конкретного человека. Угол в 90 градусов всегда используется для приема лекарств, таких как гепарин . При введении под углом кожа и подлежащая ткань могут быть защемлены вверх перед инъекцией. Инъекция проводится медленно, продолжительностью около 10 секунд на миллилитр введенной жидкости, и игла может оставаться на месте на 10 секунд после инъекции, чтобы гарантировать полное введение лекарства.
Оборудование
иглы , используемой может варьироваться от 25 до 27 калибра датчика, в то время как длина может колебаться в пределах от 1 / 2 — дюймового с 5 / 8 — дюймовой для инъекций с помощью шприца и иглы. Для подкожных инъекций, вводимых с использованием таких устройств, как ручки для инъекций, используемая игла может быть толщиной от 34 калибра (обычно 30-32 калибра) и короткой от 3,5 мм (обычно от 3,5 до 5 мм). Подкожные инъекции также могут осуществляться с помощью помпы, в которой используется канюля, вводимая под кожу. Конкретный размер / длина иглы, а также пригодность устройства, такого как ручка или насос, зависят от характеристик слоев кожи человека.
Локации
Места подкожных инъекций
Обычно используемые места инъекций включают:
- Наружная область плеча .
- Живот, избегая 2-дюймового круга вокруг пупка.
- Передняя часть бедра , между 4 дюймами от верхней части бедра и 4 дюймами выше колена.
- Верхняя часть спины.
- Верхняя часть ягодиц сразу за тазовой костью .
Выбор конкретного места инъекции зависит от вводимого лекарства, при этом гепарин почти всегда вводится в брюшную полость, а также от предпочтений. Часто или многократно вводимые инъекции следует вводить каждый раз в другом месте, либо в одном и том же месте, либо в другом месте, но, по крайней мере, на расстоянии одного дюйма от недавних инъекций.
Самостоятельное администрирование
В отличие от внутримышечных или внутривенных инъекций, подкожные инъекции могут легко выполняться людьми с небольшими навыками и необходимой подготовкой. Места инъекции для самостоятельной инъекции лекарства такие же, как и для инъекции медицинским работником, и этому навыку можно научить пациентов с помощью изображений, видео или моделей подкожной клетчатки для практики. Людей, которым предстоит самостоятельно вводить лекарство подкожно, следует обучить тому, как оценивать и менять место инъекции при возникновении осложнений или противопоказаний. Самостоятельное введение путем подкожной инъекции, как правило, не требует дезинфекции кожи за пределами больницы, так как риск заражения чрезвычайно низок, но вместо этого рекомендуется перед введением обеспечить чистоту места и рук человека.
Внутривенные инъекции
Как струйно внутривенно вводить лекарства и растворы
- Перед выполнением инъекции уточните фамилию пациента, проверьте название препарата и соответствие его дозы назначению врача.
- Обработайте руки.
- Соберите одноразовый инъекционный шприц.
- Наберите в шприц лекарственный препарат (раствор) из ампулы или флакона и положите его в стерильный лоток.
- Разместите необходимое оснащение на манипуляционном столике.
- Выберите безопасное положение для инъекции в зависимости от вводимого препарата и состояния пациента.
- Предложите пациенту занять удобное положение (сидя или лежа) или помогите ему занять удобное положение.
- Выберите и осмотрите планируемый участок венопункции. Убедитесь в отсутствии признаков воспаления и повреждения кожи, отека и инфекции.При выполнении внутривенной инъекции в области локтевой ямки венозный жгут петлей вниз накладывается на среднюю треть плеча – желательно поверх рукава рубашки или одноразовой медицинской салфетки.Подложите под локоть пациента клеенчатую подушку, чтобы он мог полностью разогнуть ее в локтевом суставе.Предложите пациенту несколько раз сжать кисть в кулак и разжать, затем сжать пальцы в кулак, удерживая их в таком положении, и выберите достаточно наполненную вену.
- Наденьте нестирильные перчатки.
- Смочите 2 ватных шарика кожным антисептиком. Одним обработайте инъекционное поле, другим – место инъекции. Сбросьте шарики в контейнер.
- Возьмите шприц в правую руку, фиксируя канюлю указательным пальцем и удерживая цилиндр инъекционного шприца остальными пальцами.
- Предложите пациенту сжать пальцы в кулак.
- Левой рукой натяните кожу над веной и зафиксируйте ее.
- Вводите инъекционную иглу срезом вверх.
- Проколите кожу рядом с веной и, пройдя примерно 15 мм в подкожно-жировой клетчатке параллельно вене, пунктируйте вену поворотом иглы. При корректном выполнении венопункции ощущается «провал в пустоту».
- Убедитесь в том, что игла попала в вену, легко потянув поршень шприца на себя. Если в шприц поступила кровь, снимите жгут, предложите пациенту разжать кулак и повторно убедитесь в том, что игла остается в вене.
- Вводите лекарственный препарат в соответствие с рекомендациями врача.
- Во избежание попадания пузырьков воздуха в кровоток, всегда оставляйте в шприце несколько миллилитров раствора.
- При выполнении венопункции и на протяжении всей процедуры необходимо следить за самочувствием пациента, фиксируя отсутствие вздутия в месте инъекции и постоянно пальпируя кончик инъекционной иглы в вене.
- Извлеките иглу, сразу же прижав к месту инъекции ватный шарик, смоченный антисептиком.
- Наложите поверх шарика давящую повязку и предложите пациенту зажать ее, согнув руку в локтевом суставе на 5–7 минут.
- Сбросьте использованные одноразовые инструменты и изделия медицинского назначения в контейнер для сбора отходов.
- Обработайте руки по гигиеническому стандарту.
- Сделайте запись о выполнении венопункции в документах учета.
Что замедляет синтез коллагена
Для начала разберемся, что такое коллаген. Это структурный белок, составляющий 9/10 дермы, обеспечивающий тонус и упругость кожи. Снижение выработки коллагена происходит из-за низкой активности фибробластов – клеток соединительной ткани. Когда их деление происходит медленно, в дерме происходит следующее: новых коллагеновых связей оказывается недостаточно, а старые спиралевидные соединения коллагеновых волокон «расслабляются», превращаясь из пружинок в веревочки. Из-за этого кожа провисает. Это естественный процесс, которым, однако, можно управлять.
И все же, почему коллагена становится меньше? Снижение выработки коллагена связано с:
- нарушением баланса витаминов, микроэлементов;
- гормональным дисбалансом;
- воздействием свободных радикалов;
- вредными привычками;
- воздействием погодных условий (солнце, ветер);
- злоупотреблением кофеиносодержащими напитками.
Врачи клиники Марины Рябус для улучшения синтеза коллагена и укрепления существующих коллагеновых соединений назначают комплексную терапию, включающую в себя:
- прием БАДов;
- коррекцию режима питания;
- ультразвуковое, радиоволнововое, лазерное омоложение тканей;
- инъекции коллагеносодержащего препарата Нития.
Техника введения инсулина при помощи шприц-ручки:
- Подготовьте шприц-ручку. Если нужно ввести НПХ-инсулин (мутный), его следует хорошо перемешать (10 раз согнуть в локте вытянутую руку со шприц-ручкой, пока раствор не станет равномерно мутным).
- Перед набором дозы при каждой инъекции рекомендуется выпустить 1-2 единицы инсулина в воздух для того, чтобы удостовериться в работоспособности шприц- ручки.
- При помощи наборного кольца выставьте необходимую дозу в окошке корпуса.
- Оголите место на коже, куда будете вводить инсулин. Протирать спиртом место инъекции не нужно
- Большим и указательным пальцами возьмите кожу в складку (кроме случаев введения инсулина в область бедра иглой 5-6 мм, в этом случае этот пункт пропускается)
- Введите иглу у основания кожной складки под углом 40-60 градусов (при введении инсулина в область бедра 5-6 мм иглой угол 90 градусов).
- Не отпуская складку (!), нажмите до упора на поршень шприца.
- Отпустите складку и одновременно извлеките наполовину иглу.
- Подождите несколько секунд (нужно посчитать до 10).
- Если все сделано правильно, то на конце иглы будет капелька инсулина, а место инъекции после отведения глаз Вы не найдете (не будет крови или вытекшего обратно инсулина).
Осложнения и некоторые способы их устранения
При проведении данного вида процедур наиболее распространены такие осложнения, как местное инфицирование в результате нарушения стерильности и некротические процессы вследствие введения лекарств, не рассчитанных на подкожное введение, либо попадание несовместимых веществ в кровеносный сосуд. Обе ситуации характерны развитием местного воспаления тканей и требуют обязательного лечения.
Местное инфицирование
Чаще всего приводит к абсцессу. Поэтому, при появлении первых признаков (покраснения, болевых ощущений, отека) нужно как можно быстрее обработать место укола антисептическим расствором и наложить спиртовой или полуспиртовой компресс.
Некроз
Может возникнуть по причине ошибочного введения под кожу сильно раздражающего вещества (10% хлорида кальция, например). В течение первого часа проявляются и усиливаются колющие боли на участке укола. Появляется гиперемия, иногда сопровождаемая цианозом, отёк. Отеки могут сопровождаться появлением волдырей. В конечной стадии образуются некротические язвы, что свидетельствует об окончании процесса местного отмирания тканей.
При появлении первых признаков следует немедленно прекратить введение препарата и наложить жгут выше места инъекции. Далее, попытаться, воспользовавшись другим стерильным шприцом, по возможности «откачать» введенное лекарственное средство. Или же, если время упущено, напротив, «обколоть» данную область дистиллированной водой для инъекций или физраствором. По возможности, лучше приготовить раствор с одним из этих инъекционных растворителей и новокаином, взятом в концентрации 0.5% , и обколоть проблемное место сразу именно им. Это значительно уменьшит концентрацию введенного раздражающего вещества и обезболит место проблемной процедуры. Спустя 10–20 минут на это место следует наложить грелку со льдом.
При варианте развития некроза это место следует обработать зелёнкой (бриллиантовая зелень) или раствором марганцовки (перманганат калия) и наложить стерильную повязку.
Прочие
Могут проявляться и другие негативные реакции, характерные для подкожных и внутримышечных инъекций, такие как инфильтрат, аллергические реакции, абсцесс.
Рекомендуем почитать:
- Как приготовить раствор для инъекций
- Как подобрать иглу и шприц для постановки укола
- Установка внутривенного катетера и правила ухода за ним
- Как поставить себе внутримышечную инъекцию?
- Как поставить капельницу?
- Как сделать укол внутривенно?
- Как сделать подкожную инъекцию самому себе?
Этапы проведения микротоковой терапии
Для того чтобы справиться с имеющимися проблемами врач-косметолог должен четко понимать, каким образом он будет воздействовать на слои кожи (эпидермис, дерму) и мышцы. Последние при микротоковой терапии не сокращаются. Слабоимпульсный ток достигает сухожильного органа Гольджи в мышцах и, в зависимости от манипуляций врача, стимулирует или расслабляет тонус мышцы. Это помогает, например, бороться со складками на лице.
Поэтому уже при первом посещении специалист определяет, сколько процедур понадобится для получения стойкого результата, по каким линиям и каким образом он будет прорабатывать зону лица, шеи, декольте.
Сама процедура включает следующие этапы:
Тщательный демакияж.
Создание контактной среды.
Лимфодренажный массаж – многие специалисты предпочитают выполнять его в перчатках. Легкими массажными движениями они прорабатывают все дренажные линии по направлению к лимфатическим узлам. Уровень мощности микротоков корректируется во время массажа в зависимости от ощущений пациента.
Основная часть – воздействие на кожу специальными электродами с металлической манипулой или ватными палочками. При использовании электродов движения могут быть точечными или линейными. Последовательно прорабатываются все основные мышцы
Особое внимание уделяется участкам кожи с заломами и морщинами. Зона вокруг глаз и лоб прорабатываются только в том случае, если клиент предварительно не делал инъекции ботокса, так как микротоки укорачивают срок его действия.
В заключение возможна симметричная проработка обеих частей лица.
Нанесение маски или крема.
Длительность процедуры составляет в среднем до 40-45 минут. Периодичность – 2 раза в неделю, курс – 10-12 процедур. Если после этого раз в месяц проводить поддерживающую процедуру, результат курса сохранится в течение года.
Процедура микротоковой терапии
Медицинское использование
Инсулиновая помпа с подкожной инъекцией
Подкожная инъекция вводится в жировую клетчатку подкожной клетчатки , расположенную ниже дермы и эпидермиса . Они обычно используются для приема лекарств, особенно тех, которые нельзя вводить перорально, поскольку они не всасываются из желудочно-кишечного тракта . Подкожная инъекция всасывается медленнее, чем вещество, введенное внутривенно или в мышцу , но быстрее, чем лекарство, вводимое перорально.
Лекарства
Лекарства, обычно вводимые путем подкожной инъекции, включают инсулин , моноклональные антитела и гепарин . Эти лекарства нельзя вводить перорально, поскольку их молекулы слишком велики для всасывания в кишечнике. Подкожные инъекции также могут использоваться, когда предпочтительны повышенная биодоступность и более быстрое действие по сравнению с пероральным введением. Они также являются самой простой формой парентерального введения лекарств для непрофессионалов и связаны с меньшими побочными эффектами, такими как боль или инфекция, чем другие формы инъекций.
Инсулин
Пожалуй, наиболее распространенным лекарством, вводимым подкожно, является инсулин. Хотя с 1920-х годов предпринимались попытки перорального введения инсулина, большой размер молекулы затруднял создание препарата с абсорбцией и предсказуемостью, близкой к подкожным инъекциям инсулина. Почти всем людям с диабетом 1-го типа требуется инсулин как часть схемы лечения, и меньшая часть людей с диабетом 2-го типа также нуждается в инсулине — только в США им выписываются десятки миллионов рецептов в год.
Исторически инсулин вводили из флакона с помощью шприца и иглы, но его также можно вводить подкожно с помощью таких устройств, как ручки для инъекций или инсулиновые помпы . Инсулиновая помпа состоит из катетера, который вводится в подкожную клетчатку и затем закрепляется на месте, чтобы инсулин можно было вводить несколько раз через одно и то же место инъекции.
Люди также могут использовать подкожную инъекцию для (самостоятельного) приема рекреационных наркотиков . Это можно назвать вздрагиванием кожи . В некоторых случаях введение запрещенных наркотиков таким образом связано с небезопасной практикой, ведущей к инфекциям и другим побочным эффектам. В редких случаях это приводит к серьезным побочным эффектам, таким как амилоидоз АА . Рекреационные наркотики, которые, как сообщается , вводятся подкожно, включают кокаин , мефедрон и производные амфетамина , такие как ПММА .
Как выполняется процедура
выбранное место инъекции обрабатывают спиртосодержащими салфетками или ватой с антисептиком;
кожа обрабатывается в диапазоне 5-8 см вокруг места прокола;
для проведения диагностических проб на коже делают разметку;
при проколе срез иглы должен быть направлен вверх;
после введения препарата на коже должна образоваться папула белого цвета;
после иглу аккуратно извлекают;
важно помнить, что обрабатывать или прижимать салфеткой кожу после укола нельзя.
В случае неправильного введения препарата происходит воспалительный процесс, который требует лечения. Чтобы избежать этого, обращайтесь только в специализированные клиники, где работают настоящие профессионалы.
Внутрикожная инъекция, нюансы и алгоритм выполнения — Вакцинация
Уточните, приходилось ли пациенту ранее встречаться с данной процедурой:
- если да, то по какому поводу и как он её перенёс?
- если нет, то необходимо объяснить пациенту суть процедуры.
- Получите согласие пациента на проведение процедуры.
- Вымойте руки.
- Придайте пациенту удобное положение (лежа на спине или сидя), при котором хорошо доступна предполагаемая область инъекции.
- Попросите пациента освободить ее от одежды.
- Путем осмотра и пальпации определите непосредственное место предстоящей инъекции.
- Наденьте маску.
- Наденьте перчатки (если они уже надеты — обработайте их ватным шариком, смоченным спиртом).
- Обработать место инъекции антисептиком. Обычно пользуются двумя или тремя шариками со спиртом или другим антисептиком. (Петроспирт) Мазки необходимо делать в одном направлении. Подождать пока спирт высохнет.
- Взять заправленный шприц с иглой, направленной срезом вверх под углом 0-5°, почти параллельно коже, так, чтобы срез иглы скрылся в толще эпидермиса. (схема действия и фото)
- Ввести препарат внутрикожно. На месте инъекции должен образоваться волдырь. (фото)
- Извлечь иглу, не прижимая место инъекции шариком смоченным спиртом. Объяснить пациенту, что на место инъекции не должна попадать вода в течение 1-3 суток (если проводилась одна из диагностических проб).
- Спросить пациента о самочувствии. Удостовериться, что он чувствует себя нормально.
Осложнения и их устранения
Внутрикожные инъекции, как делать
При внутрикожной инъекции тонкой иглой делают инъекцию в толщу кожи под острым углом на небольшую глубину. При правильной постановке иглы после введения раствора образуется небольшое округлое возвышение, схожее на лимонную корку.
Маленький пузырек воздуха может вызвать нагноение при внутрикожной или подкожной инъекции и закупорку сосуда (эмболию) — при внутривенной.
Набрав раствор, шприц держат иглой кверху, и неспешно выдвигая поршень, выталкивают из него воздух и часть раствора так, чтобы в нем не осталось пузырьков воздуха.
Наиболее распространенные риски во время инъекции:
- Попадание инфекции в организм, вызывая инфекции локализованные или генерализованные.
- Введение лекарственного средства для подкожную жировую ткань при выполнении внутримышечного (предотвращено за счет использования длинных игл).
- Введение воздуха в кровь путем внутривенной инъекции, в результате чего воздушной эмболии .
- Повреждение седалищного нерва во время внутримышечной инъекции в ягодицу.
Участок кожи, намеченный для внутрикожной инъекции, тщательно протирают ватой, смоченной спиртом или йодом.
Место прокола кожи после любого вида инъекций обрабатывают раствором йода или же на 2-3 минуты закрывают смоченной в спирте ватой.
Жидкие лекарственные растворы насасывают в шприц из стеклянной ампулы или флакона через иглу, а масляные растворы без иглы.
Внутрикожные пробы проводят, выполняя диагностические пробы:
- на туберкулез — с туберкулином;
- на бруцеллез — с бруцеллином;
- на туляремию — с тулярином;
- с лекарственным препаратом — для определения аллергических реакций.
Внутрикожные пробы отличаются высокой чувствительностью к аллергенам. Поверхностную анестезию (обезболивание) проводит хирург, выполняя «Лимонную корочку».
Рекомендации для медсестры Рекомендации для медсестры:
После введения препарата образуется папула — белесоватое возвышение кожи.
Выбор места инъекций инсулина
Для инъекций инсулина используются :
- передняя поверхность живота (самое быстрое всасывание, подходит для инъекций инсулина короткого и ультракороткого действия перед приемами пищи, готовых смесей инсулинов)
- переднее-наружная поверхность бедра, наружная поверхность плеч, ягодицы (более медленное всасывание, подходит для инъекций пролонгированного инсулина)
Оптимальная скорость всасывания инсулина достигается при инъекции его в подкожно-жировую клетчатку. Внутрикожное и внутримышечное попадание инсулина приводит к изменению скорости его всасывания и изменению сахароснижающего эффекта.
Как «попасть» в подкожно-жировую клетчатку?
- сформировать складку подкожно-жировой клетчатки (большим и указательным пальцем)
- при длинне иглы 5-6 мм и инъекции в бедро при ИМТ более 18,5 кг/м2 можно не формировать складку
- инъекции в область живота или плеча без формирования складки сопряжены с высоким риском попасть в мышцу
- не распускать складку до окончания инъекции
- инъекцию проводить под углом 40-60° (при инъекции в бедро без формирования складки иглой 5-6 мм угол 90°)
- не следует пользоваться слишком длинными иглами:
- универсальной длинной иглы, подходящей для всех является 5-6 мм (для детей единственно возможная)
- для пациентов с нормальным весом допустима длинна 5-8 мм
- для пациентов с избыточным весом допустима длинна 8-12 мм
Как избежать возникновения уплотнений подкожно-жировой клетчатки (липодистрофий)?
- менять места инъекций в пределах одной области, отступая от места предыдущей инъекции по 2 см
- менять иглы шприц-ручек (хотя бы после 3 инъекций)







