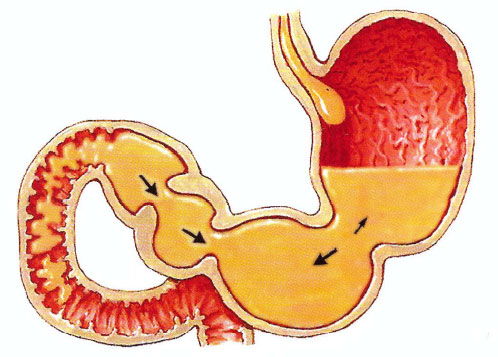
Стеатогепатит: причины и лечение
Содержание:
- Клиническая картина
- ГЕПАТОЗ ПЕЧЕНИ: СИМПТОМЫ И ЛЕЧЕНИЕ
- Диагностика и прогноз
- Виды стеатогепатита
- Профилактика
- Online-консультации врачей
- Лечение
- К каким докторам следует обращаться если у Вас Жировой гепатоз (стеатоз) печени:
- Симптомы
- Цены на прием врача и лечение стеатогепатита печени в Москве
- Лечение радиоактивным йодом
- Симптомы стеатоза
- Диагностические мероприятия
- Как диагностируется НАЖБП?
- Источники
- Лечение диффузионного токсического зоба
- Консервативное лечение
- Хирургическое лечение
- Лечение радиоактивным йодом
Клиническая картина
Острый жировой Гепатоз развивается без отчетливого продромального периода и проявляется бурно прогрессирующей печеночноклеточной недостаточностью с диспептическим синдромом, желтухой и геморрагическим диатезом. Печень обычно не увеличена или увеличение ее незначительно. Характерна выраженная гипогликемия (см.). В крови обнаруживают лейкоцитоз, повышенную активность щелочной фосфатазы; активность аминотрансфераз и показатели тимоловой пробы нормальны или незначительно повышены.
Для хрон, жирового Г. характерно увеличение размеров печени, иногда значительное. Печень имеет гладкую поверхность, тупой край, уплотненную консистенцию. Часто наблюдаются слабость, боли в правом подреберье, диспептические явления. Показатели функциональных проб печени мало изменены — чаще всего увеличен печеночный клиренс при проведении вофавердиновой и бромсульфофталеиновой проб (см. Бромсульфофталеиновая проба, Вофавердиновая проба), активность аминотрансфераз в крови увеличена незначительно, имеется невыраженная диспротеинемия.
Холестатический Г. проявляется синдромом внутрипеченочного холестаза: желтуха различной интенсивности, зуд кожи, светлый кал, темная моча, в сыворотке крови повышена активность щелочной фосфатазы, лейцинаминопептидазы, увеличено содержание липидов (холестерина, фосфолипидов и соответственно (бета-липопротеидов), желчных к-т. Гепатомегалия непостоянная. Может присоединиться цитолитический синдром.
Холестатические Г.— чаще острое заболевание, но может наблюдаться и затяжное течение. Холестатический Г. беременных, как правило, проходит сразу после родов, но нередко повторяется при последующих беременностях. Описана генетически детерминированная возвратная форма доброкачественного внутрипеченочного холестаза .
Синдром Жильбера обнаруживают чаще у больных юношеского и молодого возраста, нередко в связи с инфекционным гепатитом и другими острыми инфекционными заболеваниями. Болеют чаще мужчины. Основные симптомы: легкая, меняющейся интенсивности желтуха, слабость, диспептические явления, проявления вегетативной дистонии, боли в животе, небольшое увеличение размеров печени. Гипербилирубинемия (см.) обусловлена преимущественным увеличением в крови свободного (непрямого) билирубина. Периодически наблюдается небольшое повышение активности аланинаминотрансферазы, сорбитдегидрогеназы. Течение заболевания хроническое с обострениями.
При синдроме Криглера—Найяра желтуха резко выражена, она развивается в первые дни или часы после рождения, сопровождается тяжелыми неврологическими нарушениями, обусловленными токсическим действием свободного билирубина. Больные отстают в физ. и психическом развитии. Периодически наблюдаются изменения показателей функциональных проб печени. Гипербилирубинемия превышает 20 мг%, обнаруживают только свободный билирубин.
Синдромы Дубина—Джонсона и Ротора проявляются в молодом возрасте. Основной симптом — желтуха, обусловленная преимущественным накоплением связанного (прямого) билирубина в крови. Больные жалуются на диспептические нарушения, повышенную утомляемость, боли в животе. Наблюдается небольшое увеличение размеров печени, периодически — незначительное изменение показателей функциональных проб печени. Синдром Дубина—Джонсона чаще встречается у мужчин. При проведении бромсульфофталеиновой пробы у больных с синдромом Дубина—Джонсона содержание краски в крови повторно повышается (после 45 мин.), у больных с синдромом Ротора выведение краски замедлено. При синдроме Дубина—Джонсона обычно как при пероральной, так и при внутривенной холецистографии (см.) желчные пути и желчный пузырь либо вовсе не контрастируются, либо наполняются слабо и с опозданием, а при синдроме Ротора — не контрастируются даже и при внутривенной холецистографии. Течение обоих синдромов хроническое, волнообразное.
ГЕПАТОЗ ПЕЧЕНИ: СИМПТОМЫ И ЛЕЧЕНИЕ
Гепатоз печени развивается постепенно, поэтому в начале заболевания проявление симптомов гепатоза печени минимально и трудно поддаётся идентификации. Постепенное нарастание недостаточности печёночных клеток с течением десятилетий приводит к появлению таких неспецифических симптомов гепатоза печени, как усталость, потеря веса и аппетита. Появляются и проявления нарушений со стороны желудочно–кишечного тракта: тошнота, рвота, метеоризм.
Лабораторно: повышаются ферменты печени: АСТ, АЛТ, ЛДГ . Они являются составной частью клеток, поэтому, если клетки печени разрушаются, повышаются их значения в крови. Щелочная фосфатаза образуется в жёлчном пузыре и его протоках. Для подтверждения диагноза гепатоза этого недостаточно. Однако, это может стать сигналом того, что в организме развивается воспаление.
УЗИ: печень увеличена, но сохранена однородность ее ткани — эхогенность повышена. Если процесс гепатоза печени выражен – обнаруживается «зернистость» паренхиматозной ткани.
Компьютерная томография: увеличение органа, возможно обнаружить участки жировой инфильтрации.
Биопсия печени: тонкий срез небольшого кусочка печени изучают ее под микроскопом. При этом можно выявить патологические изменения в тканях органа.
Гепатоз — как лечить? В основе механизмов повреждения гепатоцита лежит активация перекисных процессов мембраны клетки. Поэтому, помимо диеты и лечения сопутствующей или первичной болезни, вызвавшей жировой гепатоз, необходимо провести восстановление гепатоцита и его мембраны. Для этого активно используют две группы препаратов:
- гепатопротекторы — повышают устойчивость гепатоцитов к влиянию патологических факторов. Гепатопротекторы действуют стабилизирующее на поврежденные мембраны клеток и другие важные органеллы. Печень – орган, способный к самовосстановлению (регенерации), поэтому гепатопротекторы так же косвенно стимулируют этот процесс. Влияет данная группа препаратов и на выделение жёлчи.
- антиоксиданты — замедляют биохимические реакции окисления, в которых участвуют свободные радикалы. Свободные радикалы повреждают клеточные мембраны. Антиоксиданты нейтрализуют свободные радикалы и сохраняют мембрану клеток. Именно мембрана клетки подвержена перекисному окислению липидов, которых в ней множество.
Диагностика и прогноз
Обнаружить проблему бывает достаточно сложно, так как симптоматика хронического гепатоза обычно неяркая. Ключевой метод диагностики – ультразвуковое исследование печени, гепатоз проявляется изменением эхогенности органа и увеличением его в размерах. Дополнительно назначаются другие инструментальные исследования: ангиограмма, МРТ. А также лабораторные исследования: анализы крови на печеночные ферменты, которые в ответ на происходящее с органом часто повышаются. Окончательно диагноз ставится по результатам изучения образца тканей – биопсии.
На первых стадиях гепатоз купируется соблюдением ограничений в питании – этого бывает достаточно, чтобы восстановить обменные процессы в тканях, вернуть клеткам их функциональность. Если болезнь уже прогрессировала, то только диеты недостаточно, нужно предпринимать комплексные меры. В таком случае используют тактику, комбинирующую питание, лекарственную терапию и строгий режим, который должен стать не просто временной мерой, а образом жизни.
Виды стеатогепатита
По факторам, запустившим воспалительный процесс, выделяются три формы стеатогепатита:
- Алкогольный возникает на фоне регулярного поражения избыточным этанолом, который не успевает полностью утилизироваться. Происходит поражение клеток печени альдегидами – продуктами окисления спирта, взамен им регенерируются клетки соединительной ткани. Болезнь нередко переходит в хроническую форму, доля здоровых клеток с течением времени уменьшается. Алкогольная форма стеатогепатита выявляется у каждого третьего заболевшего. Как правило, у всех наблюдается сформировавшаяся алкогольная зависимость.
- Метаболический стеатогепатит чаще проявляется как вторичное заболевание. Такой вид характерен для:
- больных диабетом; при недостатке инсулина избыточный сахар не расщепляется и не утилизируется, он трансформируется в жир;
- несбалансированного питания, долгого голодания, строгих диет, основанных на полном отказе от жиров, или белков, или углеводов; при нарушении пищевого баланса нарушаются обменные процессы;
- ожирения II и III степени; усиленно разрастается жир, оккупируя, в том числе, печень;
- заболеваний желудочно-кишечного тракта, особенно поджелудочной железы, регулирующей энергетический обмен;
- воспалений толстого кишечника; нарушается процесс всасывания необходимых для реакций обмена веществ;
- при повышенном уровне липидов и липопротеинов, избыточный холестерин закупоривает мелкие кровеносные сосуды, клетки отмирают; развиваются атеросклеротические процессы;
- генетической предрасположенности к перерождению.
Все эти причины связаны с обменными процессами в организме, носят физиологический характер.
Лекарственный возникает на фоне приема препаратов:
- противогрибковых;
- изготовляемых на гормональной основе, в том числе противозачаточные таблетки;
- тетрациклиновых антибиотиков;
- хинолонов, применяемых для лечения аутоиммунных заболеваний;
- снижающих давление блокировкой ионов кальция;
- антиретровирусных, назначаемых при иммунодефиците;
- кроворазжижающих;
- сосудорасширяющих.
На фоне приема таких лекарственных средств нарушаются процессы расщепления жирных кислот, происходит поражение клеток, в тяжелых формах возможен некроз.
Стеатогепатит минимальной активности возникает из-за нездорового образа жизни: гиподинамии, избыточного питания, вкусовых пристрастий к жирной пище. Он проходит без лекарственной терапии, важна умеренность в питании и физичесая активность.
Стеатогепатит минимальной степени активности проявляется повышением в крови инсулина, холестерина, разрушающим клетки, избыточным синтезом жиров, откладывающихся в соединительных тканях, имеющих структуру оболочек. Накапливаясь, жир давит на клетки печени изнутри и снаружи.
Профилактика
Профилактика острого жирового Г.— запрещение тетрациклинов в больших дозах, полноценное питание во время беременности. Предупреждение хрон. Г. состоит в устранении факторов, его вызывающих. Развитие повторных холестатических Г
предупреждает осторожное назначение лекарственных препаратов, способствующих развитию холестаза.
Профилактика пигментных Гепатозов не разработана.
Библиография: Блюгер А. Ф. и Крупникова Э.З. Жировой гепатоз, в кн.: Усп. гепатол., под ред. E. М. Тареева и А. Ф. Блюгера, с. 199, Рига, 1966, библиогр.; они же, Наследственные пигментные гепатозы, Л., 1975, библиогр.; Многотомное руководство по внутренним болезням, под ред. E. М. Тареева, т. 5, с. 237, 306, М., 1965, библиогр.; Мясников А. Л. Болезни печени и желчных путей, М., 1956, библиогр.; Arias J. М. а. о. Chronic nonhemolytic unconjujated hyperbilirubinemia with glucuronyl transferase deficiency, Amer. J. Med., v. 47, p. 395, 1969, bibliogr.; Joske R. A., McCully D. J. a. Mastaglia F. L. Acute fatty liver of pregnancy, Gut, v. 9, p. 489, 1968; SchillingerH. Dubin— Johnson — Syndrom, Med. Klin., Bd 62, S. 161, 1967, Bibliogr.; он же, Rotor — Syndrom, ibid., S. 201; Sherlock S. Drugs and the liver, в кн.: Alcoholic cirrhosis a. other toxic hepatopathias, ed. by A. Engel a. T. Larsson, p. 235, Stockholm, 1970, bibliogr.
Online-консультации врачей
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация нейрохирурга |
| Консультация гинеколога |
| Консультация гастроэнтеролога детского |
| Консультация офтальмолога (окулиста) |
| Консультация пульмонолога |
| Консультация вертебролога |
| Консультация оториноларинголога |
| Консультация сосудистого хирурга |
| Консультация уролога |
| Консультация специалиста по лазерной косметологии |
| Консультация онколога |
| Консультация психиатра |
| Консультация анестезиолога |
| Консультация гомеопата |
Новости медицины
Устройство и принцип работы магнитной мешалки,
26.05.2021
Быстрая доставка лекарств на сервисе mednex.com.ua,
30.04.2021
6 простых привычек, чтобы круглый год не болеть простудами: рекомендуют все врачи,
17.03.2021
Морепродукты становятся вредными для здоровья?,
05.01.2021
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Лечение
Терапия назначается в каждом случае индивидуально. Комплексный подход позволяет устранить симптоматику и наладить работу пораженных органов и систем. Лечение включает такие методики:
- прием медикаментов;
- соблюдение диеты;
- использование народных средств.
На протяжении всего срока лечения пациент периодически посещает гепатолога. Это позволяет контролировать динамику и при необходимости проводить корректировку лечения.
Медикаментозная терапия
Одним из основных способов лечения неалкогольного стеатогепатоза является прием медикаментов. Для этого используют:
- гепатопротекторы – улучшают регенеративные процессы в поврежденных тканях и повышают защиту от внешних негативных факторов;
- антиоксиданты – незаменимые препараты в условиях нарушения работы печени, так как они способствуют выведению токсинов из организма;
- инсулиносенситайзеры – способствуют клеткам органа воспринимать инсулин, что снижает риск возникновения сахарного диабета.
Все препараты назначает врач, опираясь на результаты проведенного обследования и наличие сопутствующих заболеваний. Не рекомендовано заниматься самолечением. Это приведет к осложнениям, избавиться от которых сложно.
Правильное питание
Лечение стеатогепатоза печени начинается со смены стиля жизни и привычек
Важно вести активный образ жизни и соблюдать диету. Такие шаги позволят избавиться от излишнего веса и снизить нагрузку на пораженный орган. Также употребление некоторых продуктов повышает эффективность терапии
Также употребление некоторых продуктов повышает эффективность терапии.
При стеатогепатозе больному назначается диета №5, в основе которой лежит снижение количества потребляемых жиров. В результате риск поражения печени жировыми клетками снижается, а выздоровление ускоряется.
Пациент питается часто небольшими порциями. В день количество приемов составляет 4-6 раз. Предпочтительно употреблять перетертую, а также жидкую пищу, которая готовится на пару.
Немаловажным является и соблюдение питьевого режима. Вместо воды пациенту рекомендовано пить свежевыжатые соки, ягодные морсы и настойки на лекарственных травах. Что касается продуктов, то в рацион включают:
- как можно больше свежих овощей, фруктов и ягод;
- несвежий хлеб;
- бульоны, приготовленные на основе овощей, а не мяса;
- кисломолочные продукты низкой жирности;
- арбуз;
- белковый омлет;
- различные каши.
Помимо этого есть продукты, которые категорически нежелательно употреблять во время диеты:
- блюда с грибами;
- мясо жирных сортов;
- копченые продукты и соленья;
- молочные продукты высокой жирности;
- бобовые;
- шоколад и какао;
- сдобное
- тесто;
- кофе.
Категорически запрещается есть жирную пищу и употреблять алкогольные напитки.
Народные средства
Среди популярных народных рецептов от стеатогепатоза выделяют:
- Настой из шиповника. Для приготовления понадобится 50 г ягод. Залить кипятком и настаивать на протяжении 10 часов. Для этого лучше использовать термос. Настой стоит пить на протяжении дня. Курс терапии 3 дня, после чего делается небольшой перерыв.
- Тыква и мед. Необходимо отрезать верхушку плода и выбрать семена. Налить внутрь мед и накрыть срезанной частью. Поместить тыкву в темное место и настаивать 14 дней. По истечении этого времени мед слить в банку и поставить в холодильник. Средство принимать 3 раза на протяжении дня по 1 ст.л.
- Лимон. 3 цитруса измельчить. Кашицу залить 500 мл кипятка. Настаивать на протяжении 10 часов. Средство пить на протяжении дня. Лечение длится не больше трех дней.
Соблюдая все рекомендации, можно справиться с болезнью за короткое время.
К каким докторам следует обращаться если у Вас Жировой гепатоз (стеатоз) печени:
Гастроэнтеролог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Жирового гепатоза (стеатоза) печени, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Симптомы
Первоначальные признаки стеатоза печени
легко спутать с общим недомоганием и слабостью организма. Списывая их на усталость и стрессы, пациенты не торопятся на прием к врачу. И только когда функции органа уже нарушены значительными отложениями жировой ткани, появляются характерныесимптомы стеатоза печени .
- — Дискомфортные ощущения в правом подреберье — чувство распирания, боли, тяжести или жжения, которые усиливаются во время физических нагрузок и после приема пищи.
- — Тошнота, диарея или запор.
- — Кожный зуд и высыпания.
- — Расстройства аппетита.
- — Резкие колебания веса.
- — Ухудшение состояния кожи, волос и ногтей.
- — Отрыжка, неприятный запах изо рта, изжога.
Важно знать! При обнаружении признаков патологии необходимо незамедлительно обращаться к гепатологу или своему лечащему терапевту. Особенно, если симптомы появились на фоне ожирения, нарушения обмена веществ или злоупотребления алкоголем
Цены на прием врача и лечение стеатогепатита печени в Москве
| Консультация первичная КМН Главный врач гастроэнтеролог-гепатолог | 4 000 руб. |
| Консультация повторная КМН Главный врач гастроэнтеролог-гепатолог | 3 000 руб. |
| Консультация первичная КМН врач гастроэнтеролог-гепатолог | 2 500 руб. |
| Консультация повторная КМН врач гастроэнтеролог-гепатолог | 2 000 руб. |
| Консультация первичная Врач высшей категории гастроэнтеролог-гепатолог | 2 000 руб. |
| Консультация повторная Врач высшей категории гастроэнтеролог-гепатолог | 1 800 руб. |
| Стоимость обследования и лечения стеатогепатита | определяется индивидуально на консультации врача |
Как проявляются жировые гепатозы?
Стеатоз достаточно коварное заболевание, так как на первоначальном этапе, когда жировые отложения в печени только начинают формироваться, болезнь никак себя не проявляет. Лишь когда вкрапления жира увеличатся в размерах и начнут сливаться друг с другом, образуя кисты, могут появиться следующие симптомы:
- Слабость, усталость, вялость;
- Болезненные ощущения в области правого подреберья;
- Тошнота;
- Вздутие живота;
Стеатоз может протекать скрыто, проявляясь лишь незначительным увеличением печени, или с выраженными проявлениями. При этом наиболее постоянным признаком является увеличенная печень. При пальпации выявляется болезненность печени. У большинства больных отмечаются также самостоятельные боли в области правого подреберья, может быть тошнота. Стеатоз может протекать длительно, на протяжении многих лет. Периоды ухудшения сменяются относительными улучшениями самочувствия. Обострения чаще связаны с психическим или физическим перенапряжением, приемом алкоголя, инфекцией.
К осложнениям стеатоза, которые наблюдаются в основном при его тяжелых формах, относится формирование цирроза печени. Из-за нарушений иммунитета у больных со стеатозом часто наблюдаются пневмонии, может развиться туберкулез легких.
Лечение гепатозов
Лечение стеатозов представляет собой довольно сложную, но разрешимую для профессионалов задачу и состоит из нескольких направлений. Среди них правильно подобранная диета, модификация поведенческого паттерна (изменение пищевых привычек, изменение количества и состава потребляемого алкоголя, увеличение физической активности), комплекс мероприятий, направленных на нормализацию энергетического обмена печени, медикаментозная терапия современными лекарственными средствами, действие которых направлено на стабилизацию и защиту мембран клеток печени, нормализацию печеночного обмена. Прогноз, как правило, благоприятный и при адекватном лечении стеатогепатита довольно быстро подвергается обратному развитию. Однако, поддерживающие мероприятия могут быть необходимы в течение довольно длительного времени.
- Правильно подобранная сбалансированная диета,
- Комплекс мероприятий, направленных на нормализацию энергетического обмена печени,
- Медикаментозная терапия современными лекарственными препаратами, действие которых направлено на стабилизацию и защиту клеток печени, нормализацию печеночного обмена.
Тем не менее, поддерживающая терапия может быть необходима в течение достаточно длительного времени.
Профилактика стеатоза
Профилактика стеатоза заключается в устранении влияния токсичных факторов, адекватном лечении сахарного диабета, полноценном сбалансированном питании, эффективном лечении хронических заболеваний пищеварительной системы. Больным, длительно принимающим гормоны, с профилактической целью следует назначать препараты, улучшающие функцию печени.
Цены на основные услуги гепатолога
Любите себя, относитесь бережно к собственному здоровью! Чувствуйте себя уверенно с нашими специалистами. Мы поможем!
Врачи клиники МедЭлит
-
Галушко Михаил Юрьевич
Руководитель клиники
Врач-гастроэнтеролог, гепатолог
Опыт работы с 1986 года
-
Загребина Екатерина Александровна
Врач-гастроэнтеролог, гепатолог
Кандидат медицинских наук
Опыт работы с 2007 года
-
Ищенко Алина Юрьевна
Врач-гастроэнтеролог, гепатолог, терапевт
Опыт работы с 2014 года
-
Карпов Станислав Юрьевич
Врач-гастроэнтеролог, гепатолог
Кандидат медицинских наук
Опыт работы с 1999 года
-
Лопаткина Татьяна Николаевна
Врач-гастроэнтеролог, гепатолог
Кандидат медицинских наук, доцент
Опыт работы с 1971 года
-
Тимохина Анна Ивановна
Врач-гастроэнтеролог, гепатолог, терапевт
Опыт работы с 2011 года
Лечение радиоактивным йодом
Относится к эффективным и щадящим методам лечения, позволяет разрушить щитовидную железу без операции. Пациент принимает внутрь изотопы радиоактивного йода, который накапливается в железе. Там йод распадается, что вызывает местную гибель клеток.
Лечение требует ежедневного врачебного наблюдения, поэтому применяется только в стационарных условиях.
Часто радийодтерапия применяется вслед за операцией, чтобы подавить остатки гормоноактивной ткани железы. Комбинированное лечение дает абсолютно надежный результат, человек полностью освобождается от болезни.
- Узловой зоб
- Несахарный диабет
Симптомы стеатоза
Стеатоз – заболевание коварное и практически всегда протекает бессимптомно или практически бессимптомно. При поражении печени некоторые люди жалуются на дискомфорт в правом подреберье, тошноту, слабость и общее плохое самочувствие. В запущенных случаях (при циррозе) может быть желтуха (кожи, глаз, слизистых оболочек), увеличение живота (из-за асцита — скопления в брюшной полости жидкости), расширение видимых кровеносных сосудов на животе, покраснение ладоней, желтушность кожи и слизистых оболочек, у мужчин увеличение груди.
Начальные стадии стеатоза поджелудочной железы также протекают бессимптомно. Если болезнь зашла далеко, то пищеварительных ферментов образуется недостаточно. Больной отмечает хронический понос, светлый и зловонный кал (из-за повышенного содержания в нем непереваренного жира). Организм получает недостаточно питательных веществ и человек худеет, однако, как правило, у него нет жалоб на боли в животе.
Диагностические мероприятия
Постановка диагноза на основании исключительно клинических симптомов невозможна. При обращении к специалисту врач первым делом должен опросить жалобы пациента и собрать анамнез
Особое внимание нужно уделить образу жизни, характеру питания, профессии, вредным привычкам (наркотические средства, алкоголь), а также сопутствующим заболеваниям
Затем следует физикальное обследование, в ходе которого врач:
проводит осмотр кожных покровов и слизистых, обращая внимание на цвет, наличие высыпаний и отечность тканей;
аускультацию (прослушивание) легких и сердца;
пальпацию (прощупывание) лимфоузлов и живота, в ходе которой специалист обнаруживает гепатомегалию, а также болезненность печени при надавливании на участок правого подреберья;
измеряет температуру, артериальное давление и частоту кардиальных сокращений.
После этого назначаются дополнительные лабораторные и инструментальные исследования:
- общеклинический анализ – относится к рутинным. При стеатозе его показатели практически не изменяются;
- биохимия – более информативна, так как дает представление о тяжести печеночной недостаточности. Ее оценка проводится на основании уровня трансаминаз. Ферменты располагаются внутриклеточно, поэтому после разрушения гепатоцитов попадают в кровь в большом количестве. Кроме АЛТ и АСТ врач анализирует содержание билирубина (общего и фракций), белка и щелочной фосфатазы;
- липидограмма, которая включает пять показателей. В расшифровке анализа представлен общий холестерин, триглицериды и коэффициент атерогенности. Он рассчитывается врачом для определения отношения факторов, способствующих стеатозу, к антиатерогенным показателям. Также в анализ входят липопротеины высокой плотности (ЛПВП), которые являются «хорошими», так как выводят холестерин из клеток в гепатоциты и с желчью в кишечник. В то же время ЛПНП («плохие») свидетельствуют о нарушении липидного обмена, высоком риске жирового перерождения печени и развития атеросклероза;
-
УЗИ – дает возможность осмотреть печень и другие внутренние органы, оценить их объем, паренхиму и поверхность. Используется для первичного обследования пациентов;
- компьютерная и магнитно-резонансная томография – относятся к более точным методам диагностики заболеваний печени;
- прицельная биопсия – применяется для постановки окончательного диагноза. Забор материала проводится под анестезией, после чего ткань печени подвергается гистологическому анализу. Обнаружение жировых включений и фиброзных волокон является подтверждением стеатоза.
На основании заключения гистологии можно судить о тяжести, распространенности патологического процесса, а также определить прогноз для жизни.
При диффузном стеатозе поражение охватывает практически всю поверхность печени. В зависимости от выраженности изменений в паренхиме различают несколько степеней жирового перерождения органа:
- первая – характеризуется появлением участков со скоплениями жировых капель. Такие группы могут располагаться далеко друг от друга (в различных частях органа), однако их много;
- вторая – отличается развитием внутриклеточного ожирения. При инструментальном обследовании визуализируются умеренно выраженные измененные участки с увеличенными в объеме гепатоцитами за счет липидных скоплений. Кроме того, наблюдается разрастание соединительной ткани между клетками;
- третья – проявляется значительным накоплением жира в межклеточном пространстве с формированием кистозных образований. Также становятся более выраженные зоны с соединительной тканью, четко визуализируются полосы с тяжами фибробластов. Эта стадия часто переходит в фиброз печени.
Как диагностируется НАЖБП?
Возникает вопрос, как вообще обнаружить это заболевание, так как в большинстве случаев оно протекает бессимптомно.
НАЖБП диагностируется в основном на основании УЗИ брюшной полости, в том числе печени. Интересно, что ожирение печени в большинстве случаев обнаруживается именно случайно, когда УЗИ проводится по другим причинам, например, для выявления камней в желчном пузыре или при диагностике боли в животе.
Жирная печень очень характерна на ультразвуковом изображении. Рентгенологи говорят, что печень «светится» на экране, она гиперэхогенная (ее эхо больше, чем у окружающих тканей).
Важно понимать, что ожирение печени также может возникать при других состояниях или заболеваниях, например, при злоупотреблении алкоголем, приеме определенных лекарств или гепатите С. Раннее обнаружение жировой ткани с помощью ультразвука очень важно
Ранняя диагностика НАЖБП помогает не допустить обострения заболевания – НАСГ, а также предотвратить развитие осложнений, важнейшим из которых является цирроз печени. Поэтому гастроэнтерологи рекомендуют регулярно проходить УЗИ печени (брюшной полости), даже если нет симптомов. Особенно это касается пациентов из групп риска.
Раннее обнаружение жировой ткани с помощью ультразвука очень важно. Ранняя диагностика НАЖБП помогает не допустить обострения заболевания – НАСГ, а также предотвратить развитие осложнений, важнейшим из которых является цирроз печени
Поэтому гастроэнтерологи рекомендуют регулярно проходить УЗИ печени (брюшной полости), даже если нет симптомов. Особенно это касается пациентов из групп риска.
УЗИ печени (брюшной полости)
Группа или фактор риска – это статистическое понятие, ограничивающее группу людей с определенным состоянием или заболеванием, где вероятность возникновения определенного заболевания (в нашем случае НАЖБП) выше, чем в общей популяции. Следовательно, если риск развития неалкогольной жировой болезни печени у всего населения составляет 20-25%, то при сахарном диабете 2 типа этот показатель достигает 75%. Следовательно, диабет 2 типа является фактором риска развития НАЖБП.
Согласно европейским рекомендациям, ультразвуковое исследование брюшной полости следует обязательно проводить людям с:
- ожирением;
- факторами риска нарушения метаболизма – увеличение окружности талии, гипергликемия , гипетриглицеридемия , снижение холестерина ЛПВП, гипертония;
- стойкое повышение аланинаминотрансферазы (АЛТ).
Источники
- Fatty Liver, Medscape. Updated: Apr 12, 2018, author: Emily Tommolino, MD http://emedicine.medscape.com/article/175472-overview
- Nonalcoholic fatty liver disease. Overview, Mayo Clinic — http://www.mayoclinic.org/diseases-conditions/nonalcoholic-fatty-liver-disease/home/ovc-20211638
- Fatty Liver By Steven K. Herrine , MD, Sidney Kimmel Medical College at Thomas Jefferson University, Merck Manual —http://www.merckmanuals.com/home/liver-and-gallbladder-disorders/manifestations-of-liver-disease/fatty-liver
- Pancreatic lipomatosis, Dr Ayla Al Kabbani and Dr Yuranga Weerakkody —https://radiopaedia.org/articles/pancreatic-lipomatosis
Лечение диффузионного токсического зоба
Способов лечения базедовой болезни множество, и конкретный метод выбирается в зависимости от клинической ситуации. Способы такие:
- консервативное лечение;
- хирургическое лечение;
- использование радиоактивного йода;
- компьютерная рефлексотерапия.
Каждый из этих методов имеет свои плюсы и минусы, показания и противопоказания. Какой именно метод применить, решает лечащий врач в зависимости от общего состояния пациента, стажа болезни, наличия или отсутствия осложнений, возраста и пола, наличия сопутствующих заболеваний.
Консервативное лечение
Консервативное лечение заключается в постоянном приеме тиреостатических лекарств:
- тиамазол (тирозол, метизол, мерказолил);
- пропилтиоурацил (пропицил).
Действие этих лекарств основано на блокировании фермента пероксидазы, без которого невозможен полноценный синтез тиреоидных гормонов. Лекарства разрушают излишки гормонов, циркулирующих в крови, и постепенно накапливаются в железе. Поэтому эти лекарства нужно принимать пожизненно, так как при их отмене концентрация тиреоидных гормонов возрастает очень быстро.
Первоначально лекарства принимаются в высоких дозах, так делают до нормализации уровня гормонов. В дальнейшем переходят на поддерживающие дозы, периодически осуществляя лабораторный контроль.
Лечением беременных занимаются совместно и . Чаще всего используется пропицил, так как лекарство практически не проникает через плаценту. Используются по возможности минимальные дозировки. Растущий плод нейтрализует избыток тиреоидных гормонов, и с 25-й недели прием тиростатиков не требуется, как правило. До родов без лекарств можно обойтись. После родов происходит постепенное нарастание концентрации, и через 3 месяца прием лекарств приходится возобновлять.
Во время лечения требуется постоянный контроль формулы крови, а также количество поступающего йода. При избытке йода эффективность лекарств уменьшается, при избытке требуется снижение доз.
Хирургическое лечение
Радикальный метод, который заключается в полном удалении ткани щитовидной железы (обеих долей и перешейка). Операция сложная, требуется сохранить все органы, расположенные рядом, в том числе возвратный нерв и паращитовидные железы. В некоторых случаях удаление выполняется из традиционного открытого доступа, в других – используется эндоскопическая техника. Все зависит от особенностей случая и тяжести тиреотоксикоза.
Показания к операции:
- аллергия на тиреостатики;
- лейкопения (уменьшение количества лейкоцитов) на фоне приема тиреостатиков;
- зоб третьей и последующих стадий;
- разрастание железы на фоне медикаментозного лечения (зобогенный эффект);
- тяжелые сердечно-сосудистые нарушения.
Полное удаление называется тотальным, неполное – субтотальным. Чаще используется полное удаление, что гарантирует невозможность рецидивов. После операции гормоны не синтезируются, и человеку назначается пожизненная заместительная терапия – прием тироксина, доза которого рассчитывается индивидуально.
Лечение радиоактивным йодом
Относится к эффективным и щадящим методам лечения, позволяет разрушить щитовидную железу без операции. Пациент принимает внутрь изотопы радиоактивного йода, который накапливается в железе. Там йод распадается, что вызывает местную гибель клеток.
Лечение требует ежедневного врачебного наблюдения, поэтому применяется только в стационарных условиях.
Часто радийодтерапия применяется вслед за операцией, чтобы подавить остатки гормоноактивной ткани железы. Комбинированное лечение дает абсолютно надежный результат, человек полностью освобождается от болезни.
- Узловой зоб
- Несахарный диабет