Сонная болезнь (трипаносомоз, болезнь шагаса)
Содержание:
Прогноз
При сифилитической аневризме восходящей аорты смерть чаще наступает от декомпенсации деятельности сердца из-за порока аортальных клапанов или закрытия устья коронарных артерий.
Самым грозным последствием аневризмы аорты является ее разрыв со смертельным кровотечением в дыхательные органы, полость плевры, перикарда, в пищевод, крупные сосуды грудной полости, наружу через кожу при узуре грудины.
Разрыв аневризмы — процесс не одномоментный и зависит от того куда вскрывается аневризма: вскрытие в полость околосердечной сумки плевральную и брюшную полости протекает быстро, при симптомах нарастающей кровопотери Относительно быстро протекает вскрытие аневризмы в полые органы — бронхи, трахею, пищевод, верхнюю полую вену, легочный ствол, двенадцатиперстную кишку; медленно происходит разрыв аневризмы в забрюшинную клетчатку. Прорыв аневризмы синусов аорты наиболее часто происходит в полость околосердечной сорочки. Больные погибают в течение короткого времени от тампонады сердца.
Плохой прогноз при аневризме синусов аорты делает необходимым своевременное ее распознавание и хирургическое лечение до того, как произошел прорыв, значительно затрудняющий операцию.
При прорыве аневризмы восходящей аорты в верхнюю полую вену большинство больных погибает в первые два месяца, но наблюдались случаи, когда больные жили несколько месяцев и даже более года. При аневризме брюшной аорты прогноз определяется не только состоянием самой аневризмы, но и динамикой развития патологического процесса в других органах, и прежде всего атеросклероза венечных артерии сердца. Наиболее частым и опасным осложнением является прорыв аневризмы во внутренние органы и полости.
Одно из тяжелейших осложнений аневризмы брюшной аорты — это острое и подострое ее тромбирование приводящее к окклюзии расположенных здесь ветвей аорты. Клиническая картина соответствует острой или подострой окклюзии ветвей брюшной аорты.
Лечение — смотри АНЕВРИЗМА АОРТЫ (хирургическое лечение)
Прогноз и Профилактика
Прогноз при своевременно начатом лечении благоприятный. До 80% больных излечивается в течение 2—3 мес. Возможны рецидивы через 5—20 лет и более при IV стадии болезни. При недостаточном лечении, осложненном течении, а также несвоевременном применении хирургических методов лечения Т. приводит к потере зрения.
Профилактика. В СССР создана система организационных, лечебных и профилактических мероприятий, обеспечивших ликвидацию Т. как массового заболевания. В р-нах распространения Т. была организована широкая сеть трахоматозных диспансеров (районных, городских, областных, республиканских). Они представляют собой леч.-проф. учреждения, в структуре к-рых имеются амбулатория, стационарные отделения, диагностические лаборатории, организационный отдел. В диспансерах проводят лечение больных активными формами Т., диагностику и лечение стертых форм заболевания и рецидивов, а также конъюнктивитов, вызываемых хламидиями, вирусных и бактериальных конъюнктивитов. В хирургических отделениях диспансера выполняют операции по поводу последствий Т. Трахоматозный диспансер осуществляет длительное наблюдение за семейными очагами и лицами с IV стадией Т., массовые осмотры населения, выборочный контрольный осмотр лиц, переболевших Т., регулярные осмотры детей и допризывников в очагах распространения заболевания с целью выявления больных Т. При необходимости создаются передвижные амбулатории и временные стационары, оснащенные лабораторным оборудованием, необходимым для проведения квалифицированного массового эпидемиол. обследования, диагностики и лечения больных. Диспансер организует подготовку кадров — обучение врачей и среднего медперсонала, проводит широкую сан.-просвет, работу среди населения, контроль за соблюдением гиг. требований в семейных очагах Т. В период резкого снижения заболеваемости в зонах распространены Т. трахоматозные диспансеры, не ослабляя работы по профилактике Т., принимают участие в оказании офтальмол. помощи населению по поводу других заболеваний глаз.
Библиогр.: Антибиотикотерапия трахомы, под ред. М. П. Чумакова и А. С. Савваитова, М., 1955; Даусон Ч. Р., Джоне Б. Р. и Тариццо М. Л. Руководство по борьбе с трахомой, пер. с англ., М., 1983; Зайцева Н. С. Трахома, М., 1976; М а й ч у к Ю. Ф. Антибиотики в офтальмологии, с. 173, М., 1973; он же, Вирусные заболевания глаз, М., 1981; Маслова И. П. Изучение эпителия конъюнктивы век при трахоме с помощью электронного микроскопа, Вестн. офтальм., № з, с. 17, 1963; Многотомное руководство по глазным болезням, под ред. В. Н. Архангельского, т. 2, кн. 1, с. 77 и др., М., 1960; Руководство по глазной хирургии, под ред. М. Л. Краснова, с. 38, М., 1976; Руководство по трахоме, под ред. Г. X. Кудоярова и др., ч. 1—3, Уфа, 1970; С а в в а и т о в А. С. Лечение и профилактика трахомы, М., 1955; Ч и р к о в с к и й В. В. Трахома, Л., 1953; Ш а т к и н А. А. Трахома, Л., 1 965; А о u с h i с h e М. Pathologie oculaire en Afrique du Nord, Rev. int. Trachome, t. 55, p. 97, 1978; Daghfous T. Trachoma, ibid., t. 53, p. 9, 59, 1976; D а о X и a n Tra et Vu С o n g Long, La liquidation de l’entropion-trichiasis et de ]a cataracte dans la lutte contre la cecite au Viet-nam, ibid., t. 56, p. 65, 1979; D a-r о u g a r S. a. o. Topical therapy of hyperendemic trachoma with rifampicin, oxytetracyclme, or spiramycin eye ointments, Brit. J. Ophthal., v. 64, p. 37, 1980; Diallo J. S. a. Cornand G. A. Post trachomatous degeneration, Rev. int. Trachome, t. 55, p. 5, 1978; Field methods for the control of trachoma, ed. by M. L. Ta-rizzo, Geneva, 1973; G h i o n e М., Werner G. H. et Cerulli L. Problemes immunologiques du trachome, Rev. int. Trachome, t. 51, p. 3, 1974; Mac Callan A. F. Trachoma, L., 1936; Schachter J. Complement-fixing antibodies to bedsonia in Reiter’s syndrome, TRIC agent infection, and control groups, Amer. J. Ophthal., v. 71, p. 857, 1971; Treharne J. D. a. o. Antichlamydial antibody in tears and sera, and serotypes of Chlamydia trachomatis isolated from schoolchildren in Southern Tunisia, Brit. J. Ophthal., v. 62, p. 509, 1978; V 6r i n P. Trachome et conjoncti-vite a inclusions similitudes et differences. Rev. int. Trachome, t. 57, p. 30, 1980.
Что такое Гнатостомоз —
Гнатостомоз (лат. gnathostomosis) — зоонозный природно-антропургический биогельминтоз из группы нематодозов с фекально-оральным механизмом передачи возбудителя. Характеризуется полиморфным и клиническими проявлениями.
Известно около 1000 случаев гнатостомоза у человека. Заболевания выявлены в основном в Таиланде, а также в Индии, Индонезии, Мьянме, Малайзии, на Филиппинах, в Японии, Китае, Бангладеш, Израиле. Болезнь характеризуется природной очаговостью. Заболевают жители эндемичных прибрежных территорий вне зависимости от принадлежности к какой-либо из групп населения.
Другие заболевания из группы Инфекционные и паразитарные болезни:
| Абдоминальный актиномикоз |
| Аденовирусная инфекция |
| Аденовирусный энтерит |
| Акантохейлонематоз (дипеталонематоз) |
| Актиномикоз |
| Амебиаз |
| Амебный абсцесс легкого |
| Амебный абсцесс печени |
| Анизакидоз |
| Анкилостомидоз |
| Анкилостомоз |
| Аргентинская геморрагическая лихорадка |
| Аскаридоз |
| Аспергиллез |
| Африканский трипаносомоз (сонная болезнь) |
| Бабезиоз |
| Балантидиаз |
| Бартонеллез |
| Беджель |
| Бешенство |
| Бластомикоз Гилкриста |
| Бластомикоз южно-американский |
| Болезнь (лихорадка) Росс-Ривер |
| Болезнь Брилла-Цинссера |
| Болезнь кошачьих царапин |
| Болезнь Кройцфельдта-Якоба |
| Болезнь Лайма |
| Болезнь Шагаса (американский трипаносомоз) |
| Боливианская геморрагическая лихорадка |
| Ботулизм |
| Бразильская пурпурная лихорадка |
| Бругиоз |
| Бруцеллёз |
| Брюшной тиф |
| Ветряная оспа (ветрянка) |
| Вирусные бородавки |
| Вирусный гепатит A |
| Вирусный гепатит В |
| Вирусный гепатит Е |
| Вирусный гепатит С |
| Вирусный конъюнктивит |
| Висцеральный лейшманиоз |
| Внезапная экзантема |
| Возвратный тиф |
| Газовая гангрена |
| Геморрагическая лихорадка с почечным синдромом |
| Геморрагическая лихорадка Эбола |
| Геморрагические лихорадки |
| Гемофильная инфекция |
| Герпетическая ангина (герпетический тонзиллит) |
| Герпетическая экзема |
| Герпетический менингит |
| Герпетический фарингит |
| Гименолепидоз |
| Гирудиноз |
| Гистоплазмоз легких |
| Гнатостомоз |
| Головной педикулёз |
| Грипп |
| Дикроцелиоз |
| Дипилидиоз |
| Дифиллоботриоз |
| Дифтерия |
| Дракункулёз |
| Жёлтая лихорадка |
| Зигомикоз (фикомикоз) |
| Иерсиниоз и псевдотуберкулез |
| Изоспороз |
| Инфекционная эритема (пятая болезнь) |
| Инфекционный мононуклеоз |
| Кампилобактериоз |
| Капилляриоз кишечника |
| Капилляриоз легочный |
| Капилляриоз печеночный |
| Кишечный интеркалатный шистосомоз |
| Кишечный шистосомоз Мэнсона |
| Клонорхоз |
| Кожно-слизистый лейшманиоз (эспундия) |
| Кожный лейшманиоз |
| Кожный миаз |
| Коклюш |
| Кокцидиоидомикоз |
| Колорадская клещевая лихорадка |
| Контагиозный моллюск |
| Корь |
| Краснуха |
| Криптококкоз |
| Криптоспоридиоз |
| Крымская геморрагическая лихорадка |
| Ку-лихорадка |
| Кьясанурская лесная болезнь |
| Легионеллёз (Болезнь легионеров) |
| Лейшманиоз |
| Лепра |
| Лептоспироз |
| Листериоз |
| Лихорадка Денге |
| Лихорадка Западного Нила |
| Лихорадка Ласса |
| Лихорадка Марбург |
| Лихорадка от укуса крыс (Содоку) |
| Лихорадка Рифт-Валли |
| Лихорадка Чикунгунья |
| Лоаоз |
| Лобковый педикулез |
| Лобомикоз |
| Лямблиоз |
| Малярия |
| Мансонеллез |
| Медленные вирусные инфекции |
| Мелиоидоз |
| Менингококковая инфекция |
| Миаз |
| Мицетома |
| Москитная лихорадка (лихорадка паппатачи) |
| Мочеполовой шистосомоз |
| Натуральная оспа |
| Некатороз |
| Нокардиоз |
| Окопная лихорадка |
| Омская геморрагическая лихорадка |
| Онхоцеркоз |
| Описторхоз |
| Опоясывающий лишай (опоясывающий герпес) |
| Оппортунистические микозы |
| ОРВИ |
| Осповидный риккетсиоз |
| Острый герпетический (афтозный) стоматит |
| Острый герпетический гингивостоматит |
| Острый полиомиелит |
| Парагонимоз человека |
| Паракокцидиоидомикоз |
| Паратиф С |
| Паратифы А и В |
| Парвовирусная инфекция |
| Паротитный менингит |
| Паротитный орхит |
| Паротитный панкреатит |
| Паротитный энцефалит (энцефалит при эпидемическом паротите) |
| Пастереллез |
| Педикулёз (вшивость) |
| Педикулёз тела |
| Пенициллоз |
| Пинта |
| Пищевые токсикоинфекции |
| Пневмоцистоз (пневмоцистная пневмония) |
| Простуда |
| Пятнистая лихорадка Скалистых гор |
| Ретровирусная инфекция |
| Рожа |
| Ротавирусный энтерит |
| Сальмонеллез |
| Сап |
| Сибирская язва |
| Синдром токсического шока |
| Синдром Уотерхауза-Фридериксена |
| Скарлатина |
| Спарганоз |
| СПИД (синдром приобретённого иммунного дефицита) |
| Спириллез |
| Споротрихоз |
| Стафилококковое пищевое отравление |
| Столбняк |
| Стрептобациллез |
| Стронгилоидоз |
| Тениоз |
| Токсоплазмоз |
| Трихинеллез |
| Трихостронгилоидоз |
| Трихоцефалёз (трихуроз) |
| Тропическая легочная эозинофилия |
| Туберкулез периферических лимфатических узлов |
| Туляремия |
| Тунгиоз |
| Фасциолез |
| Фасциолопсидоз |
| Филяриатоз (филяриоз) |
| Филяриатоз лимфатический |
| Фрамбезия |
| Холера |
| Хромомикоз |
| Хронический вирусный гепатит |
| Цистицеркоз |
| Цистицеркоз глаз |
| Цистицеркоз головного мозга |
| Цитомегаловирусная инфекция |
| Цитомегаловирусная пневмония |
| Цитомегаловирусный гепатит |
| Цитомегаловирусный мононуклеоз |
| Чесотка |
| Чума |
| Шейно-лицевой актиномикоз |
| Шигеллез |
| Шистосоматидный дерматит |
| Шистосомоз (бильгарциоз) |
| Шистосомоз японский |
| Энтеробиоз |
| Энтеровирусная инфекция |
| Эпидемическая миалгия |
| Эпидемический паротит (свинка) |
| Эпидемический сыпной тиф |
| Эризипелоид |
| Эхинококкоз |
| Эхинококкоз легких |
| Эхинококкоз печени |
| Эшерихиоз |
| Язвенно-некротический стоматит Венсана |
К каким докторам следует обращаться если у Вас Болезнь Шагаса (американский трипаносомоз):
Инфекционист
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Болезни Шагаса (американского трипаносомоза), ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Заразные тропические болезни
К этой группе принято относить инфекционные и паразитарные (инвазионные) болезни, эндемичные для тропиков. Они имеют первостепенное значение в патологии человека среди Тропических болезней, поражают миллионы жителей тропиков и субтропиков и причиняют огромный экономический ущерб. Наиболее распространенными среди них являются: из числа вирусных болезней — желтая лихорадка (см.), флеботомная лихорадка (см.), денге (см.), тропические комариные вирусные лихорадки (см.); из числа риккетсиозов — цуцугамуши (см.), марсельская лихорадка (см.), пятнистая лихорадка Скалистых гор (см.); из бактериальных болезней — бартонеллез (см.), мелиоидоз (см.), клещевой возвратный тиф (см. Возвратный тиф), пинта (см.), фрамбезия (см.), беджель (см. Спирохетозы); из микозов — грибковые заболевания кожи (см.), мадурская стопша (см.), хромомикоз (см.); из протозоозов — малярия (см.), трипаносомозы (см.), лейшманиозы (см.); из гельминтозов — анкилостомидозы (см.), шистосоматозы (см.), дракункулез (см.), филяриатозы (см.); из энтомозов — саркопсиллез (см.) и миазы (см.). Тропическими протозоозами поражено ок. 250 млн., а тропическими гельминтозами — более 1,5 млрд. жителей жарких стран.
Распространенность тропических инфекций и инвазий в основном в странах с жарким телиматом обусловлена комплексом природных и социальных факторов. Из природных факторов первостепенное значение имеет тепловой баланс земной поверхности, определяющий в зоне тропиков и субтропиков высокие температуры воздуха, воды и почвы. В связи с этим только в тропиках среди людей циркулируют наиболее теплолюбивые возбудители заразных болезней, напр, такие, как вирус желтой лихорадки, филярии, шистосомы, температурный оптимум развития к-рых лежит в пределах 20— 30 градусов. Теплолюбивые возбудители Т. б. не укореняются в умеренных широтах, даже при наличии здесь переносчиков и промежуточных хозяев, из-за недостатка тепла для их развития. В связи с этим в зонах умеренного климата не формируются очаги, напр, желтой лихорадки, вухерериоза (см.)
Важное значение для возникновения Т. б
имеет наличие в зоне тропиков теплолюбивых членистоногих переносчиков и моллюсков — промежуточных хозяев, а при зоонозах (см.) также соответствующих теплокровных животных — источников возбудителей. Так, напр., очаги сонной болезни (см.) не могут возникнуть там, где по природным условиям отсутствуют мухи цеце (см. Муха цеце), являющиеся переносчиками возбудителя сонной болезни (Trypanosoma gam-biense). Очаги японского шистосоматоза (см. Шистосоматозы) не появляются в тех местностях, где отсутствуют моллюски рода Oncomelania, являющиеся промежуточными хозяевами возбудителя японского шистосоматоза (Schistosoma japonicum). Эндемичные очаги желтой лихорадки существуют только на тех территориях, где в природе обитают различные виды обезьян, служащие специфическими хозяевами вируса (Flavivirus febricis).
Распространенность заразных Т. б. в определенной степени обусловлена также социально-экономическими факторами — типом жилищ, условиями труда и быта, уровнем сан. культуры, системой и уровнем развития здравоохранения и др. Заразные Т. б. встречаются значительно чаще там, где социально-экономические условия и проводимые противоэпидемические мероприятия еще недостаточно ограничивают их распространение. В большей степени именно этим объясняется тот факт, что для жарких стран особенно характерны не только собственно Т. б., но и те в прошлом повсеместно распространенные болезни, заболеваемость к-рыми в развитых странах удалось ликвидировать или значительно ограничить, напр, лепра (см.), трахома (см.).
На территории СССР, гл. обр. в республиках Закавказья и Средней Азии, в прошлом существовали обширные очаги нек-рых Т. б. В результате целенаправленных мероприятий нек-рые из них ликвидированы полностью, напр, дракункулез, лейшманиоз городского типа, остальные (малярия, висцеральный лейшманиоз, анкилостомидозы и др.) сохранились лишь в ограниченных очагах.
В связи с тем, что заразные Т. б. занимают первостепенное место в патологии населения жарких стран, была создана Специальная программа ВОЗ по борьбе с тропическими болезнями, действующая с 1976 г. и активно поддерживаемая Советским Союзом. В этой программе предусмотрена борьба с такими Т. б., как малярия, лейшманиозы, трипаносомозы, шистосоматозы, филяриатозы и др.
Эпидемиология
Трахома — заболевание эндемического характера. В распространении Т. большую роль играют условия жизни населения и уровень его сан. культуры. Перенос возбудителя инфекции осуществляется прямым или косвенным путем (через руки, одежду, полотенца).
Основными источниками инфекции в очагах Т. являются больные активными формами заболевания. Существенная роль в передаче инфекции принадлежит также больным стертыми формами Т., с рецидивами заболевания, а также носителям возбудителя инфекции, лицам с необычной локализацией (напр., в слезных путях) и атипичным течением процесса.
Клиническая картина
Встречаются различные формы Т.— от субклинических до тяжелых с распространенными поражениями внутренних органов. Длительность инкубационного периода чаще 10— 25 дней, при стертом и легком течении болезни — 4—5 недель, при тяжелом течении — 7—10 дней (иногда 1—3 дня). В сев. широтах описан инкубационный период Т. до 43 дней при тяжелом течении болезни. При повторном употреблении инвазированного мяса в продромальном периоде нередко появляются жидкие испражнения, при этом боли в животе отсутствуют и общее состояние больного не нарушается.
При стертых и легких формах температура тела не превышает 38— 38,5°, количество эозинофилов в пределах— 10—20%; болезнь длится 1—2 нед. При среднетяжелом течении Т. температура тела достигает 39—40°, в течение 2—3 нед. постепенно снижается до субфебрильной (см. Субфебрилитет). Больные жалуются на сильные боли в мышцах, у них развивается отек лица, конъюнктивит (см.), нередко появляются высыпания на коже экссудативного или полиморфного характера. У 1IS больных в начальном периоде отмечаются жидкие испражнения, кратковременные боли в животе, при рентгенол. исследовании иногда выявляются «летучие» инфильтраты в легких. Количество эозинофилов на фоне умеренного лейкоцитоза достигает 25—40% .
При тяжелом течении болезнь нередко начинается с поноса, диспептических расстройств. Лихорадочная реакция, отеки, миалгия развиваются постепенно и достигают максимума на 3-й неделе заболевания. Мышечные боли принимают генерализованный характер, сопровождаются контрактурами с обездвижением больного, отеки распространяются с области лица и шеи на туловище, конечности. Характерны высыпания эритематозно-папулезного, иногда геморрагического характера по типу геморрагического васкулита или в виде пустул. Выражены расстройства ц. н. с.— бессонница (см.), бред (см.), галлюцинации (см.). Наблюдаются тахикардия (см.), нарушения ритма сердца, коллапс (см.). С конца первой недели выявляются поражения миокарда диффузного характера, на 3—4-й неделе развивается клиника миокардита, пневмонии, поражения ц. н. с. Иногда у больных возникают острейшие приступообразные боли, обычно в верхней половине живота, сопровождающиеся геморрагическими высыпаниями и гиперэозинофилией до 80—90%. Дистрофические поражения печени отмечаются во всех случаях тяжелого течения Т., но при выздоровлении проходят бесследно. Клиника менингоэнцефалита включает общие неврол. расстройства и определяется преимущественной локализацией диффузно-очаговых поражений головного мозга. Возможно развитие острых психозов (см. Психические болезни), истерической амблиопии (см.), эпилептиформных припадков. Количество эозинофилов чаще не превышает 30—40% . В начале болезни характерны снижение РОЭ, нарастание гипопротеинемии за счет гипоальбуминемии, повышение активности альдолазы, холинэстеразы. На 4—6-й неделе заболевания отмечается тенденция к гиперкоагуляции с развитием тромбогеморрагического синдрома (см.), флеботромбозов (см. Тромбофлебит).
Дети обычно переносят Т. сравнительно легко, нередко наблюдаются боли в горле, увеличение глоточных миндалин, в нек-рых случаях возможно и тяжелое течение болезни с летальным исходом.
Клиническая картина
Инкубационный период — 7—14 дней. Поражаются обычно оба глаза. Начало заболевания может быть незаметным, без субъективных ощущений. Иногда появляется незначительное слизисто-гнойное отделяемое, ощущение инородного тела и чувство жжения в глазах.
Возможно и острое начало болезни. При этом наблюдаются симптомы острого конъюнктивита (см.), напоминающего конъюнктивит с включениями; отмечаются гиперемия кожи век, светобоязнь, обильное слизисто-гнойное отделяемое; конъюнктива отечна, гиперемирована.
Примерно в 25% случаев встречаются стертые формы, при к-рых симптоматика скудная, и заболевание часто диагностируют как хрон. конъюнктивит.
В клин, картине Т., согласно классификации В. В. Чирковского (1935) и Мак-Каллена (A. F. Mac Callan, 1936), выделяют четыре стадии. I стадия (начальная Т.) — развитие воспалительных явлений в конъюнктиве, появление незрелых и единичных зрелых фолликулов (трахоматозных зерен) на верхнем веке и в переходных складках с отеком и васкуляри-зацией верхней части лимба, с поверхностной субэпителиальной инфильтрацией роговицы. II стадия (активная Трахома) — дальнейшее развитие фолликулов, папиллярная гиперплазия их в области переходных складок и хряща, формирование паннуса и инфильтратов в роговице; появление отдельных рубцов как следствие некроза фолликулов. III стадия (рубцующаяся Т.) — преобладание процессов рубцевания конъюнктивы век, переходных складок с сохраняющимися явлениями воспаления (цветн. рис. 3), характерными для I и II стадий. IV стадия (рубцовая Т.) — клинически излеченная Т.: фолликулы и инфильтраты полностью замещены рубцовой тканью (цветн. рис. 4).
В зависимости от преобладания тех или иных патол. элементов в активном периоде (I — III стадии) Трахомы выделяют четыре формы заболевания: фолликулярную, при к-рой наблюдаются преимущественно фолликулы; папиллярную, с преобладанием сосочковых разрастаний; смешанную, когда обнаруживают и фолликулы, и сосочковые разрастания; инфильтративную, характеризующуюся преимущественной инфильтрацией конъюнктивы и хряща век.
При заражении в раннем детском возрасте клин, картина Т. напоминает бленнорею новорожденных (см. Бленнорея); при повторных обострениях у этих больных развиваются характерные для Т. рубцовые изменения роговицы, выявляемые при биомикроскопии (cм. Биомикроскопия глаза).
Наиболее тяжелым осложнением Т. является трахоматозная язва роговицы, возникновению к-рой способствует вторичная бактериальная инфекция. Язва роговицы может сопровождаться гипопионом (см.), прободением, эндофтальмитом (см.), панофтальмитом (см.). К осложнениям Т. относятся также острые и хрон. конъюнктивиты, развивающиеся вследствие присоединения бактериальной или вирусной инфекции. При Т. часто (до 10% случаев) наблюдаются заболевания слезных органов (см.) — дакриоадениты, дакриоциститы, каналикулиты, вызываемые возбудителем Т. в сочетании с вторичной инфекцией.
Последствия Т. обусловлены процессом рубцевания. Развитие рубцовой ткани в области переходных складок конъюнктивы приводит к появлению сращений между конъюнктивой века и глазного яблока; при этом конъюнктивальные своды укорачиваются или исчезают совсем (спмблефарон). Изменения в хряще верхнего века при Т. приводят к завороту век (см.), неправильному росту ресниц (трихназ). Как следствие Т. развивается опущение верхнего века (см. Птоз), придающее лицу своеобразное сонное выражение. В исходе рубцовых изменений слезной железы уменьшается слезоотделение и наступает высыхание конъюнктивы и роговицы — ксероз (см. Ксерофтальмия). Выраженное рубцевание конъюнктивы в сочетании с трихиазом и заворотом век приводят к снижению зрения, а рубцевание и помутнение роговицы — к частичной или полной потере зрения.
Симптомы
Симптоматика заболевания разнообразная. Сонная болезнь поражает несколько частей тела. Рассмотрим проявления сонной болезни в зависимости от типа пораженных тканей.
Сонная болезнь и поражение кожи
Проявляется спустя несколько дней после укуса мухи цеце. На коже образуется небольшое твердое покраснение, которое имеет темный окрас. С течением времени может стать серьезной болезненной язвой.
Влияние на кровь и лимфатическую систему
Заражение крови и лимфатических узлов проходит спустя недели или даже месяцы. Результатом является появление лихорадки, головных болей, озноба в теле, болезненных ощущений в мышцах. Иногда наблюдается отечность лица и увеличение шейных лимфатических узлов.
Заражение центральной нервной системы
ЦНС поражается вследствие образования хронической формы заболевания, спустя несколько месяцев или лет после острой. Симптоматика следующая: постоянные головные боли, ухудшение когнитивных способностей, хроническая усталость и апатия, сонливость, атаксия, что вызывает кому. Если не проводить всех необходимых мер лечения, наступает смерть в результате комы.
Почему развиваются заболевания?
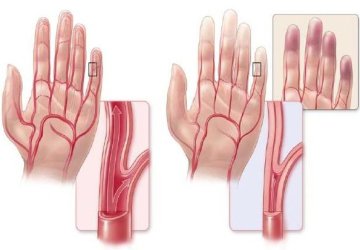
Как правило, патология брахиоцефальных сосудов развивается постепенно и имеет в своей основе комплекс негативных факторов. Рассмотрим более подробно, что может привести к сосудистой патологии:
-
влияние никотина. Курение отрицательно сказывается на сосудистой стенке, также наблюдается спазм артерий и перепады давления, ухудшение работы сердца и гипоксия;
-
хроническая гипертоническая болезнь без надлежащего лечения. Особенно опасны перепады давления;
-
дислипидемия — это нарушение жирового обмена, которое возникает при атеросклерозе;
-
(прием некоторых медикаментов, например, оральных контрацептивов повышает риск тромбоэмболических осложнений);
-
ожирение и повышенная масса тела;
-
гиподинамия — пониженные физические нагрузки;
-
нарушение гормонального фона;
-
регулярные стрессы и эмоциональные переживания;
-
иммунодефицит или тяжелое сопутствующее заболевание.
Чем проявляются заболевания?
Главным симптомом патологии брахиоцефальных артерий является инсульт и транзиторная ишемическая атака (постоянное или кратковременное прекращение кровоснабжения головного мозга). Остальные признаки не специфичны, и требуют детальной диагностики.
Есть симптомы, которые можно отнести к общим, ведь они могут сопровождать заболевания разного характера. Это слабость, усталость, снижение трудоспособности. Отличие в том, что они носят постоянный характер, приводят к рассеянности, снижению внимания.
Может наблюдаться головокружение и синкопальные состояние — обмороки, потери сознания
Также, следует обращать внимание на шум и звон в ушах, это может говорить не только о патологии органа слуха, но и нарушении кровообращения.
Шум и звон в ушах, головокружения и головные боли очень редко связаны с патологией брахиоцефальных артерий.
Может наблюдаться нарушение зрения — появление ощущения пелены перед глазами, мелькание “мушек”. В некоторых случаях появляется кратковременное “выпадение” полей зрения, которое проходит само.
Важно!
При хронической недостаточности мозгового кровообращения у пациента нарушается равновесие, становится шаткой походка и статическое положение тела. Может наблюдаться покачивание при ходьбе. Это сопровождается тошнотой, нарушением речевой функции. Может меняться речь — она становится более невнятной, несвязной.
Опасность заключается в том, что на ранних стадиях заболевание проявляется слабо. Симптомы можно принять за простое переутомление. Мало кто из пациентов обращается за помощью на ранних стадиях, а ведь именно в этот момент лечение является наиболее эффективным.
Методы диагностики патологий
Наиболее информативные методы диагностики данного типа заболеваний:
-
УЗИ с дуплексным сканированием;
-
магнитно-резонансная ангиография;
-
компьютерная томография ангиография с применением контрастного вещества;
-
прямая рентгеноконтрастная ангиография.
УЗИ — наиболее доступная, безопасная методика, которая не требует значительных затрат и подготовки. Дает исчерпывающую информацию о состоянии сосудов и кровотока в них.
Томография, как магнитно-резонансная, так и компьютерная — более точные методы диагностики. Дают полную информацию о состоянии сосудов, за счет выполнения послойных срезов. Особенно актуальны для тех, кто готовится к лечению, а также в ложных случаях заболевания.
Кроме того, применяются общие методы диагностики, лабораторные и инструментальные, которые могут больше рассказать о причинах заболевания и его степени тяжести.
Современные методы лечения патологии брахиоцефальных артерий
Различают консервативные и оперативные методики. Медикаментозное лечение включает антиагрегантные препараты, препараты для снижения уровня холестерина крови, нормализации артериального давления. Важный момент — формирование здорового образа жизни, диета, умеренные физические нагрузки, отказ от вредных привычек.
Хирургические методы направлены на снижение риска инсульта и осложнений, делятся на открытые (реконструкция артерий с устранением патологического очага и восстановлением просвета) и эндоваскулярные (внутрисосудистый доступ с баллонной ангиопластикой в сочетании со стентированием.
Чтобы получить лечение, необходимо обратиться на консультацию к врачу. После проведенных методов диагностики и постановки точного диагноза, врач назначит дату вмешательства. В Клинике есть все условия для диагностики, лечения и послеоперационного восстановления. Имеется возможность длительного наблюдения у лечащего врача. Документация и результаты исследований пациента хранятся в специальной программе и могут быть использованы в любой момент лечения.
Диагностика Африканского трипаносомоза (сонной болезни):
Диагностика заболевания и его стадии основана на обнаружении в анализах крови, лимфы и спинномозговой жидкости трипаносом. Во влажном препарате ведётся поиск подвижных трипаносом, кроме того, анализируется фиксированный и окрашенный по Романовскому-Гимзе препарат. Перед микроскопированием могут применяться различные методы (дифференциальное центрифугирование, центрифугирование слоя лейкоцитов в микрогематокритных трубках, анионообменное центрифугирование и мембранная фильтрация) для увеличения концентрации клеток паразита. Для выделения возбудителя родезийского трипаносомоза возможно заражение подопытных крыс и мышей, уже через 2-3 дня в их крови появляются трипаносомы.
1.Общие сведения
Кессонная, или декомпрессионная болезнь – печально знаменитая «кессонка», стоившая здоровья (а порой и жизни) многим и многим водолазам, аквалангистам, подводникам, летчикам-высотникам и представителям других профессий, связанных с перепадами давления окружающей среды и вдыхаемого воздуха.
Суть этого опасного состояния заключается в интенсивном выделении газа с образованием множества пузырьков в кровеносных сосудах и тканях. При слиянии или группировке таких пузырьков может возникнуть эмболия (закупорка); кроме того, повышенное механическое давление со стороны «газовых гроздьев» нередко приводит к повреждениям проводниковых нервов, мышечных волокон и, в целом, внутренних органов (в первую очередь страдает связочно-суставный аппарат и центральная нервная система).
Частота встречаемости декомпрессионной болезни в настоящее время составляет 2-4 случая на каждые 10 000 погружений на глубину, быстрых подъемов на высоту, пребываний в кессонных камерах и т.п.
Диагностика Болезни Шагаса (американского трипаносомоза):
Диагностика болезни Шагаса основана на обнаружении трипаносом у больного или на положительных результатах серологических исследований. В острой фазе болезни трипаносомы могут быть обнаружены в пробах периферической крови теми методами, что и при африканском трипаносомозе. Эффективен микрогематокритный метод обогащения. Если указанные методы не дают положительных результатов, можно провести посевы крови на целый ряд искусственных сред или ввести ее крысам, мышам или морским свинкам.
Возбудители болезни Шагаса хорошо растут в кровяном бульоне при температуре 28°С. В эндемичных районах часто используется метод ксенодиагностики; выращенному в лаборатории свободному от трипаносом переносчику дают напиться крови у больного с подозрением на болезнь Шагаса, и через 2 нед содержимое кишечника насекомого проверяют на наличие возбудителя. Обнаружение трипаносом в крови иногда приводит к путанице. Дело в том, что многие дети в Венесуэле и других странах Южной Америки являются носителями безвредного вида трипаносом (Т. rangeli), который не вызывает болезни, но может находиться в крови в течение многих месяцев.
При повторном применении методов культивирования и ксенодиагностики трипаносомы обнаруживаются у большинства больных в острой фазе и в 40% случаев в хронической фазе инфекции. С помощью биопсии пораженного лимфатического узла или икроножной мышцы возбудителей можно обнаружить в начальном периоде болезни, когда трипаносом не удается выделить из крови. Тест Машад-Гуэррейро (реакция связывания комплемента) наиболее эффективен при диагностике хронических случаев и проведении специальных обследований.
Реакция флюоресцирующих антител и реакция торможения гемагглютинации, по-видимому, более чувствительны, но менее специфичны. Ускоренная реакция агглютинации на предметном стекле была разработана для применения на станциях переливания крови. Во всех этих серологических реакциях используются неочищенные антигены эпимастигот, которые дают перекрестные реакции с сыворотками больных лейшманиозом или с инфекцией, вызванной Т. rangeli. Этих ложноположительных результатов можно избежать, применяя новую иммуноферментную реакцию с использованием очищенного гликопротеидного антигена.