Синдром внезапной детской смерти (свдс)
Содержание:
- Профилактика
- Гипертрофическая кардиомиопатия
- Пролапс митрального клапана
- Эпидемиология
- Патофизиологические основы
- Алгоритм действий при реанимации новорожденных и недоношенных
- Тетрада Фалло
- Причины
- Online-консультации врачей
- Причины (факторы риска) синдрома внезапной детской смерти
- Причины
- К каким докторам следует обращаться если у Вас Синдром внезапной смерти у детей:
- Клинические особенности и диагностика
- Механизм развития
- Факторы риска синдрома детской внезапной смерти
- Идентификация пациентов, имеющих повышенный риск наступления внезапной сердечной смерти
Профилактика
Было обнаружено, что ряд мер эффективен в предотвращении СВДС, включая изменение положения сна, кормление грудью, ограничение использования мягких постельных принадлежностей, иммунизацию младенца и использование пустышек. Использование электронных мониторов не оказалось полезным в качестве превентивной стратегии. Влияние фанатов на риск СВДС не изучено достаточно хорошо, чтобы давать какие-либо рекомендации по ним. Свидетельства относительно пеленания в отношении СВДС неясны. Обзор 2016 года обнаружил предварительные доказательства того, что пеленание увеличивает риск СВДС, особенно у младенцев, которых кладут на живот или бок во время сна.
Меры, которые не показаны как полезные, включают устройства позиционирования и радионяни . Компании, продающие мониторы, не имеют одобрения FDA в качестве медицинского устройства.
Позиционирование во время сна
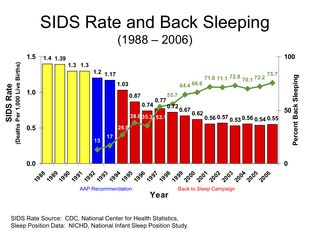
Показатель СВДС с 1988 по 2006 гг.
Было обнаружено, что сон на спине снижает риск СВДС. Таким образом, он рекомендован Американской академией педиатрии и продвигается в качестве передовой практики кампанией « Безопасно для сна » Национального института здоровья детей и человеческого развития США (NICHD) . Заболеваемость СВДС снизилась в ряде стран, в которых эта рекомендация получила широкое распространение. Сон на спине не увеличивает риск удушья даже у людей с гастроэзофагеальной рефлюксной болезнью . Хотя младенцы в таком положении могут спать более спокойно, это не вредно. Если вы живете в одной комнате с родителями, но в другой кровати, это может снизить риск вдвое.
Пустышки
Использование пустышек снижает риск СВДС, хотя причина неясна. Американская академия педиатрии считает соску использовать для предотвращения СВДС быть разумным. Похоже, что пустышки не влияют на грудное вскармливание в первые четыре месяца, хотя это распространенное заблуждение.
Постельные принадлежности
Эксперты по безопасности продуктов не рекомендуют использовать в кроватке подушки, слишком мягкие матрасы, приспособления для сна, накладки на бампер (бортики кроватки), мягкие игрушки или пушистые постельные принадлежности и рекомендуют вместо этого тепло одевать ребенка и держать кроватку «обнаженной».
Одеяла или другую одежду нельзя накидывать на голову ребенка.
Использование « » или «мешка для сна», мягкого мешка с отверстиями для рук и головы ребенка, можно использовать как тип постельного белья, которое согревает ребенка, не прикрывая его голову.
Вакцинация
Более высокие показатели иммунизации АКДС связаны с более низкими показателями СВДС, поддерживающими рекомендации по своевременной иммунизации АКДС.
Многие другие исследования также пришли к выводу, что вакцинация снижает риск СВДС. Исследования обычно показывают, что вакцинация снижает риск СВДС примерно вдвое.
Гипертрофическая кардиомиопатия
Гипертрофическая кардиомиопатия (ГКМП) распространена гораздо шире, чем это признавалось раньше, встречаясь у 1 из 500 в популяции США. По данным британских учёных, более чем в 50% случаев это заболевание имеется у других членов семьи. Ежегодно отмечается до 4% случаев внезапных смертей у пациентов с гипертрофической кардиомиопатией, хотя данная цифра, вероятно, преувеличена из-за выбора пациентов.
Внезапная смерть чаще регистрируется в возрасте от 15 до 35 лет, причём во многих случаях является первым клиническим проявлением заболевания. В некоторых случаях этому предшествует эпизод синкопе. Каких-то особых критериев прогнозирования этих состояний нет. Однако, синкопе, очень молодой возраст при проявлении, крайние степени вентрикулярной гипертрофии, внезапная смерть от сердечных заболеваний в семейном анамнезе и нестойкая вентрикулярная тахикардия свидетельствуют о наличии более высокого риска развития ВСС.
По данным B.J.Maron, если первым проявлением заболевания явились сердечная недостаточность или цианоз, то летальный исход следует ожидать в течение одного года, а в случаях асимптомного течения заболевания или наличия только шума, выживаемость после первого года заболевания составляет более 50%, причём у 40-50% из них имеется улучшение.
Эта патология может оказаться трудной для идентификации. Физикальное исследование может не выявить отклонений. Если существует градиент оттока левого вентрикулярного тракта, то возникает сердечный шум, хотя таковой является исключением у детей и подростков. Тщательно собранный семейный анамнез может оказаться наилучшим подспорьем, так как ГКМП может быть и семейной (60% пациентов имеют больных родственников первого порядка). Наличие таких симптомов, как боль в груди, сердцебиения или непереносимость физической нагрузки, также подтверждает диагноз.
Поскольку диагностические проявления могут быть незаметны до подросткового и даже взрослого возраста, необходимо повторное обследование семей, члены которых страдают сердечными заболеваниями. При постановке данного диагноза необходимо исключить системную гипертензию, патологию коронарных артерий, пороки аортального клапана, коарктацию аорты и другие заболевания сердца, вызывающие его гипертрофию.
Патофизиология ГКМП включает диастолическую и систолическую дисфункцию, обструкцию выходного тракта левого желудочка, аномалии коронарных артерий ведущие к ишемии миокарда и аритмии.
По данным НИИ педиатрии, ГКМП чаще встречается у мальчиков в возрасте старше 10 лет. Заболевание имеет достаточно скудную клиническую картину, только 38,2% детей отмечали утомляемость и одышку при физической нагрузке. У всех детей выслушивался систолический шум, у 43,4% — расширение перкуторных границ сердца влево. В то же время у большинства детей отмечались различные нарушения ЭКГ (гипертрофия отделов сердца,нарушение реполяризации, удлинение интервала QT). У 25,2% детей наблюдались клинически значимые аритмии.
Пролапс митрального клапана
Пролапс митрального клапана встречается часто, но редко приводит к внезапной смерти. Она может произойти при физическом напряжении и быть вызвана вентрикулярной тахиаритмией. В одном из обзоров называется цифра всего 60 зарегистрированных внезапных смертей среди пациентов с пролапсом митрального клапана, и только 4 из них были моложе 20 лет. Тем не менее от 5 до 24% случаев скоропостижной смерти от сердечных заболеваний относят на счет пролапса митрального клапана. Максимальный риск имеют пациенты с внезапной смертью в семейном анамнезе, предшествующим синкопе, отклонениями на ЭКГ в состоянии покоя, удлиненным интервалом QT и комплексной вентрикулярной тахиаритмией. Хотя часто используются бета-блокаторы, неясно, может ли антиаритмическая терапия предотвратить внезапную смерть, электрофизиологические исследования помогают редко. Большинство клиницистов терпимо относятся к участию в спортивных занятиях. Для пациентов с максимальным риском и тех, у кого stress testing или амбулаторный мониторинг выявляют усугубление аритмии или симптомов при физической нагрузке, рекомендуется более осторожный подход.
Эпидемиология
Около 25% всех смертельных
исходов не связано с неизлечимыми
заболеваниями либо старческими или деструктивными изменениями в мозге. В Европе
ежегодно регистрируется около 700000, а в США – 400000 случаев
внезапной смерти.
В результате реанимации на
догоспитальном и госпитальном этапах примерно в более чем половине случаев
удается восстановить спонтанное кровообращение. Однако 50% из этих пациентов в
последующем умирает, главным образом в результате кардиального или
церебрального повреждения.
Уровень выживаемости пациентов
(число выживших после реанимации пациентов, которые выписались из лечебного
учреждения), перенесших остановку кровообращения в больничных условиях,
колеблется от 0 до 29% (в среднем 14%), а внебольничных — от 0 до 40%.
Основной фактор, влияющий на уровень выживаемости – длительность интервала
времени с момента остановки кровообращения до начала СЛР. Важным
прогностическим фактором исхода СЛЦР является первичный механизм остановки
кровообращения. В возрасте менее 10 лет более высокий уровень выживаемости, чем
старше 10 лет; уровень выживаемости не отличается у пациентов в возрасте 10–70
лет и прогрессивно снижается у лиц старше 70 лет.
Патофизиологические основы
Ионные механизмы синдрома Бругада связаны с уменьшением количества или ускоренной инактивацией натриевых каналов в клетках эпикарда правого желудочка, что приводит к уменьшению плотности потока натрия и преждевременной реполяризации эпикарда. Кроме того, было обнаружено перемещение натриевых каналов с поверхности клеток в ЭПР, что также нарушает их функцию. Потеря вершины ПД на участках эпикарда при его нормальной величине в эндокарде создает дисперсию реполяризации стенки желудочка, приводящую к трансмуральному градиенту напряжения, который проявляется на ЭКГ подъёмом сегмента ST. Вследствие указанных выше процессов образуется «уязвимое окно», во время которого может возникнуть механизм re-entry, запускающий ЖТ и ФЖ.
Алгоритм действий при реанимации новорожденных и недоношенных
Реанимацию доношенных новорожденных детей лучше начинать с подачи воздуха, а не с подачи 100-процентного кислорода; подача кислорода регулируется посредством смешивания кислорода с воздухом, а объем подаваемой смеси регулируется в зависимости от показаний пульсоксиметрического датчика, закреплённого на правой руке ребенка (обычно на запястье или ладони).
Аспирация сразу же после рождения (в том числе аспирация с помощью спринцовки) показана только при наличии явной обструкции дыхательных путей или необходимости в вентиляции легких с положительным давлением.
Новорожденным детям, у которых остановка сердца связана с нарушениями функции сердца, реанимация осуществляется с использованием соотношения «компрессии/вдохи» 15 : 2.
Новорожденным детям вентиляцию легких рекомендуется выполнять с положительным давлением, достаточным для увеличения ЧСС или расширения грудной клетки (без чрезмерного давления у недоношенных детей).
При необходимости перемещения (транспортировки) недоношенных новорожденных в дыхательных путях поддерживается постоянное положительное давление.
В случае если вентиляция с помощью лицевой маски или интубация трахеи не приносит результата или неосуществима, показано использование ларингеального масочного воздуховода.
По возможности — при СЛР проводить контроль содержания СО2 в выдыхаемом воздухе методом капнографии или колориметрии (подтверждение положения эндотрахеальной трубки у новорожденного, отслеживание эффективности компрессионных сжатий грудной клетки).
После начала вентиляции легких с положительным давлением или подачи кислорода необходимо одновременно оценить три параметра:
— частоту сердечных сокращений;
— частоту дыхания;
— уровень оксигенации (пульсоксиметрия).
В условиях родильного дома или стационара в случае тяжелой степени гипоксически-ишемической энцефалопатии у новорожденных, рожденных на 36-й неделе беременности и позже и находящихся в коме после реанимации при остановке сердца, показана терапевтическая гипотермия (от 32 до 34 °С).
В случае тяжелой степени гипоксически- ишемической энцефалопатии у доношенных и недоношенных новорожденных при рождении рекомендуется отсрочка пережатия пуповины не менее чем на 1 мин, независимо от того, требуют ли они реанимации.
Реанимацию новорожденных можно прекратить при отсутствии сердечных сокращений в течение 10 мин.
Решение продолжать реанимационные мероприятия после 10 минут отсутствия сердечных сокращений у новорожденного следует принимать с учетом ряда факторов:
- предполагаемая причина остановки сердца (врожденные патологии);
- гестационный возраст;
- наличие или отсутствие осложнений;
- возможность применения терапевтической гипотермии.
Согласно Рекомендациям ЕСР в редакции 2010 г., последовательность СЛР у детей грудного возраста (от 1 до 12 мес) изменена с А-В-С на С-А-В.
Тетрада Фалло
Пациенты с тетрадой Фалло, которым была сделана восстановительная операция, имеют риск внезапной смерти 6% в период от 3 месяцев до 20 лет. Внезапная смерть наступает чаще всего у пациентов с существенными резидуальными гемодинамическими нарушениями, такими как резидуальная обструкция оттока из правого желудочка с развитием правожелудочковой гипертензии, легочная недостаточность с перегрузкой объема правого желудочка, резидуальный межжелудочковый дефект или дисфункция правого или левого желудочка. ВСС при тетраде Фалло связывается с развитием желудочковой аритмии.
Современные методики операции в более молодом возрасте могут минимизировать прогрессирование вентрикулярной гипертрофии, образование рубца, служащего будущим субстратом для желудочковой аритмии. Благодаря применению этого подхода ВСС у пациентов с тетрадой Фалло стала встречаться реже. У прооперированных пациентов с тетрадой Фалло, оказываются оправданными тщательные гемодинамические и электрофизиологические исследования. Рекомендуется электрокардиграфический мониторинг. Имеет большое значение коррекция гемодинамических нарушений. Может быть показано вос-становление имеющихся остаточных дефектов, лечение антиаритмиками или имплантация дефибриллятора. Фенитоин некоторыми был предложен в качестве эффективного препарата в этой ситуации.
Причины
Внезапная смерть молодого человека может быть вызвана сердечным заболеванием (включая кардиомиопатию , врожденный порок сердца , миокардит, генетические нарушения соединительной ткани или заболевание проводимости), причинами, связанными с приемом лекарств или другими причинами. Редкие заболевания, называемые каннелопатиями, могут играть роль, например, синдром удлиненного интервала QT (LQTS), синдром Бругада (BrS), CPVT ( катехоламинергическая полиморфная желудочковая тахикардия ), PCCD (прогрессирующий дефект сердечной проводимости), синдром ранней реполяризации, смешанное заболевание натриевых каналов и короткая QT-синдром. Причина смерти не обнаруживается даже после тщательного обследования в 5% случаев.
Судмедэксперты приняли во внимание различные факторы, такие как питание, токсикология, болезни сердца, обмен веществ и генетика. Хотя нет никакой реальной известной определенной причины, обширные исследования показали, что люди 18 лет и старше страдали гипертрофической кардиомиопатией , состоянием, при котором сердечная мышца становится странно утолщенной без какой-либо очевидной причины
Это была наиболее часто встречающаяся аномалия при внезапной смерти молодых людей. В тех случаях, когда люди переживают внезапную смерть, чаще всего обнаруживается, что они страдали от ИБС ( ишемическая болезнь сердца ) или ASCAD (атеросклеротическая болезнь коронарной артерии) или от любого уровня стресса. Однако исследования показывают, что люди испытывали первые симптомы в течение недели до терминального события, такие как боль в груди у ~ 52% жертв, одышка у ~ 22%, обмороки у ~ 7% и ~ 19%, у которых не было никаких симптомов. Ученые также связали этот синдром с мутировавшим геном SCN5A, который влияет на работу сердца. Однако все вскрытия, проведенные у жертв, страдающих этим синдромом, дали отрицательный результат.
В Таиланде, Лаосе и на Филиппинах бангунгот (или , как они говорят , синдром внезапной смерти взрослого) в основном вызывается синдромом Бругада.
Online-консультации врачей
| Консультация маммолога |
| Консультация гомеопата |
| Консультация косметолога |
| Консультация общих вопросов |
| Консультация уролога |
| Консультация сосудистого хирурга |
| Консультация иммунолога |
| Консультация сурдолога (аудиолога) |
| Консультация эндокринолога |
| Консультация пластического хирурга |
| Консультация специалиста по лазерной косметологии |
| Консультация детского невролога |
| Консультация хирурга |
| Консультация психолога |
| Консультация оториноларинголога |
Новости медицины
Устройство и принцип работы магнитной мешалки,
26.05.2021
Быстрая доставка лекарств на сервисе mednex.com.ua,
30.04.2021
6 простых привычек, чтобы круглый год не болеть простудами: рекомендуют все врачи,
17.03.2021
Морепродукты становятся вредными для здоровья?,
05.01.2021
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Причины (факторы риска) синдрома внезапной детской смерти
Сочетание некоторых факторов окружающей среды может сделать ребенка более уязвимым перед синдромом внезапной детской смерти.
Физические причины
К физическим причинам, увеличивающим риск СВДС, относятся:
- Аномалии строения мозга. Некоторые младенцы рождаются с заболеваниями, которые повышают риск смерти от СВДС. В большинстве случаев эти аномалии касаются частей мозга, контролирующих функцию дыхания и пробуждения ото сна.
- Низкий вес при рождении. Преждевременные роды и многоплодные роды увеличивают вероятность того, что мозг ребенка еще не созрел до нужной степени, и имеет низкую степень контроля над автоматическими процессами, такими как дыхание и сердечные сокращения.
- Дыхательная инфекция. Многие младенцы, умершие от СВДС, накануне перенесли инфекционное респираторное заболевание, что могло внести свой вклад в проблемы с дыханием.
Факторы риска синдрома внезапной детской смерти, связанные со сном
Положение ребенка в кроватке и некоторые атрибуты сна – могут увеличивать риск СВДС. Примерами этого являются:
- Сон младенца на животе или на боку. Дети, которые спят на животе или на боку – чаще имеют трудности с дыханием, нежели дети, спящие на спине.
- Сон на мягкой поверхности. Сон лицом вниз на мягком матрасе, укрывшись мягким одеялом – может привести к удушению тканью. Укрывание головки ребенка одеялом – также является рискованной практикой.
- Сон с родителями. Сон в одной комнате с родителями – снижает риск СВДС, однако сон в одной постели – значительно увеличивает этот риск. Хотя бы потому, что взрослые привыкли использовать более мягкие поверхности для сна, нежели требуются младенцу.
Хотя синдром внезапной детской смерти может случиться с любым ребенком, ученые выявили несколько факторов, которые способны увеличить риск этого синдрома. Они включают в себя:
- Пол. Мальчики чаще умирают от СВДС.
- Возраст. Младенцы наиболее уязвимы во время второго и третьего месяцев жизни.
- Национальность. По неизвестным причинам, чернокожие дети и дети американских индейцев погибают от СВДС несколько чаще, чем дети остальных рас и национальностей.
- Семейный анамнез СВДС. Дети, у которых родные или двоюродные братья/сестры умерли от СВДС, имеют особенно высокий риск развития СВДС.
- Пассивное курение. Дети, которые проживают в одном доме с курящими людьми, имеют более высокий риск СВДС.
- Преждевременные роды. Недоношенность и низкий вес при рождении способны увеличить риск смерти от СВДС.
Материнские факторы риска СВДС
Во время беременности можно прогнозировать повышенный риск смерти младенца от синдрома внезапной детской смерти, если будущая мать:
- Возраст менее 20 лет.
- Курит сигареты.
- Употребляет наркотики или алкоголь.
- Не имеет доступа к адекватной дородовой медицинской помощи.
Поддержка родителей
Наличие эмоциональной и психологической поддержки родителей, потерявших младенца от синдрома внезапной детской смерти – имеет чрезвычайно важное значение. Родители обычно чувствуют острую личную вину за случившееся; кроме того, немало беспокойства доставляет обязательное полицейское расследование смерти младенца, непременно проводящееся в каждом таком случае.
Если вы столкнулись с этой бедой – постарайтесь не замыкаться в себе, обсуждать эту беду и свои чувства с другими родителями, пережившими подобное.
Ваш врач может порекомендовать группу психологической поддержки, доступную в вашем городе, или интернет-форум, объединяющий таких людей, как вы
Беседы с близким другом или духовным наставником – также могут принести пользу.
Проговаривайте свои чувства
Старайтесь делиться с друзьями и членами семьи своими чувствами и переживаниями. Поверьте, многие люди искренне хотят помочь, но просто не знают, как подойти к вам, чтобы не причинить еще больше боли.
Старайтесь быть максимально ближе к супругу/супруге. Потеря ребенка является страшным ударом, способным разрушить ваш брак. Не пренебрегайте возможностью получения консультации семейного психолога, если это возможно. Делитесь своими чувствами и мыслями о произошедшем друг с другом.
Дайте себе время для исцеления душевной раны
Наконец, не запрещайте себе горевать. Не смущайтесь, если слезы волной начинают душить вас в «неподходящих» местах или ситуациях. Это не симптом психической болезни, это просто тяжелая душевная рана. Исцеление от нее требует времени.
Причины
Исследования показывают, что у детей, умерших в результате СВДС, имеется опосредованная серотонином дисрегуляция (serotonin-mediated dysregulation) вегетативной нервной системы. Это повышает уязвимость ребёнка к внешним стрессорам, таким как пронированная поза во сне, перегревание.
Согласно опубликованным в 2012 году исследованиям с экспериментами на , причиной синдрома названо отсутствие у умерших особей гена ATOH1, кодирующего белок, который отвечает за нейронные связи и прохождение нейронных сигналов, способствующих изменению ритма дыхания при накоплении в крови углекислоты.
Предполагают, что СВДС может быть вызван сбоями в функционировании автономной нервной системы, особенно тех её отделов, которые связаны с дыханием и работой сердца (Shaannon&Kelli, 1987), в частности, дефицитом серотонина.
В 1980-е годы существовала гипотеза, что часть случаев СВДС связана с тем, что недостаточно развитый водитель ритма дыхания, затухая под воздействием неудачного случайного сингулярного стимула, не в состоянии возобновить движение. У взрослых людей система множественных водителей ритма дыхания, кровообращения и др. устроена значительно сложнее и надёжнее.
Скапливание углекислого газа в повышенной концентрации. Конкретные механизмы, останавливающие дыхание, не известны.
Незрелость дыхательного центра в сочетании с другими факторами (простуда, переохлаждение, сигаретный дым).
Все вышеперечисленные гипотезы являются различными формулировками близких предположений.
Вакцинация не является фактором риска.
К каким докторам следует обращаться если у Вас Синдром внезапной смерти у детей:
Педиатр
Кардиолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Синдрома внезапной смерти у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Клинические особенности и диагностика
Чаще всего синдром Бругада наблюдается у пациентов в 30–40-летнем возрасте. Клиническая картина заболевания характеризуется частым возникновением синкопе на фоне приступов желудочковой тахикардии и ВСС, преимущественно во сне, а также отсутствием признаков органического поражения миокарда.
Выраженность клинических проявлений СБ определяется степенью повреждения натриевых каналов: при повреждении менее 25% каналов ЭКГ-паттерн и нарушения ритма наблюдаются только после введения блокаторов натриевых каналов; при увеличении количества повреждённых натриевых каналов (свыше 25%) резко возрастает риск ВСС.{banner_st-d-1}
Описаны два типа подъёма сегмента ST при синдроме Бругада: сводчатый (coved) и седловидный (saddleback). Подъём сводчатого типа преобладает при симптомных формах СБ с фибрилляцией желудочков в анамнезе, в то время как седловидный чаще встречается при бессимптомных формах СБ. Однако, изменения на ЭКГ при СБ могут носить преходящий характер, что требует поиска дополнительных методов верификации. Для верификации диагноза необходимо проведение нагрузочных проб с лекарственной нагрузкой (антиаритмические препараты IA класса), с введением блокаторов натриевых каналов (аймалин, новокаинамид). Тест с блокаторами натриевых каналов проводится в условиях реанимационного отделения, так как во время его проведения существует большая вероятность развития желудочковой тахикардии по типу TdP и ФЖ.
Механизм развития
Конечно, точно сказать, почему и как развивается СВДС, никто не может. Однако некая закономерность исследователями всё же выявлена: как правило, малыши скоропостижно уходят из жизни во сне вследствие временной остановки дыхания (апноэ) либо нарушения сердечного ритма, вплоть до кратковременной остановки сердца. В норме при этих обстоятельствах ребенок просыпается, однако если он склонен к СВДС, этого не происходит.
В чем же причина? Дело в том, что малютка рождается с незрелыми жизненно важными системами (иммунной, нервной, вегетативной). Поэтому считается, что при возникновении определенных ситуаций (воздействии факторов риска), организм реагирует на них неадекватно, приводя к развитию СВДС.
Кроме того, в настоящее время существует еще несколько теорий возникновения синдрома, которые могут привести к апноэ или нарушению сердечного ритма:
* Недостаток серотонина в областях мозга, которые отвечают за дыхание, сердцебиение и кровяное давление во время сна. Однако невозможность в настоящее время определить уровень серотонина у живого ребенка не позволяет продвинуться дальше в исследованиях.
* Отсутствие гена Atoh1, что пока доказано только экспериментальным путем на мышах.
* Недосыпание матери в первом триместре беременности, когда происходит закладка органов и систем.
Однако и эти теории не до конца объясняют причину, а также обстоятельства скоропостижного ухода малыша из жизни в каждом конкретном случае.
На заметку маме
Даже у абсолютно здорового малыша на первом году жизни короткие паузы в дыхании на 12-15 секунд — вариант нормы. Тогда как если у него произошла остановка дыхания на 20 секунд и более, при этом сопровождаясь бледностью кожных покровов, вялостью и пониженным тонусом мышц, то это уже апноэ.
Факторы риска синдрома детской внезапной смерти
До сих пор они пока точно не установлены, однако многочисленные исследования свидетельствуют о том, что наиболее часто СВДС может развиться в следующих ситуациях:
* Сон ребенка на животе. Теория, которая объясняет, почему это происходит, такая: у малыша в положении лежа на животе, сужаются дыхательные пути и присутствует риск того, что он вновь вдохнет уже использованный воздух. Всё это ведет к тому, что ухудшается кровоснабжение головного мозга, а дыхательный центр перестает реагировать на увеличение углекислого газа в крови, приводя к временной остановке дыхания.
* Вероятность «смерти в колыбели» повышается если:
- у братьев, сестер, а также родителей крохи в младенчестве отмечалась беспричинная остановка дыхания или сердца
- в семье ранее кто-то уже погиб от СВДС
По всей видимости, имеется наследственная предрасположенность к синдрому.
* Совместный сон с мамой. Однозначного мнения на это счет нет. Одни считают, что он может привести к СВДС в случае, если нарушается комфортный сон крохи. Однако большинство медиков склоняются к мнению о том, что сон с мамой, наоборот, является профилактикой СВДС. Поскольку организм малютки очень чувствителен, благодаря чему он синхронизирует свое дыхание с материнским, а сердцебиение — с работой маминого сердца. Кроме того, близость матери позволяет ей быстро отреагировать на остановку дыхания и принять соответствующие меры.
* Лимфатико-гипопластический диатез. При этой аномалии конституции увеличиваются миндалины (носоглоточная и небная), нарушая дыхание через нос, что повышает риск наступления апноэ. Кроме того, уменьшается выработка надпочечниками глюкокортикоидов, что ведет к снижению резервных возможностей организма малютки.
* Отягощенное течение беременности (токсикоз, перенесенные инфекции), масса тела при рождении менее 2,5 кг и более 4 кг, недоношенность, многоплодная беременность приводят к тому, что нарушаются адаптационные механизмы организма ребенка.
* Прием алкоголя и употребление наркотиков (даже легких) матерью во время беременности или кормлении грудью нарушает закладку органов и систем, а также их созревание.
* Курение матери во время беременности или кормлении грудью, а также курение отца или близких родственников, проживающих вместе с малышом. Поскольку дымящаяся сигарета содержит окись углерода, которая повышает риск развития апноэ у крохи в пять раз.
* Искусственное вскармливание понижает иммунитет, повышает склонность к аллергическим реакциям, плохо влияет на работу желудочно-кишечного тракта. В результате нарушаются адаптационные механизмы организма крохи.
* Возраст матери менее 20 лет.
* Интервал между двумя беременностями менее одного года. В этом случае организм матери не успевает восстановиться. Поэтому присутствует вероятность того, что внутриутробно плод не получит всё необходимое для нормального развития.
* Наличие в кроватке спящего малыша мягких игрушек, пуховых одеял и подушек может привести к механическому закрытию его дыхательных путей.
* Темнокожие дети более с клоны к СВДС, нежели их белокожие сверстники.
* Холодное время года. Вероятно, это связанно с тем, что увеличивается риск заражения вирусными инфекциями, которые могут привести к развитию СВДС. Однако в этом случае очень трудно разграничить сам синдром и осложнения течения основного заболевания.
Как видите, список получится довольно обширным. Однако, к сожалению, в некоторых случаях фактор, который привел к развитию синдрома, так и остается невыясненным.
Идентификация пациентов, имеющих повышенный риск наступления внезапной сердечной смерти
Ребёнок с действительно здоровым сердцем не имеет риска наступления внезапной сердечной смерти, важной задачей является идентификация детей, которые внешне здоровы и асимптоматичны, но аномалии сердца которых требуют отнесения их к группе риска по ВСС. Из пациентов с врожденными пороками сердца наибольшему риску подвержены те, у которых структурные аномалии сердца не могут быть полностью исправлены хирургическим путем
Резидуальные дефекты проявляются перегрузкой давлением и объемом правого и левого желудочков. Пораженные камеры становятся дисфункциональными и склонны к жизнеугрожаемым аритмиям. Пациенты, у которых имеется высокая легочная гипертензия (первичная легочная гипертен-зия или синдром Eisenmenger), подвержены наибольшему риску.
Среди детей первого года жизни внезапная смерть обычно вызвана ductus-зависимыми сложными цианотическим врожденными сердечными пороками. В одном из обзоров 126 случаев внезапной смерти детей в возрасте до 2 лет 10% случа-ев были связаны с ВПС и 6% — с миокардитом.
Предполагается, что 10% из 7000 ежегодных «смертей в колыбели» являются результатом неразпознанных сердечных причин, особенно скрытых сердечных аритмий, в т.ч. аритмий, связанных с удлиненным интервалом QT.
После первого года к наиболее распространенным причинам внезапной смерти со стороны сердца относятся миокардит, гипертрофическая кардиомиопатия, аномалии коронарных артерий, аномалии системы проводимости, пролапс митрального клапана и расслоение аорты. Случаи внезапной смерти также имеют место среди лиц с ВПС, включая тех, у кого ранее проводилось хирургическое вмешательство на сердце. Среди пациентов, не подвергавшихся хирургическому вмешательству, были больные с распространенным стенозом аорты и обструкцией легочных сосудов, среди тех, кто подвергался операции — тетрада Фалло и транспозиция крупных артерий. 3/4 умерших пациентов, относились к III или IV функциональному классу NYHA, 87% имели рентгенологические признаки кардиомегалии, 46% — плохие гемодинамические показатели во время послеоперационной катетеризации, 43% — легочную ги-пертензию и 57% — аритмию (желудочковую экстрасистолию, блокаду сердца или трепетание предсердий) в течение года перед смертью. Таким образом, пациенты с данными симптомами требуют дальнейшего хирургического, консервативного или электрофизиологического вмешательства. В последние десятилетия наблюдалось снижение распротраненности внезапной смерти среди пациентов с ВПС, что соот-ветствует совершенствованию методов терапии.
Распространенность продромальных симптомов среди лиц, умирающих скоропостижно, различна в зависимости от метода исследования, но в целом составляет около 50%. Наиболее распространенные признаки — боль в груди и синкопе (или состояние близкое к синкопальному): оба симптома распространены среди молодых людей и могут быть вызваны многими кардиологическим и некардиологическими на-рушениями.
Немедленное кардиологическое обследование показано детям или молодым взрослым
- с болью в груди при физическом напряжении, на которую не влияют движение, вдох или пальпация, при отсутствии явных некардиологических причин, особенно, если у пациента имеется нарушение со стороны сердца с высоким риском смертельного исхода,
- внезапная смерть в семейном анамнезе,
- связанное с физическим напряжением неясное синкопе без продромы или с пред-шествующим учащением сердечного ритма.
Сбор анамнеза должен включать детальный опрос о семейных случаях внезапной или неожиданной смерти. Внезапная смерть брата или сестры первой степени родства определяет особенно высокий риск у данного пробанда. У 16% молодых людей, умерших скоропостижно, в семейном анамнезе имелась внезапная смерть.
Поскольку рутиная ЭКГ и эхокардиографический скрининг популяции не являются эффективным по вложенным затратам (приблизительно $250 000 на один выявленный случай), то наиболее практичным методом является тщательный и полный сбор анамнеза для идентификации кардиоваскулярных отклонений.