Самые опасные периоды беременности?
Содержание:
- Лечение СЗРП
- Кому показан пренатальный скрининг
- Эстроген и прогестерон — главные гормоны беременности и причина растяжений
- Влияние табака (никотина)
- Факторы, приводящие к осложнениям беременности
- Рискованные моменты при беременности: провоцирующие факторы
- Простуда при беременности на ранних сроках
- Что такое ранний пренатальный скрининг и когда он проводится
- Вакцинация беременных против гриппа
- Лечение предродовой депрессии
- Заключение
Лечение СЗРП
Кому показан пренатальный скрининг
Биохимическую и ультразвуковую пренатальную диагностику рекомендуется проводить всем беременным женщинам. Полученные в результате скринингов данные позволяют выделить группы риска осложнений беременности и риска врожденных пороков у плода.
При этом отнесение женщины и плода по результатам пренатального скрининга к группе риска по какой-либо патологии вовсе не означает, что это осложнение неминуемо разовьется. Правильнее будет сказать, что вероятность развития определенного вида патологии у ребенка этой пациентки выше, чем у остальных.
Также в группы риска автоматически входят пациентки:
- в возрасте 35+ (и/ или если будущий отец старше 40 лет);
- имеющие в роду генетические аномалии развития плода;
- принимавшие препараты, способные негативно повлиять на развитие плода;
- подвергшиеся вредному облучению;
- перенесшие инфекционные или вирусные заболевания в первом триместре беременности;
- с отягощенным анамнезом (замершая беременность, мертворождение, невынашивание в прошлом).
Какие параметры учитывает биохимический пренатальный скрининг:
Двойной тест (скрининг первого триместра). Сдается на 10-13 неделе беременности (на более поздних сроках анализ не проводится, поскольку становится неинформативным).
В ходе исследования определяются:
- свободная b-субъединица хорионического гонадотропина человека (ХГЧ) — гормон, вырабатываемый на всем протяжении беременности и регулирующий множество важнейших процессов в развитии плода.
- РАРР-А (pregnancy associated plasma protein A) — плазменный протеин А, вырабатываемый плацентой. Его концентрация растет постепенно в течение беременности.
Просчитать риски хромосомных аномалий у плода позволяет специальное программное обеспечение. Причем учитываются не сами показатели концентрации ХГЧ и РАРР-А в крови беременной женщины — эти данные программа переводит в специальные величины, именуемые МоМ. А уже по МоМ вычисляется, насколько близок к норме или далек от нее искомый показатель в соответствии с данным сроком беременности. В норме значения МоМ варьируются от 0,5 до 2. Отклонения от этих величин могут указывать на генетические дефекты.
Хромосомные патологии регистрируются примерно у 0,6-1% новорожденных. Наиболее распространенными являются синдром Дауна (встречается у 1 ребенка на 600-700 новорожденных), синдром Эдвардса (1:6500), синдром Патау (1:7800), синдром Шерешевского-Тернера (1:3000).
Анализ крови всегда делается после ультразвукового исследования плода. Каждое из обследований дает свой объем информации о беременности и помогает врачу максимально верно объединить результаты в общую картину.
Тройной тест. Данная биохимическая диагностика проводится на 16-20 неделе беременности (оптимально на — 16-18 неделе).
Тройным тест называется из-за того, что в его ходе определяются три показателя:
- общий хорионический гонадотропин (ХГЧ);
- эстриол — гормон беременности, вырабатываемый плацентой. При нормально протекающей беременности его концентрация неуклонно растет;
- альфа-фетопротеин (АФП) — белок, вырабатываемый при беременности. Его концентрация возрастает по мере увеличения срока, затем постепенно уменьшается.
Иногда в исследование еще включают гормон ингибин А. Его уровень в норме также изменяется в ходе беременности — в сторону понижения концентрации к поздним срокам.
Информативность тройного теста такова, что позволяет в 80% выявить пороки развития нервной трубки (то есть позвоночника, спинного и головного мозга) и ряд генетических дефектов (синдромы Дауна, Эдвардса, Клайнфельтера).
Опираясь на все полученные данные, врач корректирует тактику ведения беременности, либо (при худшем сценарии) решается вопрос о возможности пролонгирования беременности.
Важно: не следует интерпретировать результаты пренатального скрининга самостоятельно, опираясь на советы «экспертов» из интернета. Только опытный специалист, получивший специальное образование, имеет право трактовать данные исследований, заниматься расшифровкой данных
Беременность — не то состояние, при котором возможны самодиагностика или самолечение!
В третьем триместре в пренатальный скрининг входит только УЗИ. Вся информативная ценность стандартных биохимических тестов к этому времени уже исчерпана.
Неинвазивный пренатальный тест ДНК.
Сегодня появился еще один метод определения хромосомных отклонений — неинвазивный пренатальный тест ДНК. Исследование информативно и безопасно как для женщины, так и для плода. А сдать кровь на анализ можно уже после 9 недель беременности. К сожалению, на сегодня этот тест еще мало распространен и весьма дорогостоящ.
Эстроген и прогестерон — главные гормоны беременности и причина растяжений
Эстроген. В этот период эстрогена в организме накапливается больше, чем на протяжении всей жизни. Благодаря ему в матке и плаценте улучшается васкуляризация (образование кровеносных сосудов), усиливается движение питательных веществ, поддерживающих плод.
Уровень эстрогена во время беременности неуклонно растет и достигает пика в третьем триместре. Высокая концентрация гормона в первом триместре вызвает тошноту, а во втором триместре влияет на развитие молочных протоков, благодаря чему увеличивается грудь.Прогестерон. Уровень прогестерона во время беременности также чрезвычайно высок. С его влиянием связаны слабость связок и суставов, увеличение мочеточников, растяжение матки, которая за беременность с размера маленькой груши увеличивается до объемов воздушного шарика.
Влияние табака (никотина)
Курение является, можно сказать, вредной привычкой, принятой обществом или навязываемой ему извне. В последнее время в законодательстве Америки и многих стран Евросоюза значительно ужесточились меры против курильщиков. Им не разрешают курить в общественных местах, платят меньшую заработную плату или вообще отказывают в трудоустройстве. Как следствие, люди в этих странах бросают пагубную привычку курить сигареты. А корпорации — «торговцы смертью», теряющие из-за этого прибыли, стараются найти новые рынки и увеличить сбыт табака в других странах. Не исключением является и Россия.
Для некоторых людей курение является поводом для общения — «уважительной причиной» для отдыха — перекура, когда коллеги выходят на лестницу или ещё куда-нибудь, чтобы поговорить о жизни. Иногда, чтобы не лишаться такого общения, беременные женщины присутствуют во время таких «разговоров за сигаретой» как пассивный участник. Но даже вдыхание дыма сигареты рядом стоящего является очень вредным, а именно:
Осложнения беременности
Вагинальные кровотечения, нарушения кровообращения в зоне плаценты. Выше риск замедленного протекания родов, спонтанных абортов, преждевременных родов — 14% (недоношенные дети) или отслоения плаценты (мертворожденные).
Последствия воздействия на плод
- Замедление роста плода (уменьшенная длина и масса тела при рождении);
- Повышенный риск врождённых аномалий;
- В 2,5 раза увеличена возможность внезапной смерти новорожденного;
- Возможные последствия на дальнейшее развитие ребёнка:
-
-
- задержка умственного и физического развития ребёнка;
- отклонения в поведении ребёнка;
- повышенная предрасположенность к респираторным заболеваниям.
-
Факторы, приводящие к осложнениям беременности
Осложнения во время беременности появляются по самым различным причинам. К наиболее значимым из них относятся:
- Генетические нарушения. Этот фактор может носить как случайный, так и наследственный характер. В первом случае подразумевается патология генов плода, появившаяся в результате их случайной рекомбинации из геномов здоровых родителей в момент оплодотворения. Наследственные генетические нарушения передаются эмбриону от его матери и отца, при этом в семье они могут наблюдаться в течение нескольких поколений. Например, наличие родственников с задержкой умственного развития повышает генетический риск осложнения беременности с патологией плода аналогичного характера.
- Инфекции. Вирусные, бактериальные, грибковые заболевания — частая причина патологий, возникающих во время беременности. Попадая в организм матери, инфекционные возбудители провоцируют иммунный ответ, который может воздействовать и на ребенка. Сами они также оказывают негативное влияние на здоровье плода, причем на всех стадиях его развития — от зачатия до родов. Инфекции могут вызывать различные патологические явления в репродуктивной системе женщины, мешающей ей нормально зачать, выносить и родить здорового малыша.
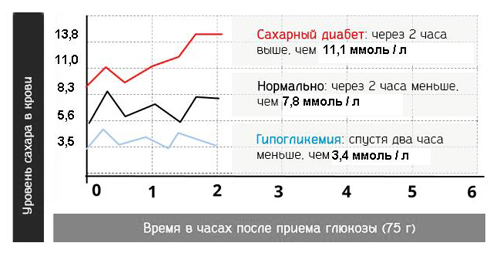
- Заболевания различной природы. Помимо инфекций, негативно повлиять на протекание беременности могут другие врожденные и приобретенные патологии. Сахарный диабет, высокое артериальное давление (гипертензия), аномалии развития органов репродуктивной системы, заболевания сердца и сосудов, почек, печени, доброкачественные и злокачественные новообразования, психические нарушения часто приводят к выкидышам, физической или психической неполноценности рожденного ребенка.
- Вредные привычки. Употребление алкоголя и наркотических веществ (особенно систематическое), курение одного или обоих родителей — еще один распространенный фактор, вызывающий патологии беременности. Этиловый спирт, психотропные вещества, никотин, а также находящиеся в составе спиртных напитков, сигарет и наркотиков примеси обладают канцерогенным и тератогенным действием. Помимо непосредственного риска выкидыша или замершей беременности, они оказывают долгосрочные эффекты, которые могут проявиться у ребенка в подростковом или взрослом возрасте. Одним из самых частых таких последствий является алкогольный синдром плода, проявляющийся в задержке умственного развития, лицевые дефекты, антисоциальное поведение.
- Прием лекарственных препаратов. Осложнить зачатие, вынашивание и роды могут медикаменты, которые принимает женщина в период вынашивания ребенка. К сожалению, многие лекарства имеют выраженный тератогенный эффект, который необходимо учитывать при их назначении. При выпуске каждого препарата предусмотрены его клинические испытания на выявление побочных воздействий на плод. Проблема в том, что далеко не все производители фармацевтики проводят полноценные тесты на тератогенность. Например, широко известна история со снотворным “Талидомид”, который в середине прошлого века привел к массовым случаям рождения детей с аномалиями развития в США.
- Возрастные изменения. Оптимальный возраст для вынашивания здорового ребенка — 20-35 лет. В этот период репродуктивная система женщины наиболее активна, а сама будущая мама психологически подготовлена к беременности. Более ранний и поздний срок наступления беременности существенно повышает риск выкидыша или рождения ребенка с пороками развития. Так, зачатие после 35 лет увеличивает вероятность появления малыша с синдромом Дауна. Ранняя беременность также несет определенные риски, связанные с незрелостью репродуктивной системы будущей мамы.
- Социальное положение. На течение беременности оказывает влияние условия, в которых живет будущая мама. Низкое социальное положение, тяжелая работа, недоедание повышают физическую и эмоциональную нагрузку на женщину. Малый финансовый доход ограничивает ее доступ к современной медицине, заставляет трудиться в период вынашивания, в том числе заниматься предоставлением сексуальных услуг за деньги. Кроме того, часто матери живут в антисанитарных условиях, где велика вероятность заболеть инфекцией.
Среди прочих факторов, повышающих риск осложнения беременности, можно упомянуть неблагоприятную экологическую обстановку, сильный и/или постоянный эмоциональный стресс, случайно или намеренно нанесенные (в том числе посторонними лицами) травмы, нерациональное питание и т. д. Эти причины могут наблюдаться у конкретной женщины как по-отдельности, так и в комплексе — во втором случае существенно усложняется диагностика патологий.
Рискованные моменты при беременности: провоцирующие факторы
Некоторые женщин входят в так называемую группу риска, эта категория пациентов имеющих склонность к тем или иным заболеваниям, или же прочие причины, которые представляют опасность для ребёнка и матери:
- Роженицы в возрасте младше 15 лет и старше 40. Совсем молодые девушки не всегда способны доносить ребёнка до положенного срока, дети рождаются в большинстве маловесные и с патологиями, в силу неполного развития женского организма и способности дать плоду все необходимые вещества. Женщины в возрасте имеют большой риск рождения малыша с генетическими отклонениями. В целом, им тяжело даётся беременность.
- Пациентки с недостаточной массой тела, менее 45 килограммов.
- Страдающие от ожирения. Излишний вес провоцирует различные заболевания, которые не дают беременности протекать полноценно.
- Женщины с небольшим ростом – ниже 152 см, при таком строении характерен маленьких размеров таз и существует большая вероятность преждевременных родов.
- Пациентки имеющие в анамнезе несколько выкидышей, абортов.
- Роженицы с большим количеством беременностей. Организм затратил колоссальные силы и энергию для ребёнка, поэтому 4,5 и последующие беременности протекают с осложнениями.
- Аномальное строение полковых органов.
- Некоторые заболевания опасны для матери и плода: сахарный диабет, хроническая гипертония, проблемы с сердечно-сосудистой системой, почек и пр.
- Генетические наследственные заболевания в семье представляют огромный риск рождения ребёнка с такой же патологией.
Даже у здоровой женщины, не имеющей проблем и заболеваний предостерегают опасности:
- Инфекционные болезни в период беременности в следствие ослабления иммунитета. С особой серьезностью нужно относиться к краснухе, вирусному гепатиту, заболеваниям мочеполовой системы и половых органов, герпес и прочие.
- Часто с осложнениями протекает многоплодная беременность, поэтому такие пациентки всегда на особом контроле у доктора.
- Алкоголь и никотин не допустимы, эти вещества вызывают страшные патологии, вплоть до выкидыша и мертворождения.
В течение всех девяти месяцев женщина должна тщательно контролировать и беречь здоровье, укреплять иммунитет.
Простуда при беременности на ранних сроках
Чем опасна простуда на ранних сроках беременности? – Вирусы атакуют чаще всего слизистые оболочки верхних дыхательных путей. Обычно ОРВИ сопровождают симптомы интоксикации: головная боль, боль в мышцах, вялость, слабость. Заражение происходит при вдыхании капелек мокроты, содержащих вирусы, попадающих в воздух от больных людей при кашле, чихании и разговоре. В организме вирусы быстро размножаются в слизистой оболочке верхних дыхательных путей. В результате развивается отечность, воспаление слизистых оболочек затронутого инфекцией отдела дыхательных путей. Оттуда вирусы поступают в кровь и разносятся по различным органам. Восприимчивость к ОРЗ у беременных очень высока: их органы дыхания постоянно работают с высокой нагрузкой, так как адаптация организма требует больших энергозатрат. ОРВИ, особенно грипп, опасны своими осложнениями. Они обостряют хронические заболевания, в том числе тлеющие очаги инфекции. Поэтому нельзя пренебрегать лечением, даже если простуда переносится легко.
Чем опасна простуда при беременности
Во время ожидания малыша любое лечение должно быть рекомендовано врачом. На состояние женщины в период вынашивания и на внутриутробное состояние ребенка могут оказать негативное влияние как народные методы, так и лекарственные препараты.
Чтобы сбить температуру иногда назначают ацетоминофен (парацетамол). Ввиду многолетнего использования данного препарата были сделаны предположения об его относительной безопасности. Это верно, только в том случае, если не превышать рекомендованные врачом суточные дозы. Повышение температуры важный сигнал организма, который позволяет своевременно реагировать на развитие бактериального осложнения.
До третьего триместра некоторые врачи не исключают назначение препаратов из группы нестероидных противовоспалительных препаратов (НПВП), например ацетилсалициловой кислоты и ибупрофена. Однако, уже к третьему триместру прием нестероидных противовоспалительных препаратов лучше прекратить, так как они могут негативно повлиять на развитие плода и здоровье новорожденного. В этом периоде как правило запрещены любые обезболивающие препараты.
Для уменьшения кашля назначают отхаркивающие средства, разжижающие мокроту, Препараты, основным действующим веществом которых является бромгексин, кормящим и беременным женщинам противопоказаны
Растительные препараты назначаются с большой осторожностью, так как содержат алкалоиды, которые могут быть токсичны для плода и оказывать абортивное действие.
При боли в горле возможно применение антисептических (противомикробных) препаратов местного действия.
При заложенности носа большинство врачей не рекомендуют сосудосуживающие спреи, капли. Причем это требование особенно актуально в первом триместре и для тех женщин, которые не предохраняются во вторую половину менструального цикла и могут вскоре забеременеть
Допускается применение аптечных изотонических растворов на основе очищенной морской воды для промывания носа и разжижения слизи.
В симптоматическую терапию входит назначение обильного теплого питья. Это предотвращает высыхание слизистых оболочек носа и горла и способствует разжижению мокроты, потоотделению и снижению уровня интоксикации. Симптоматическая терапия направлена на уменьшение интоксикации и поддержку защитных сил организма.
Большинство специалистов рекомендуют в первом триместре обходиться местными формами лекарственных средств. Есть препараты, способные оказывать действие непосредственно в воротах инфекции (на слизистой оболочке в носу). Так, мазь и гель ВИФЕРОН могут использоваться у беременных, начиная с первой недели. Интерферон, входящий в состав этих препаратов, вещество белковой природы, он синтезируется естественным образом в организме в ответ на проникновение возбудителя.
Что такое ранний пренатальный скрининг и когда он проводится
Скрининг (от англ. «просеивание») – это совокупность исследований, позволяющих определить группы беременных, у которых существует риск рождения ребенка с хромосомными аномалиями и врожденными пороками. Но ранний скрининг – это только начальный, предварительный этап обследования, после которого женщинам, с выявленным риском врожденных аномалий, рекомендуется более детальное диагностическое обследование, которое точно подтвердит или исключит наличие патологии.
Данный комплекс диагностики проводится беременным на сроке 11–13 недель +6 дней (когда копчико-теменной размер плода составляет от 45 до 84 мм). Самым оптимальным временем для проведения скрининга считается возраст от 12 до 13 недели, так как при таком обследовании оцениваются как признаки хромосомной патологии у плода, так и анатомические структуры будущего ребенка, а на сроке в 11 недель – 11 недель +4 дня сделать это очень сложно.
Что включает в себя ранний пренатальный скрининг
В комплексное обследование входят:
- УЗИ плода на наличие маркеров (признаков) хромосомной патологии и врожденных пороков развития;
- определение уровня биохимических маркеров хромосомных аномалий в крови беременной женщины: бета-ХГЧ и РАРР-А. Исследование проходит на специальном высокотехнологичном оборудовании Cobas e, Roshe, разрешенном для расчета риска хромосомных синдромов в программе Astraia (FMF);
- допплерометрия маточных артерий;
- цервикометрия – измерение длины шейки матки;
- сбор анамнеза (возраст, рост, вес, количество беременностей и родов, курение, сахарный диабет, артериальная гипертензия и др.);
- измерение артериального давления на обеих руках.
Полученные данные: анамнез, УЗИ и биохимические маркеры помещают в специально разработанную программу Astraia, которая рассчитывает риск рождения ребенка с врожденными аномалиями. Комбинация данных исследований увеличивает эффективность выявления плодов с синдромом Дауна и другими хромосомными заболеваниями.
Вакцинация беременных против гриппа
На протяжении всего срока вынашивания ребенка грипп очень опасен для будущих мам. На сегодняшний день ВОЗ продолжает исследования, направленные на оценку риска и пользы проведения вакцинации против пандемического гриппа у беременных. Европейский Центр Контроля и Профилактики болезней заявляет: «Вакцинация против гриппа является основной стратегией профилактики тяжёлого и осложнённого течения этой инфекции даже, если прививка менее эффективна, чем предполагалось». Через некоторое время после введения вакцины, у женщины и новорожденного формируется специфический иммунитет, защищающий в случае контакта с заболевшими.
В Российской Федерации вопрос вакцинопрофилактики гриппа остро возник в связи с пандемией 2009-2010 годов. В этот период впервые были использованы отечественные и зарубежные сплит-вакцины, что во многом позволило избежать тяжёлых последствий эпидемии гриппа. С 2014 года официально проводится иммунизация беременных по эпидемиологическим показаниям.
Вакцинация может снизить риск заражения после родов, а также уменьшает вероятность инфицирования ребенка гриппом в течение первых месяцев жизни. Ребенку передаются антитела от матери, что помогает формированию пассивного иммунитета. Прививку против гриппа целесообразно сделать всем членам семьи, включая старших детей.
Лечение предродовой депрессии
Трудность терапии такого вида депрессии заключается в том, что перечень медикаментов и методов лечения у беременных весьма ограничен. Прежде всего, родственники беременной женщины должны создать для нее психологические и бытовые комфортные условия проживания. Следует открыто беседовать с супругом о проблемах. В случае неэффективности самостоятельных разговоров, беседы можно переместить в кабинет психотерапевта. Из психотерапевтических методов положительный эффект оказывают: арт-терапия, аутотренинг, гештальт терапия, психоанализ и др. Также есть сведения о том, что легкая физическая нагрузка уменьшает проявления предродовой депрессии и нормализует течение беременности.
Заключение
Еще раз коротко обобщим, какие ключевые изменения вносит Новый порядок с 2021 года:
- Сокращается число врачебных осмотров женщин при физиологическом течении беременности;
- Изменяются сроки осмотра беременных женщин врачами-специалистами;
- Скрининговых УЗИ будет не три, а два;
- Акушеры-гинекологи будут раньше делать окончательное заключение о возможности вынашивания беременности с учетом состояния женщины и плода;
- Увеличен объем медицинской документации, которую должен будет заполнять врач;
- Скорректированы стандарты оснащения медицинских организаций/структурных подразделений
И другие.
Обновление порядков оказания медицинской помощи по профилям – закономерный и необходимый процесс. Старый порядок оказания медицинской помощи по профилю «акушерство и гинекология» вступил в силу в мае 2013 года. Длительное время до этого он находился в стадии разработки и согласования. Соответственно, стандарты и требования, содержащиеся в этом порядке, последние годы стремительно устаревали.
Безусловно, некоторые требования Нового порядка могут вызывать споры в профессиональном сообществе. Например, так ли необходима расширенная медицинская документация? Тем не менее, Новый порядок уже содержит положения, которые приведут к необходимости тратить больше времени на оформление медицинских форм, а значит медицинские организации и специалисты должны быть готовы к практической реализации этих и других положений Нового порядка в 2021 году.
Разделы базы знаний
- Общие требования к медицинской деятельности
- Отдельные направления медицинской деятельности
- Судебно-медицинская экспертиза
- Фармацевтическое право
- Противоэпидемические меры и иммунопрофилактика
- Медицинское образование и квалиф. требования
- Надзор и контроль в здравоохранении
- Трудовое право
- Обращение медизделий
- Таможенное право
- Уголовное право
- Конфликты между медработниками и пациентами
- Международное право и зарубежные юрисдикции
- Защита конкуренции и антимонопольное право
- Процессуальное право
ПОДПИСАТЬСЯ НА РАССЫЛКУ