Перинатальная энцефалопатия — симптомы и лечение
Содержание:
- Реабилитация после ППЦНС
- 1.4 Кодирование по МКБ-10
- Ппцнс у детей
- Факторы риска ППЦНС
- Лечение поражений мозга
- Синдромы острого периода
- Суть исследования, проведённого омскими медиками
- Что такое ППЦНС
- Диагностика
- НЕКОТОРЫЕ УПРАЖНЕНИЯ, СПОСОБСТВУЮЩИЕ РАЗВИТИЮ ЧУВСТВА РАВНОВЕСИЯ
- Перинатальная травма ЦНС и внутричерепное кровоизлияние
Реабилитация после ППЦНС
Реабилитационную деятельность следует начать уже с первых дней, чтобы быстро сгладить возможные последствия. Для каждого ребенка подбирается свой строго индивидуальный комплекс действий, учитывающий ведущий синдром и возможные противопоказания. Методов реабилитации достаточно много, и все они направлены на полную ликвидацию последствийППЦНС.
В клинике восстановительной медицины квалифицированные специалисты оказывают помощь в реабилитации детям, страдающим отППЦНС. Клиника предлагает спектр эффективных мероприятий, которые гарантировано оказывают положительный эффект.
- Лечебный массаж
Массаж в реабилитации детей сППЦНСспособствует благотворному воздействию на мышечные группы. Он может быть общим, локальным, точечным, сегментарным, но его главная цель заключается в устранении спазма мышц.
- Гимнастика
Лечебная гимнастика – комплекс специальных упражнений, эффект которых направлен на активацию рефлекторных реакций и двигательных навыков.
- Кинезиотерапияпо методу Войты
Это уникальная методика – в итоге возобновляются нарушенные двигательные функции. Сначала специалист учит ребенка самостоятельно переворачиваться, а затем выпрямляться и ходить. Принцип основан на стимуляции особых рефлексных зон, благодаря чему ребенок неосознанно совершает движения.
- Бобат-терапия
Новое направление восстановительной медицины, позволяющее пробудить утраченный мышечный тонус и восстановить мелкую моторику. Методика включает как физическое, так и мыслительное воздействие.
С ценами на услуги специалистов, оказывающих помощь в реабилитации, можно ознакомиться в прайс-листе, либо позвонив по номерам телефона: +7 (8552) 78-09-35, +7 (953) 482-66-62.
1.4 Кодирование по МКБ-10
P91.0 – Церебральная ишемия (до 42 недели постконцептуального возраста)
P91.1 – Перивентрикулярные кисты (приобретенные) у новорожденного (до 42 недели постконцептуального возраста)
P91.2 – Церебральная лейкомаляция у новорожденного (до 42 недели постконцептуального возраста)
P91.8 – Другие уточненные нарушения со стороны мозга у новорожденного
P52 – Внутричерепное нетравматическое кровоизлияние у плода и новорожденного II, III степени (до 42 недели постконцептуального возраста)
P94.2 – Врожденный гипотонус Синдром неспецифической вялости ребенка
G81.0 – Вялая гемиплегия
G82.0 – Вялая параплегия
G82.3 – Вялая тетраплегия
Ппцнс у детей
У ребенка в период внутриутробного развития и уже после рождения до семи дней жизни вероятен риск перинатального поражения центральной нервной системы (ППЦНС).
Что означает диагноз ППЦНС?
ППЦНС отмечается у 10% новорожденных детей, рожденных в срок, и около 70% от общего числа заболеваний у недоношенных детей.
Причины Ппцнс у детей
ППЦНС у новорожденного может возникнуть в результате присутствия следующих составляющих:
- гипоксия плода;
- родовые травмы;
- наследственность;
- инфекционные заболевания матери в период беременности;
- снижение уровня гемоглобина в крови матери в процессе вынашивания ребенка;
- патология плаценты.
Риск ППЦНС выше в случае наличия предрасполагающих факторов:
- тазовое предлежание плода;
- недоношенноть или переношенность;
- крупный плод (более четырех килограммов).
ППЦНС у новорожденных детей: симптомы
В случае постановки диагноза ппцнс новорожденному ребенку, у него отмечаются следующие признаки наличия ппцнс:
- изменение мышечного тонуса (гипер- или гипотонус);
- двигательное беспокойство;
- тремор подбородка и конечностей;
- судороги;
- нарушение чувствительности;
- дискинезия желудочно-кишечного тракта (неустойчивый стул, метеоризм, срыгивания);
- изменение частоты сердечных сокращений;
- приглушенный звук сердечных тонов;
- изменение ритма дыхания;
- увеличение объема головы ребенка более одного сантиметра за неделю;
- неравномерная окраска кожных покровов ребенка.
Как правило, к году ребенка проявления уменьшаются или исчезают полностью. Однако, перинатальные поражения могут иметь отдаленные последствия:
ППЦНС у новорожденных: лечение
В остром периоде новорожденный ребенок попадает в палату интенсивной терапии для комплексного лечения:
- гемостаз: внутривенно вводят дицинон, рутин и препараты кальция;
- дегидратационная терапия: применение мочегонных средств;
- дезинтоксикационная терапия: коррекция метаболических процессов путем ввода 10% раствора глюкозы, аскорбиновой кислоты;
- симптоматическая терапия, включающая в себя устранение судорог, патологии дыхательной и сердечно-сосудистой системы.
Кормление ребенка осуществляется посредством зонда или грудью в зависимости тяжести протекания заболевания.
В восстановительном периоде основной задачей является уменьшение проявлений неврологического симптома. Против судорог врач может назначить фенобарбитал, радодорм, финлепсин, при частых срыгиваниях – мотилиум или церукал, в случае наличия двигательных нарушений – ализин, галантамин, дибазол, прозерин.
С целью уменьшения кровоизлияний назначают препарат лидазу. Чтобы восстановить трофические процессы головного мозга применяют ноотропные препараты: пирацетам, глютаминовая кислота, церебролизин.
При малейших подозрениях родителей на наличие у ребенка перинатального поражения центральной нервной системы следует незамедлительно обратиться за консультацией к невропатологу для подбора комплексного лечения. Чем раньше начать лечение, тем выше вероятность полного выздоровления ребенка.
Следует помнить, что развитие ребенка происходит индивидуально, в том числе и организация мозговой деятельности. Такие индивидуальные особенности новорожденного ребенка в каждом конкретном случае играют немаловажную роль в процессе восстановления функций высшей нервной деятельности.
| Открытое овальное окно у новорожденных Овальным окном называют клапан, соединяющий предсердия и в период внутриутробного развития являющийся открытым. В норме при рождении, когда малыш делает вздох клапан должен закрыться. Однако это происходит не всегда. | Активность детей иногда способна проявиться в самый неожиданный момент. Секунду назад ребенок тихо лежал на диване – и вот вы уже слышите крик и находите малыша на полу. Что делать в случае, если ребенок упал с высоты, например, с кровати? |
| Роды – трудный процесс не только для матери, но и для малыша, приходящего в этот мир, и иногда они осложняются и возникают патологии, одной из которых является ПЭП – перинатальная энцефалопатия. Насколько опасен этот диагноз? | Новорожденный малышу не всегда легко дается приход в наш мир и не всегда он появляется достаточно подготовленным. Вот и возникает у детей такое явление, как судороги. Расскажем о них подробнее в нашей статье. |
Факторы риска ППЦНС
Значимое влияние на риск развитияППЦНСмогут оказывать
- хронические болезни матери;
- острые инфекционные болезни;
- погрешности в питании;
- дисбаланс в обмене веществ;
- гестозы, угрозы прерывания;
- неблагоприятная экологическая обстановка;
- патология родов (дисфункция матки, стремительная родовая деятельность);
- неправильная акушерская тактика;
- недоношенность плода,
- родовой травматизм плода.
Зачатки нервной системы формируются уже в первом триместрегестации, а плацентарный барьер несколько позднее. В этот период, когда плацента еще не выполняет своей полноценной функции, некоторые микроорганизмы способны внедряться в нервную ткань плода.
К таким бактериям принято относить возбудителей токсоплазмоза, хламидиоза, сифилиса, гепатита ицитомегаловирус. После формирования структурной полноценности плаценты они уже не оказывают губительного влияния, но могут спровоцировать преждевременные роды, что также считается фактором риска.
Лечение поражений мозга
Существует известное выражение, что нервные клетки не восстанавливаются. Но данное утверждение не совсем верно. Тем более, возможности детского организма к компенсации довольно велики, поэтому грамотно назначенная терапия и правильный уход помогут сгладить негативные проявления, а функции погибших клеток возьмут на себя здоровые нейроны.
В первую очередь терапия направляется на устранение фактора, вызвавшего органическое поражение мозга. Так, если причиной послужила интоксикация, необходимо провести детоксикационную терапию. При наличии инфекции силы направляются на ее лечение. Если ОПМ вызвано гипоксией, необходимо применять кислородные маски, давать ребенку сосудистые препараты и средства, улучшающие кровообращение в мозговых тканях. Комплексная терапия предусматривает прием фармацевтических средств, которые призваны нормализовать кровоток, обеспечивающий ткани кислородом и питательными веществами.
Совместно с основным лечением прописывается массаж, водные процедуры, а детям старшего возраста – физиотерапия и лечебная гимнастика.
Место проведения терапии зависит от степени тяжести заболевания. В особо сложных случаях ребенка помещают в реанимационный корпус, где проводится искусственная вентиляция легких, делается гемодиализ. Если ситуация не настолько серьезная, то лечение может проводиться в условиях стационара или даже дома.
Но родителям стоит запастись терпением, так как в любом случае терапия продолжается довольно длительное время. В этот период ребенок нуждается в качественном питании, прогулках, закаливающих процедурах.
Синдромы острого периода
К синдромам острого периода относятся: синдром угнетения ЦНС, коматозный синдром, синдром повышенной нервно-рефлекторной возбудимости, судорожный синдром, гипертензионно-гидроцефальный синдром.
При легких повреждениях ЦНС у новорожденных наиболее часто отмечается синдром повышенной нервно-рефлекторной возбудимости, который проявляется вздрагиванием, повышением (гипертонусом) или понижением (гипотонией) мышечного тонуса, усилением рефлексов, тремором (дрожанием) подбородка и конечностей, беспокойным поверхностным сном, частым «беспричинным» плачем.
При поражении ЦНС средней степени тяжести в первые дни жизни дети чаще имеют угнетение ЦНС в виде снижения двигательной активности и снижения мышечного тонуса, ослабления рефлексов новорожденных, в том числе рефлексов сосания и глотания. К концу 1-го месяца жизни угнетение ЦНС постепенно исчезает, а у некоторых детей сменяется повышенным возбуждением. При средней степени поражения ЦНС наблюдаются нарушения в работе внутренних органов и систем (вегетативно-висцеральный синдром) в виде неравномерной окраски кожи (мраморность кожи) вследствие несовершенства регуляции тонуса сосудов, нарушений ритма дыхания и сердечных сокращений, дисфункции желудочно-кишечного тракта в виде неустойчивого стула, запоров, частых срыгиваний, метеоризма. Реже может отмечаться судорожный синдром, при котором наблюдаются приступообразные подергивания конечностей и головы, эпизоды вздрагиваний и другие проявления судорог.
Нередко у детей в остром периоде заболевания появляются признаки гипертензионно-гидроцефального синдрома, который характеризуется избыточным скоплением жидкости в пространствах головного мозга, содержащих спинно-мозговую жидкость, что приводит к повышению внутричерепного давления. Основными симптомами, которые отмечает врач и которые могут заподозрить родители, являются быстрые темпы прироста окружности головы ребенка (более 1 см за неделю), большие размеры и выбухание большого родничка, расхождение черепных швов, беспокойство, частые срыгивания, необычные движения глаз (своеобразное дрожание глазных яблок при отведении взгляда в сторону, вверх, вниз — это называется нистагм) и др.
Резкое угнетение деятельности ЦНС и других органов и систем присуще крайне тяжелому состоянию новорожденного с развитием коматозного синдрома (отсутствия сознания и координирующей функции головного мозга). Такое состояние требует неотложной помощи в условиях реанимации.
Суть исследования, проведённого омскими медиками
Главная цель исследования состояла в том, чтобы понять, насколько последствия ППЦНС поддаются лечению медикаментами. Работу проводили в больнице им. В. Скворцова: было подробно разобрано 200 детских карт с учётом информации:
- о диагнозе ППЦНС в первый год жизни ребёнка;
- о причинах патологии ЦНС;
- о синдромах, выявленных в процессе диагностики;
- о снятии диагноза (если это было);
- о сохранении симптоматики к первым трём годам жизни;
- о лекарственном лечении детей в первые годы жизни;
- о течении неврологических симптомов;
- об исходе болезни к возрасту 17 лет.
Результаты исследования показали, что точный диагноз ППЦНС был поставлен более чем 60% детей ещё на первом году жизни. Факторы, которые способствовали развитию патологии, медики проанализировали и распределили так:
- у 110 детей поражение нервной системы имело гипоксически-ишемическую этиологию;
- у 15 детей заболевание возникло в результате внутриутробного инфицирования;
- у 61 ребёнка ППЦНС развились после травм;
- у 24 детей выявили связь ППЦНС с метаболическим поражением;
- у 82 детей наблюдалось сочетание сразу нескольких факторов.
Что касается снятия диагноза в том или ином возрасте: дети, у которых был только один синдром, выздоравливали намного раньше, если сравнивать с детьми, имевшими два сочетающихся синдрома и более.
Анализ получаемого детьми лекарственного лечения (в первый год жизни) выглядел так: 90 пациентов регулярно принимали лекарства. Из них 35 детей были пролечены одним лекарством, а остальных 55 лечили комплексно, двумя препаратами и более. При этом монотерапия оказалась эффективнее, чем отсутствие лечения медикаментами почти на 11%. У детей, имевших разное количество комбинированных синдромов, высокие результаты показало комбинированное лечение несколькими препаратами.
При оценке статуса ЦНС у пациентов, перенёсших заболевания (по достижении ими 18-летнего возраста) выяснилось, что более 50% молодых людей страдают неврологическими болезнями.
Подводя итоги
Благодаря этому исследованию стали возможны прогнозы в отношении ППЦНС и тяжести его течения. Также выяснилось, что монотерапия одним препаратом является более эффективной нежели отсутствие лечения вообще. Ещё один важный итог исследования — дети с несколькими синдромами поражения ЦНС должны получать комбинированное лечение, которое в таких случаях является оптимальным выходом из ситуации.
Бесплатная консультация по вопросам обучения
Наши консультанты всегда готовы рассказать о всех деталях!
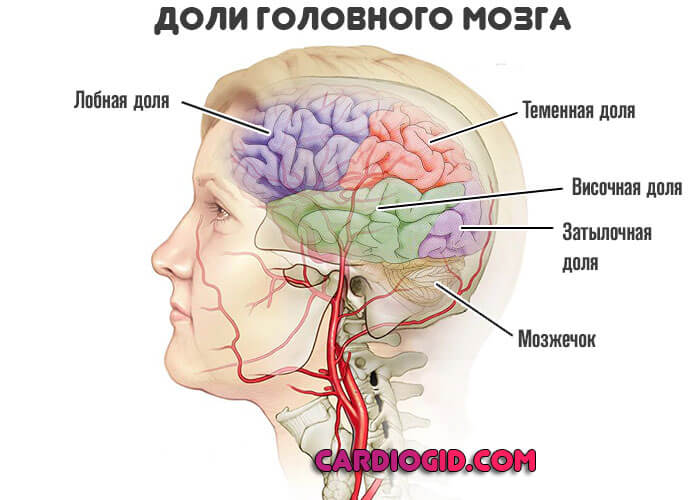
Что такое ППЦНС
Поражения центральной нервной системы в детской неврологической практике — это один из собирательных диагнозов. Он описывает целый ряд нарушений деятельности мозга: как его структур, так и основных функций. Перинатальный период обычно является временем их формирования и возникновения. Среди факторов риска следует отметить болезни матери будущего ребёнка:
- тяжёлые формы токсикозов;
- обменные нарушения;
- инфекционные заболевания, перенесённые во время беременности;
- патологии иммунной системы.
Значение имеют и родовые травмы, чреватые повреждением ЦНС, а также некоторые лекарственные средства, химические вещества и радиация. Чем раньше в процессе эмбриогенеза мозг плода затрагивают патологические процессы, тем тяжелее будет симптоматика поражений ЦНС в послеродовом периоде.
Существует ряд патологических факторов, которые влияют на нервную систему плода и новорождённого ребёнка. Их принято делить на четыре основных группы:
- Поражения центральной нервной системы, возникающие вследствие ишемии или гипоксии мозга. В качестве причин выступают асфиксии во внутриутробном периоде, недостаточность дыхания новорождённых, патологии кровообращения внутри сердца, гипотензия сосудов в постнатальной фазе.
- Травмы ЦНС. Они возникают в результате мозговых кровоизлияний (при поражении мозга и его оболочек). Имеют значение и нарушения мозгового кровотока, приводящие к необратимым изменениям структуры ЦНС.
- Инфекции во внутриутробном периоде. Мать передаёт заболевание плоду через плаценту, контактным способом и по восходящим путям.
- Поражения ЦНС токсически-метаболического характера. Причины: обменные нарушения (например, когда мать во время беременности часто употребляет алкогольные напитки), курение, некоторые лекарственные средства, наркотики и т.д. Всё это оказывает выраженное токсическое воздействие на плод, приводя к необратимым поражениям его нервной системы.
Перинатальные поражения ЦНС описывают в форме совокупности нескольких проявлений, которые могут сочетаться между собой. Если в симптоматике превалируют нарушения двигательных функций, у ребёнка нарушен тонус мышц, а спонтанная активность в движениях становится ниже либо, наоборот, патологически высока. В данном случае типичны и проявления ЗПР по причине того, что из-за постоянных сбоев в работе мышечной системы дети не могут совершать движения целенаправленно. У них не формируются полноценные двигательные функции и речь.
Бесплатная консультация по вопросам обучения
Наши консультанты всегда готовы рассказать о всех деталях!
Если патология затрагивает вегетативно-висцеральную сферу, дети часто срыгивают, у них низкая масса тела, нарушены дыхание, работа сердца и температурная регуляция. Кожа приобретает характерный «мраморный» оттенок, возникают кишечные заболевания в виде энтеритов или энтероколитов.
Одним из тяжёлых проявлений ППЦНС является наличие гипертензионно-гидроцефального синдрома. При таком варианте течения заболевания в мозге постоянно скапливается лишняя жидкость (главным образом, в местах нахождения ликвора). У ребёнка постоянно повышено внутричерепное давление, большой родничок увеличен, а голова часто становится непропорционально огромной. Такие дети плохо спят и монотонно плачут, запрокидывая голову.
ЗПР характеризуется тем, что дети поздно начинают самостоятельно держать голову и развиваются очень медленно по сравнению со сверстниками. Есть ещё синдром, характеризующийся повышенной нервно-рефлекторной возбудимостью, когда дети слишком гиперактивны, не могут контролировать свои движения, плохо спят. Также у них может наблюдаться тремор рук, ног и других частей тела. Если болезнь протекает тяжело либо ребёнок не наблюдается у квалифицированного детского невропатолога, есть риск развития судорожного синдрома.

Диагностика
С целью диагностики и подтверждения перинатальных повреждений ЦНС у детей, помимо клинического осмотра, проводят дополнительные инструментальные исследования нервной системы, такие, как нейросонография, допплерография, компьютерная и магнитно-резонансная томографии, электроэнцефалография и др.
В последнее время наиболее доступным и широко используемым методом обследования детей на первом году жизни является нейросонография (ультразвуковое исследование головного мозга), которая проводится через большой родничок. Это исследование безвредно, может проводиться повторно как у доношенных, так и у недоношенных малышей, позволяя наблюдать за процессами, происходящими в мозге, в динамике.
Кроме того, исследование можно проводить новорожденным в тяжелом состоянии, вынужденным находиться в отделении реанимации в кувезах (специальных кроватях с прозрачными стенками, которые позволяют обеспечивать определенный температурный режим, контролировать состояние новорожденного) и на ИВЛ (искусственное дыхание через аппарат). Нейросонография позволяет оценить состояние вещества мозга и ликворных путей (структуры мозга, заполненные жидкостью — ликвором), выявить пороки развития, а также предположить возможные причины повреждения нервной системы (гипоксия, кровоизлияние, инфекции).
Если у ребенка выявлены грубые неврологические нарушения при отсутствии признаков повреждения мозга на нейросонографии, таким детям назначают более точные методы исследования ЦНС — компьютерную (КТ) или магнитно-резонансную (МРТ) томографии. В отличие от нейросонографии, эти методы позволяют оценить мельчайшие структурные изменения головного и спинного мозга. Однако проведение их возможно только в стационаре, так как во время исследования малыш не должен совершать активных движений, что достигается введением ребенку специальных лекарств.
Помимо изучения структур головного мозга в последнее время появилась возможность оценки кровотока в мозговых сосудах с помощью допплерографии. Однако данные, полученные при ее проведении, могут учитываться лишь в совокупности с результатами других методов исследования.
Электроэнцефалография (ЭЭГ) — это метод изучения биоэлектрической активности головного мозга. Он позволяет оценить степень зрелости мозга, предположить наличие судорожного синдрома у малыша. Из-за незрелости головного мозга у детей на первом году жизни окончательная оценка показателей ЭЭГ возможна лишь при неоднократном проведении этого исследования в динамике.
Таким образом, диагноз перинатальных поражений ЦНС у малыша устанавливает врач после тщательного анализа данных о течении беременности и родов, о состоянии новорожденного при рождении, о наличие выявленных у него синдромов болезни, а также данных дополнительных методов исследования. В диагнозе врач обязательно отразит предполагаемые причины повреждения ЦНС, степень тяжести, синдромы и период течения болезни.
НЕКОТОРЫЕ УПРАЖНЕНИЯ, СПОСОБСТВУЮЩИЕ РАЗВИТИЮ ЧУВСТВА РАВНОВЕСИЯ
не бойтесь носить малыша на руках в различных положениях: на правой и левой руке, лицом и спиной к себе, чаще меняйте его положение в кроватке. Для тренировки вестибулярного аппарата эффективны следующие упражнения: покачивание в позе эмбриона, покачивания на мяче животом и спиной вниз. Покачивание на руках- взяв ребёнка на руки лицом к себе и поддерживая его под спинку, покачайте малыша вверх-вниз (к себе-от себя), взяв ребёнка на руки в вертикальном или в горизонтальном положении, покружитесь с ним в обе стороны
Горизонтальное кружение- встаньте, положите малыша себе на плечо животом вниз, начните кружиться, но делайте это достаточно осторожно, чтобы не утратить равновесия, меняйте направление кружения- то по часовой стрелке, то против, а затем покружите ребёнка, удерживая его на боку, повторите кружение, переложив малыша на другой бок, кружась с малышом, приподнимите его в воздух и ещё раз покружитесь вместе с ним, перед тем как закончить, опустите ребёнка вниз почти до пола и снова поднимите вверх, начинайте упражнение медленно и осторожно, если по какой-нибудь причине вашему новорождённому что-то не нравится, то скорее всего вы действуете слишком быстро, замедлите темп. Постепенно увеличивайте время занятий с с десяти-пятнадцати секунд на каждое упражнение до тридцати-сорока, всегда останавливайтесь прежде, чем захочет ваш ребёнок
Покачивание- попробуйте покачать ребёнка в вертикальном положении вверх-вниз, приподнимая его в воздух и спуская ножками на свой живот, это не только доставит ему удовольствие, но и обеспечит тренировку опорности ног, лягте на спину и покачайте ребёнка над собой, плотно обхватите его за бока под мышками, поднимите над собой и посмотрите в глаза друг другу, скажите ему, что он- самолёт, мягко качните его вправо-влево, опустите себе на грудь и поднимите снова, покачайте малыша на своих коленях, сажая его то на одно, то на другое. Перекатывание брёвнышком- обеими руками положите малыша на бок, а затем покатите дальше, сами передвигаясь за ним, после этого перекатите его на другой бок и помогите самостоятельно вернуться в исходное положение, когда ваш ребёнок научиться самостоятельно перекатываться несколько раз подряд, попросите его кататься в обе стороны. Подталкивание- Если ребёнок стоит на четвереньках устойчиво, слегка подталкивайте его вперёд, назад, в стороны, упражнение проводится в виде игры с побуждением ребёнка удержаться на четвереньках. Качание с малышом на руках, на качелях, в гамаке, на каруселях, позже позвольте ребёнку самостоятельно качаться, необходимо лишь подстраховывать его. Кружение за руки- повернув ребёнка лицом к себе, возьмите его за запястья и вращайте на прямых руках, покружитесь сначала в одну, потом в другую сторону. Ускорение- поверните ребёнка к себе и возьмите под мышками, подбросьте его невысоко в воздух и поймайте, обычно это упражнение очень нравится малышам, благодаря ему ребёнок ощущает на себе силу гравитации, особенно в момент, когда падает к вам в руки. Покачивание вниз головой (для самых смелых родителей)- захватите ребёнка цепко за лодыжки и поднимите, лучше, если он будет находится к вам лицом, начните осторожно, как маятник, покачивать его из стороны в сторону, когда будете опускать малыша, будьте особенно осторожны, берегите шею. Родители иногда испытывают страх от одной только мысли о том, что им придётся держать ребёнка головой вниз, однако это положение хорошо знакомо каждому новорождённому, при нормальной беременности ребёнок в последний месяц перевёрнут вниз головой всякий раз, когда мать стоит или сидит, поэтому будьте смелее, активнее играйте со своим малышом, чаще меняйте положение его тела в пространстве.
Перинатальная травма ЦНС и внутричерепное кровоизлияние
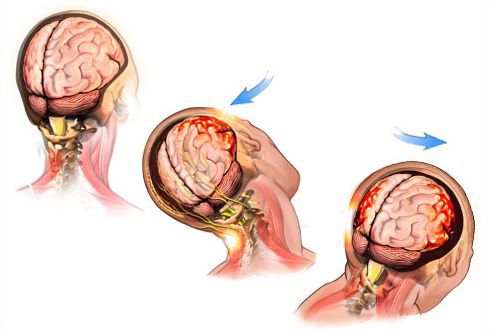
Роды всегда связаны с риском травмы головы и позвоночника у новорожденных. Обычно травмы вызываются диспропорцией между размером головы и шириной родового канала, патологическим положением плода в матке, использованием щипцов и другими факторами. Существует ряд типичных состояний при травмах головы:
- Родовая опухоль. Скопление серозного геморрагического транссудата между сухожильным шлемом и надкостницей. Симптомы включают отек кожи и подкожной клетчатки, диаметром около 6 см, возникающие в месте налегания головы на шейку матки. В патологическом положении плода родовая опухоль может находиться в другом положении. Отек исчезает через 24 часа после родов.
- Кефалогематома. Это субпериостальная гематома над выпуклостью плоских черепных костей. Размер варьируется от 1 см до размера теннисного мяча. Отек не распространяется за край пораженной кости.
- Отступ черепной кости. Это вдавливание гибкой плоской кости черепа новорожденного, диаметром 3-4 см. Внутри кости обычно присутствует трещина.
- Переломы плоской кости имеют форму щелей, идущих радиально и периферически от приподнятой части кости. Часто встречается сочетание с кефалогематомой.
- Остеодиастаз затылочной кости. У новорожденного затылочная кость состоит из 4 частей, связанных синхондрозом. При сдвиге синхондроза может произойти разрыв синусов твердой мозговой оболочки и повреждение ствола мозга.
- Деформация головы. Приблизительно сферическая форма зрелой головки плода в процессе рождения несколько расширяется цилиндрически. В узких родовых путях деформация чрезмерна, края плоских костей движутся друг над другом, повышая риск травмы мозга.
Субарахноидальное кровотечение
Субарахноидальное кровотечение в форме небольших очагов диаметром 1-10 мм является отдаленным признаком гипоксической энцефалопатии и сепсиса. Объемные субарахноидальные гематомы являются частью крупных желудочковых гематом.
Кровотечение в желудочки головного мозга
Это частое нахождение у недоношенных новорожденных. Как правило, желудочковая система заполнена свернувшейся кровью, кровоток продолжается через ромбовидное отверстие в субарахноидальное пространство. Чаще всего кровью заполнена только одна боковая камера. Источник гематомы в основном представлен треснувшей субэпендимальной гематомой, депонированной в клеточном перивентрикулярном зародышевом слое.
Повреждение спинного мозга и головного мозга
Эти расстройства всегда являются частью травмы позвоночника. Наиболее распространенное изменение вокруг спинного мозга – эпидуральная гематома. Если она объемная, то может повредить спинной мозг, стать источником затрудненного дыхания новорожденного. Механическое повреждение спинного мозга происходит во время сильного вытяжения при непрогрессивных родах и после использования щипцов.