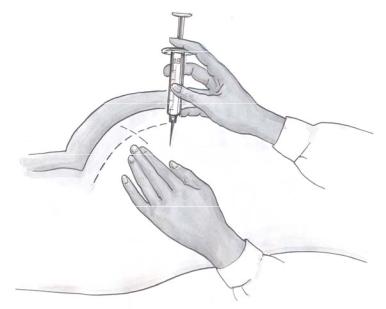
Инъекция подкожная или внутримышечная
Содержание:
- Внутривенное введение лекарственных средств струйное.
- Внутримышечное введение лекарственных средств
- Подготовка к процедуре
- Область применения внутрикожных инъекций
- Возможные осложнения подкожной инъекции
- Демодекоз причины
- Вопрос-ответ по заболеванию
- Как правильно делать — инструкция
- Демодекоз — препараты для лечения
- Если укол неправильно сделан
- Если укол неправильно сделан
- Диагностика
- Особенности подкожных инъекций
- Области инъекций
Внутривенное введение лекарственных средств струйное.
В лечебном процессе практическая медицина не обходится без лекарственных средств, которые попадают в организм несколькими способами. Внутривенная инъекция оказывает сверхценную помощь в случаях, когда возникло неотложное состояние. При этом лекарственные средства доставляются в кровь сразу с рецептурной точностью дозировки, а желаемая концентрация в крови сохранится долгое время благодаря повторным инъекциям. Введение в вену лечащих средств принесет пользу тогда, когда глотать это лекарство нельзя или нормы выполнения препарата предусматривали его поступление внутрь через кровь.
Внутримышечное введение лекарственных средств
Материалы и инструменты
Манипуляционный столик, кушетка, две емкости для дезинфекции, шприц инъекционный одноразовый (объемом 5—10 мл), игла инъекционная стерильная (длиной не менее 38–40 мм), лоток стерильный, лоток нестерильный, контейнер для сбора отходов, антисептик для обработки инъекционного поля, антисептик для обработки рук, 3 салфетки или 3 ватных шарика, мыло жидкое, перчатки нестерильные (1 пара), дезинфицирующие средства.
Перед выполнением инъекции уточните фамилию пациента, проверьте название препарата и соответствие его дозы назначению врача.
Уточните у пациента индивидуальную переносимость препарата, соберите аллергологический анамнез.
Объясните пациенту цель и ход предстоящей манипуляции, получите информированное согласие на парентеральное введение препарата.
Важным требованием техники безопасности при выполнении инъекции является обработка рук по гигиеническому стандарту до и после манипуляции и использование медицинских перчаток.
Обработайте руки по стандарту гигиенической обработки.
Соберите одноразовый инъекционный шприц по стандарту.
Наберите в шприц лекарственный препарат (раствор) по стандарту набора лекарственного препарата из ампулы или флакона и положите его в стерильный лоток.
Разместите необходимое оснащение на манипуляционном столике.
Выберите безопасное положение для инъекции в зависимости от вводимого препарата и состояния пациента.
Предложите пациенту занять удобное положение (сидя или лежа) или помогите ему занять удобное положение.
Выберите и осмотрите анатомические области, которые обычно используются для внутримышечных инъекций: широкую латеральную мышцу бедра, верхний наружный квадрант ягодицы, дельтовидную мышцу.
Убедитесь в отсутствии признаков воспаления и повреждения кожи, отека и инфекции и пропальпируйте планируемый участок инъекции.
Чтобы избежать случайного повреждения верхней ягодичной артерии и седалищного нерва при выполнении внутримышечной инъекции в ягодичную область, следует использовать точку Галло.
Для нахождения точки Гало мысленно проведите горизонтальную линию от места начала межъягодичной щели до большого вертела бедренной кости.
Затем разделите линию пополам и мысленно проведите вертикальную линию.
Точка Галло будет располагаться на пересечении горизонтальной и вертикальной линий в верхнем наружном квадранте ягодицы.
Наденьте нестирильные перчатки.
Смочите кожным антисептиком 2 ватных шарика. Одним обработайте инъекционное поле, другим – место инъекции. Сбросьте шарики в контейнер.
Большим и указательным пальцами левой руки туго натяните кожу в месте инъекции (или захватите кожу с подлежащей мышцей, если регистрируется отсутствие подкожно-жирового слоя).
Возьмите шприц в правую руку, введите иглу на 2/3 длины под углом 90 градусов, придерживая канюлю указательным пальцем.
Для гарантии безопасности внутримышечной инъекции потяните поршень одноразового шприца на себя, убедитесь в том, что инъекционная игла случайно не попала в кровеносный сосуд, и медленно введите препарат.
Аккуратно извлеките иглу, придерживая канюлю указательным пальцем, прижмите к месту инъекции третий ватный шарик, смоченный кожным антисептиком.
Сбросьте использованные одноразовые инструменты и изделия медицинского назначения в контейнер для сбора отходов.
Обработайте руки по гигиеническому стандарту.
Сделайте запись о выполнении инъекции в документах учета.
Рис. 12. Области выполнения внутримышечной инъекции
Источник
Подготовка к процедуре
В соответствии с современными требованиями, перед проведением внутримышечной инъекции медицинская сестра должна:
- Пригласить пациента в процедурную или подойти к нему в палату, представиться самой, идентифицировать пациента и проинформировать его о цели и ходе предстоящей процедуры, подчеркнуть, что все делается по назначению лечащего врача
- Убедиться в наличии у пациента информированного согласия на внутримышечное введение лекарственного средства с отметкой о переносимости вводимого препарата. При отсутствии документации уточнить ход дальнейших действий у врача.
- Вымыть руки гигиеническим способом, осушить одноразовым бумажным полотенцем. Кожу рук обработать специальным антисептиком, не осушать, ждать, когда обсохнут. Надеть маску и нестерильные перчатки.
- Взять флакон или ампулу с лекарственным средством, проверить срок годности, сверить название с назначением врача, убедиться в отсутствии внешних повреждений, оценить прозрачность раствора.
- Взять шприц необходимого объема с достаточной длиной и толщиной иглы, проверить срок годности и целостность упаковки, вскрыть шприц.
- Набрать лекарственное средство в шприц.
- При наборе препарата из ампулы: проверить название, внешний вид, дозировку и срок годности лекарственного средства, встряхнуть ампулу, чтобы раствор оказался в ее широкой части, надпилить шейку, протереть шейку салфеткой с антисептиком, надломить горлышко, набрать препарат.
- При наборе лекарственного средства из флакона: проверить название, внешний вид, дозировку и срок годности лекарственного средства, ножницами или пинцетом отогнуть часть крышки, закрывающую резиновую пробку, протереть пробку салфеткой с антисептиком, поместить иглу через пробку во флакон под углом 90 градусов, чтобы срез находился внутри флакона, перевернуть флакон вверх донышком, набрать раствор в шприц.
- Заменить иглу шприца на стерильную, выпустить из шприца воздух, не снимая колпачка с иглы, положить шприц в стерильный лоток. В тот же лоток положить салфетки для обработки инъекционного поля.
- Предложить пациенту занять удобное положение лежа на кушетке.
- Выбрать место инъекции, осмотреть и пропальпировать его на наличие признаков воспаления и инфильтрации. При их наличии поменять место инъекции, сообщить лечащему врачу.
Область применения внутрикожных инъекций
Инъекции применяются в следующих областях:
- Диагностические цели: в организм попадает возбудитель болезни или аллергии и выявляет его реакцию. Препарат вводится в небольшом количестве, поэтому абсолютно безопасен для человека. Через некоторое время реакцию измеряют и оценивают результат.
- Местное обезболивающее – процедура, помогающая снизить чувствительность кожи при помощи анестетика. Для этого на небольшом участке тела делается сразу несколько инъекций. Обычно такие инъекции делаются в косметологических процедурах, пластических операциях. Ход действий всегда одинаковый.
- В косметологии инъекции применяются для проведения омолаживающих процедур и процедур по изменению внешности. Действия могут отличаться, это зависит от проводимого мероприятия.
Возможные осложнения подкожной инъекции
Наиболее частым осложнением подкожной инъекции является образование инфильтратов в месте инъекции. Обычно инфильтраты образуются при введении препарата в место уплотнения или отека, образовавшийся после предыдущих подкожных инъекций. Инфильтраты также могут образовываться при введении масляных растворов, не подогревались до оптимальной температуры, а также при превышении максимального объема подкожной инъекции (не более 5 мл одномоментно). При появлении инфильтратов рекомендуется наложить на место образования инфильтрата зигиваючий полуспиртовые компресс или гепаринов мазь, нанести на пораженный участок йодную сетку, провести физиотерапевтические процедуры.
Одним из осложнений, которые возникают при нарушении техники введения препарата, является образование абсцессов и флегмон. Эти осложнения чаще всего возникают на фоне неправильно пролеченных постинъекционный инфильтратов, либо при нарушении при проведении инъекции правил асептики и антисептики. Лечение таких абсцессов или флегмон проводится врачом-хирургом. При нарушении правил асептики и антисептики при проведении инъекций имовине заражения больных или медработников возбудителями инфекционных заболеваний, передающихся через кровь, а также возникновения септической реакции вследствие бактериального инфицирования крови.
При проведении инъекции тупой или деформированной иглой вероятно образование подкожных кровоизлияний. При возникновении кровотечения при проведении подкожной инъекции рекомендуется к месту инъекции приложить ватный тампон, смоченный спиртом, а позже — полуспиртовые компресс.
При неправильном выборе места инъекции при подкожном введении препаратов может наблюдаться повреждения нервных стволов, которое чаще всего наблюдается в результате химического поражения нервного ствола, когда близко от нерва создается депо лекарственного препарата. Это осложнение может привести к образованию парезов и параличей. Лечение данного осложнения проводится врачом в зависимости от симптомов и тяжести данного поражения.
При подкожном введении инсулина (чаще при длительном введении препарата в одно и то же место) может участок липодистрофии (участок рассасывания подкожной жировой клетчатки). Профилактикой данного осложнения является чередование мест инъекций инсулина и введение инсулина, который имеет комнатную температуру, лечение заключается во введении в участках липодистрофии по 4-8 ЕД суинсулин.
При ошибочном введении под кожу гипертонического раствора (10% раствора хлорида натрия или хлорида кальция) или других местно раздражающих веществ, может наблюдаться некроз тканей. При появлении данного осложнения рекомендуется обколоть пораженный участок раствором адреналина, 0,9% раствором хлорида натрия и раствором новокаина. После обкалывание места инъекции накладывается давящая сухая повязка и холод, а позже (через 2-3 суток) прикладывается грелка.
При использовании иглы для инъекций с дефектом, при чрезмерно глубоком введении иглы в подкожную клетчатку, а также при нарушении техники введения препарата может наблюдаться поломка иглы. При данном осложнении необходимо постараться самостоятельно получить обломок иглы из тканей, а при неудачной попытке обломок удаляется хирургическим способом.
Очень тяжелым осложнением подкожной инъекции является медикаментозная эмболия. Это осложнение возникает редко, и связано с нарушением техники проведения инъекции, и возникает в тех случаях, когда медработник при проведении подкожной инъекции масляного раствора лекарственного препарата или суспензии не проверит положения иглы и возможность попадания данного лекарственного препарата в сосуд. Это осложнение может проявляться приступами одышки, появлением цианоза, и часто заканчивается смертью больных. Лечение в таких случаях симптоматическое.
Демодекоз причины
Как указывалось выше, главной причиной развитая этой болезни является активное размножение клеща-железницы. Существует несколько возможных причин, которые могут привести к повышению активности этих условно-патогенных микроорганизмов. Это внутренние и внешние факторы. К первой категории относятся:
- Значительное падение иммунной защиты и истощение организма, вызванное недостаточным питанием, аутоиммунными патологиями, перенесенным заболеваниями, постоянным стрессом и т.д.;
- Вирусные и микробные болезни, протекающее в хронической формы (гепатит, туберкулез и прочее);
- Гельминтозы. Жизнедеятельность гельминтов способствует ослаблению работы иммунитета;
- Злокачественные новообразования. При многих разновидностях онкологий возникает истощение организма, в результате чего ему становится сложнее справляться с инфекциями;
- Поражение ЖКТ. Существует доказанная взаимосвязь между бактерией Helicobacter pylori и демодекозом;
- Прочие кожные болезни. Это себорейный дерматит, розацеа, угри и прочее. При наличии на коже воспалительных процессов или нарушений целостности значительно возрастает риск патогенной активации условно-патогенной флоры;
- Гормональный дисбаланс, связанной с болезнью или естественным состоянием (к примеру, беременность или период грудного вскармливания).
Демодекоз кожи также может развиваться в результате воздействия неблагоприятных внешних факторов. Как правило, они сочетаются с внутренними, но в некоторых случаях (к примеру, выбор неправильной уходовой косметики) могут быть основной этиологии. Среди них:
- Температурное воздействие. Этот паразит особенно активно размножается в теплых условиях;
- Нездоровый образ жизни. Сюда относится неправильное питание, частые стрессы и наличие вредных привычек;
- Использование некачественных косметических средств для ухода. Это особенно актуально для косметики, которая не имеет сертификатов качества и не соответствует законным требованиям;
- Плохие экологические условия. Высокий уровень загрязнения окружающей среды приводит к ослаблению барьерной функции кожных покровов.
Вопрос-ответ по заболеванию
Больной человек может заразить окружающих?
Да, заразиться демодекозом можно контактным и контактно-бытовым путями. Поцелуи, объятия, контакт с зараженными вещами больного (полотенце, постельное бельё, одежда и многое другое) могут быть опасными для здорового человека. Но это не гарантия проявления симптомов заболевания. Клещи рода Demodex являются представителями условно-патогенной микрофлоры кожных покровов. Они обнаруживаются практически у всех людей, но большая часть из них является просто носителями. Для развития патологического процесса необходимо наличие определенные факторов (например, сниженная иммунная защита на фоне активной или перенесенной болезни).
Можно ли заразиться от животных?
Животные, аналогично человеку, страдают от жизнедеятельности клещей Demodex. Но возбудители бывают различных видов — и каждый из них выживает исключительно в теле своего носителя. Попадая в другие условия, паразит немедленно погибает. Поэтому заразиться демодекозом от домашнего питомца или дикого зверя невозможно.
Можно ли предотвратить заражение?
Да, существует ряд эффективных профилактических мероприятий, выполнение которых дает возможность обезопасить себя от патологической активности клещей Demodex. Это элементарное соблюдение правил личной гигиены, правильное питание, здоровый образ жизни и укрепление иммунитета.
Как правильно делать — инструкция
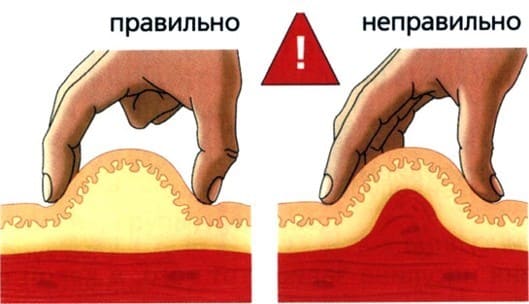
Перед введением область предполагаемого введения необходимо осмотреть на целостность. Противопоказано ставить укол в область с видимыми кожными повреждениями, особенно гнойничкового характера. Зону следует пропальпировать на наличие бугорков, уплотнений. Кожа должна хорошо собираться, не вызывая болезненных ощущений. Перед введением кожу собирают в складку и вводят препарат. Такая манипуляция помогает безопасно ввести лекарственное средство детям, взрослым и пациентам с истощением.
Что пригодится для укола
Для упорядочения процедуры все необходимое должно быть под рукой. Также, должно быть оборудовано место для лечения. При необходимости многократного впрыскивания подойдет отдельная комната или угол для введения укола. Постановка укола требует подготовки места, рабочей зоны и места введения на человеческом теле. Для проведения процедуры потребуются следующие предметы:
-
лекарственный раствор или сухое вещество в ампуле;
-
трехкомпонентный шприц объемом от 2,5 до 5 мл (согласно дозировке препарата);
-
ватные шарики, смоченные в спиртовом растворе;
-
ампулы с физраствором и другим растворителем (при необходимости введения порошка).
Перед уколом следует проверить целостность упаковки препарата, а также легкость вскрытия резервуара. Это позволит избежать непредвиденных факторов при постановке укола, особенно, когда речь идет о маленьких детях.
Подготовка к процессу
Для подготовки следует воспользоваться следующим алгоритмом по шагам:
-
рабочее место должно быть чистым, атрибутика прикрыта чистым хлопковым полотенцем;
-
целостность ампулы не должна быть нарушена, соблюдены сроки годности и условия хранения лекарства;
-
перед введением ампулу следует встряхнуть (если в инструкции не указано иного);
-
кончик ампулы обрабатывается спиртом, подпиливается или ломается;
-
после набора лекарственного средства нудно выпустить лишний воздух из контейнера шприца.
Пациент должен находиться в лежачем положении, что снижает риски спонтанного сокращения мышц и перелома иглы. Расслабленность снижает болевые ощущения, риски травматизации и неприятных последствий после введения.
Введение препарата
После выбора места, зону освобождают от одежды, пальпируют и обрабатывают антисептиком. При введении в ягодичную область необходимо прижать левую руку к ягодице так, чтобы зона предполагаемого введения оказалась между указательным и большим пальцем. Это позволяет зафиксировать кожу. Левой же рукой немного натягивают кожу в месте введения. Укол производится резкими уверенными движениями с небольшим замахом. Для безболезненного введения игла должна войти на 3/4 длины.
Оптимальная длина иглы для внутримышечного введения не более 4 см. Вонзать иглу можно под небольшим углом или вертикально. Защитный колпачок с иглы снимается непосредственно перед уколом.
После вонзания левой рукой перехватывают шприц для его надежной фиксации, а правой надавливают на поршень и постепенно вводят лекарство. При слишком быстром впрыскивании может образоваться шишка. После окончания к области введения прикладывается проспиртованная вата, после чего вынимается игла. Место инъекции следует помассировать проспиртованным ватным шариком, чтобы исключить образование уплотнения. Это же позволит исключить риск инфицирования.
Если укол делается ребенку, то лучше приготовить небольшой шприц с маленькой и тонкой иглой. До ведения кожу рекомендуется захватить в складочку вместе с мышцей. Перед тем, как делать укол себе, следует потренироваться перед зеркалом для выбора оптимальной позы.
Демодекоз — препараты для лечения
Сегодня найти результативные средства от демодекоза не составит никакой проблемы. Специалисты нашего медицинского центра подбирают лекарственные препараты в оптимальной форме в индивидуальном порядке, благодаря чему занимательно ускоряется процесс выздоровления. Наиболее востребованные и эффективные лечебные средства описаны ниже.
Мыло
- Особой популярностью среди пациентов пользуется Demolan Forte и Stop Demodex demodex.by. При демодекоз век схема лечения часто включает в себя эти средства, так как они показывают отличные результаты за счет наличия в составе:
- Глицерин — впитывает влагу, удерживая её на кожных покровах. Это помогает предотвратить высушивание, способствует увлажнению и повышению эластичности;
- Октопирокс — антимикробный компонент, угнетающий активность клещей. Он мягко отшелушивает верхний слой эпидермиса, нормализуя процесс образования новых клеток;
- Пропиленгликоль — способствует нормализации микрофлоры, увлажняет роговой слой;
- Диазолидинилмочевина — обеспечивает антимикробное действие.
Лосьон
Лосьоны Demolan Forte и Stop Demodex назначаются для постоянного ухода за кожей лица и для очищения поврежденных кожных участков (даже демодекоз на спине) перед использованием геля. Они часто применяются для гигиены век (при блефарите), так как глубоко очищают поры и способствуют проникновению активных веществ последующих лекарств. С их помощью удается смягчить эпидермис и нормализовать жировой обмен, не прибегая к выстукиванию кожи. В результате их регулярного использования клещи лишаются питательной среды, а ткань регенерируется в ускоренном режиме без образования рубцов или шрамов.
Бальзам
Лечебно-профилактический бальзам Stop Demodex значительно увеличивает эффективность основной терапии. При его регулярном использовании уже через 2-3 дня наблюдается видимый терапевтический эффект. Он обладает следующими свойствами:
- Противовоспалительное и бактерицидное;
- Увлажнение кожных покровов;
- Способствует быстрой регенерации и заживлению тканей;
- Улучшает местный обмен веществ;
- Проникает в клеточную мембрану эпидермиса, восполняет недостаток микроэлементов.
Гель для век
Диагностируя демодекс глаз, настоятельно рекомендуется использовать гели Demolan Forte и Stop Demodex. Наличие в составе экстракта мяты перцовой гарантируют местное обезболивание и угнетение воспаления. Они обладают успокаивающим и освежающим эффектом, благодаря чему у больного заметно улучшается самочувствие. Присутствие метронидазола обеспечивает эффективное противопротозойное и противобактериальное действие, а гиалуроновая кислота помогает улучшить эластичность и упругость кожи. Эти демодекоз препараты отлично впитываются, не закупоривают поры и не нарушают клеточный метаболизм. Они ускоряют тканевую регенерацию и предотвращают формирование шрамов.
Крем
Эффективный крем от демодекоза Stop Demodex при постоянном применении дает возможность стабилизировать нормальную выработку секрета сальных желез, восстановить микрофлору кожи, устранить бесконтрольное размножение паразитов рода Demodex и заметно очистить кожные покровы от очагов воспаления. Он не содержит в составе антибиотиков, отлично питает, увеличивает упругость и эластичность ткани, не оказывает комедогенный эффект.
Маска
При демодекозной инфекции настоятельно рекомендуется купить лечебную маску Stop Demodex. В её составе приступает активный комплекс Сutipure и белая глина, способствующая глубокому очищению пор и снижению размножения патогенных клещей. Она обладает противовоспалительным, антибактериальным и кератолитическим эффектом. Её использование позволяет нормализовать выработку кожного сала, тонизировать кожу, улучшить обменные процессы в клетках и ускорить тканевую регенерацию. Более того, с её помощью удается вывести токсические молекулы.
Шампунь
Используя шампунь от демодекоза головы Stop Demodex, можно заметно снизить зуд, устранить перхоть и остановить активное размножение паразитов. Он оказывает сильное противовоспалительное и регенерирующее действие, борется с клещом и способствует устранению последствий заболевания. Его эффект направлен на предотвращение высасывания клещами питательных веществ, нарушение репликации их ДНК и синтез белка в клетке
Препарат ингибируют тканевое дыхание, жизненно важное для паразитарной жизнедеятельности
Если укол неправильно сделан
В том случае, если технология введения лекарства была нарушена, могут возникнуть осложнения разной степени:
- гематома (при попадании иглы в мелкий кровеносный сосуд, кровь попадает под кожу и образуется синяк. Лечения он не требует и через какое-то время исчезает сам. Можно воспользоваться средствами, типа «Бадяга»);
- уплотнение (инфильтрат) – скопление жидкого лекарства в подкожном слое. Чаще всего возникает при быстром введении или при попадании внутримышечной инъекции в жировую клетчатку. Как правило, инфильтраты безболезненны, рассасываются сами по себе. Если не доставляют дискомфорта и не вызывают боль, то дополнительных мер принимать не нужно. В этом случае место для уколов нужно выбрать другое. Чтобы ускорить рассасывание шишки после укола, на это место можно прикладывать спиртовой компресс, делать йодную сетку, народная медицина рекомендует прикладывать капустный лист, прикрывая его сверху полиэтиленовой пленкой;
- абсцесс – воспалительный процесс, возникающий при инфицировании места укола. Начинается покраснением, припухлостью, возможна пульсирующая боль, может повышаться температура тела. При возникновении неприятных тревожных симптомов лучше обратиться к специалисту, поскольку, запущенный абсцесс придется вскрывать хирургическим путем;
- сильная боль, нарушения движений, временный паралич возникает при попадании иглы в нерв (например, седалищный). В этом случае необходимо обратиться за консультацией к неврологу.
Если укол неправильно сделан
В том случае, если технология введения лекарства была нарушена, могут возникнуть осложнения разной степени:
- гематома (при попадании иглы в мелкий кровеносный сосуд, кровь попадает под кожу и образуется синяк. Лечения он не требует и через какое-то время исчезает сам. Можно воспользоваться средствами, типа «Бадяга»);
- уплотнение (инфильтрат) – скопление жидкого лекарства в подкожном слое. Чаще всего возникает при быстром введении или при попадании внутримышечной инъекции в жировую клетчатку. Как правило, инфильтраты безболезненны, рассасываются сами по себе. Если не доставляют дискомфорта и не вызывают боль, то дополнительных мер принимать не нужно. В этом случае место для уколов нужно выбрать другое. Чтобы ускорить рассасывание шишки после укола, на это место можно прикладывать спиртовой компресс, делать йодную сетку, народная медицина рекомендует прикладывать капустный лист, прикрывая его сверху полиэтиленовой пленкой;
- абсцесс – воспалительный процесс, возникающий при инфицировании места укола. Начинается покраснением, припухлостью, возможна пульсирующая боль, может повышаться температура тела. При возникновении неприятных тревожных симптомов лучше обратиться к специалисту, поскольку, запущенный абсцесс придется вскрывать хирургическим путем;
- сильная боль, нарушения движений, временный паралич возникает при попадании иглы в нерв (например, седалищный). В этом случае необходимо обратиться за консультацией к неврологу.
Диагностика
Демодекоз на лице и кожных покровах диагностируется врачом-дерматологом. Если заболевание является вторичным и развилось на фоне основной болезни, то с диагностической и лечебной целью могут привлекаться врачи других специальностей (гастроэнтеролог, гинеколог, трихолог, эндокринолог и т.д.). Для диагностики, в первую очередь, применяется визуальный осмотр. Врач оценивает состояние кожи, глаз и пораженных участков тела. Помимо этого, практикуется биомикроскопия глаза и лабораторные методы обследования. Самыми информативными из них считаются:
- Биомикроскопия глаза щелевой лампой — неинвазивное обследование, направленное на поиск активного воспаления. Это абсолютно безболезненная манипуляция, не требующая специальной подготовки;
- Ресничная проба — предусматривает взятие свежеудаленных ресниц (по 4 с каждого века) для дальнейшего изучения под микроскопом. С помощью этого метода удается определить численность паразитов (наличие более 1 клеща на 2-4 ресницах является болезнетворным). Это также безболезненная процедура, но перед её проведением необходимо отказаться от декоративных и уходовых косметических средств на несколько дней;
- Биопсия. Это наиболее информативный диагностический способ, но самый травматичный. Диагностика проводится под местным обезболиванием с применением трубчатого ножа или скальпеля. Взятый биоматериал закрепляется в формалиновом растворе на сутки и обрабатывается красящими веществами. Это дает возможность визуализировать в полном объеме железу и соседние ткани с патогенным клещом.
Особенности подкожных инъекций
Подкожная инъекция осуществляется на глубину 15 мм с помощью одноразовых шприцев 1-2 мл и игл длиной 20 мм и сечением 0,4 мм. За один раз подкожно обычно вводят около 2 мл препарата. Если ввести более 5 мл раствора, возникает риск перерастяжения тканей, образования инфильтрата.
Подкожно-жировая клетчатка богата кровеносными сосудами, поэтому всасывание лекарственных препаратов происходит быстрее, чем при их пероральном (через рот) введении. Однако лекарство действует медленнее, чем при внутримышечном или, особенно, внутривенном введении. Это обусловлено тем, что сеть кровеносных сосудов в подкожно-жировой клетчатке развита слабее, чем в мышцах.
Подкожные инъекции оптимальны в случаях, когда:
- Не требуется немедленного эффекта от введения препарата: растворы всасываются в течение 15-30 минут: таким способом часто осуществляют прививки.
- Нужно обеспечить постепенное поступление (пролонгированное воздействие лекарства) препарата в кровоток.
Медикаменты для пролонгированного воздействия обычно выпускаются в виде:
В этом случае в подкожной клетчатке образуется запас (депо) лекарства, который медленно поступает в кровоток.
С помощью подкожных инъекций также может осуществляться местная анестезия.
Справка! Некоторые препараты нельзя вводить внутримышечно или внутривенно. Например, с гепарином и его производными можно делать только подкожные или внутривенные инъекции. При внутримышечном его введении в местах инъекций остаются гематомы. Внутривенные инъекции запрещены при применении масляных растворов: они способны закупорить сосуд и вызвать некроз тканей.
Области инъекций
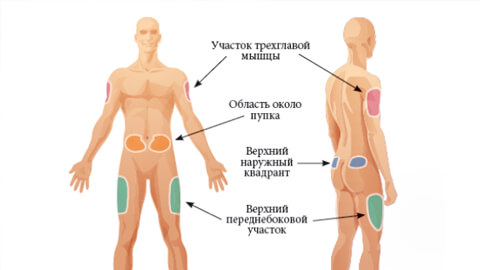
Подкожные инъекции осуществляются на участках тела с наиболее развитой подкожно-жировой клетчаткой, отсутствием нервных стволов, магистральных вен и артерий
Также важно, чтобы кожа в месте введения препарата легко захватывалась в складку. Подкожные инъекции осуществляются в следующие участки:
- верхнюю наружную поверхность плеча;
- переднюю и боковую областью брюшной стенки;
- нижнюю часть подмышечной области;
- переднюю и боковую поверхность бедра;
- подлопаточную область.
Выбор этих участков исключает возможность повреждения нервов, сосудов, надкостницы. Для достижения наилучшего лечебного эффекта и во избежание возникновения местных реакций области уколов чередуют.
Справка! Подкожные инъекции не осуществляются в участки, на которых наблюдаются уплотнения после предыдущих уколов.