Пиелонефрит во время беременности
Содержание:
Почему возникает гестационный пиелонефрит
Почему у беременных женщин воспаляются почки? Какова причина возникновения пиелонефрита при этом физиологическом состоянии? Большинство врачей считает, что гестационный пиелонефрит связан с механическим фактором. Беременная матка постоянно увеличивается, места в брюшной полости становится все меньше, соседние органы сдавливаются. Осуществляется давление и на мочеточники, которые соединяют почечные лоханки с мочевым пузырем. Пиелонефрит чаще наблюдается в конце беременности, когда матка достигает максимальных размеров.
Другая причина, которая приводит к возникновению гестационного пиелонефрита — гормональные изменения в организме беременной женщины. Уменьшение содержания эстрогенов и повышение прогестерона вызывает расслабление гладкой мускулатуры
Это важно, чтобы удерживать плод в матке, но вместе с тем такое гормональное состояние нарушает перистальтику кишечника и мочеточников
Совокупность всех этих физиологических причин ведет к нарушению пассажа мочи, которая застаивается в лоханках, создавая благоприятные условия для развития микроорганизмов. Чаще всего возбудителями инфекции являются кишечная палочка, стафилококки, стрептококки, протей и другие бактерии. Они вызывают воспаление в лоханках и почечной ткани.
Гестационный пиелонефрит с большей вероятностью возникает у женщин, переболевших ранее этим заболеванием, либо перенесших цистит. Также спровоцировать проблему может временное либо стойкое понижение иммунитета, сидячий образ жизни.
В большинстве случаев первые симптомы пиелонефрита появляются на 22-24 неделе беременности. Выраженность проявлений во многом зависит от формы пиелонефрита — острой либо хронической.
Острый пиелонефрит характеризуется резким ухудшением общего состояния беременной женщины. У нее повышается температура, появляется слабость и ломота в теле, вялость, сильный озноб, начинает болеть голова, мускулы, снижается аппетит, может появиться тошнота с последующей рвотой.
Характерный симптом — боль разной интенсивности в пояснице. Локализуется она справа или слева, в зависимости от положения пораженной почки.
Хронический пиелонефрит проявляется минимальной симптоматикой. Пациентки жалуются на тупую, ноющую боль в пояснице (месте проекции почек), утомляемость, вялость, боли головы.
Нередко беременные женщины воспринимают боль при пиелонефрите, как угрозу выкидыша. При малейшем дискомфорте следует обращаться к врачу. Специалист, с помощью дополнительных обследований, сумеет поставить правильный диагноз и предпринять нужные меры для решения проблемы.
Миома матки
Миома представляет собой доброкачественную опухоль, которая формируется в мышечном слое матки — миометрии. Заболевание опасно не только для жизни и здоровья ребёнка, но и для будущей мамы. Поэтому в течение 9 месяцев беременной необходимо тщательно следить за состоянием собственного здоровья.
Причины возникновения
На сегодняшний день причины миомы матки до конца не выяснены. Однако существует ряд предрасполагающих факторов, например:
- Гормональный сбой в организме.
- Эндокринные нарушения.
- Воспалительные процессы органов малого таза.
- Поздняя беременность (после 35 лет).
- Ослабление иммунной системы.
- Нервные расстройства.
- Механические травмы матки (например, в случае аборта или другой гинекологической операции).
- Генетический фактор.
- Инфекционные заболевания наружных и внутренних половых органов.
- Избыточная масса тела.
Симптомы
В большинстве случаев заболевание протекает бессимптомно (особенно на ранней стадии) и случайно обнаруживается во время планового УЗИ. Но со временем опухоль увеличивается в размерах и тогда не заметить её просто невозможно. Так, для миомы матки характерны следующие признаки:
- Болевые ощущения в органах малого таза.
- Частое мочеиспускание.
- Выделения из половых путей.
- Резкое увеличение размеров живота.
- Общая слабость и недомогание.
- Боль во время полового акта.
- Нарушение работы кишечника (запоры, повышенное газообразование, частые позывы к дефекации и др.).
Также в некоторых случаях могут возникать признаки геморроя и отёки ног.
Возможные осложнения
Заболевание грозит выкидышем, осложнёнными родами и аномалиями внутриутробного развития плода. Возможны маточные кровотечения, лихорадка и затруднение продвижения плода по родовым путям, разрывы матки и её шейки.
Лечение
Если заболевание перешло в запущенную форму (при неуклонном росте опухоли), женщине могут порекомендовать аборт. При небольших размерах опухоли возможно консервативное лечение (чаще в условиях стационара).
Будущим роженицам назначают следующие препараты:
- Дротаверин (чаще внутримышечно).
- Аспирин.
- Гинипрал.
- Дюфастон.
- Витамины: А, С, Е, группы В, фолиевая кислота и др.
Причины пиелонефрита
Пиелонефрит вызывается бактериальной инфекцией. Воспаление часто обусловлено одновременной деятельностью микроорганизмов различного вида, активизировавшихся на фоне действия предрасполагающих факторов.
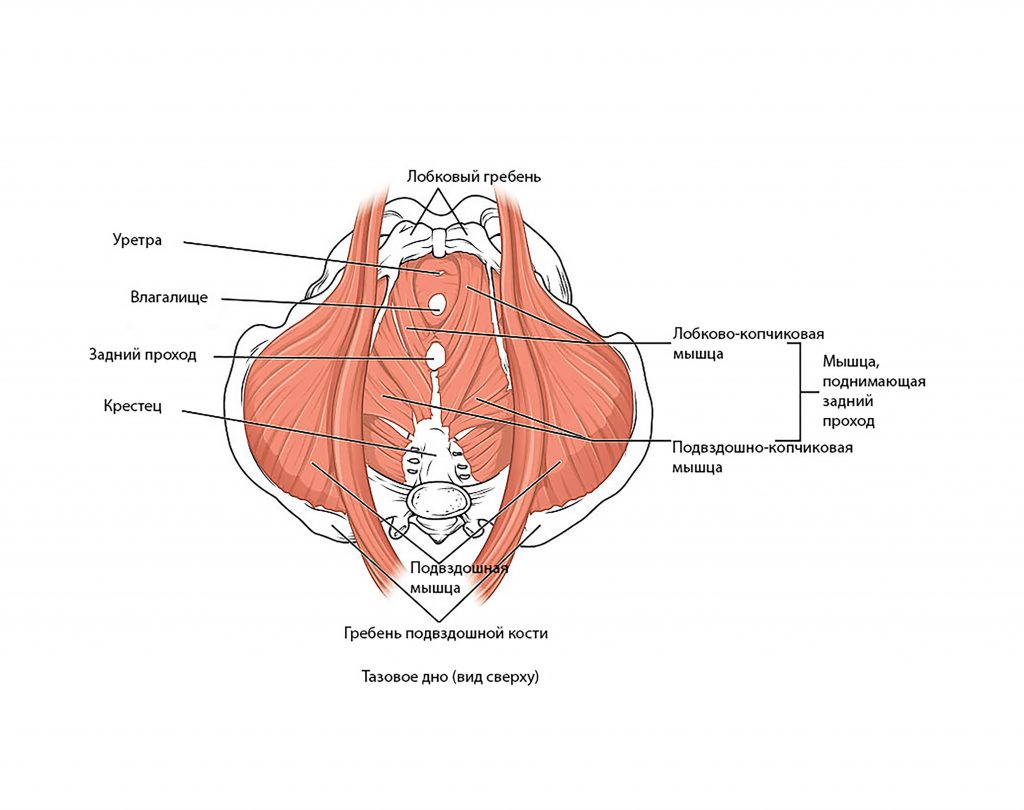
Инфекция может попасть в почку восходящим путём – через мочеточник, например, из мочевого пузыря (в этом случае пиелонефрит является осложнением цистита) или из половых органов, что особенно характерно для женщин: мочеиспускательный канал (уретра) женщины короткий, что облегчает проникновение инфекции. Именно поэтому пиелонефрит в возрасте 18-30 лет встречается у женщин чаще, чем у мужчин.
Другой путь проникновения – с током лимфы или крови. С кровью инфекция может быть перенесена даже из отдаленных очагов воспаления (например, при тонзиллите, фурункулёзе, нагноении раны).
Факторы, способствующие развитию пиелонефрита
В большинстве случаев для развития пиелонефрита требуется влияние местных предрасполагающих факторов, среди которых:
- нарушение оттока мочи из почки;
- нарушение кровотока в почке;
- заболевания близлежащих органов (прежде всего, кишечника);
- системные заболевания (сахарный диабет и др.).
Среди этих факторов наиболее значимым является нарушение оттока мочи. Застой мочи создаёт среду, благоприятную для размножения бактерий, поэтому при нарушении оттока мочи из почки пиелонефрит является ожидаемым заболеванием.
Нарушение оттока мочи может быть следствием:
- простатита или гиперплазии предстательной железы (аденомы простаты). Подобные заболевания наблюдаются у многих мужчин в возрасте от 30 лет, и чем выше возраст, тем вероятнее заболевание;
- мочекаменной болезни;
- беременности
(рост матки приводит к сдавливанию мочеточника. Также сказываются и гормональные изменения).
Часто задаваемые вопросы и ответы на них.
1. Возможны ли естественные роды, если у беременной женщины выявлен гестационный пиелонефрит?
— Родить самостоятельно вполне возможно, пиелонефрит — это не показание на кесарево сечение.
2. На УЗИ почек был выявлен пиелонефрит. Врач выписал Канефрон и Аугментин. Не опасен ли Аугментин для будущего ребенка, не имеет ли препарат противопоказаний при беременности?
— Аугментин при беременности назначают редко, только в тех случаях, когда обычный амоксициллин неэффективен. Вопрос приема препарата нужно обсуждать с врачом, желательно определить чувствительность бактериальной флоры к другим антибиотикам.
3. Можно ли избавиться от пиелонефрита, принимая лишь Канефрон?
— Монотерапия пиелонефрита Канефроном не приносит эффекта, его используют только в комбинации с более действенными средствами.
4. Во время беременности было несколько обострений пиелонефрита. Что можно предпринять, чтобы избежать повторных эпизодов и новых курсов антибиотиков?
— Надо пить больше жидкости (при отсутствии отечного синдрома), регулярно ходить в туалет для опорожнения мочевого пузыря. Полезно пропить на протяжении нескольких недель Канефрон, но только по рекомендации врача.
5. В моче обнаружено, небольшое количество белка, но число лейкоцитов и крови нормальное. Можно ли ставить в таком случае диагноз пиелонефрит?
— Обнаруженный в анализе белок не несет особой информации, такая ситуация может возникнуть при гестозе. Нужно повторить анализ мочи, сделать пробы Нечипоренко и Зимницкого.
6. В детстве был поставлен диагноз пиелонефрита. Можно ли в такой ситуации беременеть и рожать?
— При отсутствии почечной недостаточности противопоказаний нет.
7. На фоне хронического пиелонефрита артериальное давление внезапно и сильно повысилось. Что предпринять?
— Необходимо срочно идти на прием к гинекологу и, скорее всего, ложиться в стационар.
8. В моче выявили эритроциты. Врач настоятельно рекомендует лечь в больницу. Нужно ли это делать?
— При любых патологических изменениях в анализе мочи у беременных, включая гематурию, ложиться в больницу обязательно.
Запись на прием осуществляется ежедневно по тел. +7 (812) 308-88-15, +7 (931) 308-44-15
Мы находимся по адресу: СПб, В.О., ул. Одоевского д. 28 (5 мин. ходьбы от ст. м. «Приморская»)
Источник
Лечение
1. Острое заболевание
Лечение возникшей патологии нельзя откладывать. Развиваясь, болезнь может принести негативные последствия для женщины и ребенка. Это именно тот случай, когда прием антибиотиков во время беременности оправдан. Врач подбирает максимально безопасные для плода антибиотики: в зависимости от триместра, используются те или иные препараты. За ходом лечения необходимо строго следить, поэтому при острой форме рекомендуется стационар.
Препараты, назначаемые врачом:
- антибиотики — воздействуют на возбудителя патологии: пенициллины, нутрифоновый ряд лекарств, цефалоспорины и другие лекарства, согласно триместру беременности;
- спазмолитики — подавляют мышечные спазмы;
- болеутоляющие — снимают болевые ощущения;
- уроантисептики — оказывают противомикробное действие;
- общеукрепляющая терапия, прием витаминов, фитотерапия, седативные вещества. Эффективен прием канефрона, обладающего спазмолитическим, противовоспалительным и болеутоляющим действием. Это растительный препарат, позволяющий снять лекарственную нагрузку на организм;
- физиотерапия, катетеризация, дезинтоксикация и другие виды воздействия;
- позиционная терапия — для очищения почки от застоя мочи.
Постельный режим (около 1 недели) рекомендован в острой фазе болезни, при сильных болях, температуре. Далее желательно проводить время в движении, чтобы восстановить движение мочи из пораженного органа. Поза «кошки», которую беременной рекомендовано принимать несколько раз в день по 10–15 минут, способствует лучшей работе почек.
2. Хронический пиелонефрит
Лечение хронической формы, если нет отклонений в анализах, может происходить дома. Как лечить данную форму, определяет врач. Если симптомы не беспокоят, и женщина чувствует себя хорошо, обычно врач дает общие рекомендации.
При диагностике у больной хронической почечной недостаточности схема лечения корректируется (запрещается применять нефротоксичные антимикробные лекарства).
Прогноз лечения благоприятный. В некоторых случаях возможен переход острой болезни в хроническую форму. Случается, развиваются осложнения.
ДИАГНОСТИКА ПИЕЛОНЕФРИТА У БЕРЕМЕННЫХ ЖЕНЩИН:
Во время беременности не применяются рентгенологические методы диагностики, поэтому используют клиническое наблюдение, лабораторные, ультразвуковые и эндоскопические исследования.
Иногда используется катетеризация мочеточников, как с диагностической целью, так и для восстановления оттока мочи из верхних отделов мочевыводящих путей.
! В анализах мочи характерны следующие изменения: умеренная протеинурия (менее 1 г/л), лейкоцитурия (наличие в моче повышенного содержания лейкоцитов), микрогематурия (эритроциты в моче). Наиболее предпочтителен анализ мочи по Нечипоренко, где определяется количество лейкоцитов и эритроцитов и посев мочи в котором определяют возбудителя инфекции и его чувствительность к антибиотикам.
! В крови: повышение лейкоцитов, нейтрофильный сдвиг лейкоцитарной формулы влево за счет увеличения палочкоядерных форм и гипохромной анемии, возможно повышение уровня мочевины сыворотки крови.
Виды пиелонефрита
По длительности течения:
- острый — появляется внезапно, в среднем длится до 3 недель. Бывает нескольких типов: гнойный, серозный, некротический;
- хронический — развивается после острого, характеризуется вялым течением, периодическими обострениями (рецидивами). Фазы хронического процесса: активное воспаление, далее следует латентная фаза (болезнь развивается, но без ярко выраженных физических и лабораторных признаков), затем наступает ремиссия (симптомы исчезают) с тенденцией к рецидивам. Рецидивирующий тип характеризуется обострением с выраженными симптомами, с частотой 1–2 раза в год, заканчивается ремиссией.
В зависимости от условий развития:
- первичный — поражение не затрагивает мочевыводящие пути, уродинамика (процесс выведения мочи из организма) в норме;
- вторичный — развивается на фоне других патологий: мочекаменной болезни, аномальной подвижности почек, когда ведущее значение приобретает симптоматика основного заболевания, а пиелонефрит проявляется осложнениями.
По количеству поражаемых органов:
- односторонний — воспаление касается одной почки;
- двусторонний — процесс затрагивает оба органа.
По пути проникновения инфекции:
- гематогенный путь: через кровь. Данный путь заражения фиксируется чаще;
- урогенный (восходящий): через мочевой пузырь, уретру.
Наиболее подвержены заболеванию беременные, новорожденные, пожилые люди и больные сахарным диабетом.

Признаки хронического пиелонефрита
Данная форма отличается более спокойным течением. Симптомы не такие ярко выраженные, как в острой форме. Порой, симптомы могут отсутствовать, но через некоторое время хроническая форма проявляет себя. Чаще всего именно острая форма провоцирует возникновение хронической.
Всего выделяют следующие клинические формы хронического пиелонефрита:
1. Латентная (скрытая форма) – характеризуется минимальным проявлением симптомов. Пациенты могут ощущать лишь сильную слабость, утомляемость, повышение температуры до 37 градусов, головную боль, отеки, появление болей и дискомфорта в области поясницы. У некоторых людей может отмечаться положительный симптом Пастернацкого. В анализах мочи: незначительная протеинурия (белок в моче), лейкоцитурия (лейкоциты в моче) и бактериурия (бактерии в моче), иногда пациента может сопровождать гипертония.
2. Рецидивирующая – это форма, во время которой поочередно происходят обострения и ремиссии. Человек ощущает постоянный дискомфорт в области воспаленной почки, незначительное повышение температуры до субфебрильных показателей (37 — 38 градусов) и озноб. Во время обострения пиелонефрит проявляет себя в виде острой формы воспаления.
3. Гипертоническая – это форма, при которой проявляются симптомы гипертонической болезни. У больных появляется головокружение, головные боли, ухудшение общего самочувствия, бессонница, боли в области сердца, одышка, гипертонические кризы.
4. Анемическая форма – характеризуется выраженной симптоматикой анемии. Пациент чувствует быструю утомляемость, усталость, ухудшение работоспособности, слабость и т. д.
5. Азотермическая – это самая неожиданная, опасная и скрытая форма проявления болезни. Она проявляется лишь тогда, когда у человека уже началась ХПН (хроническая почечная недостаточность). Считается, что эта форма является дальнейшим продолжением несвоевременно выявленной латентной формы.
Отеки появляются редко. Иногда встречается учащенное мочеиспускание. Результатом служит сухость кожи и постоянная жажда. Данный недуг диагностируется посредством рентгенографии почек и исследования мочевины.Пиелонефрит у малышей. Если данный недуг возникает у малыша, он, как правило, испытывает неприятные ощущения в животе. Это сопровождается расстройством пищеварения. Кроха может потерять несколько килограммов. Порой определить причину подобного состояния бывает достаточно трудно. В этом обычно помогает обследование.
Нарушение мочеиспускания дает о себе знать по-разному. У ребенка может быть ночное недержание мочи. Отметим, что оно может быть как редким, так и частым.
Методы диагностики пиелонефрита
Неявный характер хронического пиелонефрита способствует его распространённости (в хронической форме пиелонефрит встречается гораздо чаще, чем в острой).
Между тем, пиелонефрит, в том числе и хронический, – это серьёзное заболевание, которое нельзя оставлять без лечения. Каждое обострение пиелонефрита вовлекает в воспаление всё новые участки ткани почек. В результате воспаления ткань отмирает, и в этом месте возникает рубец. Чем больше таких рубцов, тем меньше остаётся нормально функционирующей ткани. Почка сморщивается и перестаёт работать.
Диагностика пиелонефрита проводится с применением лабораторных и инструментальных методов.
Общий анализ мочи
Общий анализ мочи выявит наличие воспалительного процесса. Для пиелонефрита характерно увеличение количества лейкоцитов, а также присутствие бактерий (в норме бактерии в моче не должны обнаруживаться). Вероятно также присутствие белка и глюкозы. Однако подтвердить диагноз пиелонефрит общий анализ мочи не может, так подобные результаты могут быть и при других заболеваниях.
Анализ мочи по Нечипоренко
При подозрении на пиелонефрит проводится анализ мочи по Нечипоренко. При пиелонефрите следует ожидать повышенное количество лейкоцитов и эритроцитов, а также присутствие цилиндров (в норме они отсутствуют).
УЗИ почек и надпочечников
УЗИ почек позволяет диагностировать пиелонефрит. С помощью УЗИ могут быть определены размеры почки (пораженная почка уменьшается в размере), обнаружены деформации чашечно-лоханочной системы и камни в почке.
Экскреторная урография
Урография также может использоваться диагностики пиелонефрита. По сравнению с УЗИ почек у неё есть ряд преимуществ, в частности, она покажет состояние не только почек но и мочевыводящих путей. При наличии опухоли и камня, урография даст возможность оценить, как они влияют на отток мочи.
Компьютерная томография (КТ)
Компьютерная томография почек используется, когда данных уже проведённых иных исследований недостаточно. В частности, она применяется для дифференциальной диагностики – при необходимости отличить одно заболевание от другого.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Как лечат пиелонефрит у беременных
Терапию заболевания в стационаре врач гинеколог проводит совместно с нефрологом. Сначала нужно, по возможности, восстановить отток мочи. Пациентку просят занять такое положение, в котором давление увеличенной матки на мочеточники уменьшается. Это может быть коленно-локтевая поза, либо поза на здоровом боку с поджатыми коленками. Если через сутки пассаж хотя-бы частично не возобновился (контролируют ситуацию с помощью УЗИ), проводят катетеризацию мочевого пузыря и мочеточников. В большинстве ситуаций после этого проблема устраняется.
В тяжелых случаях прибегают к пункционной чрезкожной нефростомии. При этой манипуляции катетер вводят непосредственно в почечную лоханку, чтобы отвести мочу. Чрезвычайно редко, когда возникает гнойный абсцесс или расплавление тканей почки, угрожающее жизни, проводят декапсуляцию либо полное удаление органа. В таком случае решают, целесообразно ли оставлять беременность. К сожалению, большинство гнойных осложнений пиелонефрита заканчиваются прерыванием беременности.
При любой форме пиелонефрита необходимо лечение медикаментами. В первую очередь следует назначать этиотропную терапию. На причину заболевания воздействуют антибиотики.
Беременным женщинам следует очень тщательно подбирать антибактериальный препарат. Ведь многие лекарства из этой группы имеют тератогенное действие (негативно влияют на развивающийся плод). Чаще всего назначаются антибиотики из группы пенициллинов (Ампицилин, Амоксициллин, Амоксиклав), цефалоспоринов (Цефалексин, Цефазолин, Цефиксим), макролиды (Эритромицин, Азитромицин). При беременности категорически нельзя назначать антибиотики стрептомицинового и тетрациклинового ряда. Врач проводит назначение или его коррекцию после посева мочи и определения чувствительности флоры. Антибиотикотерапию при гестационных пиелонефритах проводят на протяжении 10-14 дней.
Чтобы усилить действие антибиотика, параллельно назначают уросептики – фурамаг, ниторксолин (5НОК) и т.д. Для снятия симптомов интоксикации проводят инфузионную терапию растворами солей, глюкозы, реополиглюкином и т.д. Боли и спазм мочевыводящих путей при пиелонефрите устраняют с помощью спазмолитиков. Они также улучшают отток мочи из почечных лоханок. При необходимости дают десенсибилизирующие лекарства (Диазолин, Тавегил, Супрастин), успокаивающие настои из корня валерианы, мяты с мелиссой, пустырника, витамины группы В, С и РР.
Хронический пиелонефрит вне стадии обострения, при нормальных анализах мочи, госпитализации не требует. Беременной женщине только советуют, как правильно питаться и какой образ жизни вести.
Чтобы выздоровление наступило быстрее, в острый период беременная женщина должна придерживаться постельного режима. Когда обострение проходит, желательно больше двигаться. Из меню выключают острые блюда, жареное, копчености, маринады, слишком соленую пищу. Полезны напитки из свежих натуральных фруктов, ягодный (особенно клюквенный) морс, компоты, соки. Советуют употреблять чай с мочегонным действием, почечные травяные сборы, которые можно купить в аптеке.
Для лечения пиелонефрита используют готовые препараты, изготовленные на основе трав. Один из них — Канефрон Н. Это лекарство уже очень давно на рынке, испробовано многими врачами и пациентами. Канефрон обладает противовоспалительным, спазмолитическим и мочегонным действием. Он не имеет противопоказаний для беременных женщин, если у них нет аллергии на какой-либо из компонентов. Разрешено пить препарат на протяжении длительного времени.
Чем опасен пиелонефрит при беременности, и как он может сказаться на будущем ребенке? Вот некоторые опасные последствия заболевания:
- Внутриутробная инфекция
- Преждевременное прерывание беременности
- Смерть плода в утробе матери
- Роды раньше срока
- Гестоз второй половины беременности с повышением давления, отеками и белком в моче
- Недостаточность почек у беременной женщины
- Тяжелые гнойно-септические осложнение, которые могут спровоцировать смерть и мамы, и ребенка.
Роль физиологических процессов
Беременность — это период, когда женщины наиболее уязвимы и предрасположены к появлению нарушений, связанных с работой почек, что может привести к инфицированию ткани почки и ее воспалению. При развитии болезни большую роль играют натуральные физиологические процессы, которые типичны для организма беременной и родившей женщины. Меняется гормональный фон, количество и состав гормонов. Также изменения касаются анатомии, так как плод растет и оказывает давление на органы малого таза. Все это влияет на функционирование мочевых путей и приводит к уязвимости органов. Матка растет и сдавливает мочеточники, при этом правая яичниковая вена имеет особенные анатомические характеристики, что в конечном итоге влияет на развитие воспаления в правой почке. Поэтому правосторонний пиелонефрит бывает чаще, чем левосторонний либо двусторонний.
Риск болезни выше, если в организме присутствует какой-либо источник инфекции. Это может быть воспаление дыхательных путей, желчного пузыря и даже кариозные зубы. Велика вероятность развития опасного патологического процесса на фоне гломерулонефрита
В развитии хронического течения процесса немаловажное место занимают перенесенные когда-то болезни: цистит и другие острые инфекционные состояния мочеполовой системы
Общие симптомы острого пиелонефрита:
1. Резкий озноб.2. Фебрильная температура тела (39-40 градусов).3. Мочеиспускание становится учащенным и болезненным.4. Потливость.5. Сильная жажда.6. Диспептические расстройства (общее недомогание, боли в животе, тошнота, рвота, диарея).7. Интоксикация организма (головные боли, резкая утомляемость, ухудшение самочувствия).
Местные симптомы:
1. Боли в области пораженной почки. (Тупая, ноющая, постоянная боль, усиливающаяся во время любых движений).2. Выявление положительного симптома Пастернацкого (во время постукивания ребром ладони по почкам возникает боль).3. Напряжение и болезненность мышц брюшной стенки с последующим возникновением инфильтрата почки.
Также существуют клинические формы острого пиелонефрита:
1. Острейшая. (Состояние пациента очень тяжелое, выявляется повышение температуры тела до 39-40 градусов и сильный озноб, повторяющийся несколько раз в день, примерно 2–3 раза).
2. Острая. (Симптомы также имеются, но в меньшей степени, чем в предыдущей форме, имеется интоксикация организма, сильное обезвоживание и озноб).
3. Подострая. (Здесь уже ярче проявляется местная симптоматика, нежели острая, которая либо слабо выражена, либо отсутствует совсем).
4. Латентная, иначе скрытая. Эта форма пиелонефрита не угрожает жизни пациента, но способна переходить в хроническую форму.При обнаружении таких симптомов, следует немедля обратиться к врачу (урологу или нефрологу) для последующих диагностики и лечения! Не следует откладывать визит к специалисту и тем более заниматься самолечением!Описываемое заболевание выявляют по анализу мочи. Иногда возникают симптомы перитонита. Пиелонефрит часто путают с недугами, связанными с брюшной полостью. Его можно принять за язву желудка, аппендицит или что-то еще. Если речь идет о первичном пиелонефрите, то нарушение функции почек обычно не наблюдается.
Проба Реберга
Она определяет работу почечных клубочков. Состоит из двух анализов: анализа крови на креатинин и такой же анализ мочи. Кровь сдаётся натощак с утра, а моча собирается на протяжении суток. Последний забор делается спустя 24 часа после первого мочеиспускания.
Затем содержимое ёмкости для сбора перемешивается и в контейнер с пометкой фамилии, возраста, веса пациента отливается 50 мл мочи. Контейнер тут же отправляется в лабораторию. Благодаря суточной пробе определяется клиренс креатинина.
Он высчитывается по особой формуле Кокрофта-Голта. Нормой для пациенток до 30 лет составляет 60-125 мл/мин. У беременных женщин креатинин в норме несколько понижен, поэтому нижним порогом будет показатель 40 мл/мин.
Креатинин выводится из организма только через почки. Он нужен для метаболизма мышечных тканей, потому что без него не происходит мышечного сокращения. Затем креатинин выводится из организма, потому что он довольно токсичен. Если креатинина много, а в моче мало, это указывает на плохую фильтрацию почек.
ЛЕЧЕНИЕ ГЛОМЕРУЛОНЕФРИТА ПРИ БЕРЕМЕННОСТИ:
Беременные, больные гломерулонефритом, должны соблюдать режим, который позволял бы проводить дневной отдых в постели. Большая роль в лечении гломерулонефрита отводится диете. Основное требование заключается в ограничении поваренной соли и жидкости (при остром нефрите до 3 г соли в сутки; по мере ликвидации отеков потребление соли можно несколько увеличить). Количество выпитой жидкости, вводимое парентерально, должно соответствовать диурезу, выделенному накануне, плюс 700 мл жидкости, теряемой внепочечным путем. Во время беременности не рекомендуется ограничивать потребление белка, что советуют больным гломерулонефритом. Для нормального развития плода оправдана диета, содержащая повышенное количество белка (120—160 г в сутки). При беременности применяется только симптоматическое лечение, в этиологической терапии нет необходимости, поскольку острый гломерулонефрит возникает редко. А если течение гломерулонефрита легкое, латентные беременные вообще не нуждаются в лекарственной терапии.
Лекарственное лечение почечной симптоматической гипертензии производится прежде всего антагонистами кальция, бета-адреноблокаторами, диуретиками, альфа-адреноблокаторами. У беременных женщин с этой же целью возможно применять физиотерапию: гальванизацию зоны “воротника” (у больных с эмоциональной неустойчивостью, повышенной раздражительностью, невротическими реакциями) или эндоназальный электрофорез. Ультразвук на область почек в импульсном режиме излучения обладает выраженным вазотропным влиянием (расширяет сосуды) и оказывает противовоспалительное, десенсибилизирующее действие
Эти методы позволяют снизить дозы гипотензивных средств, что немаловажно во время беременности. У беременных с гломерулонефритом, несмотря на протеинурию, гиповолемии обычно нет
Для лечения отеков у беременных могут быть использованы диуретические препараты.
Непременно следует уделять внимание лечению анемии у беременных, больных гломерулонефритом, назначаются препараты железа, витамины группы В, фолиевая кислота, хотя данная терапия не всегда эффективна, более надежно переливание эритроцитной массы. При лечении хронического гломерулонефрита также используются антиагреганты: теоникол по 0,15 г 3 раза в сутки, трентал по 0,1 г 3 раза в сутки, курантил по 0,05 г 4 раза в сутки или никошпан по 1 таблетке 3 раза в день
Может применяться гепарин по 20 000 ЕД в сутки подкожно. Назначая терапию, нужно помнить, что непрямые антикоагулянты противопоказаны беременным и родильницам, поскольку могут вызвать у плода и новорожденного геморрагический синдром, снижение уровня протромбина и смерть
При лечении хронического гломерулонефрита также используются антиагреганты: теоникол по 0,15 г 3 раза в сутки, трентал по 0,1 г 3 раза в сутки, курантил по 0,05 г 4 раза в сутки или никошпан по 1 таблетке 3 раза в день. Может применяться гепарин по 20 000 ЕД в сутки подкожно. Назначая терапию, нужно помнить, что непрямые антикоагулянты противопоказаны беременным и родильницам, поскольку могут вызвать у плода и новорожденного геморрагический синдром, снижение уровня протромбина и смерть.
Имеются данные о хороших результатах в лечении хронического гломерулонефрита у беременных фитотерапии (череда, тысячелистник, фиалка трехцветная, смородина черная, толокнянка, земляника).
Лечение очагового нефрита предусматривает в первую очередь терапию основного заболевания антибиотиками, диету с ограничением поваренной соли (до 5 г в сутки) и назначение легкоусвояемых углеводов, а также витаминов С и Р.
Основное, о чем помнят врачи акушеры-гинекологи о развитии у беременных с гломерулонефритом осложнений беременности, чаще всего нарушения маточно-плацентарной гемодинамики. В связи с этим патогенетически обосновано применение препаратов, нормализующих тромбоцитарно-эндотелиальное взаимодействие и улучшающих как маточно-плацентарный, так и почечный кровоток. В качестве такого препарата используется аспирин в дозе 45 мг/кг при сроке с 28 по 38 неделю, с 12—19 неделю. Совместно с аспирином рекомендуют применение курантила, способного повышать выработку простациклина, уменьшающего коагуляционную способность крови.
Организация питания
| Разрешенные продукты | Запрещенные продукты |
|---|---|
|
Группы продуктов:
При хронической почечной недостаточности ограничивается прием белка. |
|
Цель питьевого режима — «промыть» почки. Пить можно практически все, т.к. болезнь не приводит к задержке жидкости и соли:
|
Если на фоне пиелонефрита возникает гестоз (поздний токсикоз с отеками и повышением давления) — питьевой режим организуется согласно рекомендациям лечащего врача. |