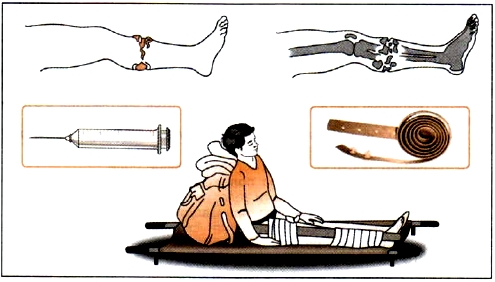
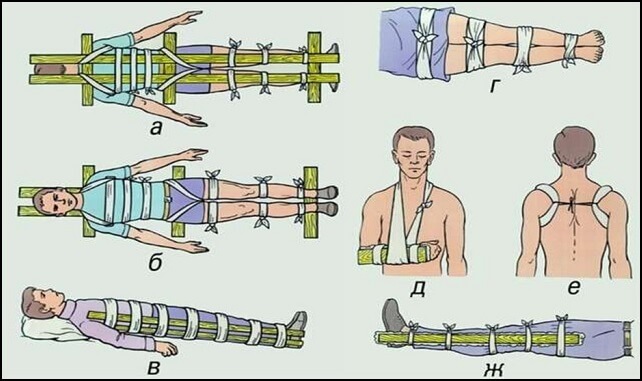
Помощь при открытом переломе и политравмах
Содержание:
- Патогенез (что происходит?) во время Переломов проксимального конца плечевой кости:
- Преимущества проведения репозиции костей носа в GMS Hospital
- Переломы лодыжек
- Переломы дистального конца бедренной кости
- Всегда ли можно отличить перелом от ушиба
- Остеомиелит
- Диагностика перелома лучевой кости
- Срастание костей при переломе
- Последствия получения травмы
- Подготовка, диагностика
- Реабилитация
- Помощь при артериальном кровотечении
- Симптомы перелома Джонса
Патогенез (что происходит?) во время Переломов проксимального конца плечевой кости:
Различают виды переломов проксимального конца плечевой кости — надбугорковые, или внутрисуставные:
Надбугорковые переломы
Внутрисуставные переломы проксимального конца плечевой кости встречаются редко. Механизм травмы прямой — удар по наружной поверхности плечевого сустава, но может быть и косвенным — при падении на локтевой сустав отведенной руки. Головка плечевой кости сминается, а чаще раскалывается на несколько фрагментов. Иногда разрушению подвергается весь проксимальный эпиметафиз.
Переломы хирургической шейкиТакие переломы встречаются очень часто, особенно у лиц пожилого возраста, и составляют половину всех переломов плечевой кости. Возникают преимущественно от непрямого воздействия, но возможны и при прямом механизме травмы.
В зависимости от механизма травмы и смещения отломков различают аддукционные и абдукционные переломы.
Аддукционный перелом является результатом падения на согнутую и приведенную в локтевом суставе руку. На локтевой сустав приходится основное действие силы. За счет подвижности нижних ребер дистальный конец плеча совершает максимальное приведение. Истинные ребра (особенно выстоящие V-VII) соединены с грудиной, что создает точку опоры на границе верхней и средней третей плеча. Возникает рычаг, продолжение нагрузки на длинное плечо которого должно вывихнуть головку плеча кнаружи. Мощный капсулярный аппарат препятствует этому, и в результате возникает перелом в слабом месте кости — на уровне хирургической шейки. Центральный отломок смещается кпереди и кнаружи, ротируется кнаружи за счет механизма травмы и тяги надостной, подостной и малой круглой мышц. Периферический отломок в силу механизма повреждения отклоняется кнаружи и смещается кверху под действием дельтовидной, двуглавой и других мышц, перебрасывающихся через сустав. Между отломками образуется угол, открытый кнаружи.
Абдукционный перелом возникает при падении на отведенную руку. Казалось бы, при одном уровне перелома и действии одних и тех же мышц смещение отломков при аддукционном и абдукционном переломах должно быть одинаковым, но механизм травмы вносит свои коррективы. Одновременное действие сил в двух направлениях приводит к тому, что периферический отломок смещается кнутри и своим наружным краем разворачивает центральный в сторону приведения. В результате центральный отломок несколько отклоняется кпереди и книзу. Периферический отломок, располагаясь кнутри от центрального, образует угол, открытый кнаружи.
Для абдукционного перелома характерны травма в анамнезе, жалобы на боль и нарушение функции в плечевом суставе. Пострадавший поддерживает сломанную руку под локоть. Внешне плечевой сустав не изменен. При абдукционных переломах со смещением отломков образуется западение на месте углообразной деформации, симулирующее вывих плеча. Пальпаторно определяется боль в месте перелома, иногда у худых субъектов можно прощупать костные отломки. Активные движения в плечевом суставе крайне ограничены, пассивные возможны, но резко болезненны. Положительный симптом осевой нагрузки. Ротационные движения плечевой кости совершаются изолированно от ее головки.
Преимущества проведения репозиции костей носа в GMS Hospital
Опытные отоларингологи GMS Hospital проводят все виды репозиции костей носа при его переломе. В нашем хирургическом центре подобные манипуляции осуществляются с применением малоинвазивных методов, что исключает п/операционные шрамы и рубцы.
Над каждой клинической ситуацией работает команда узких специалистов, что позволяет оценить ее со всех сторон и подобрать наиболее оптимальный метод терапии. А применение современного диагностического оборудования дает возможность доподлинно установить величину повреждений мягких и твердых тканей и провести процедуру с прицельной точностью.
Манипуляция выполняется в течение часа, если отсутствуют противопоказания (нет выраженного отека, сотрясения мозга и т.д.). Центр хирургии клиники GMS работает в круглосуточном режиме. Запись к ЛОР-хирургу осуществляется по телефону или онлайн.
Переломы лодыжек
Причины переломов лодыжек
- подворачивание стопы вовнутрь или наружу с одновременной нагрузкой по оси конечности, как правило, собственным весом тела;
- удар по лодыжке (например, движущимся автомобилем);
- падение на область лодыжки тяжелого предмета.
Виды переломов лодыжек
В зависимости от того, какая лодыжка сломана
- перелом внутренней лодыжки (связанной с большеберцовой костью);
- перелом наружной лодыжки (связанной с малоберцовой костью).
В зависимости от механизма возникновения перелома
- пронационный – при повороте стопы внутрь;
- супинацинный – при повороте стопы наружу.
Признаки перелома лодыжки
- Отек в области голеностопного сустава.
- Сильная боль.
- Иногда – кровоизлияние под кожей.
- Невозможность движений в голеностопном суставе из-за боли и отека.
- Стопа принимает характерное положение, отклоняется наружу или вовнутрь.
Диагностика переломов лодыжек
Симптомы, которые выявляет врач-травматолог во время осмотра пострадавшего
- Сильная боль при нажатии на поврежденную лодыжку.
- Наличие костных отломков, которые можно прощупать через кожу.
- Крепитация – хруст, напоминающий лопающиеся пузырьки, который возникает при ощупывании поврежденной лодыжки.
Лечение
Обычно переломы лодыжек лечат без операции
- Врач проводит обезболивание – окалывает место перелома раствором анестетика.
- Затем осуществляется закрытая репозиция – травматолог устраняет смещение лодыжек.
- Накладывают гипсовую повязку от середины бедра до кончиков пальцев стопы.
- Через неделю после наложения гипсовой повязки делают повторные рентгеновские снимки, чтобы проконтролировать положение отломков.
- Если не происходит смещения, и перелом нормально срастается, через 8-10 недель повязку снимают.
Показания к хирургическому лечению переломов лодыжек
- не удается устранить смещение отломков закрытым способом;
- при проведении контрольных рентгеновских снимков выявляется повторное смещение отломков.
Восстановительное лечение после операции по поводу перелома лодыжки:
- Лечебная физкультура. С первых же дней начинают движение в голеностопном суставе – сгибание в сторону подошвы. На 5-7-й день начинают более активный комплекс гимнастики.
- Опора на поврежденную ногу. Пациенту разрешают вставать на 4-5-й день после операции. Дальнейшая программа повышения нагрузок на ногу разрабатывается индивидуально.
- Повторные рентгеновские снимки. Назначаются через 6 и 12 недель.
- Удаление спиц, шурупов и пластин. Обычно осуществляют через 8-12 месяцев.
- Массаж, физиотерапия, озокеритотерапия. Назначаются индивидуально.
Показания к наложению аппарата Илизарова при переломах лодыжек
- множественный перелом костей голени;
- сочетание перелома лодыжек с переломами тел костей голени;
- переломовывих – сочетание перелома лодыжек с вывихом в голеностопном суставе;
- застарелый перелом лодыжки, когда не было своевременно проведено лечение.
Осложнения переломов лодыжек
- Деформирующий остеоартроз. Это дегенеративное заболевание, сопровождающееся разрушением хряща и чаще всего происходящее при повреждении сосудов и нервов. Проявляется в виде болей, хруста во время движений в суставе, ограничения подвижности.
- Контрактура. Утрата подвижности в суставе из-за патологического изменения суставных поверхностей, суставной капсулы, связок.
- Остеопороз – разрушение костной ткани, повышение ломкости костей голени, которое чаще всего происходит в результате нарушения кровообращения.
- Формирование ложного сустава – когда не происходит сращение перелома из-за того, что между отломками ущемляется фрагмент ткани.
Переломы дистального конца бедренной кости
Переломы дистального конца бедренной кости встречаются довольно редко и относятся к внутрисуставным. Возникают как от прямой(удар, падение на колени), так и непрямой травмы (падение на выпрямленные ноги). Если действует сила по оси приведенной конечности, то, как правило, ломается медиальный мыщелок, по отведенной — латеральный. Иногда ломаются оба мыщелка по типу Т и В-подобных переломов, которые возникают при сильной травме по оси конечности с различием и смещением вверх мыщелков и вклинением между ними конца центрального отломка.
Диагностика переломов мыщелков бедренной кости несложная. При осмотре видно сильное опухание коленного сустава вследствие гемартроза, деформацию, нарушение оси конечности и ее полусогнутое положение. При пальпации определяют локальную болезненность, баллотирования надколенника, четкую флюктуацию, а при переломах обеих мыщелков — патологическую боковую подвижность в коленном суставе и крепитации отломков. Нужна рентгенография в двух проекциях.
Лечение. Чтобы уменьшить боль, делают противо-пресионную пункцию коленного сустава и через эту же иглу вводят 40-60 мл 1% раствора новокаина.
При переломе одного из мыщелков возможна одномоментная ручная репозиция, которая заключается в тракции и отклонении голени с некоторой гиперкоррекцией в противоположную сторону от переломанного мыщелка. Например, при переломе медиального мыщелка, предоставляя голени вальгусное положение, смещенный вверх отросток взимают большеголенной коллатеральной связкой на место. Затем, сжимая мыщелки между собой, адаптируют площади перелома и при несколько согнутом колене (165-170 °) фиксируют конечность гонитной циркулярной гипсовой повязкой сроком на 1 -1,5 мес. Такая фиксация при внутрисуставном переломе часто ведет к образованию рубцов (слипчивый артрит), тугоподвижности и изгибно-разгибательной контрактуре.
Для того чтобы скорее начать разработку движений в колене, после репозиции фиксируют отросток 2-3-мя спицами, проведенными чрескожно, а лучше — двумя встречными спицами с опорными шариками, что позволяет сбросить гипсовую повязку через 3 недели и начать лечебную физкультуру.
При переломах одного или двух мыщелков бедренной кости применяют также функциональное лечение с помощью системы скелетного вытяжения на шине Белера или балканских рамах.
Спицу для извлечения (с грузом 5-8 кг) по оси конечности проводят за бугристость большеберцовой кости или надкостный участок голени с наложением боковых встречных корригирующих тяг на участок коленного сустава для адаптации отломков. Для предоставления голени варусного или вальгусного положения соответственно увеличивают боковые грузы (на 2-2,5 кг). Между собой мыщелки сжимают с помощью аппарата Новаченко.
Преимуществом лечения методом скелетного вытяжения является то, что быстрее начинают движения в суставах: в голеностопном — с первых дней, а в коленном — через 2 недели, что предупреждает тугоподвижность в суставе. Скелетное извлечение снимают через 6 недель. После этого больному продолжают восстановительную терапию, позволяют ходит на костылях, не нагружая конечности к 2,5 мес. Полную нагрузку на ногу без костылей позволяют лишь через 3,5-4 мес.
В связи с тем, что внутрисуставные переломы требуют идеального восстановления конгруэнтности суставных поверхностей и оси конечности, при неудачной репозиции консервативными методами и при несвежих переломах показано открытое вправление и металлоостеосинтез.
Операцию проводят под наркозом или перидуральной анестезией. Парапателярным разрезом с обязательным вскрытием полости сустава и переходом на боковую метаэпифизарную часть бедра обнажают область перелома и визуально репонируют отломки, ориентируясь на уровень суставных поверхностей и ось конечности. Для их фиксации используют винты, болты без накладок, а при Т и В-подобных переломах — с диафизарными накладными пластинками или Г-образными фигурными фиксаторами.
В случае необходимости через суставной хрящ проводят костный штифт, который погружают на 1 мм глубже уровня поверхности хряща.
После операции накладывают циркулярную гипсовую повязку на 3-4 недели. После снятия повязки назначают разработки движений в суставах, массаж, тепловые процедуры. Больные ходят на костылях, постепенно увеличивая нагрузку, а ходить без костылей разрешают через З мес после операции.
Всегда ли можно отличить перелом от ушиба
Нет, не всегда. При разрыве сосудов, обширном ушибе иногда образуются большие кровоподтеки и разлитой отек, как после перелома. Человек с высоким болевым порогом при переломе может рассказывать, что болит терпимо. Пострадавший с низким болевым порогом, напротив, будет жаловаться на сильную боль даже при небольшом ушибе.
При трещинах отломки не смещаются, поэтому все уникальные признаки перелома отсутствуют. При вколоченных переломах один фрагмент кости внедряется в другой, конечность укорачивается или деформируется, но хруста и патологической подвижности нет.
Фото: pixabay.com
Остеомиелит
Как показало исследование (Caywood et al., 1978), 58% случаев остеомиелита является следствием слабой хирургической техники открытой репозиции. Следует выделить три основных фактора, приводящих к его возникновению: инфицированная рана; благоприятная среда для размножения бактерий; плохая васкуляризация кости.
Плохое кровоснабжение кости приводит к образованию секвестра. Такой секвестр может быть очагом инфекции. Инфекция, в свою очередь, приводит к ослаблению имплантата, нестабильности, и дальнейшему несрастанию. При возникновении остеомиелита необходимо провести оперативное лечение по удалению секвестров и имплантатов.
Существуют две формы клинического проявления:
- Острая – недомогание, отсутствие аппетита, гипертермия, на участке перелома типичные признаки воспаления (высокая температура, боль, припухлость и покраснение).
- Хроническая – системных признаков, как правило, нет, локально проявляется наличием свищей и хромотой.
Рентгенография. Характерные черты: припухлость мягких тканей (острая форма); лизис кости (Рис. 17); неравномерная периостальная реакция (Рис. 18); увеличенная плотность окружающих кость тканей (Рис. 18); формирование секвестров (хроническая форма) (Рис. 18).
Рис. 17. Рис. 18.
Лечение:
- стабилизация участка перелома; длительный курс антибиотикотерапии (4-6 недель);
- удаление имплантатов и дополнительно недельный курс антибиотикотерапии.
Диагностика перелома лучевой кости
Клиническое обследование
боль в области перелома, припухлость, патологическая подвижность, функциональная недееспособностьжелательно – очевидцами происшествияСостояние кровеносных сосудов предплечья оценивается на основании следующих критериев:
- Цвет кожных покровов предплечья и кисти. При нормальном кровообращении в периферических тканях кожные покровы имеют бледно-розовый цвет, интенсивность которого может значительно варьировать в зависимости от индивидуальных особенностей. Однако при нарушении артериального кровообращения наблюдается ишемия конечности, то есть ее малокровие. При этом кожные покровы становятся бледными, сухими, холодными. Цианотичный (синюшный) оттенок кожных покровов указывает на нарушение оттока венозной крови или на недостаточное поступление кислорода. Нарушение оттока венозной крови может возникать при тромбозе.
- Пульс на лучевой артерии. Пульс на лучевой артерии, как уже писалось выше, прощупывается немного выше ладонного возвышения большого пальца. Отсутствие пульса в данной области может быть связано с повреждением лучевой артерии, с низким артериальным давлением (пульсация исчезает при снижении систолического, то есть верхнего значения артериального давления ниже 90 мм ртутного столба).
Клиническое обследование позволяет диагностировать повреждения следующих нервов предплечья:
- Срединный нерв. Повреждение срединного нерва выявляется при невозможности сложить большой и указательный палец колечком (жест «ОК»), а также при нарушении тактильной или болевой чувствительности ладонной поверхности первых трех пальцев кисти (большой, указательный, средний).
- Лучевой нерв. Повреждение лучевого нерва диагностируется при невозможности тыльного разгибания пальцев при приложении некоторого сопротивления. При этом утрачивается чувствительность на тыльной поверхности первых трех пальцев.
- Локтевой нерв. Повреждение локтевого нерва сопровождается невозможностью разжатия пальцев против некоторого сопротивления, а также утратой чувствительности кожи в области четвертого и пятого пальца кисти (безымянный и мизинец).
Рентгенографические методы обследования
рентгеномНа сегодняшний день существует несколько методов радиологического обследования:
- Простая радиография или радиоскопия. Простая радиография представляет собой кратковременное просвечивание конечности рентгеновскими лучами с получением изображения на специальной пленке. При радиоскопии изображение проецируется в режиме реального времени на специальный экран. В клинической практике при травматологических патологиях чаще всего используется простая радиография в двух проекциях – переднезадней и боковой. Использование двух проекций позволяет осмотреть исследуемую область со всех сторон и исключает множество диагностических ошибок.
- Линейная томография. При линейной томографии из-за синхронизированного движения излучателя и пленки в различных направлениях может быть получен снимок области на определенной глубине. Данный метод обследования имеет крайне малое диагностическое значение при переломах лучевой кости, однако он широко применяется при других патологиях.
- Компьютерная томография. В основе компьютерной томографии лежит тот же принцип, что и в основе линейной томографии, с той разницей, что вместо пленки используются компьютерные технологии, которые позволяют не только получить более четкий и детализированный цифровой снимок, но также позволяют формировать трехмерные изображения и выявлять мельчайшие дефекты. Компьютерная томография является более дорогостоящим методом исследования, который предполагает большую дозу облучения, чем простая радиография. Однако при диагностических трудностях, а также при необходимости определения целостности сосудов использование данного метода оправдано.
ангиографияРадиологические методы обследования позволяют выявлять следующие признаки перелома лучевой кости:
- наличие дефекта со снижением интенсивности рентгенологической тени (трещина);
- косая, поперечная, винтообразная, продольная линия перелома;
- наличие множественных изолированных затемнений в проекции кости (оскольчатый перелом);
- изменение оси кости в месте перелома;
- отечность окружающих тканей;
- смещение суставных поверхностей;
- вывих локтевой кости.
Магнитно-резонансная томография
Магнитно-резонансная томография (МРТ)который входит в состав воды и многих других соединенийесли ангиография недоступна
Срастание костей при переломе
Хондробласты – тот материал, который влияет на быстрое сращивание костей при переломах, он образует на месте повреждения хрящевую костную мозоль. Стадии заживления делятся на следующие фазы:
-
катаболическая. Длится примерно неделю – десять дней. Ей характерны развитие воспаления, плохое самочувствие потерпевшего, слабость, высокая температура, тошнота и озноб;
-
диференциальная. Начинается процесс формирования фиброзно-хрящевой мозоли. Во второй фазе срастание костей после перелома продолжается одну-две недели;
-
первично-аккумулятивная фаза. Ее особенность – начало формирования сети капилляров в хрящевой ткани и создание костной мозоли. Она первичная, недостаточно прочная из-за слабой минерализации. Длится срастание костей при переломах на третьей стадии от двух до шести недель;
-
минерализационная. Она состоит из первичной минерализации и вторичной: образования первых ядер костной мозоли и формирования вокруг ядер связей между кристаллами. Когда этот процесс завершается, можно вести речь о полном сращивании.
Срок срастания костей при переломе зависит от нескольких факторов:
Последствия получения травмы
После получения травмы появляется нарушение целостности костной ткани, провоцирующее развитие сильного кровотечения и возникновение сильного болевого ощущения. При полных переломах трубчатых элементов скелета возникает смещение обломков относительно продольной оси. Смещение обломков обусловлено возникновением неконтролируемой болевой пульсации в мышечной ткани, которая окружает область травмирования. Мышцы, которые прикрепляются к костным обломкам, в результате рефлекторного сокращения смещают обломки относительно нормального положения кости. Такое смещение приводит к возникновению дополнительного травмирования, усугубляя степень тяжести поражения. В области травмирования образуются обширная гематома при закрытом типе и обильное кровотечение при открытом.
Кровотечение, получаемое при травме, очень трудно подвергается остановке, так как кровеносные сосуды костной ткани не имеют способности спадаться. Сосуды располагаются в минеральной части кости, что препятствует их перекрытию. Объем кровопотери зависит от типа полученной травмы и локализации, а также от вида костного элемента, подвергшегося травмированию.
В области кровотечения возникает отек тканей и осуществляется формирование нитей фибрина, которые в дальнейшем являются основой при формировании белкового основания костной ткани поврежденного элемента. Остановка кровотечения является сложной задачей и в большинстве случаев возможна только в условиях специально оборудованной операционной.
В случае травмирования человека следует доставить в больницу для оказания помощи.
Подготовка, диагностика
Хотя вправление костей носового скелета относится к амбулаторным манипуляциям, к нему необходимо предварительно подготовиться. Диагностические мероприятия направлены на выяснение характера, типа и степени перелома, а также выявление иных нарушений. Предоперационная подготовка включает:

- рентгенографию носа и придаточных пазух;
- риноскопию;
- КТ, МРТ черепа;
- анализы крови и мочи;
- консультацию анестезиолога.
Процедуру проводят в первые несколько часов после повреждения, до возникновения отека тканей, или через 2-5 дней, когда отек спадет. При прошествии более 10 дней после травмирования, вправление носа провести будет значительно сложнее, а через 3 недели в месте перелома начинается формирование костной мозоли и вправление можно будет выполнить лишь с помощью сложной операции.
Поэтому крайне важно своевременно обратиться за квалифицированной помощью. Опытный хирург проведет процедуру с учетом показаний быстро и с минимальным дискомфортом
Уже через короткое время вам ничего не будет напоминать о перенесенной травме.
Реабилитация
К сожалению, на быструю реабилитацию после лечения сломанного зуба рассчитывать не стоит. Но необходимо соблюдать все предписания и рекомендации, чтобы выздоровление наступило как можно скорее.
Часто в период реабилитации пациенту необходимо делать следующее:
- Полоскать рот антисептическими средствами;
- Держать ротовую полость в максимально возможном спокойном состоянии, если было проведено шинирование;
- Питаться исключительно жидкой и пюрированной пищей;
- Проводить ежедневную гигиену в щадящем режиме.
В том случае, когда нет возможности вернуть полноценную функциональность резца, можно прибегнуть к дополнительным способам защиты вроде капы или накладки.
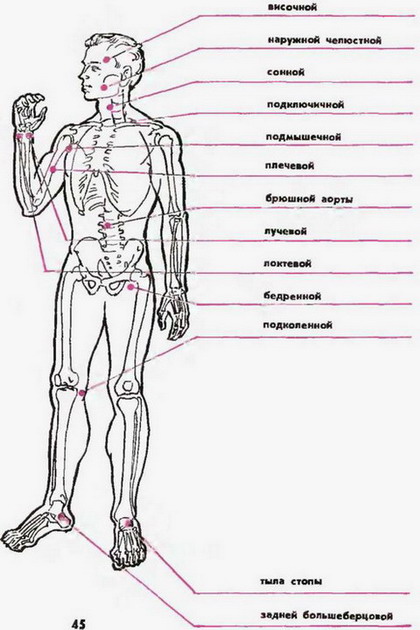
Помощь при артериальном кровотечении
Потеря крови из-за разрыва артерии происходит настолько стремительно, что пострадавшему надо оказать помощь в течение первых двух минут. Иначе человек быстро потеряет сознание, впадет в кому и умрет. Надо сразу сдавить место разрыва пальцами, а еще лучше – кулаком, чтобы остановить вытек артериальной крови. Если повреждена конечность, необходима ее фиксация с помощью шины или косынки. Затем надо действовать следующим образом:
- Провести дезинфекцию поврежденного места, протерев спиртом.
- На рану наложить стерильную повязку, чтобы не допустить попадания инфекции.
- При болевом шоке сделать обезболивание, для чего дать Анальгин, Трамадол или другой анальгетик. В крайнем случае подойдет лед.
- При незначительном повреждении к травмированному месту приматывают стерильный бинт или тугой валик.
- При травме крупного сосуда для остановки кровотечения быстро накладывают резиновый жгут.
- Вызывать скорую помощь или как можно скорее доставить пострадавшего в больницу.
Как пережимать сосуд при артериальном кровотечении, зависит от поврежденного участка. Исходить надо из следующих правил:
|
Артерия |
Куда прижать |
|
бедренная |
к тазовым костям |
|
височная артерия |
к кости между ухом и глазом или хрящевому выступу |
|
в районе кистей и пальцев рук |
нажать на локтевую, плечевую или лучевую артерию |
|
наружная челюстная артерия |
к жевательной мышце |
|
плечевая артерия |
нажать посреди плеча с внутренней стороны |
|
подключичная артерия в районе подмышечной впадины и плеча |
к кости в углублении под ключицей |
|
подколенная |
придавить кулаком в центре подколенной впадины |
|
сонная |
к позвонку |
Симптомы перелома Джонса
Перелом Джонс имеет те же симптомы, что и другие виды переломов. Эти симптомы включают в себя:
Боль и припухлость на внешней стороне стопы у основания пятого пальца стопы;
Трудности при ходьбе.
Существуют три основных типа переломов пятой плюсневой кости, в том числе перелом Джонса. Два других типа общих переломов плюсны включают:
Авульсивный перелом. Этот перелом часто встречается вместе с растяжением сухожилий голеностопного сустава и встречается у основания пятой плюсневой кости. Перелом обычно поперечный, без смещения.
Спиральный или косой диафизарный перелом. Этот тип перелома встречается ближе к пятому пальцу и вызван травмой. Этот перелом очень неустойчив и может привести к смещению.
Пациенту с переломом Джонса следует немедленно обратиться к врачу, если у него развиваются следующие симптомы:
Отек, боль, онемение или покалывание в поврежденной стопе и голеностопном суставе;
Фиолетовый цвет кожи стопы;
Лихорадка.