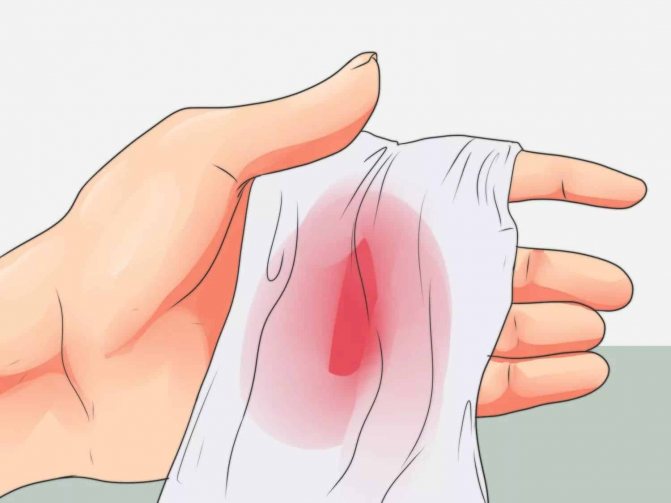
Из-за чего может быть кашель с кровью
Содержание:
- Классификация кровохарканья
- Мокрота с кровью без кашля, что это?
- Симптомы легочного кровотечения
- Гортанное кровотечение
- Кровохарканье: причины возникновения, лечение, симптомы, при каких заболеваниях бывает кровохарканье?
- Что такое кровохарканье?
- Протокол лечения — мокрота с кровью
- Медикаментозное лечение
- Сердечно-сосудистые заболевания
- Диагностика
- Причины проявления крови в мокроте
- Симптомы и осложнения
- Разновидности фронтита
- Лечение
- Какие заболевания могут стать причиной кашля?
- Кровяной кашель при пневмонии у взрослых
- 1.Общие сведения
- Кровохарканье, легочные кровотечения: патогенез, диагностическое значение
Классификация кровохарканья
Кровохарканье — многогранный симптом, подразделяющийся на несколько основных разновидностей:
- По характеру кровохарканье подразделяется на две формы:
- истинное кровохарканье, источником которого являются сосуды бронхов и лёгких;
- ложное кровохарканье. Источником кровотечения в этом случае могут быть сосуды верхних дыхательных путей и органов пищеварения:
- рвота с кровью;
- кровотечение из сосудов слизистой оболочки носа;
- кровотечение из слизистой оболочки рта и гортани.
- Существует несколько видов болезней, вызывающих кровохарканье:
- болезни бронхов и лёгких;
- болезни, приводящие к повышенному давлению внутри лёгочных сосудов (лёгочной гипертензии);
- расстройства свёртывания крови;
- иммунные болезни, поражающие основу каждого органа — соединительную ткань.
- По внешнему виду различают:
- прожилки крови в мокроте. В этом случае источником является сосуд небольшого диаметра — капилляр;
- примесь тёмной крови в мокроте. Источником является вена;
- кровохарканье с примесью алой крови, истекающей из повреждённой артерии.
Мокрота с кровью без кашля, что это?
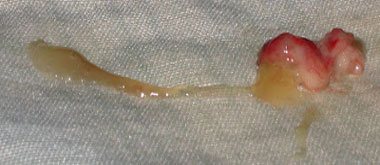
Мокрота с кровью фото При данном симптоме почти у 10% пациентов диагностика не всегда «срабатывает» даже при тщательном и длительном обследовании, что вынуждает пациента повторить процесс исследования через две недели.
А почти половина пациентов, которым не удалось установить диагноз, оказались «ярыми курилками». Гемоптизис без признаков кашля может проявляться по совершенно банальным причинам, связанными с проблемами стоматологического характера.
Зубные патологии или травмы десен могут вызвать кровоточивость. Смешивание крови со слюной часто принимают за патологические включения в слизи.
Вызывают такую симптоматику и недавние геморрагии в носовой полости, проникающие в ротовую полость, и отхаркивающиеся с мокротой на протяжении несколько дней.
Такая симптоматика свойственна при сосудистом надрыве аорты, а так же при медицинских манипуляциях, такие процедуры провоцируют незначительную геморрагию и не нуждаются в лечении.
Но бывают ситуации, когда гемоптизис без кашля может быть следствием внутренних патологий. Причиной могут быть – инфекционные процессы в дыхательной системе, тромб в легком, онкологическая патология, либо проблемы с гемостазом (в свертываемости крови). Свидетельствовать о наличии проблем с сердцем и сосудами.
Симптомы легочного кровотечения
Кровотечение может случиться в любое время и даже вовсе беспричинно на фоне полного покоя или умеренной нагрузки. Всё дальнейшее зависит от скорости кровопотери. Если и раньше уже отмечалось кровохарканье, то пациент пугается меньше, но когда кровь идёт горлом страшно всем.
Как правило, при серьёзном кровотечении начинается сильный и неукротимый кашель, к нему присоединяется прогрессирующая одышка, поскольку кровь затекает в альвеолы и отключает в них газообмен. Кровь может пениться, смешиваясь с воздухом. Часто возникает рвота проглоченной кровью, в отторгнутых массах кровь рыжая. Усиливается сердцебиение, пациент покрывается липким холодным потом, руки и ноги холодеют вследствие снижения периферического давления. Уходит кровь, теряются силы.
Гортанное кровотечение
Причины. Огнестрельные и неогнестрельные ранения гортани, повреждение слизистой оболочки гортани инородным телом с острыми краями, сосудистая или распадающаяся злокачественная опухоль, изъязвления различной природы, перенапряжение голоса на фоне заболеваний, приводящих к застою в системе верхней полой вены (пороки сердца, цирроз печени).
Симптомы. Наружное кровотечение из раны, выделение воздуха из раны, кровохаркание, затруднение дыхания вследствие затекания крови в нижние дыхательные пути. В полости рта, в глотке, гортани — следы свежей крови.
Осложнения. Аспирационная асфиксия, пневмония, геморрагический шок, постгеморрагическая анемия.
Первая врачебная помощь. Пациента укладывают на бок. На область шеи прикладывают холод. При незначительном наружном кровотечении на рану накладывают асептическую повязку. Назначают гемостатические препараты. При угрожающем кровотечении прижимают сонную артерию к поперечному отростку C-VI позвонка (на уровне перстневидного хряща). Пострадавшего в срочном порядке переводят в стационар.
Специализированная помощь. При продолжающемся наружном кровотечении на кровоточащие сосуды накладывают лигатуры. При невозможности определить источник кровотечения прибегают к перевязке приводящих сосудов – верхней щитовидной, нижней щитовидной или наружной сонной артерии.
Незначительное кровотечение может быть остановлено физическим воздействием – радиоволной, высокочастотным лазером, криоаппликатором. Гортанное кровотечение, связанное с биопсией злокачественной опухоли, не прекращающееся после применения гемостатических препаратов, останавливают тампонадой полости гортани. Предварительно выполняют трахеостомию.
Кровохарканье: причины возникновения, лечение, симптомы, при каких заболеваниях бывает кровохарканье?
Кровохаркание также известно как кровь в мокроте, отхаркивание кровавой слизи, выделение мокроты с кровью.
Что означает кровохаркание?
Кашель с кровью появляется, когда организм избавляется от крови в лёгких
Важно определить её источник – это могут быть как сами лёгкие, так и желудок, кишечник, горло или ротовая полость. Безошибочно определить это может только врач
Какие могут быть причины?
Причин отхаркивания кровью множество. Например, травматическое повреждение трахеи, артерий лёгких или бронхов при трахеобронхоскопии. Также источником могут явиться различные заболевания лёгких:
- Острый или хронический бронхит
- Пневмония
- Абсцесс легкого
- Туберкулез
- Эмболия легочной артерии
- Бронхоэктатическая болезнь
- Респираторный муковисцидоз
- Рак легкого
Насколько это опасно?
Опасность такого состояния зависит от причины. Если кровь в мокроте присутствует в виде нескольких «кровавых прожилок», то скорее всего это просто отхаркивание ослабевших вследствие болезни или чрезмерных физических нагрузок капилляров.
Если это первый и единственный случай – опасности для здоровья нет, но всё равно проконсультироваться с врачом необходимо.
Если же это эпизодически или систематически повторяющиеся приступы с выделением мокроты, окрашенной в оттенки красного или коричневого – это повод для немедленной консультации с квалифицированным пульмонологом. От оперативности постановки диагноза и начала лечения часто зависит очень многое.
Куда обращаться?
Необходимо обратиться за консультацией к специалисту-пульмонологу. Это врач, специализирующийся на изучении и лечении лёгких и дыхательных путей. Врачу с такой узкой специализацией будет легко оперативно выявить причину кровохаркания, а, соответственно, и назначить эффективное лечение.
Что нужно сообщить врачу?
Опишите выделения.
Насколько обильна кровь в слизи – это несколько капель, или кровь практически без слизи? Кровь розоватая и вспененная, или это почти черный сгусток? Сопровождается ли кровохаркание болью в горле или в груди? Есть ли тошнота, головокружение или предобморочное состояние? Все эти вопросы врач обязательно задаст. Точность ответов напрямую повлияет на скорость и точность постановки правильного диагноза.
При появлении крови в мокроте запишитесь к пульмонологу. При остром приступе и недомогании звоните нам и немедленно вызывайте неотложную медицинскую помощь.
Запись
на консультацию
круглосуточно
Что такое кровохарканье?
Кровохарканьем называют выделение при кашле какого-либо количества крови, которая может быть представлена отдельными единичными прожилками или большим количеством свежей крови. При большом количестве выхода крови, более 100 мл за день, состояние определяют как легочное кровотечение. Кровохарканье считается массивным, если у человека отмечается выделение за три часа более 400 мл крови. Причинами этого могут стать инфекционные патологии, различные травмы, бронхоэктатическая болезнь и прочее.
Для постановки диагноза требуется сбор анамнеза, лабораторные анализы и применение других методов исследования. Диагностику проводят в двух направлениях: выявление причин кровохарканья и определение состояния больного. Стоит помнить, что причинами выделения крови с кашлем могут быть не только заболевания органов дыхательной системы, но и патологии пищеварительного тракта, горла и носоглотки.
Протокол лечения — мокрота с кровью
При затяжном процессе гемоптизиса, пациента госпитализируют в отделение общей или торакальной хирургии. В качестве экстренных мер, в зависимости от состояния пациента, до выяснения точных причин могут назначаться:
- Различные методики оксигенотерапии;
- Поддержание легких ИВЛ;
- Интубирование трахеи по методу Боника (под наркозом);
- Катеризацию вен;
- Введение кровоостанавливающих препаратов.
Метки: кашель, температура
- Причины одышки: симптомы заболеваний, что делать для…
- Сотрясение мозга — симптомы, диагностика и лечение, прогноз
- Глаукома — причины, симптомы и лечение, профилактика болезни
- Мужское бесплодие — виды, причины и лечение, препараты
- Эректильная дисфункция — причины и лечение,…
- Газообразование в кишечнике: причины и лечение,…
Медикаментозное лечение
Медикаментозное лечение эмфиземы легких и хронического бронхита направлено на ослабление симптомов заболевания и улучшение показателей функции легких. Предпочтение отдается ингаляционным препаратам в виде дозированных аэрозолей, поскольку при введении препарата непосредственно в дыхательные пути риск системных побочных эффектов меньше. Для введения ингаляционных препаратов необходима буферная насадка (спейсер). Она играет роль резервуара для аэрозоля и избавляет от необходимости согласовывать по времени вдох и нажатие на ингалятор-дозатор. Буферная насадка позволяет глубже ввести препарат в дыхательные пути, препятствует его оседанию в ротоглотке.
Основные группы лекарственных средств, используемых при ХОБЛ — это M-холиноблокаторы (ипратропия бромид). Ипратропия бромид обладает более сильным, чем бета-адреностимуляторы или теофиллин, расширяющим действием на бронхи, а также более продолжительным действием. Все это ставит его во главу угла лечения ХОБЛ. Если в обычной дозе (по 2 вдоха 4 раза в сутки) ипратропия бромид недостаточно эффективен, дозу можно безбоязненно увеличить до 3—6 вдохов 4 раза в сутки.
Бета-адреностимуляторы улучшают проходимость дыхательных путей, облегчают отхождение мокроты и ослабляют одышку. Для усиления бронходилатирующего эффекта можно увеличить дозу с 2 вдохов 4 раза в сутки до 2—6 вдохов 4—6 раз в сутки, не опасаясь осложнений. Однако под влиянием сообщений о гибели больных бронхиальной астмой в связи с передозировкой бета-адреностимуляторов специалисты не приветствуют повышение дозы.
Роль глюкокортикоидов для приема внутрь в лечении ХОБЛ остается неопределенной отчасти из-за отсутствия доводов в пользу их применения и тяжелых побочных эффектов. Глюкокортикоиды для приема внутрь показаны амбулаторным больным при недостаточной эффективности бета-адреностимуляторов, ипратропия бромида и, возможно, теофиллина. При длительном применении глюкокортикоиды для приема внутрь оказывают тяжелые побочные действия. Среди них надпочечниковая недостаточность, остеопороз, артериальная гипертония, катаракта, миопатия, сахарный диабет.
Несмотря на то что обоснований для применения ингаляционных глюкокортикоидов при ХОБЛ недостаточно, эти препараты применяют часто. Они содержат меньшие дозы, чем препараты для приема внутрь, почти не всасываются и поэтому вызывают лишь легкие осложнения.
Польза от муколитических и отхаркивающих средств при хроническом бронхите пока под вопросом. Считается, что муколитические средства, например йодированный глицерин и ацетилцистеин, уменьшают вязкость мокроты. Отхаркивающие препараты разжижают мокроту и способствуют ее выведению.
Инфекции провоцируют обострения ХОБЛ, поэтому антибактериальные препараты назначают часто — как с профилактической, так и с лечебной целью. Во время инфекционных обострений (на них указывают усиление одышки и кашля и появление гнойной мокроты) функция легких ухудшается (не исключено, что необратимо). При частых обострениях (4 и более в год) сократить их число может ежемесячная профилактическая антибактериальная терапия в течение недели со сменой препаратов.
Сердечно-сосудистые заболевания
Кровохарканье наблюдается у 10-20% больных с митральным стенозом. Это состояние следует всегда иметь в виду особенно у больных молодого возраста, если кровохарканье возникает после физической нагрузки. В данном случае причиной кровохарканья является разрыв легочных вен или капилляров за счет повышенного давления в системе легочной артерии. У 36% больных с эмболией легочной артерии и инфарктом легкого возникает кровохарканье, обычно сопровождающееся одышкой и болями в грудной клетке, напоминающими плеврит. О возможности инфаркта легкого следует помнить у любого больного с кровохарканьем.
Диагностика
Чтобы определить причины отделения крови, назначают ряд исследований. Каждое из них применяется при подозрении на конкретное заболевание.
Кровь при кашле: диагностические методы.
- Рентген грудины. Если на изображении виднеются затемненные зоны, это говорит о наличии воспаления, эмболии легочной артерии, онкологическом заболевании. При видоизменении сердечной формы, речь идет о его дисфункциях.
- Бронхоскопия назначается с целью выявления бронхоэктатической патологии, онкологии. Метод выявляет изменения в просвете бронхов. Благодаря эндоскопическому приспособлению, извлекаются чужеродные предметы, вводятся лекарства.
- Рентгеновская КТ. Этот анализ позволяет осмотреть и дать оценку состоянию легких.
- Анализ слизи позволяет обнаружить воспалительные процессы и другие заболевания. Если доктор выявить палочки Коха, это сигнализирует о туберкулезе. Когда результат показал большое количество бактериальных агентов, скорее всего, речь идет о пневмонии или абсцессе.
- Общий анализ крови. Исследование помогает выявить наличие воспаления. При увеличении количества лейкоцитов, СОЭ – возник воспалительный процесс.
- Коагулограмма. Анализ позволяет оценить свертываемость крови. Если она нарушена, кровь сгущается, образуются тромбы – кровяные сгустки, нарушающие полноценное кровообращение. Вследствие этого, повышается риск инфаркта, инсульта. Кровь для анализа берут из вены.
- Электрокардиограмма. Исследование позволяет выявить нарушения в сердечной системе.
После получения результатов, доктор подбирает необходимую лечебную схему для устранения конкретной патологии.
Причины проявления крови в мокроте
Причины проявления мокроты с кровью условно делятся на несколько групп:
- Не представляющие угрозы;
- Врожденного генезиса;
- Распространенные патологии (абсцессы, воспалительные процессы, инфаркт и опухолевые образования, туберкулез легких, бронхиты, грибковые заболевания, сердечно-сосудистые патологии);
- Редкие заболевания.
К группе, не представляющей угрозы относят: небольшие сосудистые разрывы в бронхах, проявление гемоптизиса вследствие больших нагрузок, заболевания, сопровождающиеся сильным надрывным кашлем, психические травмы и прием кровь разжижающих препаратов.
В таких случаях, в слизи могут присутствовать небольшое количество или мелкие сгустки крови, бурые прожилки, придающие мокроте ржавый цвет. Такая симптоматика не представляет угрозы, лечения не требует, так как вскоре проходит самостоятельно.
Симптомы и осложнения
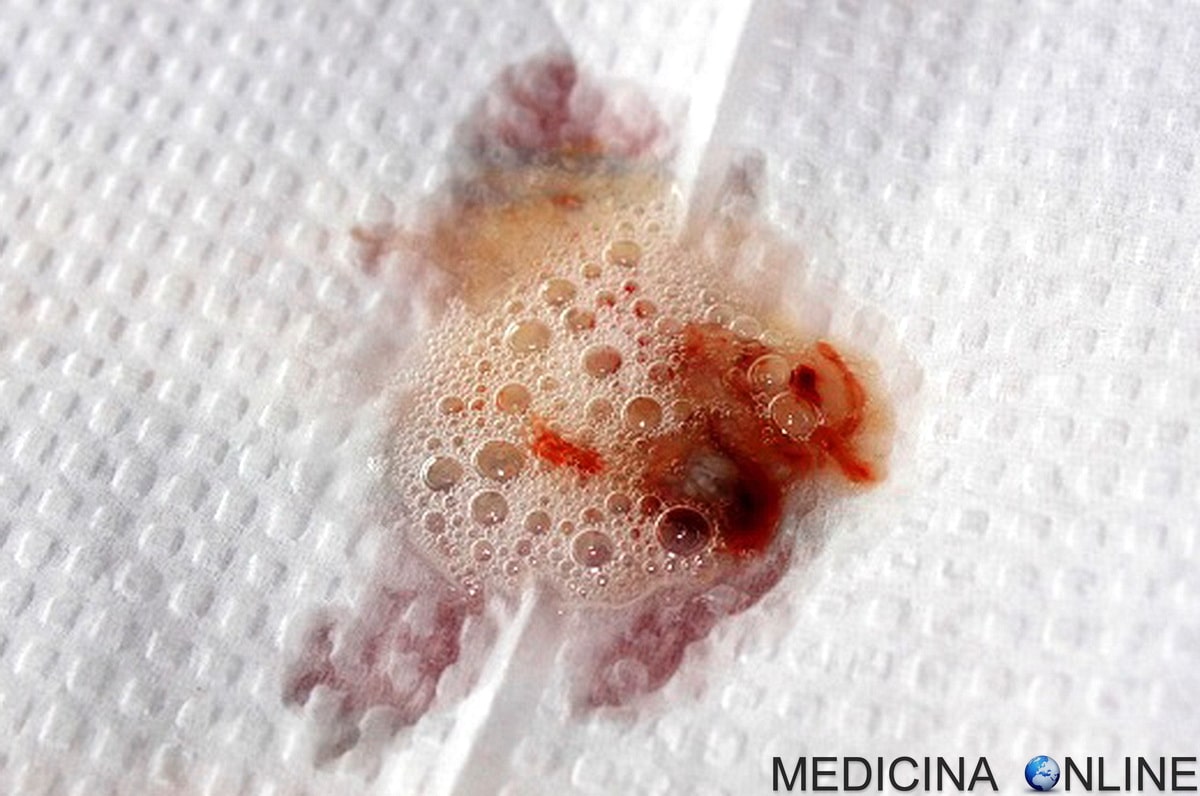
Кровь в мокроте обычно обнаруживается после кашля. В зависимости от вызывающей причины кровохарканье может проявляться как спорадический симптом (связанный с одним эпизодом) или рецидивирующий (проявляется до устранения основной патологии).
Основные симптомы и признаки
- В зависимости от пораженного органа и тяжести поражения, гемоптизис может варьироваться от выделения слюны со следами крови до выделения крови, смешанной с мокротой.
- В зависимости от количества выделяемой крови мокрота может иметь ярко-красный, розовый или коричневый цвет, похожий на ржавчину. Обычно, чем интенсивнее пигментация гемоптизиса, тем серьезнее проблема, лежащая в основе этого проявления.
- В некоторых случаях кровь в мокроте пенистая, так как смешивается с воздухом.
Возможные сопутствующие симптомы
Когда проблема имеет определенную серьезность, кровь в мокроте может сопровождаться другими симптомами, такими как:
- лихорадка;
- затрудненное дыхание и воздушный голод (одышка);
- обильные ночные поты;
- учащение пульса (тахикардия);
- потеря веса;
- общее недомогание;
- мокрота с неприятным и гнойным запахом;
- учащенное, поверхностное дыхания (тахипноэ);
- затрудненное дыхание в положении лежа (ортопноэ).
Предупреждающие знаки, на которые следует обратить внимание:
- постоянный кашель, при котором выделяется более пары чайных ложек крови, смешанной с мокротой;
- боль в груди;
- кровь в моче и/или фекалиях;
- головокружение.
Разновидности фронтита
Типы фронтита различаются в зависимости от путей проникновения инфекции, типа и время развития патологии.
Специалисты различают:
- Острый фронтит. Характеризуется внезапным возникновением воспалительного процесса, развитие — стремительное, окончание заболевания – полное.
- Хронический фронтит. Возникает как следствие плохо вылеченной острой формы заболевания; при нем длительные периоды обострения сменяются короткими паузами ослабления симптомов.
- Аллергический фронтит. Немедленная реакция на аллергены: частое чихание, зуд носа и глаз, повышения температуры может не быть или она невысокая;
- Вирусный фронтит. При воздействии вируса начинается быстрый подъем температуры, жалобы на боль в горле, чихание, появляется жидкая полупрозрачная слизь.
- Бактериальный фронтит. При бактериальной атаке температура поднимается, но медленно; больной не чихает, а слизь формируется густая, с характерным оттенком.
- Катаральный фронтит. Заявляет о себе тяжестью в лобной области, заложенностью носа; может не давать осложнений, а может перейти в более острую стадию.
- Гнойный фронтит. Образование и скопление гнойного содержимого в лобных пазухах пагубно влияет на состояние больного; возможна даже потеря сознания.
- Пневмосинус. Особая форма фронтита, которая характеризуется растяжением лобной пазухи; при этом воздух в пазуху поступает, но выхода для него нет. В этом случае воспаления может не быть, а боль в лобной части будет ощущаться.
Независимо от типа фронтита, он может затрагивать или одну пазуху (правую или левую) или быть двусторонним, когда в воспалительный процесс вовлечены обе пазухи.
Лечение
Отказ от курения
Большинство больных ХОБЛ (85%) курят или курили ранее. Отказ от курения не только замедляет скорость снижения показателей внешнего дыхания (она становится такой же, как у некурящего), но и благоприятно сказывается на состоянии сердечно-сосудистой системы и снижает риск рака легкого. С включением в комплексные программы борьбы с курением препаратов никотина (жевательной резинки с никотином, пластыря с никотином, аэрозоля с никотином для интраназального введения, ингалятора с никотином) частота стойкого воздержания от курения достигла 50%. С помощью жевательной резинки в плазме и тканях поддерживается примерно такой же уровень никотина, как при выкуривании пачки сигарет в день. Отменять лечение можно как постепенно, так и резко. Из недостатков следует отметить горький вкус жевательной резинки, что может привести к несоблюдению предписаний врача, и недостаточное поступление никотина в организм при низкой эффективности жевания.
Курению способствуют многие факторы: привычка, влияние окружающих, зависимость. Следовательно, для достижения хороших отдаленных результатов, помимо препаратов никотина в программе борьбы с курением должны быть учтены и эти стороны. Важную роль играют помощь и участие врача.
Какие заболевания могут стать причиной кашля?
Сухой кашель может быть следствием:
- Воспаления гортани. При этом звук «лающий», голос становится осиплым, а сами приступы чаще возникают ночью.
- Воспаления трахеи и бронхов. Сухой кашель длится 2-3 дня, после чего он преобразуется в мокрый, и начинает отделяться мокрота.
- Туберкулеза. Кашель при туберкулезе не заканчивается несколько недель подряд, несмотря на прием любых лекарств. Кашель, характерный для этого заболевания, — частый, сухой и отрывистый, со временем усиливается, сопровождается хрипами и мокротой, может сопровождаться кровохарканьем.
- Пневмонии. Сначала «лающий» и сухой, со 2-3-го дня заболевания начинает выделяться мокрота, иногда с примесью крови.
- Бронхиальной астмы. Кашель мучительный, с приступами удушья. Состояние опасное, как при любых приступах удушья.
- Злокачественных опухолей в органах дыхательной системы. При онкологии кашель может быть выражен слабо – в зависимости от вида опухоли и ее размеров. Характерна одышка, возможен болевой синдром в груди, отхаркивание с кровью. Любая онкология сопровождается потерей веса, слабостью.
- Коклюша. Кашель сильный и приступообразный, часто заканчивающийся рвотой. Он не блокируется никакими лекарствами от сухого кашля и может продолжаться несколько месяцев.
- Кори. Сопутствующими симптомами являются повышение температуры и сыпь на коже.
- Попадания инородных тел в дыхательные пути. В данном случае важна скорая медицинская помощь, так как состояние может вызвать удушье.
- Аллергии. Аллергический сухой кашель возникает непосредственно при контакте с аллергеном – пылью, пыльцой, газами, химическими веществами, бытовой химией. Может развиться у работников промышленного производства при вдыхании пыли и мелких частиц. Такое состояние обычно сопровождается аллергическим насморком без других признаков простудного заболевания. При отсутствии воздействия аллергена — прекращается.
- Курения. «Кашель курильщика» обычно появляется по утрам, он может быть длительным, сухим, с плохо отделяемой мокротой.
- Плеврита. Кашель очень болезненный, вплоть до того, что человеку тяжело менять положение тела, отдает сильной болью в грудной клетке. Появляется температура, озноб, одышка, слабость.
Кровяной кашель при пневмонии у взрослых
Это инфекционное заболевание легких, вызванное рядом различных микроорганизмов, приводящее к воспалению воздушных мешочков или альвеол. Пневмония может быть вызвана различными агентами, чаще всего бактериями, вирусами, грибами или редко паразитами.
Стрептококк является наиболее распространенной бактериальной причиной заболевания. Факторы риска, повышающие вероятность развития недуга, включают ослабленную иммунную систему, курение, хронические состояния (например, астму, сердечные патологии, рак и диабет).
Когда здоровый человек вдыхает один из этих патогенов, реагирует иммунная система, препятствуя воспроизведению микроба и возникновению болезни. Но у людей с ослабленной иммунной системой (например, со СПИДом) микроорганизмы оседают в тканях, где они растут и размножаются.
Когда ткань пытается защитить себя, легкие заполняются жидкостью и гноем. Возникают нарушения целостности сосудов, вызванные болезнетворными бактериями и воспалительной реакцией организма. В связи с этим в выделяемой мокроте при пневмонии у взрослых появляются примеси красного цвета.
Симптомы могут включать:
- кровохарканье и кашель,
- лихорадку,
- озноб,
- одышку,
- тошноту и рвоту,
- усталость,
- диарею.
Пневмония может быть классифицирована как внебольничная и связанная с медицинским обслуживанием (развивается в больничных условиях). Первая является наиболее распространенным типом патологии.
Антибиотики являются краеугольным камнем лечения. Осложнения могут включать бактериемию, абсцесс и накопление жидкости вокруг легких.
www.healthcommunities.com
www.activebeat.com
1.Общие сведения
Любые определения дыхательной недостаточности, будь то острая или хроническая, в конечном счете сводятся к газовому составу крови. Как показано ниже, это вполне логичная и правомерная трактовка.
С биомедицинской точки зрения, процесс дыхания разделяется на дыхание внешнее и дыхание тканевое (клеточное). Безусловный рефлекс внешнего дыхания представляет собой всем известные ритмичные сокращения дыхательной мускулатуры и, соответственно, изменения объема грудной клетки, чем в норме обеспечивается бесперебойная вентиляция легких. Необходимым условием выступает свободная проходимость воздухоносных путей (носо- и ротоглотка, гортань, трахея, бронхи, бронхиолы), по которым пригодная для дыхания человека газовая смесь (воздух) нагнетается к газообменным структурам и тканям легких.
Микроскопические пузырьки, – альвеолы, – образуют стенки т.н. альвеолярных мешочков, срощенных с конечными, самыми мелкими ответвлениями бронхиального древа, – бронхиолами. Совокупность, «гроздь» таких альвеолярных мешочков и тончайших альвеолярных проходов носит название легочный ацинус. Подобно тому, как почечный нефрон является единичной ячейкой ультрафильтрации, ацинус выступает структурной единицей газообмена. Потребление необходимого для жизнедеятельности кислорода и выведение отработанного, «выхлопного» углекислого газа осуществляется в процессе молекулярной диффузии через стенки-мембраны альвеол.
Кислород вовлекается в окислительную реакцию и оказывается в составе стойкого соединения, – химически связывается, – гемоглобином, широко известным железосодержащим белком, который содержится в красных кровяных тельцах (эритроцитах). В связанном виде кислород с током крови поступает ко всем без исключения органам, тканям и клеткам. Процесс перфузии («проливания», пропитывания) тканей оксигенированной кровью составляет энергетическую основу существования высокоразвитой живой материи на Земле.
Недостаток кислорода (гипоксия) подразумевает, прежде всего, дефицит связанного кислорода в крови (гипоксемия) – и приводит к энергетическому голоданию клеток, тканей и органов. Такую ситуацию можно сравнить со сбойной работой электронного прибора в условиях пониженного электрического напряжения, или же с двигателем внутреннего сгорания, который резко теряет в мощности и долговечности при заправке разбавленным топливом. Аналогично, организм не в состоянии полноценно и эффективно функционировать в условиях кислородного голодания тканей.
Незначительный дефицит оксигенации (насыщенности кислородом) может довольно долго оставаться бессимптомным или малосимптомным.
Однако кислородное голодание неизбежно вызывает перегрузку и, если не устраняются причины, запускает лавинообразный каскад дисфункций, нарушений и изменений (которые со временем становятся необратимыми) на всех уровнях и во всех системах организма. Этот сложный, полисимптомный и полиорганный синдром носит название хронической дыхательной недостаточности и, как видно из сказанного, представляет угрозу для всего организма в целом. Иными словами, термин «хроническая дыхательная недостаточность» подразумевает не только и не столько нарушения внешнего дыхания (это не единственная причина), сколько длительную и, как правило, прогрессирующую несостоятельность функций клеточного, тканевого дыхания.
Кровохарканье, легочные кровотечения: патогенез, диагностическое значение
Кровохарканье(haemoptoe)
– это выделение крови с мокротой. При
этом количество крови не превышает 50
мл в сутки. В случае выделения большего
количества крови говорят о легочном
кровотечении ( pneumohaemorragia).
Кровохарканье
часто является признаком опасного
заболевания органов дыхания и требует
тщательного исследования больного на
предмет выявления источника выделения
крови. Необходимо тщательно обследовать
полость рта, зев, глотку, так как они
могут быть причиной кровотечения.
Наиболее
частыми
причинами
кровохарканья являются:
- туберкулез легких;
- распадающаяся опухоль бронхов и легких;
- бронхоэктазы;
- геморрагический бронхит;
- абсцесс легкого;
- инфаркт легкого;
- застой крови в малом круге кровообращения;
- крупозная пневмония.
Характер
кровянистой мокроты различен в зависимости
от патологического процесса, обусловившего
кровохарканье. При отеке легких это
жидкая пенистая мокрота розового цвета.
При раке легкого мокрота имеет вид
«малинового желе». При крупозной
пневмонии мокрота «ржавая», коричневого
цвета, вязкая. Коричневый цвет мокроты
характерен для митрального стеноза.
Прожилки крови в мокроте свойственны
бронхоэктазиям, раку легкого.
-
Следует отличать
кровотечение из бронхов и легких от
кровотечения из желудка и пищевода. -
При
легочном кровотечении кровь выделяется
при кашлевых толчках, она пенистая,
алого цвета, щелочной реакции. -
При
желудочным и пищеводном кровотечениях
кровь выделяется при рвоте, после
тошноты, она темная, цвета «кофейной
гущи» или «вишневая», перемешана с
пищей, кислой реакции.
Легочное
кровотечение – это выделение (откашливаное)
чистой алой, пенистой крови в количестве
более 50 мл. Различают малые (до 100 мл),
средние (до 500 мл) и большие, профузные
(более 500 мл) кровотечения.
19. Боли в грудной клетке, характеристика, диагностическое значение
-
Боли
в грудной клетке могут быть обусловлены: -
1) поражением
структурных компонентов грудной клетки
— кожи, ребер, позвоночника, нервов, мышц; -
2) поражением
плевры; -
3)
патологией сердца, перикарда, аорты; -
4) патологией
брюшной полости — иррадиация болей в
области грудной клетки. -
Боли,
обусловленные патологией грудной стенки
могут быть обусловлены следующими
причинами.
-
Поражение межреберных нервов (невралгии). Эти боли постоянные, несколько усиливаются на вдохе, при наклоне туловища в больную сторону. Локализуются строго по межреберью.
При этом выделяются три особо болезненные точки: у позвоночника; на уровне подмышечной ямки; у грудины, в местах выхода ветвей нерва в кожу.
-
Поражение межреберных мышц (миозиты). Эти боли ноющие, усиливаются при вдохе и при наклоне туловища в сторону, при пальпации пораженных мышц. Болевые точки отсутствуют.
-
Заболевания ребер и грудины (периоститы, остеомиелиты и др.). Эта боль локализуется в костях и не зависит от акта дыхания и движений грудной клетки. При осмотре и пальпации можно выявить деформацию ребер и их болезненность в месте локализации патологического процесса.
-
Переломы ребер. В данном случае боль локализуется в области поврежденного ребра, усиливается при дыхании и движениях. При пальпации можно выявить крепитацию обломков ребер, резкую болезненность, отечность окружающих тканей.
Боли, обусловленные
патологией органов дыхания.
Легочная
ткань и бронхи безболезненны. Боль чаще
всего обусловлена патологией плевры —
плевритом, метастазами опухоли, травмами.
Плевральные боли чаще локализованы в
нижних боковых зонах грудной клетки
(боль в боку).
Эта боль возникает или
усиливается на высоте вдоха.
Она резкая,
колющая, сопровождается сухим болезненным
кашлем, усиливается при наклоне в
здоровую сторону, ослабевает при наклоне
в больную сторону и при фиксации больной
половины грудной клетки.
Боль,
возникающая в момент образования
пневмоторакса внезапная, интенсивная,
локализуется на ограниченном участке
грудной клетки (соответствует месту
разрыва плевры), сопровождается
инспираторной одышкой, цианозом,
снижением артериального давления.
Возникновению этой боли часто предшествует
приступ интенсивного кашля или физическое
усилие.
Упорные,
мучительные, локальные боли в грудной
клетке типичны для опухолевого поражения
плевры – прорастания опухоли легких,
метастазов опухолей, опухолей плевры,
а также для прорастания в плевру
актиномикотического очага.