Как происходит процедура эко
Содержание:
- Как делают ЭКО без мужа?
- От чего зависит успех ЭКО?
- Подготовка к процедуре ЭКО
- Процедура ЭКО: общие положения
- V — Перенос эмбрионов в полость матки
- III — Пункция ооцитов
- Показания для проведения ЭКО
- II-Гормональная стимуляция суперовуляции
- Показания к проведению ЭКО
- ЗДОРОВЫ ЛИ ДЕТИ РОЖДЕННЫЕ В РЕЗУЛЬТАТЕ ЭКО?
- 2.ЧТО ТАКОЕ ИКСИ?
- ЭКО базовое плюс
- Культивирование эмбрионов и их диагностика
- Протоколы ЭКО
- Какие обследования проходят перед ЭКО?
- Делаем инъекции сами
Как делают ЭКО без мужа?
Экстракорпоральное оплодотворение с использованием донорского генетического материала проходит в несколько этапов:
- Подготовительный. Женщина заключает с частной клиникой договор или обращается в государственное медучреждение по квоте на бесплатное обслуживание. После первой консультации с врачом-репродуктологом она проходит комплексное медицинское обследование, включающее анализы крови и мочи, УЗИ малого таза, исследование влагалищного мазка, осмотр у гинеколога, эндокринолога, психиатра и других специалистов, ЭКГ и т. д. Точный перечень диагностических тестов определяется индивидуально врачом на основании данных медицинской карты пациентки. Также на этом этапе женщина выбирает подходящего кандидата из списка доноров, с которыми у клиники заключен контракт.
- Стимуляция яичников. При отсутствии у женщины противопоказаний к гормональным препаратам ей назначается курс инъекций для ускорения роста фолликулов в одном менструальном цикле для получения большего числа фертильных яйцеклеток. Стимуляция яичников проводится по разным протоколам – в зависимости от состояния организма пациентки, ее возраста и других факторов. Если эта процедура невозможна по медицинским причинам, осуществляется забор 1-2 яйцеклеток в естественном цикле.
- Оплодотворение и перенос. После получения яйцеклеток они направляются в лабораторию на исследование, где из них отбираются наиболее фертильные. Они помещаются в инкубатор и оплодотворяются донорской спермой, после чего полученные эмбрионы в течение 3-6 дней выращиваются до определенной стадии. 1-2 наиболее жизнеспособных зародышей подсаживаются пациентке.
Далее следует курс гормональной поддерживающей терапии для успешной имплантации эмбрионов и дальнейшего развития беременности. Как правило, приживается только 1 зародыш, поэтому шанс на возникновение многоплодной беременности минимальный.
От чего зависит успех ЭКО?

Экстракорпоральное оплодотворение отличается от естественного тем, что проходит вне тела женщины. Из ее яичников извлекается 1 или более яйцеклеток, которые затем в специальном инкубаторе оплодотворяются заранее подготовленной спермой донора или полового партнера, после чего полученные эмбрионы снова пересаживаются в матку женщины для дальнейшего вынашивания и родов. В рамках процедуры ЭКО проводится несколько мероприятий, влияющих на ее успешность:
- Предварительно женщина проходит гормональную стимуляцию яичников, которая позволяет за 1 менструальный цикл получить не 1-2 яйцеклетки, а больше – вплоть до десятка. Большее количество половых клеток численно повышают шансы на успешное зачатие.
- Полученные яйцеклетки проходят предварительное исследование на возможные нарушения, из них отбираются наиболее жизнеспособные. Специальной обработке подвергается также сперма партнера или донора для повышения ее фертильности.
- С целью повышения шансов на оплодотворение применяются вспомогательные репродуктивные технологии. Например, при недостаточном качестве спермы проводится ИКСИ – принудительная имплантация сперматозоида в яйцеклетку. Женские половые клетки с аномально толстой защитной оболочкой подвергаются ее удалению (хэтчингу).
- Перед имплантацией эмбриона женщина проходит специальную подготовку. Так, для улучшения свойств маточного эндометрия назначается курс прогестерона – женского полового гормона, отвечающего за развитие этой ткани до состояния, максимально пригодного к внедрению зародыша. После имплантации при необходимости также могут назначить поддерживающую гормональную терапию.
Казалось бы, такой набор специальных мер должен довести вероятность наступления беременности если не до 100%, то хотя бы до 60-80% даже после первой попытки ЭКО. Однако, необходимо помнить, что экстракорпоральное оплодотворение в первую очередь – это метод лечения бесплодия, то есть состояния, при котором репродуктивные функции по определению нарушены. Поэтому в реальности шансы забеременеть не слишком отличаются от таковых при обычном половом акте у здоровой пары и составляют примерно 30-40%.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
На эффективность ЭКО также оказывают влияние следующие факторы:
- Общее состояние здоровья пациентки – инфекции, эндокринные, метаболические, аутоиммунные, психические расстройства также могут снизить вероятность наступления беременности;
- Режим питания – чтобы ЭКО закончилось успешно, организм женщины должен получать весь комплекс питательных веществ, в том числе необходимые витамины, макро- и микроэлементы;
- Стресс – чем больше в жизни пациентки сильных эмоциональных переживаний (особенно отрицательных), тем больше вероятность того, что попытка ЭКО закончится неудачей;
- Возраст пациентки – со временем запас здоровых ооцитов в яичниках истощается, в половых клетках накапливаются генетические ошибки, поэтому после 35 лет вероятность наступления беременности сильно падает;
- Масса тела – медицинские исследования показывают, что избыточный вес резко снижает шансы забеременеть, поэтому перед процедурой необходимо привести его в норму.
К другим факторам можно отнести уровень физической активности, экологическую обстановку, качество медицинской помощи, даже социальное и материальное положение семейной пары. Очевидно, что учесть и привести в норму их все достаточно сложно, поэтому шансы на наступление беременности могут серьезно колебаться у каждой конкретной женщины.
Подготовка к процедуре ЭКО
Продолжительность подготовки к экстракорпоральному оплодотворению определяется врачом индивидуально и занимает столько времени, сколько необходимо для полной готовности к мероприятию. Специалист оценивает состояние женщины и выявляет временные противопоказания к репродуктивной технологии. Если все в норме, подготовка длится недолго: уходит около 3-6 месяцев. В подготовку к ЭКО включены обязательные анализы и обследование у врачей, а также диета, прием медикаментов, коррекция образа жизни и проведение лечебных мероприятий тех заболеваний, которые выявлены во время обследования. Такой комплекс мероприятий во многом отвечает за успешность искусственного оплодотворения.
Образ жизни
Обоим партнерам в период подготовки к процедуре важно обратить внимание на нормализацию образа жизни. Речь идет об отказе от курения и алкоголя, уменьшении употребления кофе до 1 чашки в день. Лучше не подвергать организм перепадам температур (например, в бане), стараться спать не меньше 8 часов
Главный принцип, которым стоит руководствоваться женщине при подготовке к ЭКО — здоровое питание. Необходимо отказаться от жареных и жирных продуктов, слишком острых, сладких, с химическими вкусовыми добавками. А уже во время протокола рекомендуется придерживаться диеты с большим количеством белка и отказом от продуктов, которые могут вызвать повышенное газообразование
Лучше не подвергать организм перепадам температур (например, в бане), стараться спать не меньше 8 часов. Главный принцип, которым стоит руководствоваться женщине при подготовке к ЭКО — здоровое питание. Необходимо отказаться от жареных и жирных продуктов, слишком острых, сладких, с химическими вкусовыми добавками. А уже во время протокола рекомендуется придерживаться диеты с большим количеством белка и отказом от продуктов, которые могут вызвать повышенное газообразование.
При стимуляции овуляции необходимо пить много воды: минимальный ежедневный объем должен составлять 2-3 литра. Эта мера является профилактикой развития синдрома гиперстимуляции. До вступления в протокол такое количество жидкости необязательно, но все же обычный ежедневный объем стоит понемногу увеличивать.
Занятия спортом необходимы для улучшения кровообращения, в первую очередь в малом тазу. Чтобы совместить физическую активность и получение удовольствия, можно заняться танцами.
Лечение хронических заболеваний
Во время подготовки к процедуре женщины, страдающие общими заболеваниями, должны пройти консультацию профильных специалистов
Важно принять меры для профилактики обострения хронических заболеваний, не имеющих отношения к гинекологии, поскольку во время протокола прием любых лекарственных средств, кроме назначенных врачом гормонов, не рекомендован. А имеющиеся заболевания никуда не уходят, они могут привести к нежелательным осложнениям как у самой женщины, так и у плода
Прием любых лекарственных средств, даже если они жизненно необходимы, нужно согласовать с врачом. Если от них можно отказаться – стоит это сделать. Однако некоторые препараты все же рекомендуется употреблять – разумеется, после консультации с доктором.
Вакцинация
Как при планировании естественной беременности, так и во время подготовки к ЭКО стоит обезопасить и саму себя, и ребенка от серьезных заболеваний, сделав некоторые прививки. Если отсутствует иммунитет, обязательной является прививка от краснухи (не позднее, чем за 2 месяца до вступления в протокол), поскольку это заболевание является причиной патологий плода и показанием к прерыванию беременности. Кроме того, стоит проконсультироваться с врачом по поводу вакцинации от гепатита В, полиомиелита, дифтерии, столбняка, гриппа.
К первой встрече с выбранным врачом необходимо собрать всю историю болезни – подготовить результаты анализов, данные УЗИ и других обследований, заключения специалистов, с которыми проводились консультации. Это нужно для того, чтобы врач смог составить полную картину, понять, какими причинами вызвано бесплодие, и при необходимости назначить дополнительные исследования.
Процедура ЭКО: общие положения
В зависимости от протокола, экстракорпоральное оплодотворение может включать различные процедуры, но общая схема состоит из нескольких стадий:
- Подготовка. На этом этапе пациентка консультируется с врачом-репродуктологом и проходит ряд диагностических обследований. По их результатам и данным медицинской карты женщины он назначает подходящий протокол ЭКО.
- Стимуляция яичников. Если женщина не проходит ЭКО в естественном цикле, ей назначается курс гормональных инъекций для ускоренного роста фолликулов. Это позволяет увеличить число яйцеклеток, образуемых в ее организме за один менструальный цикл, и тем самым получить больше генетического материала для оплодотворения.
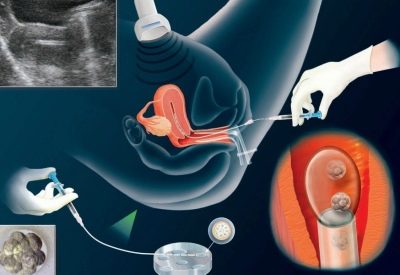
- Пункция яичников и оплодотворение. Для получения ооцитов врач через влагалище прокалывает длинной иглой стенку матки и каждый из созревших фолликулов, извлекая их содержимое. Яйцеклетки передаются в лабораторию, где из них отбираются наиболее жизнеспособные и помещаются в инкубатор. Там они смешиваются с подготовленной спермой, в результате чего происходит оплодотворение.
- Перенос эмбрионов. Оплодотворенные яйцеклетки в течение 3-6 дней культивируются в инкубаторе. Как правило, перенос осуществляется по достижении эмбрионами стадии бластоцисты, которая облегчает их имплантацию в матку. Зародыши с помощью катетера переносятся в маточную полость, после чего пациентке назначается курс поддерживающей гормональной терапии и периодические обследования для установления факта беременности.
Параллельно с культивацией эмбрионов к имплантации подготавливают и эндометрий матки. Он должен достичь определенной стадии развития, при которой закрепление плодного яйца наиболее вероятно. Для этого используются гормональные препараты на основе хорионического гонадотропина человека (ХГЧ) – гормона, ответственного за адаптацию репродуктивной системы женщины к беременности. Воспаления, гиперплазия, атрофия и другие патологии эндометрия существенно снижают вероятность успешного переноса. Поэтому при наличии таких заболеваний сначала проводится соответствующий курс лечения – только после него врач-репродуктолог проводит подсадку эмбрионов.
Для оценки качества генетического материала и шансов на успешную имплантацию проводится преимплантационная генетическая диагностика. Для ПГД из эмбриона извлекаются бластомеры, образующиеся при дроблении оплодотворенной зиготы, частицы оболочки и клетки-спутники, образующиеся вскоре после начала деления. Генетический скрининг назначается по следующим показаниям:
- более 2 неудачных попыток экстракорпорального оплодотворения;
- самопроизвольные аборты и замершие беременности в анамнезе;
- возраст матери от 35 лет, отца – от 42 лет и старше;
- низкие показатели спермограммы и тяжелые нарушения сперматогенеза у партнера;
- генетические патологии у одного или обоих родителей, их ближайших родственников.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
На практике преимплантационная генетическая диагностика рекомендуется всем женщинам и их половым партнерам, проходящим ЭКО. Эта диагностическая процедура позволяет выявить возможные врожденные нарушения эмбриона, снизить вероятность самопроизвольного аборта и других осложнений беременности.
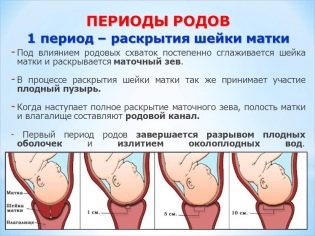
V — Перенос эмбрионов в полость матки
Если же полученные эмбрионы оказались высокого качества, осуществляется их перенос. При этом у каждого врача имеется своя степень качества эмбрионов. Самые лучшие – состоящие из 6-8 клеток, 4-6 клеточные будут ниже классом.
Пересадка эмбрионов осуществляется на гинекологическом кресле. В матку вводится катетер, по которому с помощью шприца аккуратно вводят жидкость, содержащую эмбрионы. Никаких ощущений при этой процедуре нет. Некоторый дискомфорт может ощущаться при введении катетера. Постарайтесь расслабиться, думайте только о самом хорошем. Некоторые клиники по лечению бесплодия предоставляют женщинам возможность сразу же увидеть на УЗИ готовые эмбрионы.
Как правило, после процедуры женщине рекомендуют полежать около часа. Особого смысла, конечно, нет, это предлагают, для того, чтобы женщина успокоилась.
III — Пункция ооцитов
Сейчас из фолликулов необходимо получить яйцеклетки высокого качества. С помощью полой иглы из фолликулов извлекают яйцеклетки. Данная процедура называется пункцией ооцитов.
За 8 часов до пункции пациентке рекомендуется прекратить приём пищи, а по возможности, даже воды, за несколько дней до процедуры выполняется санация влагалища, которая помогает предотвратить инфицирование при проведении пункции.
Дата и время процедуры обсуждается с доктором заранее, с использованием стандартной схемы — через 36 часов после того, как была введена необходимая доза Хорагона. Все данные о манипуляции, включая время, врач записывает. Процедура пациентка посещает совместно с супругом.
Микрооперация: Микрооперация осуществляется под наркозом, чаще всего для этих целей применяется Диприван. Действие препарата сохраняется всего в течение 15 минут. Осложнений, как правило, нет. Многие пациентки после этой процедуры сразу же возвращаются к работе.
К пункции необходимо подготовиться: удалить все волосы в области промежности, принести с собой ночную рубашку, носочки. Уточните заранее, практикует ли клиника выдачу пациенткам одноразовых бахил или ночных рубашек. Как уже было указано выше, женщина должна приходить строго натощак, запрещается даже употреблять воду. А супруг должен к моменту этой процедуры воздерживаться от интимной жизни не менее 3-5 дней.
Пациентка после беседы с анестезиологом укладывается на специальное кресло, после чего врач обрабатывает влагалище специальным раствором. Далее женщине внутривенно вводится наркоз. Пока действует наркоз, врач осуществляет пункцию, с помощью специальной иглы извлекая яйцеклетки. Вся процедура проводится под контролем УЗИ.
Одновременно супругу пациентки предлагается сдать сперму.
Спустя полчаса, пациентка начинает испытывать неприятные ощущения – боли тянущего характера, дискомфорт внизу живота, небольшое вздутие – это значит, что женщина начала отходить от наркоза. Если боли чрезмерно беспокоят – сообщите об этом врачу, он поставит вам обезболивающее лекарство. У некоторых пациенток этот период проходит без каких-либо последствий.
В течение определенного времени после пункции женщина может замечать наличие крови при выделениях. Страшного ничего нет, возможно, во время пункции был задет сосуд. Но все равно о любых ваших беспокойствах сообщать врачу.
Если вы чувствуете себя нормально, сразу же после пункции можно поесть или просто выпить воды – всё зависит от вашего самочувствия.
Инструкции для пациенток, которым была сделана пункция фолликулов.
После того, как была осуществлена пункция фолликулов, у вас могут наблюдаться неприятные ощущения тяжести в области малого таза, кроме того, вы можете ощущать вялость или сонливость. Присутствие небольших кровянистых выделений, цвет которых колеблется от красного до тёмно-коричневого, считается нормальным. Если у вас возникает какое-либо беспокойство – сразу же звоните своему врачу.
На том месте, где ранее находились пунктированные яйцеклетки, формируется жёлтое тело. Если при проведении пункции какой-либо из зрелых фолликулов лопнул, то, скорее всего, тут должно сформироваться желтое тело. Его основная функция – выработка гормона — прогестерона, помогающего подготовить эндометрий, а так же слизистую оболочку матки к нормальному прикреплению зародыша. Но, как правило, с целью стимуляции овуляции при ИКСИ или ЭКО применяются препараты, являющиеся агонистами. Они способствуют снижению функции жёлтого тела.
Обязательно рекомендуем обратиться к врачу при обнаружении следующих симптомов:
- повышение температуры;
- болезненные ощущения в области малого таза;
- обильные кровянистые выделения;
- непривычная спинная боль;
- тошнота, понос, рвота;
- вздутие живота;
- проблемы с мочеиспусканием, рези, боли, нарушения стула.
Показания для проведения ЭКО
Любой из этапов стандартного ЭКО связан с вмешательством в естественные процессы функционирования организма. Соответственно, существует немало рисков для здоровья женщины. Именно поэтому для проведения всех этапов необходимы строгие медицинские показания. Стоит также отметить, что ЭКО назначается лишь в тех случаях, когда невозможно провести лечение и установить причины бесплодия.
Процедура классического ЭКО проводится при следующих показаниях:
- нарушения овуляции или отсутствие овуляции;
- недостаточное количество эякулята;
- непроходимость фаллопиевых труб;
- эндометриоз;
- серьезные воспалительные заболевания мочеполовой системы;
- отсутствие маточной трубы вследствие ее удаления из-за внематочной беременности;
- длительное лечение гинекологических болезней — есть смысл выполнить ЭКО, чтобы обойти множество препятствий на пути к зачатию.
На этапе выращивания эмбрионов во время выполнения ЭКО в обязательном порядке в лабораторных условиях изучаются все оплодотворенные яйцеклетки. Это позволяет выявить множество генетических отклонений. Таким образом, еще одно показание к проведению ЭКО — высокий риск генетических отклонений и наследственных заболеваний. Современные методы диагностики позволяют отобрать донорский материал, который не содержит нежелательных генов еще на этапе подсаживания эмбриона в полость матки, что в несколько раз увеличивает шансы на рождение здорового ребенка.
Еще одно показание для проведения ЭКО — это генетическая несовместимость пары. Это одни из самых сложных случаев в практике врачей-репродуктологов. В результате генетической несовместимости оба супруга могут быть абсолютно здоровыми, при этом не могут зачать естественным путем и родить здорового ребенка. Все пары, которым поставлен диагноз «генетическая несовместимость», в обязательном порядке проходят специальный анализ — кариотипирование. На этом этапе исследуется кровь на количество хромосом, а также их качество. В результате такой диагностики специалисты делают прогноз относительно успеха проведения ЭКО и шансов на рождение абсолютно здорового ребенка. При неблагоприятном исходе специалисты предложат альтернативные варианты, например, проведение экстракорпорального оплодотворения с донорской яйцеклеткой или спермой.
II-Гормональная стимуляция суперовуляции
Главная цель стимуляции суперовуляции – увеличение шансов на успешный исход ЭКО. Пациентке назначают специальные медикаменты, с помощью которых одновременно могут созревать несколько фолликулов.
Затем осуществляется пункция ооцитов, следующее действие – оплодотворение яйцеклетки, и, как результат, получение не одного, а нескольких жизнеспособных эмбрионов. Чем их больше – тем выше шансы наступления беременности.
Клиники по лечению бесплодия по всему миру применяют различные успешные «протоколы стимуляции». Каждый из них предусматривает последовательное или совместное применение лекарственных препаратов, способствующих при стимуляции яичников развитию нескольких фолликул при ЭКОили ИКСИ.
Стимуляция овуляции производится в первой фазе менструального цикла (2-ой-5-ый день). Применение стимуляторов способствует образованию большего количества яйцеклеток. Как правило, стимулированный цикл приводит к образованию не менее 5-ти яйцеклеток, максимальное же их количество может составлять 20-30, иногда даже 40 штук. Самое оптимальное число – 10-15 яйцеклеток.
Стимуляторы. В качестве стимуляторов применяются такие препараты, как Меногон, Пергонал, Хумегон, Метродин, а также рекомбинантный фолликулостимулирующий гормон (ФСГ)-Пурегоном.
Стимуляция яичников занимает около двух недель, этот период может немного колебаться, все зависит от того, насколько сильно прореагирует организм пациентки на введение стимуляторов.
Доза препарата, используемого для стимуляции овуляции, иногда варьируется: увеличивается, если был плохой ответ яичников, либо уменьшается, если произошел чрезмерно мощный старт.
Короткий протокол стимуляции овуляции занимает от 10 до 12 дней, длинный – до 15 дней. Как только стимуляция овуляции завершится и размер основных фолликулов достигнет примерно 2 см, осуществляется инъекция овуляторной дозы ХГЧ (хорагон или прегнил 5000-10000 единиц). Спустя 1,5 суток, как правило, происходит овуляция. Стимуляция овуляции — один из самых важных процессов, поэтому стоит серьезно к нему подготовиться.
Показания к проведению ЭКО
ЗДОРОВЫ ЛИ ДЕТИ РОЖДЕННЫЕ В РЕЗУЛЬТАТЕ ЭКО?
Да. За последние 20 лет было проведено колоссальное количество научных исследований, доказывающих, что дети рожденные после ЭКО и дети зачатые естественным путем, абсолютно одинаково развиваются и имеют схожее здоровье. Но необходимо понимать, что Ваши эндокринные и воспалительные заболевания, которые привели к бесплодию, могут негативно сказаться на течении беременности и родов, что создает определенные риски. Но, тем не менее, на сегодня число «ЭКОшных» детей в мире составляет более 5 млн.
Свое влияние оказывает и средний возраст женщины после ЭКО — он намного больше, чем при естественном зачатии. После 35 лет риск рождения генетически неполноценного ребенка возрастает у всех женщин без исключения!
Еще один фактор, который может сказаться на здоровье детей после ЭКО – это многоплодие. Так как для увеличения шансов на наступление беременности на перенос отбирают 1-2 эмбриона, то увеличивается риск многоплодной беременности. Решение о количестве переносимых эмбрионов принимается врачом и эмбриологом на основании данных о здоровье пациента и качестве полученных эмбрионов, чтобы беременность была максимально безопасной для женщины и ребенка.
2.ЧТО ТАКОЕ ИКСИ?
ИКСИ (ICSI – IntraCitoplasmatical Sperm Injection) – разновидность ЭКО, при которой в яйцеклетку под микроскопом вводится всего один сперматозоид.
ИКСИ дает возможность бесплодным парам забеременеть даже при тяжелых случаях мужского бесплодия. Показаниями к ИКСИ являются иммунное бесплодие, азооспермии или предыдущие неудачные попытки ЭКО.
Чтобы минимизировать риск рождения ребенка с генетическими патологиями при тяжелом мужском факторе бесплодия, перед ИКСИ обязательно проводится цитогенетическое исследование (кариотипирование), при необходимости пациенты направляются к врачу-генетику.
ЭКО базовое плюс
В нашей программе «ЭКО базовое» прекрасно все: есть все необходимые компоненты и нет услуг, которые могут не понадобиться, чтобы не увеличивать её стоимость. Есть только одно «но»: любое лечение несёт в себе риск осложнений. И хотя ЭКО — это современный, безопасный и эффективный способ достижения беременности, мы иногда сталкиваемся с необходимостью продолжить наблюдение за пациенткой после пункции в условиях стационара. Чтобы обеспечить максимальный комфорт для наших пациентов, единый подход к оказанию медицинской помощи и избежать дополнительных расходов и госпитализаций в другие медицинские организации, мы предлагаем программу «ЭКО базовое плюс».
Базовое ЭКО + включает в себя все услуги программы Базовое эко и гарантию вашего здоровья (страховка при осложнениях).
Осложнения, которые покрываются страховкой (после пункции в течение 72 часов):
- Гиперстимуляция яичников
- Внутрибрюшное кровотечение
- Острая боль
В программу входит:
- Пребывание в палате стационара GMS Hospital до 5 дней, включая питание
- Консультации необходимых специалистов
- Проведение необходимых лабораторных исследований
- УЗ исследования
- Хирургическое лечение, включая анестезиологическое пособие
- Инфузионная терапия
Культивирование эмбрионов и их диагностика
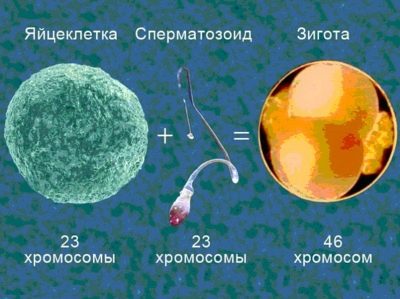
Как только оплодотворение состоялось, яйцеклетка приобретает новый статус, теперь она зигота. Этот одноклеточный эмбрион уже содержит материнский и отцовский набор хромосом, имеет пол, в него заложена вся генетическая информация – какого роста будет человека, каким будет цвет его глаз, волос, какими наследственными заболеваниями он будет страдать.
На вторые сутки после оплодотворения, которые называются теперь днями культивации, эмбриолог оценивает, как зигота дробится. Оценивается скорость этого процесса и качество полученных эмбрионов. Уже на этой стадии может быть проведена качества эмбрионов с целью обнаружить возможные отклонения в их развитии.
К переносу в полость матки будущей мамы допускаются только эмбрионы, прошедшие качественную оценку. Сам перенос может быть произведен на вторые или пятые сутки своего существования. Чаще всего врачи предпочитают понаблюдать за развитием оплодотворенных яйцеклеток до 5-6 суток, когда они станут бластоцистами. Именно на такой стадии при естественном зачатии происходит опущение яйцеклетки в полость матки, а еще через сутки-двое – имплантация в стенку матки.
Если у пары были предписания генетиков относительно возможных патологий плода, эмбрионы-бластоцисты исследуются на предмет наследования болезни. Если существует риск заболевания, сцепленного с половой хромосомой, эмбрионы разделят на мальчиков и девочек и к подсадке допустят только зародышей рекомендованного генетиком пола. В остальных случаях пол эмбрионов не определяется и оглашению родителям до подсадки не подлежит.
Протоколы ЭКО

Существуют различные виды ЭКО, разница между которыми заключается в наличии и продолжительности гормональной стимуляции яичников:
- ЭКО в естественном цикле. В этом случае пациентке гормональная стимуляция не назначается вообще или в максимально «урезанном виде». Созревание яйцеклеток происходит естественным путем, за 1 менструальный цикл их получают не более 1-2. Этот щадящий протокол ЭКО назначается при наличии у женщины гормонозависимых заболеваний, сниженного овариального резерва (запаса ооцитов) или при высоком риске гиперстимуляции яичников. Сегодня экстракорпоральное оплодотворение в естественном цикле проводится сравнительно редко (примерно в 10% случаев).
- Короткий протокол ЭКО. Он подразумевает проведение гормональной стимуляции яичников в течение 1 менструального цикла. В результате у женщины образуется в среднем 6-8 зрелых яйцеклеток, что дает больший выбор генетического материала и, следовательно, повышает вероятность зачатия. Этот протокол сегодня назначается большинству бесплодных женщин. Однако, он противопоказан пациенткам с высоким риском гиперстимуляции яичников, страдающим эндокринными или гормональными нарушениями.
- Длинный протокол ЭКО. Он также подразумевает предварительную стимуляцию яичников, но отличается от классического дополнительной гормональной подготовкой женского организма – в частности, синхронизацией овуляционного цикла для более ровного созревания фолликулов. Продолжительность длинного протокола ЭКО составляет 1,5-2 месяца. Это создает дополнительную гормональную нагрузку на организм пациентки, поэтому длительность перерыва между попытками также увеличивается во избежание негативных последствий.
Существуют и другие разновидности экстракорпорального оплодотворения, различающиеся характером и продолжительностью гормонального воздействия. Врач-репродуктолог предварительно использует различные методы диагностики перед ЭКО (анализы мочи, крови и влагалищных мазков, УЗИ и т. д.) для проверки пациентки на наличие противопоказаний, и только после ее прохождения выбирает конкретный протокол.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Какие обследования проходят перед ЭКО?

Оба половых партнера должны пройти комплексное медицинское обследование перед экстракорпоральным оплодотворением. Для женщины оно будет включать следующие процедуры:
- Общий гинекологический осмотр, кольпоскопию и гистероскопию (эндоскопическое исследование влагалища и матки, соответственно);
- Анализы крови – общий, биохимический, на половые гормоны, инфекции (гепатиты, ВИЧ, сифилис, токсоплазму и т. д.), группу и резус-фактор;
- Общий анализ мочи;
- Исследование вагинального и цервикального мазка на микрофлору. Инфекции, онкологическую цитологию;
- Ультразвуковое обследование органов малого таза;
- Электрокардиограмму (ЭКГ), при необходимости также КТ, МРТ, рентгенографию и другие исследования – по рекомендации врача.
Для мужчины список обследований короче, но они имеют не меньшее значение для успеха ЭКО:
- Общий анализ мочи;
- Анализы крови – общий, биохимический, на инфекции;
- Исследование мазка из уретры на микрофлору и инфекции;
- Исследование качества спермы (спермограмма).
При подозрении на наличие у одного или обоих половых партнеров каких-либо заболеваний, врач назначает дополнительные обследования. Если диагноз подтверждается, процедура ЭКО откладывается до момента полного излечения.
Делаем инъекции сами
Перед тем, как приступить к инъекциям, внимательно ознакомьтесь с условиями хранения препаратов. Одни из них требуют хранения при температуре, близкой к 0°С. Другие могут храниться при комнатной температуре. Пурегон Пэн, Оргалутран, Прегнил хранятся при температуре от 3°С до 25–30°С. Замерзание препаратов, также как прямой солнечный свет
могут изменить их активность.
Как делать инъекции?
При помощи ручки-инжектора Пурегон Пэн пациентки делают себе инъекции сами, без дополнительной помощи со стороны медицинского персонала. Это просто , а главное, удобно. Если женщина использует препараты, которые вводятся при помощи шприца, можно обратиться за помощью или в процедурный кабинет клиники, или в поликлинику по месту жительства, или привлечь знакомых с навыками проведения инъекций. Пурегон или Оргалутран вводятся подкожно, Прегнил – внутримышечно. Инъекции нужно делать в одно время, например, во второй половине дня, обстановка при этом должна быть максимально спокойной. Препараты нужно вводить медленно. Каждая введенная доза имеет большое значение, поэтому ошибки при введении могут существенно сказаться на результате всего лечения. Если вы забыли ввести препарат, не вводите его двойную дозу для того, чтобы восполнить пропущенную инъекцию, а сразу же проконсультируйтесь с лечащим врачом. Некоторые препараты, например Прегнил, выпускаются порошковыми, к ним отдельно прилагаются ампулы растворителя..
Внимательно ознакомьтесь с инструкцией. Растворять препараты можно только при помощью стерильного шприца. Вещество растворяется мгновенно, без посторонних примесей.