Лечение критической ишемии нижних конечностей
Содержание:
- Причины и факторы риска
- Хроническая ишемия
- Материалы и методы.
- ФУНКЦИОНАЛЬНЫЕ ТЕСТЫ
- Ишемия миокарда без болевого синдрома
- Стадии развития
- Что сегодня понимают под ИБС?
- Классификация
- Дополнительная информация
- Стентирование при патологии сосудов головного мозга (брахиоцефальных артерий)
- Факторы риска ОАСНК
- Хроническая ишемия нижних конечностей (перемежающаяся хромота)
- Причины критической ишемии
- Как развивается ОАСНК
- Как проходит исследование?
- Показания к УЗИ
- Как лечить стенокардию?
- Проявления ишемии
- Симптоматические вмешательства:
- Причины хронической ишемии головного мозга
- Стадии хронической ишемии ног
Причины и факторы риска
Основными причинами критической ишемии нижних конечностей становятся:
- Облитерирующий атеросклероз – сосудистые просветы перекрываются холестериновыми (атеросклеротическими) бляшками;
- Тромбоз – артерия закупоривается кровяным сгустком (тромбом) в месте его первичного образования или последующего перемещения (эмболия);
- Эндартериит – сохраняется воспалительный процесс, провоцирующий спазм сосудов;
- Тромбангиит, или болезнь Бюргера – происходит воспаление, поражающее артерии и вены малого и крупного калибра;
- Диабетическая ангиопатия (поражение сосудов, вызванное декомпенсированным сахарным диабетом);
- Механические травмы крупных артерий.
Хроническая ишемия
Исходя из названия хроническая ишемия развивается в течении длительного промежутка времени — нескольких лет. Наиболее частой причиной является атеросклероз, который приводит к сужению или закупорки просвета сосуда. Подробнее см. «Атеросклероз».
Симптомы
Основной симптом — это перемежающаяся хромота. Пациент начинает чувствовать боль при ходьбе на определенное расстояние. Боль заставляет пациента остановиться. После отдыха пациент опять может пройти примерно тоже расстояние. Со временем дистанция безболевой ходьбы сокращается, могут появиться боли в покое. Также пациенты жалуются на онемение, похолодание ног.
Критическая ишемия нижних конечностей — это хроническая ишемия, которая может перерасти в гангрену и грозит ампутацией ноги. Основные симптомы — это боль в покое, которая зачастую не даёт пациенту уснуть, могут развиться язвы и участки некроза, чаще всего на стопе.
Лечение
Основной вид лечения — это операция на магистральных артериях. Операция может быть открытой (шунтирование, протезирование, ангиопластика) и эндоваскулярной (баллонная ангиопластика и стентирование), а также сочетание этих методов. Кроме того существует и консервативное лечение – лекарственные препараты, улучшающие кровоснабжение ноги.
Помните, своевременно оказанная медицинская помощь может сохранить Вам здоровье. Пройдите обследование сегодня, не дожидайтесь тяжелых осложнений, когда сохранить конечность становится крайне сложно.
Материалы и методы.
С 1993 года по 2002 год, мы произвели 73 эндоваскулярных реканализации окклюзированных поверхностных бедренных артерий (ПБА) у 58 пациентов (56 мужчин и 2 женщины). Длина поражения более 10 см (от 11 до 26 см, средняя длина 15.5 см). В 8 случаях у 7 больных были полностью окклюзированные ПБА от устья до входа в Гунтеров канал.
Анамнез заболевания до 10 лет. Возраст колебался от 52 до 80 лет (средний возраст составил 61.5 ± 9.8 лет). Курильщики — 28 пациентов (48.3%), артериальная гипертензия отмечена у 30 (51.7%), гиперхолестеринемия у 24 (41.4%) и диабет у 13 (22.4%). У 27 (46.6%) отмечена . Показания к малоинвазивному вмешательству определялись по результатам неинвазивных процедур и ангиографии.
Клиническая симптоматика. В 42 конечностях выявлена только перемежающаяся хромота (57.5%), в 10 — боли в покое (13.7%), ишемические язвы и некрозы — в 18 случаях (24.7%) и острая ишемия в 3 (4.1%).
У пациентов с перемежающейся хромотой средний плече-лодыжечный индекс (ПЛИ) до операции составил 0.61 (± 0.11), а у пациентов с критической ишемией — 0.39 (± 0.12).
Следует отметить, что относительно часто проводились сочетанные вмешательства: с ангиопластикой подколенно-тибиального сегмента, которые проведены у 9 больных (14.3%), и особенно аорто-подвздошного сегмента — у 17 пациентов (25.4%). Таким образом, обеспечивалось хорошее функционирование «путей притока» и «путей оттока», что, в частности, предопределяло благоприятные отдаленные результаты ангиопластики.
ФУНКЦИОНАЛЬНЫЕ ТЕСТЫ
|
Симптом плантарной ишемии Оппеля заключается в побледнении подошвы стопы пораженной конечности, поднятой вверх под углом 45°. В зависимости от скорости побледнения можно судить о степени нарушения кровообращения в конечности. При тяжелой ишемии оно наступает в течение 4—6 с. Проба Гольдфлама — в положении больного на спине с приподнятыми над кроватью ногами ему предлагают производить сгибания и разгибания в голеностопных суставах. При нарушении кровообращения уже через 10—20 движений больной испытывает утомление в ноге. Проба Ситенко-Шамовой проводится в том же положении, что и проба Гольдфлама. На верхнюю треть бедра накладывается жгут до полного пережатия артерий. Через 5 мин бинт снимают. В норме не позднее чем через 10 с появляется реактивная гиперемия. При недостаточности артериального кровообращения время появления реактивной гиперемии удлиняется в несколько раз. Коленный феномен Панченко определяется в положении сидя. Больной, запрокинув больную ногу на колено здоровой, вскоре начинает испытывать боль в икроножных мышцах, чувство онемения в стопе, ощущение ползания мурашек в кончиках пальцев пораженной конечности. Симптом сдавления ногтевого ложа заключается в том, что при сдавлении концевой фаланги I пальца стопы в переднезаднем направлении в течение 5—10 с у здоровых людей образовавшееся побледнение ногтевого ложа немедленно сменяется нормальной окраской. При нарушении кровообращения в конечности оно держится несколько секунд. |
Установить степень ишемии больной конечности помогают реография, ультразвуковая допплерография. Окончательный диагноз устанавливается при помощи ангиографии (традиционной рентгеноконтрастной ангиографии либо МР- или КТ- ангиографии) —наиболее информативного метода диагностики облитерирующего атеросклероза.
Ишемия миокарда без болевого синдрома
Это не стенокардия, но тоже может довести до инфаркта миокарда. Не обязательно, что все приступы абсолютно безболезненны, возможно и чередование бессимптомной ишемии со стенокардией. Как правило, такая ишемия выявляется на ЭКГ с нагрузочными пробами или суточном мониторировании. Что интересно, при атеросклерозе у пятой части пациентов встречается такой вариант ишемии, характерна она и для больных диабетом. Она возникает днём, но при обширном атеросклерозе коронарных сосудов может развиться и ночью на фоне полного покоя. Понятно, что пациент ишемию без болевого синдрома не замечает.
Стадии развития
I стадия характеризуется одновременным появлением микроочаговых неврологических признаков (анизорефлексия, словесный автоматизм). У больного наблюдаются изменения при ходьбе (медлительность, мелкие шаги). Когда пациенту предлагают выполнить координаторные пробы, отмечается неуверенность движений, неустойчивость.
Близкие, родные замечают вспыльчивость, повышенную тревожность, признаки депрессии и эмоциональной лабильности у больного. Кроме этих симптомов появляется инертность, замедление мыслительных процессов, варьирование внимания. При выполнении нейропсихологических тестов нарушения не выявляются. В повседневной жизни пациентов ограничений нет.
Во II стадии неврологическая симптоматика значительно нарастает. Определяется доминирующий синдром, хотя выражается еще недостаточно. Экстрапирамидные симптомы выражаются в виде атаксии, нарушений функционирования черепных нервов, частичного псевдобульбарного синдрома. Наблюдаются прозопарезы, глоссопарезы.
Больные отмечают те же жалобы, но придают им особого значения. Эмоциональные нарушения нарастают. Патологии когнитивной сферы усугубляются, появляются дисрегуляторные нейродинамические расстройства. Пациент не может планировать свои поступки, контролировать действия. При выполнении нейропсихологических заданий пациент испытывает значительные затруднения, но понимает, как пользоваться подсказками. Со временем испытывает затруднения при социальной и профессиональной приспособляемости.
III стадия определяется выраженной неврологической симптоматикой. Во время ходьбы больной часто падает. Возможно недержание мочи, развитие паркинсонического синдрома. Пациент меньше жалуется на какие-то симптомы, так как утрачивает самокритичность. Фиксируются расстройства личности и поведения — агрессивность, раздражительность, расторможенность, апатико-абулический синдром.
Неврологи отмечают расстройства запоминания, познания, речи, праксиса. На этом этапе возможно развитие деменции, нетрудоспособности. Пациенты не могут себя обслуживать в повседневной жизни.
Что сегодня понимают под ИБС?
В конце прошлого века под ИБС понимали только стенокардию покоя и напряжения, и инфаркт миокарда. Но тогда, и инфаркт трактовался много шире, а не только морфологический некроз стенки, и не было понятия «острый коронарный синдром», описывающего клиническую картину сердечного приступа. Сегодня в понятие ишемической болезни сердца включают восемь «крупных» клинико-патологических синдромов с подразделением на разнообразные варианты:
- стенокардию и безболевую ишемию,
- инфаркт и очаговую дистрофию миокарда,
- постинфарктный кардиосклероз,
- нарушения ритма и сердечную недостаточность.
В ИБС внесли и внезапную смерть — мгновенная или в течение 6 часов сердечного приступа смерть, причём с пометкой «в присутствии свидетелей».
Стенокардии бывают разными: впервые возникшая, стабильная, прогрессирующая, спонтанная или вазоспастическая. Инфаркт миокарда может быть мелкоочаговым и крупноочаговым или трансмуральным. А вот дистрофия и кардиосклероз после инфаркта при ИБС только очаговые, обширные имеют иную природу и называются по-другому.
Классификация
Типизация проводится по двум основаниям. Первое — характер течения болезни.
- Преходящая. Временное нарушение. Сопровождается выраженной клинической картиной, развиваются симптомы инсульта, однако некроза как такового нет. Разница принципиальная: при транзиторной ишемии клиническая картина регрессирует самостоятельно и без последствий спустя максимум сутки от начала.
- Острая. Это сам некроз головного мозга. Представлен ишемическим, реже геморрагическим инсультом. Ключевое отличие — во втором случае нарушается целостность сосуда, кровоизлияние приводит к развитию гематом, снижает вероятность выживания.
- Хроническая. Описанные выше патологические процессы имеют место. Атеросклероз, воспаления сосудов (артерииты) инфекционного и аутоиммунного генеза и прочие.

Сопровождаются вяло клиникой, зато неумолимо прогрессируют, не оставляют пациента ни на минуту. Тяжело переносятся.
Рано или поздно приводят к выраженному неврологическому дефициту, сосудистой деменции.
Цереброваскулярные заболевания — это крупная группа неврогенных процессов. Потому указанная классификация сама по себе неоднородна и включает множество сторонних состояний.
Типизация проводится и по стадиям заболевания. Всего называют 3 общих фазы.
Строго говоря, поскольку ЦВЗ множественны, указанный способ подразделения весьма условный. Его нельзя применить к острым состояниям. Только к хроническим.
1 стадия. Клинических проявлений как таковых нет. Головная боль, эпизоды тошноты, усталости. Единственные спутники. При этом если целенаправленно исследовать пациента на сохранность интеллектуальной деятельности, выяснится, что скорость реакции, интенсивность мышления ниже нормы.
Такого быть не должно, особенно, если раньше человек принимал решения, думал быстрее. Почти однозначно такой признак говорит об ишемии головного мозга или выраженной астении нервной системы.
Подразделяются отклонения с помощью инструментальных исследований. Минимум МРТ, ЭЭГ, допплерография.
2 стадия. Картина выраженная. Цефалгия или боли в затылочной области, головокружение, нарушение ориентации в пространстве, тошнота, рвота и прочие моменты возникают регулярно, приступами.
Интенсивность признаков растет по сравнению с предыдущей стадией. Добавляются психические компоненты: депрессии, эмоциональные нарушения, поведенческие отклонения.
Скорость мышления и его продуктивность падает существенно. В то же время адекватность сохранена, реакции на внешние раздражители соответствуют норме.
3 стадия. Конечная фаза или декомпенсация. Развивается сосудистая деменция, похожая на болезнь Альцгеймера. С апатией, абулией (нет сил что-либо делать), поведенческой неадекватностью, слабоумием, отсутствием способности к обучению, запоминанию и воспроизведению информации.
В тяжелых случаях больной не ходит даже в туалет. Отказывается от приема пищи, нужно ему помогать. На этой стадии человек беспомощен, состояние соответствует глубокой инвалидности.
В то же время, частичная коррекция все еще возможна. Неврологический дефицит сохранится, но сгладится, станет менее выраженным.
Классификации используются для оценки тяжести цереброваскулярной болезни, определения прогнозов, терапевтической схемы, конкретных препаратов и методик.
Дополнительная информация
Диагностика критической ишемии
1. У пациента установлен атеросклероз, эндартериит, или сахарный диабет с поражением сосудов нижних конечностей.
2. Долгое время омечалась боль при ходьбе в икрах или бедрах, которая вынуждала останавливаться. После остановки пациент мог идти дальше.
3. Постоянная боль в стопе или в пальцах ног в покое, требующая сильного обезболивания. Постоянная боль приводит к бессонице
4. Пораженная стопа и пальцы холодные на ощупь имеют багровый цвет, который в горизонтальном положении может стать белым.
5. Пациент не может долго лежать. Он периодически свешивает ногу и в этом положении боль облегчается. В тяжелых случаях больной постоянно сидит с опущенными вниз ногами и спит сида. Пролежать даже несколько минут в горизонтальном положении он не может.
6. Постоянно-опущенная нога отекает и принимает синюшно-багровый цвет.
Стентирование при патологии сосудов головного мозга (брахиоцефальных артерий)
Человеческий мозг – самое загадочное и совершенное создание, известное в природе, это уникальный, можно сказать, главный орган человека. Мозг является управляющим центром всех возможностей и функций человеческого организма. Все наши мысли, чувства, движения, реакции связаны с работой мозга. Ограничение или полное прекращение притока крови приводит к диспропорции между потребностью и доставкой кислорода к мозгу, т.е., говоря медицинским языком, к ишемическому повреждению органа (ишемической болезни головного мозга или нарушению мозгового кровообращения).
Нарушения мозгового кровообращения могут быть острыми (при полной закупорке или разрыве сосуда и гибели участка мозга, кровоснабжаемого этим сосудом) или хроническим.
Острое нарушением мозгового кровообращения (ОНМК) может протекать клинически выражено, тогда диагностируется ИНСУЛЬТ, В тех случаях, когда нарушение происходит вследствие ишемии, диагносцируется ОНМК по ишемическому типу или ишемический инсульт; если же повреждение мозга связано с разрывом сосуда и излиянием крови в структуры мозга, то диагностируется геморрагический инсульт.
Основные факторы риска возникновения острого нарушения мозгового кровообращения:
- повышенное артериальное давление
- заболевания сердца
- сахарный диабет
- нарушения реологических свойств крови
- курение
- злоупотребление алкоголем
- малоподвижный образ жизни, избыточный вес
- стрессы
- отягощенная наследственность (инсульт, инфаркт миокарда, артериальная гипертония у ближайших родственников)
В настоящее время одним из эффективных методов лечения атеросклероза артерий головного мозга и профилактики ишемического инсульта – эндоваскулярное стентирование, а геморрагического инсульта – эндоваскулярное выключение из кровотока аневризм сосудов головного мозга.
Хроническое нарушение мозгового кровообращения (синонимы: хроническая ишемическая болезнь головного мозга, хроническая ишемия головного мозга, дисциркуляторная энцефалопатия) – прогрессирующее заболевание сосудов (артерий) головного мозга, проводящее к снижению его кровоснабжения и множественной гамме клинических проявлений.
Хроническая ишемия головного мозга, как правило, проходит ряд закономерных стадий:
Бессимптомное поражение – протекает длительно, без выраженных проявлений. Возможности компенсации высокие. На этой стадии люди достаточно редко обращаются за помощью к врачам.
Сосудистые нарушения выражены. Возможности компенсации имеются, но они снижены. Первые проявления: нарушение внимания и снижение темпа познавательной деятельности
В двигательной сфере – ощущения неустойчивости при ходьбе, походка становится «осторожной», часто – нарушение равновесия, падения, чувство головокружения, «тумана в голове» и др. Стадия сосудистой деменции (слабоумия)
Выраженное поражение головного мозга с крайне ограниченными возможностями компенсации. Человек становится недееспособен, нуждается в постоянном надзоре и уходе.
Стентирование сосудов головного мозга.
Стентирование сонной артерии – процедура, заключается в установке в просвет суженного сосуда тонкой проволочной конструкции (стента) в виде цилиндра, играющей роль каркаса, поддерживающего просвет артерии. Несмотря на то, что процедура стентирования является малоинвазивной процедурой, сделать ее более безопасной может применение специальных фильтров (защитных устройств). Эти устройства препятствуют дистальной эмболии сосудов головного мозга. В клиническом госпитале применяются защитные устройства последнего поколения ведущих мировых производителей – Medtronic; Boston-Scientific.
Факторы риска ОАСНК
Для атеросклероза сосудов нижних конечностей характерны те же факторы риска, что и для других заболеваний артерий, например: ишемической болезни сердца и сосудистой недостаточности головного мозга.
- Высокое артериальное давление (гипертония),
- Высокий уровень холестерина крови,
- Курение,
- Малоподвижный образ жизни,
- Ожирение,
- Отягощённая наследственность.
Несколько слов о курении. Необходим полный отказ от любой формы табака. Курение даже 1 сигареты в сутки самого лёгкого типа является неблагоприятным фактором риска, вызывающим прогрессирование облитерирующего атеросклероза нижних конечностей и развитие его тяжёлых осложнений. Никотин, содержащийся в табаке, заставляет артерии спазмироваться, тем самым мешая крови двигаться по сосудам и увеличивая риск появления в них тромбов.
Хроническая ишемия нижних конечностей (перемежающаяся хромота)
Термином перемежающаяся хромота (ПХ) обозначают состояние, характеризующееся болью и спазмом мышц ягодиц бедра и голени, возникающее после физической нагрузки (ходьбы или бега). Около полумиллиона человек в России (6-7%) страдает симптомами перемещающейся хромоты. В возрасте старше 70 лет количество больных удваивается. ПХ может встречаться на одной или обеих ногах, что обусловлено степенью поражения артерий на той или иной стороне. Боль появляется во время или после ходьбы и исчезает при остановке и отдыхе. Степень выраженности ПХ варьирует от слабых симптомов до резкой инвалидизации. ПХ или хроническая ишемия нижних конечностей вызвана атеросклеротическим поражением крупных артерий с нарушением в них кровотока. Атеросклеротические бляшки, постепенно перекрывающие просвет сосудов, вызывают блокаду кровотока с развитием симптомов ПХ. Бляшки могут располагаться в сосудах брюшной полости, таза, бедра и голени. ПХ или хроническая ишемия нижних конечностей может прогрессировать в развитие критической острой ишемии нижних конечностей с развитием смертельных осложнений.
Симптомы
-
боль в мышцах ягодиц, бедра и голени, возникающая при ходьбе
-
утомляемость и жжение в мышцах ягодиц, бедра и голени, возникающие при ходьбе
Факторы риска Факторы риска возникновения ПХ те же, что и возникновения и прогрессирования общего атеросклероза с образованием бляшек
-
возраст
-
курение
-
ожирение
-
сидячий образ жизни
-
высокий уровень холестерина крови
-
повышенный уровень АД
-
наследственность по атеросклерозу или ПХ
Диагностика
Лечащий доктор устанавливает диагноз ПХ, используя следующие методы
-
при аускультации стетоскопом — наличие грубых «скребущих» шумов над артерией в зоне поражения
-
расчет лодыжечно-плечевого индекса – разницы АД на голени и на плече
-
УЗИ- исследование артерий
-
КТ-артерий
-
Магнитно-резонансная ангиография артерий – проводится в Клинике «АНДРОМЕДА» для определения кровотока в магистральных сосудах
Лечение
Лечение начальных проявлений ПХ фокусируется на мероприятиях, снижающих развитие атеросклероза
-
Отказ от курения
-
Прогулки пещком не менее 30 минут в день
-
Мероприятия и прием препаратов (статинов), направленные на снижение уровня холестерина в крови
-
Прием медикаментов для профилактики и лечения стенокардии
-
Диета со сниженным содержанием жиров
-
Препарат для лечения ПХ – цилостазол
Однако при прогрессировании симптоматики необходимо прибегать к инвазивным вмешательствам. Эндоваскулярные методы – миниинвазивные способы лечения в условиях сосудистого центра. Они представляют собой внутрисосудистое вмешательство – проводится введение катетера по игле в артериальную систему и специальное устройство подводится непосредственно к атеросклеротической бляшке
-
Ангиопластика – раздувание просвета сосуда баллоном, наполненным изотонической жидкостью
-
«Режущий» баллон – в баллоне содержатся мини-лезвия для разрушения бляшки
-
Крио-баллон – баллон вместо изотонической жидкости наполняется крио-газом, который холодом разрушает атеросклеротическую бляшку
-
Стентирование – введение в артерию саморасширяющейся металлической проволочной трубки для поддержания просвета сосуда в раскрытом состоянии
-
Лазерная атерэктомия – бляшки выпариваются лазером внутри сосуда
-
Прямая атерэктомия – непосредственное иссечение бляшки вращающимися лезвиями внутри просвета артерии
Восстановление после этих процедур происходит в течение 1-2 дней, и пациент возвращается к обычной жизни.
Причины критической ишемии
Основные заболевания ведущие к критической ишемии это — атеросклероз, облитерирующий эндартериит (воспаление артерий), диабетическое поражение сосудов или диабетическая ангиопатия.
Закупорка или сужение сосуда, происходящая при этих заболеваниях, приводит к развитию хронической артериальной недостаточности. На первых порах организм компенсирует непроходимость магистральных сосудов развитием мелких обходных, но при ходьбе такой больной ощущает необходимость в периодических остановках. По мере прогрессирования сосудистых поражений наступает срыв компенсации и развивается критическая ишемия, а вслед за ней и гангрена.
Как развивается ОАСНК
Внутренняя стенка здоровых сосудов гладкая и ровная. Это позволяет крови течь в просвете сосуда без каких-либо затруднений. При атеросклерозе внутренняя стенка артерии становится неровной и утолщённой за счет отложений холестерина (холестериновые бляшки). Этот патологический процесс и называется атеросклерозом. При дальнейшем развитии заболевания происходит сужение или полная закупорка артерий, что приводит к значительному уменьшению поступления крови к ногам. Следствием этого является появление болей в икроножных мышцах при ходьбе (перемежающаяся хромота), онемение, зябкость в стопах. При прогрессировании заболевания боли в ногах становятся постоянными. В конечном счете появляются трофических язвы и некрозы в области стопы. Если не предпринято никаких лечебных мер, то следующей стадией заболевания может стать гангрена (омертвение) конечности.
Как проходит исследование?
Процедура УЗИ сосудов ног в среднем занимает до получаса. Пациент может находиться в лежачем положении, сидя либо стоя – данные позы он занимает по требованию врача-диагноста, для получения максимально полных результатов и удобства работы профильного специалиста. Перед мероприятием нижние конечности в области будущего мониторинга смазываются специальным гелем – он улучшает контакт оборудования с кожными покровами и минимизирует фоновые шумы.
Врачебный специалист включает генератор УЗ-излучения и начинает последовательно водить датчиком по локализациям эпителия, получая информационную картинку о состоянии сосудов в режиме реального времени. Напрямую изучить внутреннее строение вен и артерий, используя УЗИ диагностику, попросту невозможно – методика позволяет оценить общую функциональность сосудов по косвенным результатам и выявить явные патологии, например сдавливание опухолью, наличие тромба, бляшек, общего спазма сосудистой системы и так далее. Для получения окончательного диагноза пациента обычно направляют на дополнительные исследования – как лабораторные, так и инструментальные.
Показания к УЗИ
Показания к ультразвуковому исследованию ног чаще всего назначает флеболог. Основными показаниями к ультразвуковой диагностике, как правило, выступают:
- Отечности в области стоп, голеней и иных элементов ног;
- Системные регулярные парестезии – от покалываний до онемения;
- Визуально видимые расширения венозных структур – сосудистые «звездочки», крупные телеангиоэктазии и так далее;
- Изменение оттенка эпителия на нижних конечностях, цианотичность кожных покровов в разных локализациях – от стопы до икры;
- Очень длительное заживление ран, порезов и язв на ногах;
- Ощущение постоянной слабости в ногах, изменение их температуры в сторону уменьшения по отношению к аналогичному параметру иных частей тела;
- Регулярные боли и судороги в ногах, проявляющиеся как днём, так и ночью;
- Иные патологические изменения – от исчезновения роста волосяного покрова на ногах и нестерпимого кожного зуда до уменьшения объема голени и хромоты.
Как лечить стенокардию?
Врач назначит лекарственные препараты, возможно, проведут реваскуляризацию миокарда — восстановление кровотока по коронарным артериям, но нормальное качество жизни и редкость приступов исключительно в руках самого больного ИБС. Необходимо выполнять все рекомендации по приёму лекарственных препаратов, кроме того, что всегда и везде иметь с собой таблетки быстродействующего нитроглицерина, помнить номер вызова «скорой» и, возможно, телефонный номер своего лечащего врача.

А ещё требуется неусыпная забота о себе. Необходимо наотрез отказаться от курения, избавить себя от лишнего веса и изменить своё питание — всё это называется изменение образа жизни с неправильного на здоровый. Это занятие навсегда, на всю оставшуюся жизнь, конечно, без погружения в болезнь и фанатизм. Изменить питание несложно, ограничив животные жиры и увеличив потребление растительной клетчатки.
С избыточным весом лучше расставаться под контролем диетолога, чтобы стрессом не провоцировать приступы ишемии. Что касается употребления алкоголя, то можно в умеренном количестве. Объём разрешённых физических нагрузок необходимо оговорить с лечащим врачом, перед внеплановыми нагрузками приём нитроглицерина может избавить от приступа ишемии. Этот комплекс мер поможет избежать ишемии, а заодно является профилактикой болезней старения: сахарного диабета, артериальной гипертонии, злокачественных опухолей.
Материал подготовлен врачом-терапевтом, заведующим стационаром клиники «Медицина 24/7» Тафинцевой Екатериной Анатольевной.
Проявления ишемии
На начальных стадиях (I-II) больной практически не ощущает каких-либо признаков заболевания. Они могут выражаться лишь в ощущениях дискомфорта или непродолжительных болей, появляющихся по неизвестным причинам. Иногда отмечается зябкость нижних конечностей или покалывания.
При развитии критической ишемии, являющейся предвестником начинающейся гангрены, пациент предъявляет следующие жалобы:
- интенсивнее боли в ногах, мешающие передвигаться в привычном ритме, длящиеся на протяжении 14 дней, не поддающиеся устранению после приема обезболивающих и возникающие даже в состоянии покоя;
- больной сидит в кровати, его лицо имеет страдальческий вид, и он постоянно потирает больную ногу, спущенную с кровати;
- перемежающаяся хромота, возникающая уже после преодоления 20 – 50 м;
- выраженное снижение артериального давления при его измерении на нижней части голени (менее 50 мм рт. ст.);
- слабость и атрофия мышц;
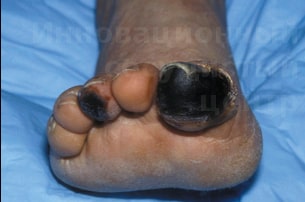
- изменения со стороны кожных покровов: бледность, выпадение волос, сложности при заживлении даже мелких травм, снижение тургора и эластичности кожи, панариций (иногда), видимые повреждения в виде трофических язв или признаков гангрены (багрово-синюшный цвет или почернение стопы).
Если критическая ишемия нижних конечностей провоцируется значительной окклюзией брюшного отдела аорты, то у больного обязательно возникают симптомы недостаточного кровоснабжения органов малого таза:
- нарушения дефекации;
- проблемы с мочеиспусканием;
- дисфункции половой системы;
- диарея.
Симптоматические вмешательства:
- Симпатэктомия (пересечение нервных сплетений, отвечающих за спазм (сужение) артерий) выполняется при повторяющихся закупорках артерий и в дополнение к реконструктивным операциям. Данная операция позволяет улучшить кровообращение в конечностях за счет расширения мелких артерий.
- Реваскуляризующая остеотомия также является вспомогательной методикой, улучшающей кровообращение за счет стимуляции образования новых мелких сосудов в нижних конечностях после повреждения кости.
- Артериализация венозного русла в данное время применяется редко, так как выполнение его сопряжено с различными техническими сложностями, а отдаленные результаты хуже вышеописанных методик.
Причины хронической ишемии головного мозга
К главным причинам хронической ишемии головного мозга относят артериальную гипертензию и атеросклероз. Часто встречается хроническая ишемия головного мозга, вызванная сочетанием двух состояний. Кроме того, среди других причин, обусловливающих данное заболевание, будут симптомы сердечно-сосудистых заболеваний, которые выражаются в нарушении сердечного ритма (например, в аритмии), что, в свою очередь, приводит к снижению системного типа гемодинамики.
Большое значение врачи отводят исследованию и аномалии сосудов, как головного мозга, так и сосудов шейного отдела. Такие аномалии, как и те, что связаны с аортой или сосудами плечевого пояса, часто долго не проявляют себя, вплоть до момента развития атеросклеротических и гипертонических процессов.
В последние годы врачи-неврологи выделяют и ряд других причин, способствующих развитию хронической ишемии головного мозга, среди которых венозная патология интракраниального и экстракраниального характера. Не исключено, что на возникновение хронической ишемии влияет компрессия артериальных и венозных сосудов
Врачи берут во внимание как спондилогенное влияние, так и возможное сдавливание сосудов мышцами, аневризмой или опухолью. Еще одна возможная причина данной патологии — развивающийся церебральный амилоидоз
Обычно выявленная энцефалопатия симптоматически проявляет себя смешано. Если были обнаружены факторы, обусловившие развитие хронической ишемии головного мозга, то все другие возможные причины отходят в плоскость дополнительных причин. Безусловно, обнаружить и точно определить дополнительные факторы, которые усугубляют протекание заболевания, будет весьма необходимым, в первую очередь, чтобы принять правильное решение касательно симптоматического или этиопатогенетического лечения.
В медицине последних лет возникновение хронической ишемии головного мозга принято рассматривать в двух вариантах: по характеру и природе повреждения и по привычной локализации. В случае двустороннего диффузного поражения головного мозга, точнее, его белого вещества, говорят о лейкоэнцефалопатической разновидности энцефалопатии. Вторым вариантом является лакунарный тип, имеющий большое число лакунарных очагов. Если такие два варианта чаще всего встречаются в теории, то на практике говорят об их смешанном типе.
Чаще всего лакунарный вариант вызывается таким процессом, как окклюзия мелких сосудов. Значительную роль в патогенезе диффузного поражения отводят снижению системной гемодинамики или, как ее еще называют, артериальной гипотензии. Причиной снижения артериального давления будет неправильно проведенная антигипертензивная терапия, а также понижение сердечного сброса. Значительная роль отводится сильному кашлю, ортостатической гипотензии, что бывает часто в случае вегето-сосудистой дистонии.
Как известно, главным патогенетическим звеном данного заболевания является истощение механизма компенсации, а также снижение энергетической работы мозга, что приводит к явному развитию функциональных расстройств и таким необратимым процессам морфологического характера, как замедление кровотока, понижение уровня глюкозы в крови, снижение уровня кислорода, возникновение капиллярного стаза, появление замедленного мозгового кровотока, тромбообразование, способность к деполяризации клеточных мембран.
Стадии хронической ишемии ног
При хроническом течении ишемии нижних конечностей выделяется четыре стадии, а именно с третьей патология характеризуется специалистами как «критическая». В основе классификации стадийности этого недуга лежат данные о степени выраженности перемежающейся хромоты:
- I – до появления болей больной может пройти в привычном ритме до 1 км;
- II – расстояние безболезненной ходьбы уменьшается сначала до от 500 до 200 м, а затем – до менее 200 м;
- III – боли могут возникать и в покое, а так называемый безболезненный путь составляет не более 20 – 50 м;
- IV – недуг сопровождается возникновением трофических язв или развитием гангрены ног.
Начиная с III-IV стадии ишемия ног считается критической, так как именно такие проявления указывают на необратимые последствия недостаточного кровообращения, возможность развития тяжелых осложнений и необходимости начала незамедлительного лечения. Следует отметить, что в идеале терапия такого недуга должна начинаться как можно раньше – с I-II стадии – и тогда, в ряде клинических случаев, пациенту длительное время удается избежать наступления именно критической ишемии. Однако больные нередко обращаются к врачу не вовремя, откладывая лечение на потом или занимаясь самолечением, и первый визит к сосудистому хирургу происходит уже тогда, когда боли и затрудненность ходьбы доставляют значительные страдания и неудобства.