Индексы homa и caro: диагностика инсулинорезистентности
Содержание:
- Признаки и симптомы инсулинорезистентности
- Зачем нужен инсулин человеку?
- Подготовка к анализу
- Развитие заболевания
- Применение инсулина при беременности
- Секреция инсулина и ее нарушения
- Лечение и прогноз
- Клинические проявления
- Этиология и патогенез
- Показания к анализу
- Препараты инсулина
- У кого может развиться кетоацидоз?
- Инсулин повышен, о чем это говорит
Признаки и симптомы инсулинорезистентности
Обращайте внимание на следующие симптомы. При наличии более 3-х признаков рекомендуется обратиться к терапевту и сдать анализы на инсулинорезистентность:
- Лишний вес. Следите за индексом массы тела — он должен быть менее 25. Поводом для беспокойства является и объём талии свыше 80 см у женщин и 94 см у мужчин. Однако люди с диабетом могут быть и худыми из-за индивидуальной чувствительности к инсулину.
- Акне у взрослых (лицо, спина, ягодицы).
- Сонливость. Если после еды вас клонит в сон, то это говорит о том, что произошёл рост инсулина и глюкозы.
- Выпирающий живот. Этот признак может быть и у стройных людей. Выпирающий живот сигнализирует о висцеральном ожирении.
- Повышенное артериальное давление.
- Повышенная жирность кожи лица и головы.
- Синдром поликистозных яичников у женщин.
- Различные дерматиты, а также перхоть на голове или в бровях.
- Чувство голода и тяга к сладкому. Если вы чувствуете голод, несмотря на то, что недавно поели, это может быть тревожным звонком резистентности к инсулину. Постоянная потребность в сладкой пище может указывать на то, что есть проблемы с метаболизмом и организм привык работать на глюкозе.
- Плохая работа иммунной системы. Это выражается в частых простудных заболеваниях, рецидивах герпеса, грибке на ногах.
В группе риска: люди с сердечно-сосудистыми заболеваниями, ожирением, вредными привычками (курение и злоупотребление алкоголем), малоактивным образом жизни, некоторыми эндокринными заболеваниями, с депрессиями и неврозами.
Зачем нужен инсулин человеку?
Инсулин принимает непосредственное участие в метаболических процессах, происходящих в организме человека:
-
Сахар, который человек получает из продуктов питания, благодаря инсулину, может проникать в клетки тканей организма. Именно инсулин делает их мембраны более проницаемыми.
-
Инсулин стимулирует процесс продукции гликогена из глюкозы, что происходит в мышечных клетках и в клетках печени.
-
Белки способны накапливаться, синтезировать и не распадаться в организме также благодаря инсулину. Гормон помогает жировым клеткам захватывать глюкозу и трансформировать ее в жировую ткань. Именно по это причине чрезмерное употребление углеводистых продуктов приводит к жировым отложениям.
-
Инсулин обладает анаболитическим действием (повышает активность ферментов, которые способствуют распаду глюкозы), а также антикатаболическим действием (не дает иным ферментам растворять гликоген и жиры).
Инсулин нужен организму, он участвует во всех процессах, которые в нем происходят. Однако базовой задачей этого гормона является обеспечение нормального обмена углеводов. Инсулин – это единственный гормон, который может понизить уровень сахара в крови. Все остальные гормоны способствуют повышению уровня глюкозы в крови. Речь идет об адреналине, глюкагоне, гормоне роста.
Инсулин начинает вырабатываться поджелудочной железой после того, как уровень углеводов в крови повышается. Это происходит в то время когда пища, которую съел человек, поступает в желудок. Причем продукт питания при этом может содержать углеводы в минимальном количестве. Таким образом, любая еда, попавшая в желудок, способствует тому, что уровень инсулина в крови начинает расти. Если человек голодает, уровень этого гормона начинает падать.
Также на процесс выработки инсулина влияют и иные гормоны, а еще кальций и калий (при повышении их значений), жирные кислоты (при наличии их в крови в большом количестве). Соматотропин (гормон роста), напротив, способствует снижению уровня инсулина в крови. Аналогичным эффектом обладает соматостатин, но в меньшей мере.
Уровень инсулина напрямую зависит от уровня глюкозы в крови, поэтому исследования, направленные на их определение, практически всегда проводят параллельно. Для их реализации необходимо сдать кровь в лаборатории.
Видео: Инсулин: зачем он нужен и как работает?
Подготовка к анализу
Достоверные значения исследований достигаются при выполнении перечня рекомендаций:
- Обязательным условием при взятии крови является сдача крови натощак. Длительность голодания должно составлять не менее 8-14 часов. Допускается употребление питьевой воды без газа.
- Исключаются прием алкоголя, курение до взятия крови.
- Следует исключить сложные комплексы физических упражнений, напряженных тренировок.
- Прием лекарств в ходе подготовки к диагностическим процедурам нужно согласовать с лечащим врачом. При условии, если их нельзя отменить, нужно предупредить об этом специалистов биохимической лаборатории.
- Не рекомендуется проводить манипуляции по забору крови сразу после физиотерапевтических процедур, УЗИ, рентгенографических и других обследований.
- Совмещать биопсию простаты, ректороманоскопию в один день с исследованием на инсулин не следует.
Сдавать анализы можно в муниципальных медицинских учреждениях или в коммерческих клиниках. Последний вариант чаще рассматривается при отсутствии у пациента свободного времени или в экстренных случаях. Цена на исследование зависит от региона и варьируется от 680 рублей и выше. Следует обозначить, что в эту сумму не входит забор крови, стоимость которого составляет 199 рублей.
Развитие заболевания
Считается, что чувствительность к инсулину снижается из-за лишнего веса. Но бывает, что инсулинорезистентность развивается и при нормальном весе. Чаще патология встречается у мужчин после 30 лет, а у женщин после 50.
Ранее считалось, что это состояние поражает только взрослых людей, но в последние годы диагностирование инсулинорезистентности у подростков увеличилось в 6 раз.
В развитии инсулинорезистентности выделяют несколько этапов:
- В ответ на поступление в организм углеводной пищи, поджелудочная железа выделяет инсулин. Он сохраняет уровень сахара в крови на одном уровне. Гормон помогает клеткам мышц и жировым клеткам впускать в себя глюкозу и перерабатывать ее в энергию.
- Злоупотребление вредной пищей, отсутствие физических нагрузок, а также курение снижает работу чувствительных рецепторов, и ткани перестают взаимодействовать с инсулином.
- В крови повышается уровень глюкозы, в ответ на это, поджелудочная железа начинает вырабатывать большее количество инсулина, но он все равно остается не задействованным.
- Гиперинсулинемия приводит к постоянному чувству голода, нарушению обменных процессов и повышению артериального давления.
- Гипергликемия, в свою очередь, приводит к необратимым последствиям. У больных развивается диабетическая ангиопатия, почечная недостаточность, нейропатия.
Причины и симптомы
К причинам возникновения инсулинорезистентности можно отнести:
- ожирение;
- беременность;
- тяжелые инфекции.
Предрасполагающие факторы:
- наследственность – если в семье есть родственники с сахарным диабетом, то его возникновение у других членов семьи резко повышается;
- малоподвижный образ жизни;
- частое употребление алкогольных напитков;
- нервное перенапряжение;
- пожилой возраст.
Коварство данной патологии заключается в том, что она не имеет никаких клинических симптомов. Человек долгое время может не знать о наличии у него инсулинорезистентности.
Обычно это состояние диагностируется во время прохождения медицинского осмотра или при появлении явных признаков сахарного диабета:
- жажда;
- учащенное мочеиспускание;
- постоянное чувство голода;
- слабость;
- раздражительность;
- изменение вкусовых предпочтений – людям постоянно хочется сладкого;
- появление боли в ногах, чувство онемения, судороги;
- могут появиться проблемы со зрением: мурашки, черные пятна перед глазами или снижение зрения.
Расчет индекса НОМА
Индекс ХОМА (НОМА) является самым частым методом определения резистентности к инсулину. Он заключается в соотношении количества глюкозы и инсулина в крови. Определяют его с помощью формулы строго натощак.
Индекс HOMA IR = инсулин (мкЕд/мл) * глюкоза плазмы (ммоль/л) / 22,5.
Подготовка к сдаче анализа:
- анализ нужно сдавать строго натощак;
- последний прием пищи должен быть за 12 часов до анализа;
- ужин накануне должен быть легким;
- время сдачи анализа с 8:00 до 11:00 утра.
В норме результаты анализа для людей от 20 до 60 лет должны быть от 0 до 2,7. Цифры в этом диапазоне означают, что чувствительность тканей к гормону в норме. Если показатель повышен, значит, у пациента диагностируется инсулинорезистентность.
В зависимости от уровня глюкозы в крови выделяют: преддиабет и диабет. Преддиабет еще не болезнь, но серьезный повод задуматься о своем питании и образе жизни.
Данное состояние является обратимым, то есть при изменении образа жизни возникновения диабета можно избежать. Без действенных методов лечения преддиабет перейдет в сахарный диабет 2 типа.
Применение инсулина при беременности
Рискам развития сахарного диабета на фоне беременности, равно как и ведению беременности у женщины с уже подтвержденным диагнозом, уделяется особое внимание. К общим рекомендациям относят:
ведение беременности специалистами из разных областей медицины (акушер-гинеколог, эндокринолог, диетолог, возможно прочие);
соблюдение специально разработанной диеты — калорийность суточного рациона рассчитывается в 30-35 ккал/кг идеальной массы тела (в среднем 1800-2400 ккал); 40-45% калорийности отводится на углеводы, 20-30% — на белки и 30% — на жиры; важно исключить легкоусвояемые углеводы, принимать пищу 5-6 раз в день с 2-3-часовыми интервалами; прибавка массы тела не должна превышать 10 кг, а при наличии ожирения — 7 кг;
соблюдение режима физической активности, избегание чрезмерных физических и эмоциональных усилий;
посещение женской гинеколога и эндокринолога дважды в неделю в первой половине беременности и еженедельно во второй;
проведение УЗИ на 15-20 неделе для исключения грубых пороков развития, на 20-23 неделе для исключения пороков сердца, на 28-32 неделе для раннего выявления макросомии, задержки внутриутробного развития плода, оценки объема околоплодных вод, в канун родов для исключения макросомии плода и решения вопроса о тактике ведения родов;
определение уровня альфа-фетопротеина в сыворотке крови на 15-20 неделе, периодическое определение уровня гликолизированного гемоглобина, повторная офтальмоскопия в третьем триместре для решения вопроса о возможности физиологического ведения родов.
Выбору сахароснижающих препаратов для назначения беременным отводится особое внимание. Пероральные сахароснижающие препараты не рекомендованы, а потому инсулин оказывается единственным сахароснижающим средством в данной ситуации
На сегодняшний день инсулин лизпро по риску применения во время беременности относят к классу В, а инсулин аспарт и инсулин гларгин — к классу С; их использование во время беременности остается темой для обсуждений.
Гестационный сахарный диабет изначально является поводом для компенсирующей диетотерапии и лишь при неэффективности диетических мероприятий назначается инсулинотерапия, идеальный — интенсивная схема.
При наличии у беременной сахарного диабета в анамнезе (любого типа) интенсивная инсулинотерапия является методом выбора, поскольку способна предотвратить неблагоприятное воздействие гипергликемии на организм матери и ребенка. Традиционно введение инсулина осуществляют с помощью инсулиновых шприцев (используют флаконы с концентрацией инсулина 100 ЕД/мл).
Адекватно составленная инсулинотерапия женщине в период беременности позволяет предотвратить развитие осложнений и у нее, и у плода. Цель таковой — максимально приблизить обмен глюкозы к нормальному и не допустить при этом гипергликемии, кетоацидоза или тяжелой гипогликемии.
Поддержание уровня глюкозы в крови обеспечивается посредством применения человеческого инсулина. Начальную дозу инсулина рассчитывают с учетом массы тела женщины и срока беременности. Так, в I триместре она может быть равна 0,6 ЕД/кг, во II триместре — 0,7 ЕД/кг и в III триместре — 0,8 ЕД/кг. Для беременных с низкой массой тела начальные суточные дозировки препарата могут составлять 0,4; 0,5 и 0,6 ЕД/кг соответственно триместрам.
Обычно 2/3 общей суточной дозы инсулина вводят перед завтраком, 1/3 — перед ужином. Примерно треть утренней дозы приходится на инсулин короткого действия, 2/3 — на инсулин средней длительности действия.
В период родовой деятельности показано применение дробных дозировок инсулина с параллельным контролем гликемии, коррекцией ее уровня 5%-ым раствором глюкозы внутривенно. В день родов начальная доза инсулина может составлять ¼ от суточной с последующим внутривенным введением по 2-3 ЕД/ч вместе с 100-150мл 5%-ого раствора глюкозы и параллельным контролем гликемии. После родов дозу инсулина вдвое-втрое уменьшают.
При оперативном родоразрешении в день операции больную не кормят и ей не вводят инсулин. Во время операции при гликемии менее 8 ммоль/л инсулин не вводят, а при гликемии более 8 ммоль/л коррекцию производят простым инсулином короткого действия. На 4-5-е сутки после операции больную переводят на препараты пролонгированного действия.
Секреция инсулина и ее нарушения
Для нормального течения обменных процессов важно, чтобы инсулин вырабатывался в нужном объеме. Минимальное количество этого гормона продуцируется всегда
Речь идет о базальной секреции инсулина. После еды и поступления глюкозы в кровь происходит активный выброс гормона – так называемый прандиальный пик. Это необходимо, чтобы глюкоза могла поступить в клетки органов и тканей.
При нормальной работе поджелудочной железы выработка инсулина после приема пищи происходит в две фазы. Быстрая фаза длится 1-3 минуты, медленная — до получаса.
Уровень инсулина в крови здоровых людей колеблется в широком диапазоне. Он зависит от возраста и физиологического состояния. У детей это значение составляет от 3 до 20 мкЕд/мл, у взрослых верхний порог достигает 25 мкЕд/мл.
У женщин во время беременности и после менопаузы происходят существенные изменения гормонального фона. Нормальные показатели инсулина в этом случае составляют от 6 до 27/36 мкЕд/мл.
Нарушением считается не только пониженная секреция гормона, но и повышенная. Существует несколько факторов, из-за которых поджелудочная железа не может вырабатывать инсулин в нужном количестве:
- СД первого типа. Патологический процесс обусловлен аутоиммунной реакцией. У людей с таким заболеванием ß-клетки островков Лангерганса разрушены и не могут покрыть потребность организма в гормоне.
- Панкреатит. Воспаление поджелудочной железы приводит к нарушению секреторной функции и нехватке инсулина из-за фиброза тканей. Сахарный диабет, который развивается при панкреатите, называют панкреатогенным или СД 3 типа.
- Травмы, операции на поджелудочной железе. Они вызывают повреждение островкового аппарата, который продуцирует инсулин.
- Злоупотребление быстрыми углеводами. Избыточное поступление глюкозы с пищей заставляет орган работать в усиленном режиме. Со временем это приводит к нарушению инсулинарной функции из-за износа поджелудочной железы.
- Интоксикация. Алкоголь, сильнодействующие лекарства, химические и природные яды, радиоактивные вещества повреждают клетки поджелудочной железы.
- Инсулинома. Опухоль β-клеток островков поджелудочной железы приводит к избыточной секреции инсулина.
Повышенное содержание гормона опасно из-за постоянной гипогликемии. Клетки органов и тканей не могут получать достаточное количество энергии из-за низкого уровня глюкозы. Гипогликемический приступ, при котором содержание глюкозы в крови падает ниже 2,5 ммоль/л, приводит к потере сознания, локальным поражениям нервной системы, может стать причиной инфаркта миокарда. В тяжелых случаях у пациента наступает гипогликемическая кома — смертельно опасное состояние.
Лечение и прогноз
Лечение инсулиномы в большинстве случаев хирургическое: энуклеация опухоли, дистальная резекция поджелудочной железы при соответствующей локализации. Консервативная терапия проводится в случае нерезектабельной опухоли и ее метастазов, а также при отказе пациента от оперативного лечения. Пятилетняя выживаемость среди радикально прооперированных пациентов — 90 %, при обнаружении метастазов — 20 % .
Источники
- Клиническая эндокринология: руководство (3‑е изд.)/Под ред. Н. Т. Старковой. — СПб: Питер, 2002. — 576 с.
- MedUniver
- MedUniver
- Эндокринология. Том 2. Заболевания поджелудочной железы, паращитовидных и половых желез. Под ред. С. Б. Шустова. — СПб: СпецЛит, 2011. — 432 с.
- Балаболкин М. И., Клебанова Е. М., Креминская В. М. Дифференциальная диагностика и лечение эндокринных заболеваний (руководство). М.: «Медицина», 2002. — 751c.
- Dizon A. M. et al. Neuroglycopenic and other symptoms in patients with insulinoma // Am. J. Med. 1999, p. 307.
- Окороков А. Н. Диагностика болезней внутренних органов. Том 2. — М. Мед. лит., 2008–576 с.
- Калинин А. П. и соавт. Инсулинома. Медицинская газета, 2007, № 45, с. 8–9
Клинические проявления
Симптомы инсулином обусловлены гипогликемией, которая стимулирует секрецию катехоламинов — адреналина и норадреналина, и влечет за собой дефицит глюкозы в головном мозге, что равносильно снижению потребления кислорода нервными клетками .
Клиническая картина включает две группы симптомов — острой и хронической гипогликемии. Период острой гипогликемии развивается в результате срыва механизмов адаптации центральной нервной и эндокринной систем. Основные симптомы этого периода: слабость, потливость, чувство голода, тошнота, рвота, раздражительность, ухудшение зрения, помутнение в глазах, онемение губ и языка, сердцебиение, мышечная дрожь, боли в области сердца, судорожные подергивания мышц и даже настоящие судороги. Недостаток глюкозы в головном мозге (нейрогликопения) обусловливает психическое возбуждение, галлюцинации, бред, ретроградную амнезию, агрессивность, негативизм, дезориентацию в лицах, во времени, в пространстве, болтливость, нецензурность выражений. Происходит как бы выключение коры головного мозга, «буйство подкорки». Далеко зашедшая гипогликемия приводит к развитию гипогликемической комы. Наиболее часто острая гипогликемия развивается рано утром (в связи с ночным периодом голодания), больной или «не может проснуться», или просыпается с трудом, при этом обнаруживается вышеизложенная клиника. Глубокая кома может привести к необратимым изменениям ЦНС (децеребрации) и смерти.
Период хронической гипогликемии (межприступный период) характеризуется симптомами хронического повреждения ЦНС: головные боли, снижение памяти, умственной работоспособности, постоянное чувство голода (больные часто едят, особенно много употребляют углеводов и прибавляют в весе), патологические рефлексы Бабинского, неадекватное поведение .
Этиология и патогенез
Развитие синдрома Харриса может быть обусловлено:
- доброкачественной или злокачественной опухолью бета-клеток островка Лангенгарса (инсулиномы)
- диффузным аденоматозом или диффузной гиперплазией островкового аппарата поджелудочной железы .
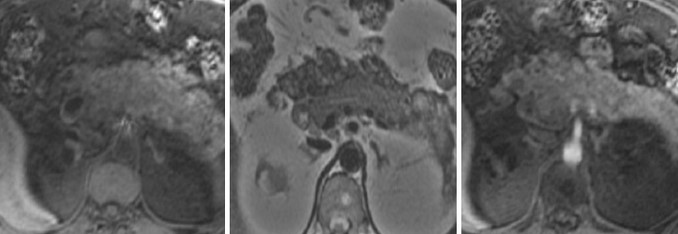
Инсулинома — одна из наиболее часто встречающихся нейроэндокринных опухолей поджелудочной железы. Она составляет почти 80 % от всех известных гормональных новообразований поджелудочной железы. Встречаются инсулиномы нечасто — 2–4 случая на 1 миллион населения в год. Инсулинсекретирующая опухоль описана во всех возрастных группах — от новорожденных до престарелых, тем не менее чаще она проявляется в наиболее трудоспособном возрасте — от 30 до 55 лет. Среди общего числа больных дети составляют около 5 %. У женщин инсулинома встречается в 2 раза чаще, чем у мужчин. У большинства больных инсулинома бывает доброкачественной (80–90 %), у 10–20 % имеет признаки злокачественного роста . Инсулиномы могут быть как спорадическими (обычно одиночными) опухолями, так и множественными (наследственно обусловленными). Чаще инсулиномы локализуются в поджелудочной железе, но в 1–2 % случаев могут развиваться в воротах селезёнки, печени или в стенке двенадцатиперстной кишки .
Глюкоза — важнейший источник энергии для жизнедеятельности клеток, в частности клеток мозга. Внутри клеток свободная глюкоза практически отсутствует, накапливаясь в виде гликогена. Глюкоза входит в молекулы нуклеотидов и нуклеиновых кислот. Глюкоза необходима для синтеза некоторых аминокислот, синтеза и окисления липидов, полисахаридов. Концентрация глюкозы в норме в крови человека поддерживается в относительно узких пределах — 2,8–7,8 ммоль/л, вне зависимости от пола и возраста, несмотря на большие различия в питании и физической активности. Это постоянство обеспечивает ткани мозга достаточным количеством глюкозы, единственного метаболического топлива, которое они могут использовать в обычных условиях .
Инсулин — анаболический гормон, усиливающий синтез углеводов, белков, жиров и нуклеиновых кислот. Он влияет на углеводный обмен: увеличивает транспорт глюкозы из крови в клетки инсулинзависимых тканей (жировую, мышечную, печеночную), стимулирует синтез гликогена в печени и подавляет его расщепление, а также подавляет синтез глюкозы (гликонеогенез). Закономерно инсулин снижает уровень глюкозы в крови. Гиперинсулинизм вызывает многочисленные нарушения в гомеостазе и прежде всего в функциях центральной нервной системы, поскольку мозг не имеет запасов углеводов, в нем не происходит синтеза глюкозы, а расход ее велик и постоянен (до 20 % от циркулирующей в крови). Гипогликемия также влияет на кардиоваскулярную и гастроинтестинальную деятельность . У здоровых людей угнетение выработки инсулина после всасывания глюкозы в кровь начинается при концентрации 4,2–4 ммоль/л, а при дальнейшем снижении концентрации глюкозы сопровождается выбросом контринсулярных гормонов.
Показания к анализу
Исследование крови на гормон обосновано в следующих случаях:
- при дифференциальной диагностике диабета 1 и 2 типа;
- для установления необходимости в инсулине больным при смене лекарства;
- при поликистозе яичников у женщин;
- при подозрении на злокачественную опухоль;
- при низком содержании глюкозы в крови;
- при метаболическом синдроме (резистентности тканей к инсулину);
- при выявлении гипогликемических состояний (тахикардии, помутнения сознания, потливости);
- в послеоперационный период после резекции инсулиномы во избежание рецидивов;
- контроль над способностью клеток Лангерганса (после трансплантации) продуцировать инсулин.
Повышенное содержание инсулина в совокупности с другими исследованиями следует проводить при:
- отягощенной наследственности;
- избыточной массе тела;
- сердечно-сосудистых заболеваниях;
- нерациональном питании, наличии вредных привычек;
- сухости во рту;
- появлении зуда и шелушения кожи;
- плохой регенерации кожи;
- постоянном недомогании, слабости и нарушения трудоспособности.
Препараты инсулина
Для медицинских целей Инсулин получают из поджелудочной железы крупного рогатого скота, свиней и китов. Активность И. определяют биол, путем (по способности понижать содержание сахара в крови у здоровых кроликов). За единицу действия (ЕД), или интернациональную единицу (ИЕ), принимают активность 0,04082 мг кристаллического инсулина (стандарта). И. легко соединяется с двухвалентными металлами, особенно с цинком, кобальтом, кадмием, и может образовывать комплексы с полипептидами, в частности с протамином. Это свойство было использовано при создании препаратов И. пролонгированного действия.
По длительности действия различают три типа препаратов И. Препаратом короткого действия (ок. 6 час.) является инсулин отечественного производства (И. крупного рогатого скота и свиней). Препарат средней продолжительности действия (10—12 час.) — суспензия цинк-инсулина аморфного — отечественный препарат, аналогичный зарубежному препарату семиленте. К препаратам длительного действия относятся протамин-цинк-инсулин для инъекций (16—20 час. действия), суспензия инсулин-протамина (18— 24 час.), суспензия цинк-инсулина (до 24 час.), суспензия цинк-инсулина кристаллического (до 30—36 час. действия).
Фармакологическую характеристику наиболее употребляемых препаратов И. и формы их выпуска — см. Гормональные препараты, таблица.
Показания и противопоказания
И. является специфическим противодиабетическим средством и применяется в основном при сахарном диабете; абсолютным показанием является наличие кетоацидоза и диабетической комы. Выбор препарата и его дозировка зависят от формы и тяжести течения болезни, возраста и общего состояния больного. Подбор доз и лечение И. проводится под контролем содержания сахара в крови и в моче и наблюдением за состоянием больного. Передозировка И. грозит резким падением содержания сахара в крови, гипогликемической комой. Конкретные показания к применению тех или иных препаратов И. при сахарном диабете у взрослых и детей — см. Диабет сахарный, лечение.
Препараты И. применяются для лечения некоторых психических болезней. В СССР инсулиношоковое лечение шизофрении было применено в 1936 г. А. С. Кронфельдом и Э. Я. Штернбергом. С появлением нейролептиков лечение И. стало методом выбора — см. Шизофрения.
В небольших дозах И. иногда назначают при общем истощении, фурункулезе, рвоте беременных, гепатитах и др.
Все препараты И. пролонгированного действия вводят только под кожу (или внутримышечно). Внутривенно (напр., при диабетической коме) можно вводить только р-р инсулина кристаллического для инъекций. Нельзя вводить суспензии цинк-инсулина (и другие препараты И. пролонгированного действия) в одном шприце с р-ром инсулина для инъекций; в случае необходимости вводят р-р инсулина для инъекций отдельным шприцем.
Противопоказание — аллергия к Инсулину; относительные противопоказания — заболевания, протекающие с гипогликемией
Необходима осторожность при лечении И. больных, у которых наблюдаются коронарная недостаточность и нарушения мозгового кровообращения.
Библиография: Биохимия гормонов и гормональной регуляции, под ред. Н. А. Юдаева, с. 93, М., 1976; Ньюсхолм Э.И Старт К. Регуляция метаболизма, пер. с англ., с. 387 и др., М., 1977; Проблемы медицинской энзимологии, под ред. G. Р. Мардашева, с. 40, М., 1970, библиогр.; Руководство по клинической эндокринологии, под ред. В. Г. Баранова, Л., 1977; Сахарный диабет, под ред. В. Р. Клячко, с. 130, М., 1974; Старосельцева Л. К. Различные формы инсулина в организме и их биологическое значение, в кн.: Совр. вопр, эндокрин., под ред. H. А. Юдаева, в. 4, с. 123, М., 1972; Юдаев Н. А. Биохимия гормональной регуляции обмена веществ, Вестн. АН СССР, № 11, с. 29, 1974; Banting F. G., а. Вest С. H. Internal secretion of pancreas, J. Lab. clin. Med., v. 7, p. 251, 1922; Cerasi E. a. Luft R. Diabetes mellitus — a disorder of cellular information transmission, Horm. metaboi. Res., v. 4, p. 246, 1970, bibliogr.; Insulin, ed. by R. Luft, Gentofte, 1976; Steiner D. F. a, o. Proinsulin and the biosynthesis of insulin, Recent Progr. Hormone Res., v. 25, p. 207, 1969, bibliogr.
У кого может развиться кетоацидоз?
- Сахарный диабет 1 типа, особенно у детей, часто распознается именно тогда, когда пациент попадает в больницу в состоянии кетоацидоза. Больной чувствует себя плохо за несколько дней или даже несколько недель до этого, но не подозревает, что плохое самочувствие обусловлено повышением сахара крови.
- Кетоацидоз развивается у всех больных сахарным диабетом 1 типа, если они прекращают вводить инсулин. Как правило, проходит меньше суток от прекращения введения инсулина до развития кетоацидоза.
- У больных сахарным диабетом 1 и 2 типа при тяжелых инфекциях, гнойных процессах, инфарктах, инсультах и других тяжелых сопутствующих заболеваниях.
- У пациенток с сахарным диабетом 1 типа во время беременности.
- При неадекватном лечении сахарного диабета 1 типа – редком контроле сахара крови, пропусках введения инсулина, нарушении диеты, использовании испорченного или просроченного инсулина.
Большинство пациентов с сахарным диабетом 1 типа в течение жизни хотя бы один раз переносили диабетический кетоацидоз.
Инсулин повышен, о чем это говорит
Кроме инсулиномы, увеличенное количество инсулина может выявляться при:
- тяжелых заболеваниях печени,
- гиперандрогении,
- СПКЯ,
- акромегалии,
- сахарном диабете (СД) 2-го типа (на начальных стадиях болезни),
- ожирении,
- мышечной дистрофии,
- синдроме Иценко-Кушинга,
- дисахаридазной недостаточности.
Гиперинсулинемия при СПКЯ
У женщин гиперинсулинемия, чаще всего, наблюдается при синдроме поликистозных яичников. Основными симптомами будут увеличение уровня андрогенов (мужских половых гормонов), тяжелые формы акне, жирная себорея, выпадение волос на голове и рост волос на теле (гирсутизм), уменьшение молочных желез, огрубение голоса, нарушение менструального цикла, бесплодие, невынашивание беременности, отсутствие полового влечения, ожирение.
Внимание. Ожирение и высокий уровень инсулина приводят к развитию инсулинорезистентности тканей и формированию диабета 2-го типа (инсулинорезистентного).
Увеличенное количество инсулина, повышение уровня глюкозы (вследствие инсулинорезистентности), резкое увеличение уровня триглицеридов и холестерина чреваты развитием заболеваний сердечно-сосудистой системы (атеросклероз, тромбоз, ИБС, инфаркт)
У таких женщин существенно возрастает риск развития злокачественных новообразований в матке, молочных железах и яичниках
Увеличенное количество инсулина, повышение уровня глюкозы (вследствие инсулинорезистентности), резкое увеличение уровня триглицеридов и холестерина чреваты развитием заболеваний сердечно-сосудистой системы (атеросклероз, тромбоз, ИБС, инфаркт). У таких женщин существенно возрастает риск развития злокачественных новообразований в матке, молочных железах и яичниках.
Надпочечниковые причины повышенного инсулина
 Гиперсекреция гормонов коры надпочечников (гиперкортицизм или синдром Иценко-Кушинга).
Гиперсекреция гормонов коры надпочечников (гиперкортицизм или синдром Иценко-Кушинга).
Гиперкортицизм проявляется ожирением. Жир откладывается на лице (лунообразное лицо), шее, груди и животе. Также характерно появление специфического пурпурного румянца.
Из-за избытка глюкокортикоидов, развивается стероидный сахарный диабет. Пациенты постоянно испытывают чувство голода. На фоне значительного увеличения жировых отложений, объем мышечной ткани наоборот уменьшается (это проявляется «истончением» конечностей, по отношению к остальному телу).
На коже характерно появление специфических багрово-синюшных стрий. Регенерация снижается, даже небольшие царапины заживают долго. Появляется значительное количество угревых высыпаний.
Поражение гипофиза
Заболевание проявляется огрубением лица (специфично увеличение скул и надбровных дуг, также разрастаются мягкие ткани), непропорциональным ростом кистей и стоп, тяжелой артериальной гипертензией, деформирующим остеоартрозом, постоянной потливостью, развитием СД 2-го типа, сильными головными болями.
Как снизить инсулин в крови
Терапия полностью зависит от основного заболевания, вызвавшего повышение уровня гормона. Подбор терапии осуществляется индивидуально, после комплексного обследования у эндокринолога.
Общие рекомендации по коррекции образа жизни, могут быть даны только пациентам, у которых гиперинсулинемия связана с алиментарным (пищевым) ожирением. В таком случае показана сбалансированная диета, активный образ жизни и постепенное снижение массы тела. Жесткое ограничение в питании и голодание противопоказаны и могут только усилить гормональный дисбаланс.