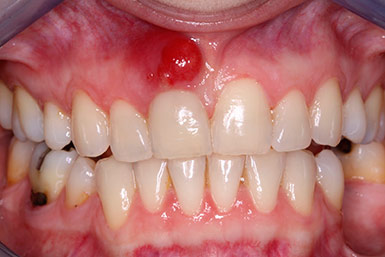
Абсцесс бартолиновой железы
Содержание:
- Когда обращаться к врачу
- Механизм образования отеков
- Ход процедуры
- Особенности реабилитационного периода
- Причинные факторы
- Как проявляется патология
- Классификация тромбоза прямокишечных синусов
- Общий анализ
- Симптомы
- Лечение
- Как подготовиться
- Виды анализов
- Лечение
- Преимущества и недостатки увеличения члена филлерами
- Что показывает анализ
- Суть и происхождение гранул Фордайса
- Увеличение полового члена миф или реальность?
- Лечение
- Как происходит заражение вирусом
- Какие показатели крови указывают на печень?
- Лечение дискинезии желчевыводящих путей
Когда обращаться к врачу
Частые мочеиспускания у мужчин в любое время суток без боли могут долгое время расцениваться как безобидное обстоятельство. Однако при усугублении ситуации и нарастании симптомов могут появиться трудноразрешимые проблемы со здоровьем.
Обильное мочеиспускание, хоть и является поначалу безболезненным процессом, требует скорейшего обращения к врачу ― урологу или андрологу. Только врач после обследования может определить, почему возникли позывы к многократному мочеиспусканию. Специалист подробно опрашивает пациента для выяснения особенностей возникновения патологии, назначает комплексное обследование, в которое входят:
- Основные исследования мочи, по которым определяют наличие воспаления (по присутствие лейкоцитов и белка), скрытой крови (по обнаружению эритроцитов), глюкозы, объём и качество суточной мочи, наличие инфекционного возбудителя, его вид и чувствительность к антибиотикам.
- Лабораторные исследования крови ― оценка клеточного состава и специфических белков, а также ВИЧ и сифилис.
- Мазки из уретры для выявления возбудителей, распространяющихся половым путём (микроскопия секрета простаты).
- Пальцевое ректальное исследование простаты.
- Инструментальные методы:
- УЗИ почек и мочевого пузыря;
- ТРУЗИ простаты (трансректальный метод);
- компьютерная томография;
- цистоскопия ― визуальный осмотр внутренних стенок мочевого пузыря с помощью видеокамеры.
- урофлоуметрия ― способ определения наибольшей и средней скорости, длительности и объёма мочеиспускания.
Уролог может попросить пациента вести дневник, в котором на протяжении определённого периода будут фиксироваться время, количество и объём выделенной жидкости. Это поможет проанализировать в динамике особенности патологии и эффективность лечения.
Механизм образования отеков
Возможные причины отека ног следует искать, исходя из патогенетического механизма их развития. Жидкость в организме человека постоянно циркулирует благодаря транскапиллярному обмену воды. Его обеспечивают процессы пропотевания плазмы и ее обратного всасывания на уровне капиллярных стенок.
В норме между этими разнонаправленными процессами сохраняется баланс, а количество жидкости в межклеточном пространстве остается стабильным. Наличие отека обусловлено дисбалансом между этими процессами, то есть преобладанием транссудации над резорбцией. Такая ситуация может быть обусловлена:
- повышением механического давления в капиллярном русле;
- снижением уровня сопротивляемости в тканях;
- увеличением межклеточных пространств в сосудах;
- несоответствием химического давления плазмы и тканевой жидкости, которое определяется уровнем белком и электролитов.
Также нужно учитывать особенности кровообращения в области нижних конечностей. Капилляры бывают артериальными и венозными. Повышение уровня давления в артериальной части возникает крайне редко и связано с ростом объема циркулирующей крови. Повышение давления в венозной части капилляров наблюдается часто, что обусловлено прямохождением человека и таким распространенным состоянием, как недостаточности клапанного аппарата более крупных вен.
Ход процедуры
Перед процедурой врач — уролог обрабатывает кожу полового члена антисептиками и наносит местное обезболивающее средство – кремовый анестетик (30 минут). Инъекции гиалуроновой кислоты выполняются ультратонкой иглой, после чего введенный гель равномерно распределяется по поверхности пениса.
Для предотвращения проникновения инфекции места проколов обрабатываются дезинфицирующими и ранозаживляющими препаратами. На заключительном этапе процедуры врач наносит стерильную повязку и дает пациенту все необходимые рекомендации.
Длительность процедуры, включая время действия анестетика, составляет около 1 часа. После ее окончания мужчина покидает клинику и может вести обычный образ жизни с учетом рекомендаций врача.
Особенности реабилитационного периода
Заживление после орхифуниколэктомии проходит быстро и беспроблемно. С целью профилактики инфекционно-воспалительного процесса, врач может назначить короткий курс антибиотикотерапии. На основании результатов гистологического исследования, назначается противоопухолевое лечение. Домой вас выпишут уже на следующий день после вмешательства.
В течение первых 3–5 дней в оперируемой области ощущается дискомфорт, онемение, небольшой отек. Такие проявления не требуют дополнительного лечения и проходят самостоятельно. Болевой синдром слабый и легко устраняется обезболивающими средствами, которые выпишет врач.
- в течение 7–10 дней после процедуры нужно носить специальный паховый бандаж;
- не допускать натирания паховой области брюками или джинсами;
- исключить сексуальную активность и тяжелые физические/спортивные нагрузки до полного заживления;
- не допускать гиподинамии — обязательны легкие спортивные упражнения, прогулки;
- до заживления операционной раны, принятие ванны нужно заменить на купание в душе, отказаться от посещения сауны, бассейна, бани.
При соблюдении врачебных рекомендаций, период восстановления не превышает 3–4 недель. Более подробную информацию о патологии и методах ее лечения можно получить на консультации уролога/андролога. Записаться к специалистам центра хирургии GMS Hospital можно позвонив по телефону или заполнив онлайн-форму.
Причинные факторы
Причины появления гранул Фордайса на губах точно не установлены. Врачи связывают их образование с гиперфункционированием сальных желез и изменением качеств кожного секрета. Предрасполагающим состоянием признана себорея и чрезмерная жирность кожи. Проблемы с секрецией кожного сала возникают на фоне гормональных нарушений (в подростковом и зрелом возрасте). Себорейные кисты нередко рецидивируют. Спустя несколько лет после механического удаления образований, они могут снова появляться на том же месте. Профилактика рецидивов пока не разработана. Однако в косметологии есть действенные способы удаления гранул, которые не оставляют на коже рубцов и шрамов.
Как проявляется патология
Симптоматика при наличии клещей может быть очень разнообразной: от малосимптомной до крайне опасных для органа ( глаза ) проявлений. Негативное влияние демодекоза могут объяснить такие факторы:
- аллергическая реакция на чужеродные организму и выделяемые ими токсические вещества;
- механическое раздражение века и самого глаза (деятельность клещей и частиц кожи, которые попадают в зрительный орган);
- бактериальная инфекция.
На начальных этапах заражения человек может не ощущать присутствия паразитов. Воспалительный процесс при этом не наблюдается. Клещи в глазах в таком случае могут быть выявленными совершенно случайно, во время обычного медицинского осмотра у окулиста.
Со временем (так называемая малосимптомная форма) пациент может испытывать некий дискомфорт в глазу , появляются такие симптомы :
- зуд век (чаще верхних);
- ощущение рези;
- липкость на ресницах.
Такие проявления более заметны утром, после длительного сна. Используя щелевую лампу, специалист замечает полупрозрачность муфты, увеличение луковиц отдельных ресниц, незначительное раздражение конъюнктивы века. Более сложной является ситуация, когда специалисты диагностируют уже демодекозный блефарит. В этом случае, как правило, проявляются следующие симптомы :
- заметное утолщение (отек) век;
- шелушение кожи;
- муфты можно заметить даже без увеличительного инструмента, они возникают практически в каждой реснице;
- на краях век собирается желтая слизистая жидкость, которая превращается со временем в корочки;
-
слизистая оболочка гиперемированная.
Если не начать срочное лечение , начинается раздражение конъюнктивы. В таком случае врачи свидетельствуют об остром или хроническом блефароконъюнктивите. Такая форма может дополняться инфекционным заражением, в частности, стафилококками, стрептококками. Гнойные выделения из века, язвы (небольшие ранки), халязион (опухолевидные образования на веке) — частые симптомы блефароконъюнктивита.
В перечень других осложнений, которые могут возникнуть при демодекозе, можно отнести:
- дерматит век — следствие аллергической реакции;
- эписклерит — воспалительный процесс внешней оболочки глаза у человека ;
-
хроническая или острая форма мейбомита — воспалительный процесс в мейбомиевых железах.
Примерно у 20% пациентов наблюдаются кератиты — заболевание, при котором воспалительный процесс поражает глазные роговицы. Такие повреждения могут быть краевыми, глубокими или поверхностными. Основными проявлениями такого осложнения глазного клеща являются:
- ухудшение зрения;
- чувствительность к свету;
- слезотечение;
- боль по всему глазу .
Глазной клещ может иметь и другие проявления, например:
- выпадение ресниц;
- значительное истончение ресниц;
- ощущение песка в глазу ;
- жжение в глазах после ночного отдыха;
- появление ячменя.
Классификация тромбоза прямокишечных синусов
Тяжесть клинических проявлений определяется степенью процесса. Выделяют следующие периоды в развитии данного заболевания:
- Первый период. Характерна незначительная болезненность при пальпации выпавших узлов, плотность их умеренная, но несколько повышена. Пациент, как правило, знает о наличии у него геморроя, но предъявляет жалобы на усиление болей в момент дефекации и учащение выделения крови;
- Второй период. Эта стадия протекает на фоне присоединения вторичной бактериальной инфекции и развития воспалительного процесса. Область вокруг ануса резко отечна и гиперемирована. Пальпация узлов и пальцеректальное исследование очень болезненны для пациента;
- Третий период. Развивается в результате отсутствия лечения. Воспаление из геморроидальных синусов распространяется на окружающие ткани. При осмотре визуализируются темно-синие выпавшие узлы, гиперемия области вокруг анального отверстия. Пальцеректальное исследование невозможно в результате нестерпимой боли пациента.
Общий анализ
Является одним из базовых анализов, необходимых при приеме у многих специалистов.
Общий анализ среди специалистов может также именоваться как «клинический», или носить аббревиатуру ОАК. Представляет собой целый комплекс тестов, ориентированных на определение как количества, так и параметров (размера и пр.) разнообразных клеток крови.
Тест допускает забор крови как из вены, так и из пальца (капиллярная).
Показания к назначению, подготовка к исследованию
Это один из самых распространенных лабораторных анализов, проводящийся при оценке общего состояния здоровья пациента. Назначается при плановых медосмотрах, подготовке к операции, входит в медкомиссию.
Симптомы, при которых доктор может назначить ОАК: жалобы на утомляемость, слабость, апатия, присутствуют признаки инфекционного заболевания или воспаления, фиксируется повышенная температура тела. Вовремя проведенный тест позволяет диагностировать и своевременно лечить целый перечень серьезных заболеваний.
Результаты Вашего анализа будут максимально достоверными, если перед его сдачей Вы:
- за сутки до визита в клинику исключите из рациона алкоголь, лекарственные средства (по согласованию с врачом);
- 8 часов до исследования не будете принимать (допускается пить негазированную воду);
- За пол часа до сдачи крови желательно физически и эмоционально не перенапрягаться. Постарайтесь также не курить.
Показатели общего анализа крови
Анализ крови включает в себя целый ряд параметров. Прежде всего, это подсчет количества эритроцитов (перенос кислорода), лейкоцитов (обеспечивают борьбу бактериями и вирусами), тромбоцитов (свертывание крови) в расчете на один микролитр или литр крови. Сюда же входят и другие показатели, описывающие форму, объем и прочие характеристики изучаемых клеток.
В базовую таблицу с результатами забора крови входят:
- уровень гемоглобина
- гематокрит
- средний объем эритроцита
- среднее содержание гемоглобина в эритроците
- средняя концентрация гемоглобина в эритроцитах
- тромбоциты
- количество лейкоцитов
- количество эритроцитов
В дополнение к базовым показателям врач может назначить лейкоцитарную формулу (соотношение разных форм лейкоцитов в процентах) и подсчет скорости оседания эритроцитов (СОЭ). Такое комплексное исследование профессионалы называют «клиническим анализом крови».
Симптомы
Тревожный диагноз «гематурия» ставится на основе визуальных и лабораторных данных. Различают:
- макрогематурию, когда кровь обнаруживается невооруженным глазом по красноватому оттенку мочи;
- микрогематурию ― эритроциты выявляются только при лабораторном исследовании в порции мочи.
Гематурия бывает:
- изолированной, когда нет других признаков нарушений в мочевыделительной сфере;
- сочетанной, когда в моче кроме эритроцитов выявляются лейкоциты и белок.
Степень гематурии характеризуется как незначительная, умеренная и выраженная. Это зависит от того, насколько интенсивный красный цвет приобретает моча при наличии крови.
Для врачей имеет диагностическое значение момент возникновения гематурии, что позволяет выделять такие формы, как начальное, терминальное или тотальное кровотечение.
Симптомы, сопровождающие гематурию, служат признаками различных заболеваний:
- Моча с кровью, с болью и высокой температурой свидетельствует о воспалительном процессе в почках или мочевом пузыре.
- Уролитиаз (мочекаменная болезнь) проявляется сильнейшими болями и кровотечением за счёт повреждения стенок узких канальцев и мочеточников.
- Рак долго не проявляет себя болевыми ощущениями, и гематурия становится ранним сигналом имеющихся проблем в системе мочевыделения. Сгустки крови в моче у мужчины вызывают подозрение на онкологию. Этот опасный диагноз становится еще более вероятным, если присутствуют дополнительные признаки:
— потеря в весе;
— болезненность при мочеиспускании;
— высокая температура с ознобом;
— проявления интоксикации в виде тошноты и рвоты;
— самопроизвольная сильная боль. - Причины выявления крови в мужской моче часто кроются в состоянии предстательной железы. Патологии простаты, как правило, сопровождаются затруднением мочеиспускания, частыми позывами к опорожнению мочевого пузыря, при которых удерживаться урину становится особенно проблематично.
Лечение
Существует несколько основных методов устранения болевого синдрома. Составление программы лечения проводится персонифицировано для конкретного пациента.
1. Медикаментозная терапия
В том случае, если урологическая патология является результатом инфекции, мужчине назначаются антибактериальные, противогрибковые или противовоспалительные средства. При тромбозе вен полового члена показан прием разжижающих кровь и устраняющих тромбы препаратов.
Для снятия болевого синдрома рекомендуется прием спазмолитиков и анальгетиков. Дополнительно к основному лечению может потребоваться прием иммуномодулирующих и общеукрепляющих препаратов.
2. Хирургическое лечение
При патологиях, не поддающихся консервативному лечению, необходимо оперативное вмешательство. Так, операция проводится при фимозе и парафимозе, разрыве тканей полового члена, запущенном тромбозе, болезни Пейрони и некоторых других состояниях.
В современных условиях оперативное вмешательство осуществляется при помощи современного микрохирургического оборудования. Это позволяет снизить травматичность тканей во время проведения операции, сократить длительность реабилитационного периода, а также свести количество возможных осложнений к минимуму.
В многопрофильном медицинском центре «МедПросвет» оказывает как консервативная, так и хирургическая помощь пациентам, которых беспокоит боль при эрекции. Диагностика и лечение в нашей клинике – это профессионализм врачей, индивидуальный подход и доступная стоимость.
Как подготовиться
Чтобы получить правильные результаты теста, к нему необходимо подготовиться. Для этого следует:
- сдавать кровь натощак;
- последний прием пищи должен состояться за 12 часов до визита в лабораторию;
- накануне нельзя злоупотреблять сладостями и жирной пищей;
- за 2-3 дня не употреблять спиртное;
- за полчаса до анализа нельзя курить;
- исключить чрезмерные физические и психоэмоциональные нагрузки за 2-3 дня до анализа.
Детям младше 5 лет перед сдачей крови нужно мелкими порциями выпить около 200 мл кипяченой воды. Нежелательно сдавать тест после рентгенографических обследований или флюорографии. Цена анализа на фолиевую кислоту достаточно демократична, а вовремя проведенное обследование позволяет избежать больших материальных затрат на дорогостоящее лечение.
Виды анализов
Анализы на лямблиоз используются 2-х видов:
- иммуноферментный или ИФА;
- полимеразная цепная реакция или ПЦР.
Иммуноферментное исследование обнаруживает антитела к лямблиям, которые вырабатываются при проникновении паразитов в ЖКТ. Одно из патологических звеньев формирования болезни — попадание в организм антигена или молекул белкового происхождения. Антиген распознается иммунной системой как «чужак», которого нужно нейтрализовать как можно скорее. В ответ на обнаружение антигена иммунная система вырабатывает антитело к лямблии или клетки особого строения, предназначенные для захвата и уничтожения чужеродных белковых молекул. Весь процесс — обнаружение, синтез и связывание — приводит к образованию комплекса «антиген-антитело».
Антитела неоднородны по своему составу, на этом основано подразделение этих веществ на классы. В самом начале, когда антиген только обнаружен, организм синтезирует антитела (иммуноглобулины) класса М, предназначенные для быстрого ответа, связывания максимального количества чужого белка.
Когда подавляющее число антигенов связано, в дело вступают антитела класса G, полностью нейтрализующие все чужеродные молекулы. Эти иммуноглобулины после выздоровления вырабатываются еще долго, обеспечивая иммунитет (невосприимчивость) к конкретному возбудителю.
Одновременно с ними вырабатывается много иммуноглобулинов классов А и Е, которые буквально усеивают слизистые оболочки. Это своеобразные «стражи», не позволяющие прикрепиться чужеродным молекулам.
При анализе крови на лямблиоз учитывается факт наличия комплексов антител, их количество, а также класс.
ПЦР используется крайне редко. Это исследование обнаруживает генетический набор клеток-паразитов.
Лечение
Консервативным путем вылечить вздутие вен на яичках невозможно. Единственный эффективный метод лечения болезни – операция. При этом главная задача хирурга – изолировать расширенную вену и перенаправить ток крови по здоровым венам.
В многопрофильном медицинском центре «МедПросвет» проводятся современные микрохирургические операции, отличающиеся точностью, минимальной травматизацией тканей и коротким сроком реабилитации — операция Мармара. В ходе операции хирург делает маленький надрез в области наружного пахового кольца. Затем врач аккуратно выделяет увеличенные вены семенного канатика и проводит их лигирование (перевязывание). Благодаря манипуляциям кровоток в вене перекрывается, и патология устраняется.
Преимущества и недостатки увеличения члена филлерами
Основные преимущества метода:
- Безболезненность процедуры — применяется местная анестезия (кремовый анестетик);
- Быстрый восстановительный период;
- Быстрый видимый эффект – после процедуры пенис утолщается в диаметре от 1 до 3 см, удлиняется до 2 см;
- Минимальный риск возникновения осложнений
Основные недостатки метода – относительны. Они заключаются в том, что для поддержания эффекта необходимы повторные процедуры. В зависимости от индивидуальных особенностей пациента введенный гель рассасывается через 9 — 14 месяцев. После чего процедуру можно провести повторно. Однако достигаемый результат того стоит.
Что показывает анализ
Концентрация гликозилированного гемоглобина определяется процентом гемоглобина, находящемся в неферментативном взаимодействии с плазменной глюкозой, поэтому он присутствует и у здоровых людей. Скорость связывания находится в прямо пропорциональной зависимости с длительностью контакта и уровнем содержания сахара в крови, соответственно, при сахарном диабете она повышается. Чем больше уровень глюкозы, тем значительнее повышение уровня гликированного гемоглобина. Поэтому анализ важен для отражения уровня глюкоземии за последние три месяца. Этот примерный срок установлен в связи с продолжительностью жизни эритроцитов, которая составляет 120 дней.
Исследование применяется для оценки медикаментозной компенсации обмена углеводов и контроля эффективности терапии диабета. При повышенном значении гликозилированного гемоглобина стоит задуматься о суб- или декомпенсации и необходимости проведения коррекции терапии и диеты.
Суть и происхождение гранул Фордайса
Себорейные кисты способны поражать кайму губ, слизистую полости рта, область больших половых губ у женщин, ареолы сосков, а также кожу мошонки и пениса у мужчин (самый распространенный вариант). Выглядят эти образования как белые образования диаметром 1-3 мм, нередко с желтоватым или жемчужным оттенком. Гранулы Фордайса легко отличить от других заболеваний. Образования не болят, не зудят, не вскрываются и не вызывают воспалительных изменений.
Кисты образуются на фоне сужения протоков сальных желез. Себорея является предрасполагающим состоянием, поскольку при этом заболевании изменяется состав секрета кожи. Он становится более вязким и плохо выводится через протоки. Однако мужчины с гранулами Фордайса на половом члене не всегда имеют диагноз себорея. Гораздо чаще сальные кисты являются единственной проблемой со стороны кожи в интимной зоне.
Увеличение полового члена миф или реальность?
В настоящее время отмечается устойчивый рост интереса к операциям по увеличению размеров полового члена. Связано это с ростом раскрепощенности современных мужчин, чему способствует широкое освещение сексуальных вопросов в СМИ. Как правило, по вопросу увеличения гениталий обращаются мужчины с нормальными размерами полового члена. Решение существует только оперативное. В нашей клинике мы придерживаемся международных рекомендаций и занимаемся операциями только по удлинению члена. Дело в том, что метод утолщения «мужского достоинства» путем подкожного введения аутожира или синтетических филлеров имеет много осложнений. До 70 % пациентов получают со временем лизис (растворение) жирового импланта или его деформацию скатывание в комки, нагноение. Что же касается удлинения это действительно работающий и прекрасно зарекомендовавший себя оперативный метод коррекции.
Лечение
Лечение заболевания зависит от результатов обследования. По окончании диагностики устанавливается возбудитель, состояние общего здоровья, сопутствующие заболевания и другие особенности. От всех этих факторов зависит тактика.
Лечение подразделяется на две большие группы – системное и местное.
Системное лечение – это медикаменты для лечения основного заболевания. Используются препараты таких групп:
- антибиотики;
- противовоспалительные;
- антигистаминные (уменьшают отек);
- кортикостероиды (уменьшают зуд и воспаление);
- противогрибковые;
- и другие.
При обнаружении болезней, передающихся половым путем, лечение проходят одновременно оба половых партнера, на время лечения сексуальные контакты исключаются.
Местное лечение – это спреи, кремы, мази, теплые ванночки для облегчения симптомов. Особое значение имеет интимная гигиена, многократная обработка гениталий дезинфицирующими средствами.
При выраженной клинической картине и неэффективности консервативного лечения неоходимо проведение операции – обрезание крайней плоти (циркумцизия)
Как происходит заражение вирусом
Заражение вирусом Эпштейн-Барр происходит следующими путями:
- воздушно-капельным – чаще всего реализуется при поцелуе с больным человеком;
- аспирационным ─ вдыхание капелек слюны или носовой слизи;
- контактно-бытовым ─ при использовании общих полотенец, посуды, других предметов ежедневного пользования;
- через кровь ─ такой путь называется трансмиссивным, кровь переносится от больного здоровому человеку насекомыми, например комарами;
- искусственным ─ при медицинских или косметологических манипуляциях, когда не соблюдается санитарный режим;
- в процессе родов от матери плоду;
- алиментарным ─ во время грудного вскармливания;
- половым.
Источник ─ только больной человек, животные этой инфекцией не болеют. Epstein Barr Virus относится к так называемому семейству гамма, которая тропна (ориентирована, указывает на направление роста) к лимфоидной ткани. Вирус Эпштейна-Барр поселяется в В-лимфоцитах ─ клетках, от которых зависит гуморальный иммунитет. Эти клетки образуются в костном мозге, переносятся кровью, аккумулируются в лимфатических узлах и селезенке. Основная функция В-лимфоцитов ─ образование антител и сохранение их в клеточной памяти.
Проникнув в организм хозяина, вирус уже никогда его не покидает. Инфекционный процесс протекает в 4-х формах:
- острой (к ней также относится обострение);
- хронической ─ длится более полугода;
- бессимптомной или форма носительства;
- медленной инфекции.
Более других опасен для человека процесс медленной инфекции, когда возбудитель непрерывно размножается в В-лимфоцитах. Так происходит у людей со сниженным иммунитетом. Обнаружить наличие вируса Эпштейна-Барр можно только лабораторным путем.
Какие показатели крови указывают на печень?
Печеночные показатели биохимического анализа крови — это:
- билирубин — образуется при распаде гемоглобина, в печени соединяется с глюкуроновой кислотой и большая часть выводится с каловыми массами;
- общий белок и фракция альбуминов — печень вносит львиную долю в синтез этих веществ;
- холестерин — образуется преимущественно в гепатоцитах, при этом холестерин, поступивший с пищей, вносит лишь незначительный вклад в общую концентрацию этого вещества в организме;
- ферменты — щелочная фосфатаза, АЛТ и АСТ;
- глюкоза — в печени происходит активный распад гликогена с образованием глюкозы. Поэтому при заболеваниях печени наблюдается гипогликемия.
Билирубин — важный показатель крови, указывающий на работу печени
Повышенное содержание общего билирубина нередко указывает на печеночные проблемы. Другими причинами может быть ускоренное разрушение эритроцитов, заболевания селезенки и желчекаменная болезнь. Чтобы провести дифференциальную диагностику между этими состояниями, врачи рекомендуют определять не только уровень общего билирубина, но также прямого и непрямого. Если одновременно повышена фракция прямого билирубина (связан с глюкуроновой кислотой), то вывод однозначен — печень нуждается в помощи.
Лечение дискинезии желчевыводящих путей
Как лечить дискинезию желчевыводящих путей у взрослых и детей? Гастроэнтерологи (педиатры) центра «МедПросвет» используют комбинацию медикаментозных средств и коррекции питания. Изменение рациона в сочетании с подбором лекарств способствует стабилизации моторной функции желчевыводящих проток. Наши врачи назначают препараты в зависимости от особенностей клинической ситуации конкретного пациента.
Лекарства
Лечение дискинезии желчевыводящих путей препаратами у взрослых и детей направлено на устранение гипер- или гипофункции гладких мышечных волокон, которые располагаются вокруг желчевыводящих проток. Это минимизирует выраженность клинической симптоматики.
Для снижения тонуса мускулатуры используются спазмолитики. При гипотонии назначаются прокинетики, желчегонные средства.
Поскольку ДЖВП является вторичной патологией, для ее устранения нужно выявить и ликвидировать первичное заболевание. Если причиной проблемы является гастрит или язва, тогда проводится терапия с применением антацидов, ингибиторов протонной помпы и т.д.. Если дискинезия является следствием гормональных расстройств, пациенту назначается заместительная терапия для стабилизации концентрации этих биоактивных веществ в крови. Возникновение ДЖВП на фоне бактериальных заболеваний (холецистит, аппендицит, перитонит) требует обязательного использования антибактериальных средств. В такой ситуации сначала нужно устранить жизненно опасную патологию, а уже потом стараться восстановить функцию желчевыводящих проток.
Диета при ДЖВП
Лечение холецистита и дискинезии желчевыводящих путей невозможно без соблюдения диеты. Пациентам с ДЖВП назначается диетический стол №5 по Певзнеру. Его суть заключается в минимизации функциональной нагрузки на ЖКТ с целью стабилизации работы желчевыводящих путей и других органов пищеварения.
Принципы лечебной диеты:
кушать часто, но дробными порциями. Оптимальным является 5-6-ти кратный прием пищи. Чем меньше еды попадает за 1 раз в ЖКТ, тем легче ее переварить;
употреблять достаточное количество воды (до 2 л в сутки)
С осторожностью этот пункт нужно выполнять пациентам, страдающим от сердечной и почечной патологии. Предварительно стоит проконсультироваться с врачом;
отказ от жареного и жирного
Предпочтение стоит отдавать тушенным и вареным блюдам;
уменьшение в рационе острой пищи, консервантов, маринадов. В ежедневном меню нужно увеличивать количество овощей и фруктов, кисломолочных продуктов, хлебобулочных изделий из отрубей.
Соблюдение только диеты помогает 20-30% пациентов минимизировать дискомфортные ощущения во время очередного приступа.