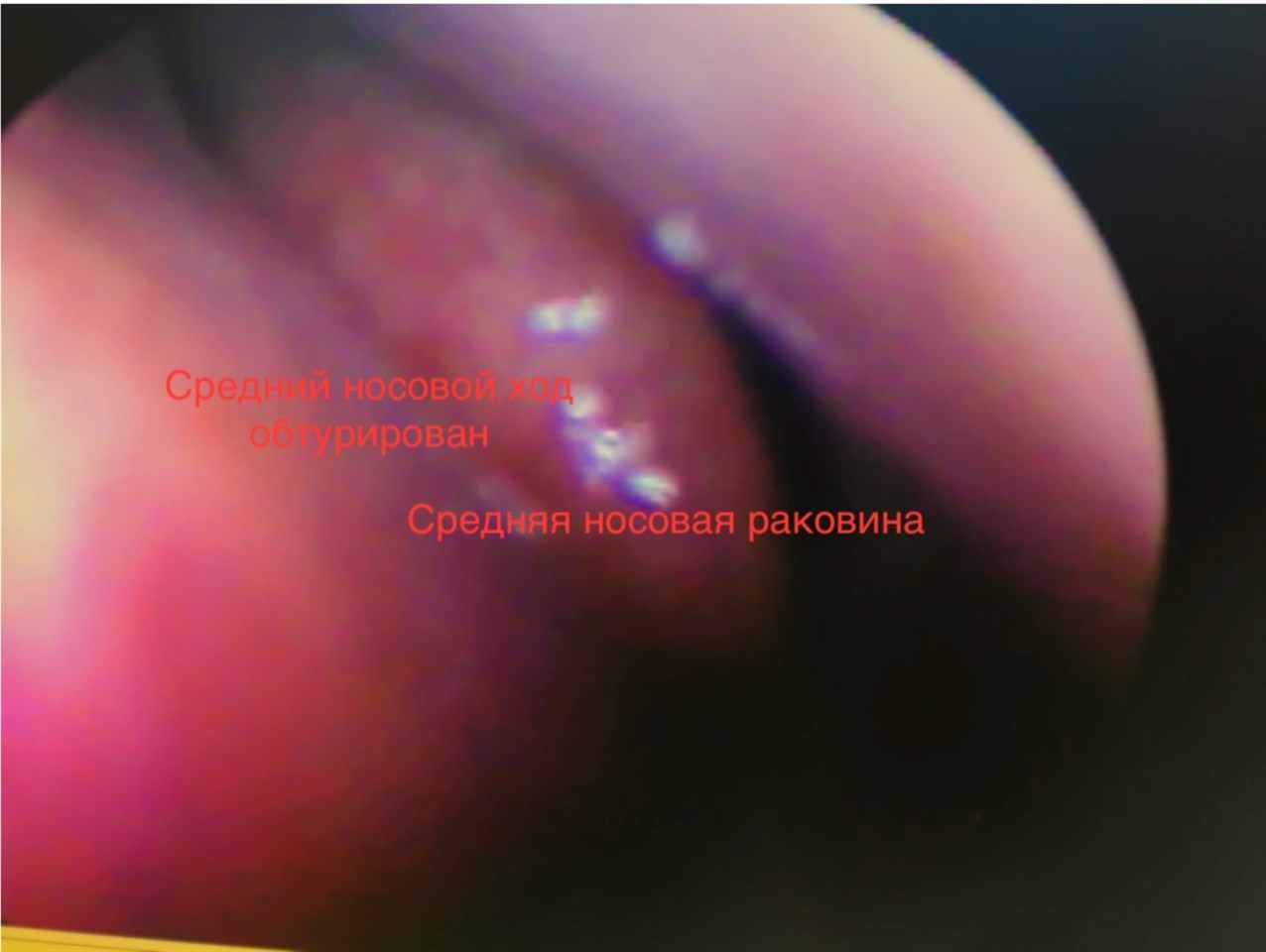
Гипертрофический ринит, симптомы и лечение
Содержание:
- В чем преимущества лазерной вазотомии перед классической?
- Формы:
- Лечение глаукомы лазером
- Основные цели и задачи операций:
- Причины возникновения и течение болезни
- В течении острого ринита выделяют три стадии:
- Переломы плечевой кости
- Лечение ринита
- Ведущие врачи
- Популярные вопросы
- Прогнозы и реабилитация после хирургического лечения
- Выбор метода удаления и анестезии
- Другие заболевания из группы Болезни уха и сосцевидного отростка:
- 3.Симптомы и диагностика
- Симптомы
- Классификация
- Диагностика
В чем преимущества лазерной вазотомии перед классической?
При классическом способе проведения вазотомии с помощью хирургических инструментов разрушаются сосудистые сплетения. Иссечение скальпелем проводится между надкостницей и слизистой. Чтобы минимизировать травмирование мягких тканей, все чаще используют лазерную вазотомию.
Лазерная вазотомия носовых раковин считается самым безопасным методом лечения нижних носовых раковин, потому что в процессе лазер коагулирует кровеносные сосуды, снижая кровотечение. Также во время операции не происходит разрыв крупных сосудов, не повреждается внешний слой слизистой оболочки носа, минимизируя риск появления синдрома пустого носа и атрофического ринита. В большинстве случаев после процедуры тампоны не устанавливаются в носовые ходы.
Использование лазерного метода минимизирует вероятность занесения инфекции, так как в процессе проведения операции не предполагается прямой контакт скальпеля с эпителием, а лазер является стерильным хирургическим инструментом. Это позволяет пациенту быстро прийти в себя, обычно дыхание восстанавливается на 3 день после операции.
Метод сочетает в себе низкую травматичность и высокую эффективность, потому что показывает положительный функциональный результат лечения. Основываясь на результатах операций проведённых в нашей клинике, излечение наступает в 98% случаев.
Формы:
Хронический катаральный ринит — стойкое воспаление слизистой оболочки носа, при котором периодически ухудшается носовое дыхание с попеременным закладыванием то одной, то другой половины носа. Характеризуется постоянными слизисто-гнойными выделениями. Затруднение носового дыхания усиливается на холоде.
Хронический гипертрофический ринит — это воспаление и значительное утолщение, уплотнение слизистой оболочки полости носа, которое приводит к закрытию просвета носовых ходов и стойкому нарушению носового дыхания, вынуждая дышать только ртом. Характеризуется затрудненным носовым дыханием и слизистым или слизисто-гнойным отделяемым. Применение сосудосуживающих капель практически не улучшает носовое дыхание. Нарушается обоняние, беспокоит головная боль, храп, нарушается сон, снижается трудоспособность.
Хронический атрофический ринит — это истончение слизистой оболочки носа, расширение носовых ходов. При этом выделяется вязкая слизь, образуются корочки, затрудняющие носовое дыхание, нарушается обоняние.
Чего НЕ надо делать при рините:
Использовать сосудосуживающие капли более 7 дней.
Для уменьшения сильной заложенности носа пациенты нередко применяют сосудосуживающие капли, которые вызывают сужение кровеносных сосудов полости носа и уменьшают отек слизистой оболочки носа. При их длительном использовании (более 7-10 дней) может развиться медикаментозный ринит, когда изменяется слизистая оболочка носа и возникает зависимость от сосудосуживающих капель
С осторожностью сосудосуживающие капли применяют при артериальной гипертензии, у беременных, детей, а также при хроническом атрофическом рините.
Длительно использовать масляные растворы для носа.
Для уменьшения сухости в носу при хроническом рините часто используются капли на масляной основе или различные растительные масла (оливковое, персиковое и т.д.). При применении масляных капель более 10 дней возникает нарушение системы «мукоцилиарного клиренса» слизистой оболочки полости носа
Другими словами, нарушается подвижность ресничек, которые в норме выстилают поверхность слизистой оболочки носа и удаляют слизь из полости носа.
Нежелательно самостоятельное применение настоев и отваров трав, так как возможно возникновение аллергической реакции.
Проводить согревающие процедуры без рекомендации врача.
Учитывая возможность быстрого развития осложнений и распространения воспаления (например, синусита), не стоит без рекомендации врача проводить согревающие процедуры на область носа и околоносовых пазух (использовать грелки, мешочки с солью, вареные яйца и т.д.).
Лечение глаукомы лазером
Чаще самым распространенным типом глаукомы является первичная, однако на самом деле существует еще как минимум три других типа:
- Врожденная глаукома, которая может быть предопределена как генетически, так и инфекционными процессами у матери во время беременности. Это заболевание встречается достаточно редко и, как правило, диагностируется в период новорожденности или в младшем детском возрасте.
- Юношеская глаукома, которая имеет возрастные рамки примерно 3-35 лет.
- Первичная глаукома взрослых, связанная с возрастными изменениями в зрительных структурах.
- Вторичная глаукома – последствие заболеваний, так или иначе влияющих на циркуляцию внутриглазной жидкости.
В зависимости от того, на каком этапе была диагностирована патология, в каждом из случаев можно обратиться к любому из трех методов лечения глаукомы, и все же большинство случаев успешной терапии приходится на лазерное лечение глаукомы.
Когда речь заходит о столь важных вещах, как вмешательство в течение серьезного заболевания, бесспорно, пациент имеет право на самых компетентных специалистов, которых можно встретить в сфере лечения каждого конкретного заболевания.
Каждый офтальмолог, работающий в офтальмологической клинике Федорова в Москве, — мастер своего дела, руководствующийся принятыми в настоящее время протоколами лечения и располагающий всей необходимой аппаратурой для наиболее качественного лечения.
Именно это и является причиной того, что в данной клинике столь успешно проводится удаление глаукомы лазером, продлевая зрительное здоровье сотен и тысяч пациентов.
Лазерное лечение глаукомы может быть как самостоятельным методом лечения, так и комбинироваться с микрохирургическими вмешательствами на глазу.
Суть лечения – восстановление оттока внутриглазной жидкости по природным путям, и производится данная манипуляция без непосредственного нарушения целостности глазного яблока.
Луч лазера просто проникает сквозь оптические структуры, действуя только в необходимом месте с заданной интенсивностью.
Различают лазер-коагулятор – принцип его работы заключается в локальном ожоге тканей, что стимулирует формирование рубца и атрофии тканей, а также лазер-деструктор, который работает посредством нанесения ударной волны и последующего разрыва тканей.
Оба принципа легли в основу наиболее распространенных в мировой практике лазерных операций на глазах, и оба вида операций на высоком уровне выполняет медицинский центр им. С. Федорова.
Преимущества удаления глаукомы лазером:
- восстановление нормальной циркуляции внутриглазной жидкости по путям естественной дренажной системы
глаза; - отсутствие необходимости в применении внутривенного метода обезболивания – при проведении операции глаукомы лазером достаточно местного обезболивания, что существенно снижает нагрузку на систему кровообращения и расширяет показания к операциям даже при наличии сопутствующей патологи;
- отсутствие необходимости в госпитализации пациента для проведения операции и возможность покинуть клинику в день проведения вмешательства;
- минимальный период времени, необходимый для восстановления полной трудоспособности пациента;
- отсутствие осложнений, привычных при хирургических вмешательствах с нарушением целостности глазного яблока;
- приемлемая стоимость операции.
Основные цели и задачи операций:
- восстановить эластичность влагалища;
- вернуть нормальный размер женского полового органа и его функцию;
- восстановить опущение внутренних органов;
- улучшить качество половой жизни пациентки;
- восстановить психоэмоциональное состояние женщины;
- устранить неконтролируемый метеоризм, недержание мочи и др.
Показания к леваторопластике:
- цистоцеле при пролапсе влагалища;
- частичное выпадение матки и опущение стенок влагалища с формированием ректоцеле;
- выраженная слабость мышц тазового дна у пациенток до 60 лет;
- пожилой возраст на фоне тяжелого соматического статуса, когда нужна операция минимального объема;
- выпадение половых органов в сочетании с дисплазией шейки матки, большой миомой, новообразованием яичника и другими гинекологическими заболеваниями.
Причины возникновения и течение болезни
Причиной возникновения хронического ринита являются нарушения в слизистой носовой полости, которые обусловлены частыми острыми воспалительными процессами в носовой полости, неблагоприятными воздействиями среды: сухой, горячий и запыленный воздух, длительные воздействие холода, пары ртути, азотной и серной кислоты, воздействие радиации.
На развитие хронического ринита оказывают влияние:
- Заболевания почек, сердечнососудистой и эндокринной систем;
- Функциональные изменения нервной системы;
- Воспаления в полости носа, его пазухах и носоглотке;
- Наследственные предпосылки;
- Пороки развития;
- Различные травмы;
- Хронический тонзиллит;
- Очень длительный прием сосудосуживающих капель.
Выделяют следующие формы хронического ринита: катаральную, гипертрофическую и атрофическую.
Для катаральной формы свойственны изменения в эпителиальном слое и подэпителиальном слоях, которые проявляются в виде:
- истончения покровного эпителия;
- перерождении мерцательного цилиндрического эпителия в плоский;
- увеличения бокаловидных желез;
- расширения слизистых желез.
При длительном течении заболевания может возникнуть склероз в подэпителиальном слое.
При гипертрофическом хроническом рините наблюдается пролиферативный процесс (процесс разрастания ткани). Эпителий диффузно утолщен, а местами увеличен в размерах. Наблюдается утолщение базальной мембраны. В области расположения желез и в подэпителиальном слое начинается фибропластический процесс. Фиброзная ткань давит на пещеристые сплетения раковин, способствует их расширению и новообразованию сосудов. От сдавливания протоков желез могут образовываться кисты.
При атрофической форме хронического ринита выделяют: неспецифический атрофический ринит, и специфический (озена). При неспецифическом атрофическом рините наблюдаются следующие изменения в слизистой оболочке: отсутствует слизь, исчезают бокаловидные железы, теряет реснички цилиндрический эпителий. В поздних стадиях в подэпителиальном слое возникают воспалительные инфильтраты (скопление клеточных элементов с примесью крови и лимфы), наблюдаются изменения слизистых желез и кровеносных сосудов.
К отдельной форме хронического ринита отнесен вазомоторный ринит с нейровегетативной (рефлекторной) формой. На развитие этой формы влияет нарушение нервных механизмов с возникновением гиперпластической реакции слизистой оболочки: выстилающий эпителий утолщается, увеличивается количество бокаловидных желез, наблюдается отечность подлежащего слоя и расширение кровеносных сосудов. Со временем возникает коллагеноз (поражение соединительной ткани).
В течении острого ринита выделяют три стадии:
- Сухая стадия раздражения: беспокоит чувство напряжения, зуд полости носа, чихание и слезотечение, головная боль, общее недомогание, небольшое повышение температуры тела. Продолжительность — от нескольких часов до двух дней.
- Стадия серозного отделяемого: из носа появляются обильные водянистые выделения. Это сочетается с заложенностью носа, затрудненным носовым дыханием, снижением обоняния, гнусавостью.
- Стадия слизисто-гнойного отделяемого (разрешения). Густые слизисто-гнойные выделения, количество их уменьшается, но заложенность носа по-прежнему беспокоит.
Продолжительность острого ринита — 7-10 дней. Острый ринит может осложниться воспалением придаточных пазух носа (гайморитом, фронтитом, этмоидитом), отитом, воспалением глотки, гортани, бронхов и легких. Если с начала заболевания прошло 7 дней, а улучшение не наступает, следует срочно обратиться к врачу! В раннем детском возрасте воспаление при остром рините обычно распространяется на глотку, развивается острый ринофарингит. Нередко воспалительный процесс переходит на гортань, трахею и бронхи. У маленьких детей острый ринит – серьезное заболевание, значительно ухудшающее общее состояние ребенка, и очень часто сопровождающееся осложнениями. Ринит у грудных детей требует обязательного наблюдения врача!
Переломы плечевой кости
Лечение ринита
Что делать, когда заложен нос?
Каждый понимает, какие неудобства доставляет заложенный нос. Лечение должно быть комплексным.
Схема лечения ринита включает следующие меры:
- устранение возможных эндо — и экзогенных факторов, вызывающих и поддерживающих ринит;
- медикаментозная терапия применительно к каждой форме ринита;
- хирургическое вмешательство по показаниям (например, при искривлении перегородки носа);
- физиотерапия и климатолечение.
Консервативное лечение ринита
Консервативная терапия включает следующие методы:
- Ультразвуковые и инжекционные ингаляции лекарственных веществ в полость носа.
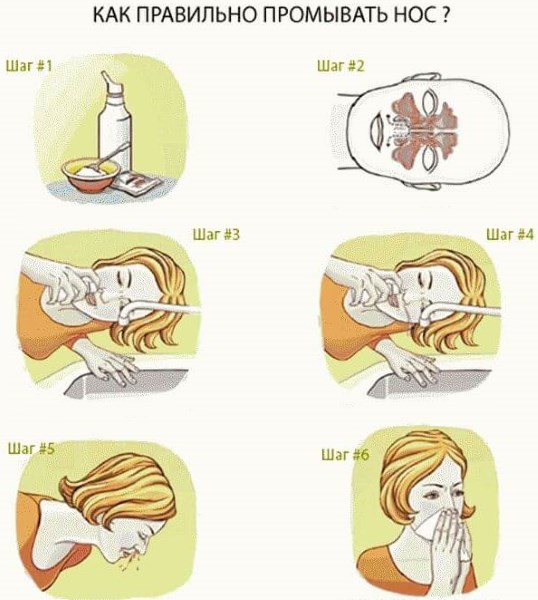
- Промывание носа и носоглотки лекарственными веществами с использованием отсоса – аспиратора.
- Фотодинамическая терапия – уникальный метод лечения ринита, основанный на применении фоточувствительного лекарственного вещества фотодитазина в виде геля, с последующей активацией его лазерным облучением полости носа. Препарат накапливается в «больных» клетках, после лазерного облучения выделяется большое количество кислорода, который вызывает гибель повреждённых клеток, оказывает мощное антисептическое, противоспалительное действие. Происходит уменьшение носовых раковин в объеме, улучшается носовое дыхание, прекращаются выделения. В результате терапии Вы наконец-то сможете избавиться от заложенности носа. Процедура абсолютно безболезненна и занимает 1,5-2 часа. Работоспособность не страдает. На курс обычно требуется 2-3 процедуры.
- Аппликации лекарственных препаратов на слизистую оболочку полости носа.
1
Ингалятор Sinus Pari
2
Промывание носа и носоглотки
3
Фотодинамическая терапия в МедикСити
Хирургическое лечение ринита
Иногда без хирургического лечения ринита обойтись нельзя. В этом случае выбор рациональной хирургической тактики основан на степени гипертрофии носовых раковин и нарушения носового дыхания. Все методики, применяемые в нашей клинике, являются максимально щадящими.
Хирургическое лечение ринита включают следующие манипуляции:
- Радиоволновая коагуляция нижних носовых раковин – наиболее щадящий метод лечения вазомоторного и гипертрофического ринита. После анестезии слизистой оболочки в носовую раковину вводится электрод с 2-мя тонкими иглами. Под воздействием радиоволны происходит уменьшение носовой раковины буквально «на глазах», носовое дыхание улучшается уже в момент манипуляции. Процедура занимает около 15 мин. и практически безболезненна.
- Лазерная коагуляция – контактное воздействие лазером на рефлексогенные зоны слизистой оболочки носа или на всю поверхность нижней носовой раковины. Процедура эффективна, однако следует отметить наличие длительного восстановительного периода (около 1-2 недель), а также большее повреждение слизистой оболочки, чем при радиоволновом лечении.
- Пластика нижних носовых раковин.
При необходимости вмешательства на носовых раковинах во многих клиниках до сих пор нередко производится такая деструктивная операция, как конхотомия, приводящая впоследствии к грубым анатомическим и функциональным расстройствам. Пластика нижней носовой раковины является альтернативой этой калечащей операции. Очень часто осуществляется подслизистая вазотомия, при которой производят отслойку слизистой оболочки с разрушением сосудистых сплетений, являющихся причиной заложенности носа. Иногда операция дополняется отведением раковины в сторону, что позволяет значительно расширить носовые ходы и восстановить нормальный ток воздуха в полости носа. Возможно, также частичное удаление задних концов нижних носовых раковин, которое проводится специальным инструментом – носовой петлей, либо путем биполярной коагуляции и радиоволновой хирургии, при которых происходит сокращение отдельных участков гипертрофированной слизистой оболочки носовых раковин. Выбор конкретного метода вмешательства индивидуален и осуществляется непосредственно хирургом.
Ведущие врачи
-
Гиниятов Анвар Ринатович
Травматолог-ортопед
Дунайский пр., 47
-
Учуров Игорь Федорович
Ведущий травматолог-ортопед
Выборгское шоссе, 17-1
-
Белоусов Евгений Иванович
Травматолог-ортопед
пр. Ударников, 19
-
Данилкин Алексей Валерьевич
Травматолог
пр. Ударников, 19
-
Гребенюк Михаил Викторович
Ортопед-травматолог
Выборгское шоссе, 17-1
-
Урбанович Сергей Иванович
Детский хирург, ожоговый хирург
ул. Маршала Захарова, 20, Выборгское шоссе, 17-1
-
Панфилов Артем Игоревич
Травматолог-ортопед
ул. Маршала Захарова, 20
Посмотреть всех
-
Никитин Александр Владимирович
Дунайский пр., 47
-
Попов Евгений Сергеевич
Выборгское шоссе, 17-1
-
Карпушин Андрей Александрович
Дунайский пр., 47
-
Колядин Максим Александрович
Дунайский пр., 47
-
Карапетян Сергей Вазгенович
Дунайский пр., 47
-
Митин Андрей Викторович
пр. Ударников, 19
-
Гарифулин Марат Сагитович
Дунайский пр., 47
-
Зимин Денис Витальевич
Выборгское шоссе, 17-1
-
Ангельчева Татьяна Аврамовна
пр. Ударников, 19
-
Борисова Ольга Михайловна
Дунайский пр., 47
-
Дергулев Игорь Олегович
Дунайский пр., 47
-
Егоров Александр Анатольевич
Выборгское шоссе, 17-1
-
Кикаев Адлан Олхозурович
ул. Маршала Захарова, 20
-
Козлов Игорь Андреевич
ул. Маршала Захарова, 20
-
Кустиков Антон Александрович
ул. Маршала Захарова, 20
-
Петров Артем Викторович
Дунайский пр., 47
Популярные вопросы
Можно ли делать перевязку маточных труб после кесарева сечения?
Да, можно. Более того, чаще всего перевязку труб предлагают сделать женщинам во время второго или третьего кесарева сечения. Связано это с тем, что в это время к трубам открывается доступ и впоследствии не потребуется снова делать радикальный разрез или обеспечивать лапароскопический доступ к органам. При этом следующие беременности в таких обстоятельствах могут спровоцировать серьезные последствия, которые несут опасность для жизни и здоровья женщины. Поэтому во многих случаях перевязка после кесарева необходима.
Можно ли забеременеть после перевязки маточных труб?
Перевязка маточных труб – серьезная операция и крайняя мера предотвращения беременности, которая имеет необратимый характер. Поэтому вмешательство можно делать лишь в том случае, если женщина абсолютно уверена в том, что в будущем не захочет больше иметь детей. Согласно клиническим данным, естественное зачатие после перевязки наступает только у пяти женщин из тысячи и лишь в том случае, если операция была сделана неправильно. Если женщина с перевязанными маточными трубами хочет забеременеть, наиболее доступным вариантом оплодотворения является ЭКО. При этом существует также операция по восстановлению маточных труб. Это сложная реконструкция, которая подходит далеко не всем пациенткам и приносит желаемый эффект в 70-80% случаев.
Прогнозы и реабилитация после хирургического лечения
Выбор метода удаления и анестезии
Выбор метода удаления полипов зависит от показаний и противопоказаний. Перед тем, как назначается оперативное вмешательство, пациент проходит обследование и делает компьютерную томографию. Далее врач тщательно изучает место локализации процесса. Если он ограничен носовой полостью и клетками решетчатого лабиринта, назначается полипотомия под местной анестезией, одновременно с гормональными препаратами, необходимыми для ремиссии. Если процесс находится во всех околоносовых пазухах, проводится полисинусотомия под общим наркозом.
При противопоказаниях к наркозу объем операции уменьшается. Хирургическое вмешательство будет направлено только на удаление полипов из полости носа и на улучшение носового дыхания.
Противопоказаниями может быть:
- беременность;
- тяжелые хронические (врожденные либо приобретенные) соматические заболевания.
Решение о проведении операции под наркозом принимается после тщательного обследования больного совместно с терапевтом и анестезиологом.
Время операции взаимосвязано с распространенностью процесса. Если это единичный полип, то под местной анестезией операция займет не более 15 минут, а если полипозный процесс локализуется не только в полости носа, но и в околоносовых пазухах, длительность операции может составить один час и более.
В нашей клинике применяются лучшие методы хирургических вмешательств при полипозе носа и полипозном риносинусите:
- радиоволновая полипотомия
- лазерная полипотомия
- эндоскопическая шейверная полипотомия (с помощью микродебридера), при необходимости дополняемая вмешательствами на околоносовых пазухах и их соустьях (полисинусотомия, FESS-functional endoscopic sinus surgery).
В клинике работают оториноларингологи, владеющие всеми методиками хирургических вмешательств. Объем хирургического вмешательства и способ анестезии выбирается врачом после осмотра и тщательного обследования пациента.
Другие заболевания из группы Болезни уха и сосцевидного отростка:
| Абсцесс мозга |
| Абсцесс мозжечка |
| Адгезивный средний отит |
| Адгезивный средний отит |
| Ангина Людвига |
| Ангина при кори |
| Ангина при скарлатине |
| Ангина язычной миндалины |
| Аномалии развития носа |
| Аномалии развития околоносовых пазух |
| Атрезия полости носа |
| Болезнь Меньера |
| Воспалительные заболевания среднего уха |
| Врожденная преаурикулярная фистула (околоушной свищ) |
| Врожденные аномалии развития глотки |
| Гематома и абсцесс носовой перегородки |
| Гипервитаминоз К |
| Гипертрофия лимфоидной ткани глотки |
| Гортанная ангина |
| Дифтерия глотки |
| Дифтерия полости носа |
| Зигоматицит |
| Злокачественные опухоли наружного уха |
| Злокачественные опухоли среднего уха |
| Изъязвление носовой перегородки |
| Инородные тела носа |
| Инородные тела уха |
| Искривление носовой перегородки |
| Кисты околоносовых пазух |
| Лабиринтит |
| Латентный средний отит у детей |
| Мастоидит |
| Мастоидит |
| Мирингит |
| Мукоцеле |
| Наружный отит |
| Наружный отит |
| Невринома преддверно-улиткового нерва |
| Нейросенсорная тугоухость |
| Носовое кровотечение |
| Ожоги и отморожения носа |
| Опухоли носа и околоносовых пазух |
| Орбитальные осложнения заболеваний носа и околоносовых пазух |
| Остеомиелит верхней челюсти |
| Острый гайморит |
| Острый гнойный средний отит |
| Острый первичный тонзиллит |
| Острый ринит |
| Острый синусит |
| Острый средний отит у детей |
| Острый средний серозный отит |
| Острый сфеноидит |
| Острый фарингит |
| Острый фронтит |
| Острый этмоидит |
| Отоантрит |
| Отогенный абсцесс мозга |
| Отогенный менингит |
| Отогенный сепсис |
| Отомикоз |
| Отосклероз |
| Парез лицевого нерва |
| Перихондрит наружного уха |
| Перфорация барабанной перепонки |
| Петрозит |
| Поражение полости носа при гриппе |
| Поражение полости носа при коклюше |
| Поражение полости носа при кори |
| Поражение полости носа при цереброспинальном менингите |
| Пороки развития уха |
| Профессиональные болезни уха |
| Ретроназальная ангина (острый аденоидит) |
| Рецидивирующий средний отит у детей |
| Ринит аллергический |
| Ринит атрофический |
| Ринит вазомоторный |
| Ринит простой хронический катаральный |
| Риногенный арахноидит |
| Риногенный менингит |
| Риносинусогенные внутричерепные осложнения |
| Рожа носа |
| Серная пробка |
| Серная пробка |
| Синдром Гольденара |
| Синдром Конигсмарка |
| Синдром Тричер-Коллинза (Франческетти) |
| Синехии носа |
| Синусит хронический |
| Скарлатинозное поражение полости носа |
| Субдуральный (внутриоболочечный) абсцесс |
| Субдуральный абсцесс |
| Тимпаносклероз |
| Тимпаносклероз |
| Травмы внутреннего уха |
| Травмы глотки |
| Травмы наружного уха |
| Травмы околоносовых пазух |
| Травмы среднего уха |
| Травмы уха |
| Тромбоз пещеристого синуса |
| Туберкулез уха |
| Тубоотит (евстахиит) |
| Фурункул преддверия носа |
| Холестеатома наружного уха |
| Хронические воспалительные заболевания полости носа |
| Хронический гнойный средний отит |
| Хронический гнойный средний отит |
| Экзема наружного уха |
| Экзема преддверия носа |
| Экссудативный средний отит |
| Экстрадуральный абсцесс |
| Экстрадуральный абсцесс |
| Язвенно-пленчатая ангина Симановского-Плаута-Венсана |
3.Симптомы и диагностика
Клиническая картина хронического гипертрофического ринита включает постоянную заложенность носа (вплоть до полной блокировки носового дыхания в тяжелых случаях), снижения обонятельной чувствительности, – опять же, иногда до степени аносмии, утраты обоняния, – нарушения фонации и артикуляции (гнусавость, нечеткость речи), слизистые или гнойные выделения из носовых ходов. Невозможность полноценного дыхания носом приводит к гипоксии и каскаду вторичных нарушений: частые инфекции дыхательных путей, диссомния (нарушенный сон), утомляемость, снижение работоспособности, эмоциональная неустойчивость и мн.др.
Одной из отличительных и диагностически значимых особенностей гипертрофического ринита является отсутствие положительной реакции на закапывание вазоконстрикторов – сосудосуживающих и анемизирующих («обескровливающих») растворов.
Помимо стандартной риноскопии, сбора жалоб и анамнеза, назначается риноманометрия, проба сократимости носовых раковин, рентгенография, КТ, эндоскопия и/или другие методы исследования, выбор которых определяется конкретными показаниями в индивидуальном случае.
Симптомы
- заложенность носа (периодически или все время). Тяжело дышать может быть и через обе пазухи, и поочередно – закладывает то одну сторону, то другую;
- периодические сильные слизистые выделения;
- общая слабость, упадок сил;
- зуд и жжение в носу;
- чувство давления в носовой полости, синусах;
- приступы чихания;
- иногда появляется хроническая боль в горле (из-за стекания слизи на заднюю стенку горла);
- храп;
- пониженное обоняние;
- частые фарингиты, ларингиты, трахеиты.
У людей, болеющих вазомоторным ринитом, возникают приступы – симптомы обостряются, напоминая обычную простуду. Такие эпизоды длятся от нескольких часов до нескольких дней. Потом самочувствие стабилизируется до появления следующего обострения.
Классификация
В зависимости от распространенности гипертрофический ринит может быть ограниченным или диффузным. В соответствии с характером патологических изменений выделяют такие формы заболевания:
- кавернозная, или сосудистая: связана с нарушенной регуляцией тонуса сосудов, кровоснабжающих слизистую; заложенность появляется в положении лежа на боку, при повороте головы нарушается носовое дыхание с другой стороны;
- фиброзная: вследствие длительного воспаления развивается избыточное образование соединительной ткани, утолщаются задние отделы нижних раковин носа;
- поликистозная: разрастание ткани в передней части средней носовой раковины;
- сосочковая: образование в задних отделах носовых раковин разрастаний, напоминающих ягоду малины, вызывающее постоянную заложенность и выделения из носа;
- костная: утолщение основы носовых раковин.
Нередко наблюдается смешанная форма патологии. Точное распознавание варианта заболевания необходимо для выбора наиболее эффективного лечения гипертрофического ринита.
Диагностика
Для выявления хронической формы риносинусита врачу потребуется опросить вас, провести физический осмотр, риноскопию (осмотр при помощи носового зеркала). Но для определения тактики лечения потребуется провести дополнительные исследования.
Дополнительные методы диагностики:
- Эндоскопия. Гибкая и мягкая трубка (эндоскоп) с фиброоптическим светом позволяет врачу видеть носовые ходы, область синусоназальных соустий и иногда внутреннюю часть ваших пазух.
- Рентгеновская томография. Изображения, сделанные компьютерным томографом (КТ), могут показать детали ваших верхнечелюстных пазух и носовой области. Врач определит объем и характер поражения пазух, оценит проходимость синусоназальных сообщений.
- Посев со слизистой на флору. Позволяет выяснить инфекционную причину (если она есть) воспаления пазух (грибы, бактерии) и назначить необходимое лечение.
- Обследование на аллергию. Если врач подозревает, что состояние вызвано аллергией, вам потребуется пройти обследование на аллергию (риноцитограмма, сдать IgE крови, эозинофильный катионный белок).