Эндокринная система
Содержание:
- Киста шишковидной железы
- Эндокринные железы:
- Когда используется анализ стероидных гормонов слюны
- Гипофиз и гипоталамус
- Прогестерон – гормон, необходимый для выполнения основных задач, овуляции и беременности
- «Созревание» эндокринной системы или «береги эндокринку смолоду».
- Способ выделения секрета
- Особенности эндокринологии
- Описание
- Характеристика воздействия гормонов на организм
- Мелатонин, самый важный гормон, вырабатываемый шишковидной железой
- Тиреотоксикоз
- Органы секреции половой системы
Киста шишковидной железы
Киста шишковидной железы довольно часто диагностируется как заболевание.
Шишковидная киста является очень благоприятным опухолевым поражением, которое не распространяется на другие органы. Такая киста заполнена воспалительными клетками (лейкоцитами, лимфоцитами и макрофагами). Обычно окружена нежным эпителием. Выделить однозначные причины ее образования сложно. Чаще всего возникает у молодых людей, когда шишковидная железа претерпевает множество преобразований. Это вызывает в органе некоторые изменения.
Киста шишковидной железы протекает бессимптомно, но когда она оказывает слишком большое давление на структуры мозга, поэтому могут появиться следующие симптомы:
- длительные мигрени (до 72 часов);
- проблемы с правильным зрением, косоглазие;
- нарушение сна;
- нарушения бодрствования.
 Длительная мигрень
Длительная мигрень
Это заболевание очень часто выявляется только при компьютерной томографии или магнитно-резонансной томографии, проводимой при диагностике других заболеваний. Лечение кисты шишковидной железы в основном он заключается в устранении симптомов и боли. За таким состоянием должен систематически наблюдать врач. Очень часто киста рассасывается или значительно уменьшается в размерах, но если поражение разрастается, требуется хирургическое вмешательство.
Эндокринные железы:
1. Гипофиз – это особенная железа, так как она не просто вырабатывает гормоны, но и воздействует на их производство другими железами в одном организме. Располагается гипофиз у основания головного мозга и соединяется с гипоталамусом группой нервных волокон. Вместе (гипофиз и гипоталамус) осуществляют контроль процессов метаболизма по всему организму, тем самым обеспечивая все органы необходимыми веществами для полноценной деятельности.
2. Щитовидная железа находится на уровне гортани.
3. Паращитовидные железы, которые расположены рядом с щитовидной железой.
4. Поджелудочная железа – самая большая среди всех. Она – это две железы в одной. Инсулин – гормон вырабатываемый поджелудочной железой, заболевания из-за нарушения работы поджелудочной могут быть серьезными, одно из которых — сахарный диабет. Характерные поджелудочной железе заболевания – острый панкреатит, хронический панкреатит, опухоль, липоматоз. Если возникают проблемы с поджелудочной железой, лечение должно быть начато вовремя, во избежание развития необратимых процессов или перехода болезни в хроническую форму. В любом случае при проблемах с поджелудочной железой лечение дополняется строгой диетой.
Нарушения в любой зоне эндокринной системы может привести ко многим нарушениям процессов в организме. Эндокринология – раздел медицины, занимающийся изучением эндокринной системы. Наблюдаться за состоянием ЭС, проводить профилактику, диагностировать заболевания и лечить их можно под наблюдением врача-эндокринолога. Хороший эндокринолог поможет диагностировать само расстройство и причину расстройств в функционировании ЭС и подберет нужное лечение.
Эндокринология в Иркутске и консультация у хорошего эндокринолога доступны в клинике «Для всей семьи». Квалифицированные специалисты нашей клиники смогут провести подробную консультацию, обследование и лечение.
Вы можете в любое удобное для Вас время записаться на прием и получить подробную консультацию специалиста: 1) по тел.: +7 (3952) 390 — 292; 404 — 200 (Железнодорожная 2-я,74) 2) по тел.: +7 (3952) 205-749; 723 — 749 (Карла-Либкнехта, 152)
Когда используется анализ стероидных гормонов слюны
Данный анализ может быть назначен при
-
патологиях надпочечников или половых желез (таких, как аномалии развития, новообразования, воспалительные процессы и т.д.);
-
нарушении полового созревания (как при преждевременном развитии, так и при задержке)
-
нарушениях менструального цикла;
-
бесплодии (как женском, так и мужском);
-
патологии беременности;
-
гинекомастии или эректильной дисфункции.
Данные анализа могут быть использованы для:
-
контроля лечения гормональными препаратами;
-
дифференциальной диагностики нарушений обменных процессов (для исключения или подтверждения их гормонального происхождения).
Гипофиз и гипоталамус
Практически все функции желез внутренней секреции напрямую зависят от полноценной работы гипофиза (состоит из 2-х частей), занимающего главенствующее место в эндокринной системе. Данный орган расположен в области черепа (его клиновидной кости) и снизу имеет крепление к головному мозгу. Гипофиз регулирует нормальную работу щитовидной железы, паращитовидки, всей половой системы, надпочечников.
Головной мозг разделён на отделы, одним из которых является гипоталамус. Он полностью контролирует работу гипофиза, а также от его нормального функционирования зависит нервная система. Гипоталамус улавливает и интерпретирует все сигналы работы внутренних органов человеческого организма, на основе этой информации он регулирует работу органов, которые вырабатывают гормоны.
Железы внутренней секреции человека производит передняя часть гипофиза под руководством команд гипоталамуса. Влияние гормонов на эндокринную систему представлено табличным форматом:
| Наименование гормона | Воздействие на организм |
| Адренокортикотропный | Регулировка работы надпочечниковой коры |
| Тиреотропный | Обеспечивает работу щитовидной железы |
| Фолликулостимулирующий гонадотропный (ФСГ) | Регулирует работу половых желёз (участвует в созревании яйцеклетки у женщин) |
| Гонадотропный (ЛГ) | Дополняет функции ФСГ (участвует в процессе овуляции) |
Кроме указанных выше веществ, передняя часть гипофиза выделяет несколько других гормонов, а именно:
- Соматотропный (ускоряет белковое производство внутри клетки, влияет на синтез простых сахаров, расщепление жировых клеток, обеспечивает полноценное функционирование организма);
- Пролактиновый (синтезирует молоко внутри молочных каналов, а также притупляет действие половых гормонов в лактационный период).
Нейрогипофиз
Нейрогипофизом называется вторая часть гипофиза, которая служит хранилищем определённых биологических веществ, вырабатываемых гипоталамусом. Железы внутренней секреции человека вырабатывают гормоны вазопрессин, окситоцин, накапливающиеся в нейрогипофизе и через некоторое время выбрасываются в кровеносную систему.
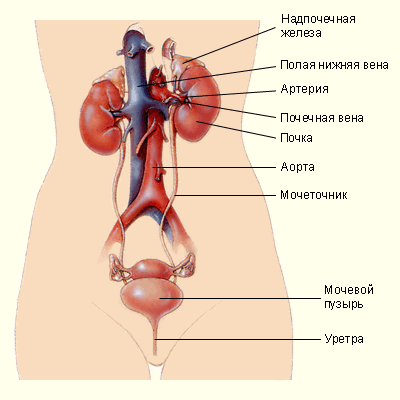
Вазопрессин напрямую влияет на работу почек, выводя из них воду, предотвращая обезвоживание организма. Этот гормон сужает кровеносные сосуды, прекращая кровотечение, способствует увеличению давления крови в артериях и поддерживает тонус гладких мышц, опоясывающих внутренние органы. Вазопрессин влияет на человеческую память, осуществляет контроль над агрессивным состоянием.
Железы внутренней секреции выделяют гормон окситоцин, стимулирующий работу желчного, мочевого пузырей, кишечной и мочеточной систем. Для женского организма окситоцин оказывает значительное влияние на сокращение маточной мускулатуры, регулирует процессы синтеза жидкости в молочных железах, его доставку для питания грудного малыша после родов.
Прогестерон – гормон, необходимый для выполнения основных задач, овуляции и беременности
Прогестерон, упомянутый в связи с эстрогенами, является не менее важным женским гормоном.
Прогестерон
Прогестерон, когда-то называемый лютеином, секретируется яичниками, а точнее желтым телом на лютеиновой и ранних стадиях беременности, а также плацентой на более поздних стадиях беременности. В меньшей степени он вырабатывается в коре надпочечников и центральной нервной системе.
За что отвечает этот чрезвычайно важный женский половой гормон? Основные задачи прогестерона:
- контроль и регулирование менструального цикла,
- влияние на наступление овуляции,
- подготовка слизистой оболочки матки к поступлению и имплантации оплодотворенной яйцеклетки,
- сохранение беременности на протяжении всего ее срока,
- расслабление увеличивающейся матки во второй половине беременности и торможение ее сокращений,
- поддержание правильного строения и функции шейки матки во время беременности,
- подавление чрезмерного роста эндометрия под действием эстрогенов,
- в сочетании с эстрадиолом, стимулирует молочную железу и подготавливает ее к лактации.
Влияние прогестерона на организм женщины зависит в первую очередь от фазы менструального цикла.
Во время фолликулярной фазы уровень прогестерона низкий, и яичники в основном вырабатывают эстроген. Его уровень повышается в начале овуляции, что является признаком самой овуляции. Наивысший уровень прогестерона достигается, когда яйцеклетка превращается в желтое тело.
Если эмбрион не оплодотворяется и не имплантируется, концентрация прогестерона снижается и наступает так называемая лютеолиз желтого тела. В физиологических условиях резкое снижение уровня прогестерона приведет к менструальному кровотечению.
Нетрудно заметить, что уровень прогестерона постоянно колеблется. Нормы прогестерона на отдельных этапах цикла следующие:
- в фолликулярной фазе: 0,28–0,72 нг / мл,
- в околовуляторной фазе: 0,64–1,63 нг / мл,
- в лютеиновой фазе: 4,71–18,0 нг / мл.
Концентрация прогестерона при беременности разная и составляет:
- в первом триместре: 11,0-44,3 нг / мл,
- во втором триместре: 25,4-83,3 нг / мл,
- в третьем триместре: 58,7–214 нг / мл.
Во время менопаузы низкий уровень прогестерона (по данным анализов).
Как слишком низкий, так и слишком высокий уровень прогестерона может привести к нарушению основных функций организма. Дефицит прогестерона – одна из самых частых причин проблем с фертильностью.
Когда его мало:
- менструация становится нерегулярной, более обильной;
- могут быть сильные боли внизу живота, спазмы матки, кровянистые выделения или вагинальное кровотечение;
- есть проблема с беременностью;
- видны проблемы со слишком сухой кожей и чрезмерным выпадением волос;
- возможно усиление симптомов предменструального синдрома (ПМС);
- беременность может закончиться выкидышем.
Причиной слишком низкого уровня прогестерона может быть дефицит желтого тела или проблемы с плацентой, дисфункция гипофиза или гипоталамуса или отравление при беременности. Если избыток прогестерона не связан с физиологическими изменениями, такими как беременность или лютеиновая фаза, это может указывать на ряд нарушений, в том числе на:
- отказ печени,
- синдром поликистоза яичников,
- надпочечниково-генитальный синдром,
- рак яичников или надпочечников.
Синдром поликистоза яичников
На слишком высокий уровень прогестерона может указывать отек, вызванный задержкой воды в теле или варикозным расширением вен.
«Созревание» эндокринной системы или «береги эндокринку смолоду».
27.04.201112:28
«Становление» эндокринной системы происходит постепенно, как и большинства органов и систем.Самое первое — это процесс роста и последующего за ним «округления»(то есть набора веса после «скачка роста»). Здесь главное не пропуститьотставание в росте, вовремя выяснить причины и скорректировать
Поэтому родителям тоже необходимо следить за темпом роста ребёнка (особенно если ребёнок вырос менее 3 см в год, отстаёт от сверстников в росте на 2-3 года).В «периоды округления» (это возраст 1-5 лет, 8-10 лет) важно не перекармливать ребёнка, не закладывая тем самым основы будущего ожирения. Не надо до 5-6 лет кормить с общего стола пищей богатой усилителями вкуса, приправами, полуфабрикатами
Не ленитесь готовить ребёнку отдельно. Его ферментная система ещё недостаточно «дозрела», чтобы принять такую пищу.Для Санкт- Петербурга важно также не пропустить патологию щитовидной железы, которая у жителей города может развиваться уже с 5-6 летнего возраста. Это знаменитый АИТ (аутоиммунный тиреоидит) и сопровождающий его гипотиреоз.Узловой зоб, если он присутствует у родственников, «закладывается» с подросткового возраста, как и ДТЗ (диффузно-токсический зоб). Я имею в виду именно приобретённую патологию, а не врождённую.Следующей ступенью развития будет развитие половой системы. Да, тема деликатная, но требует обсуждения. Для девочек главным будет: научить их гигиене собственного тела, наладить режим учёба-отдых, так как избыток стресса и чрезмерные умственные перегрузки могут заложить основы, предменструального синдрома в будущем, альгодисменореи (болезненных mensis), даже эндометриоза. Необходимо проводить беседы о половом поведении (лучше чтобы это делал детский психолог), контрацепции, в период полового созревания отвести на прием к детскому гинекологу.В ранний детский период как можно раньше отучить девочку от памперса, не провоцировать развитие энуреза, вагинита, цистита и т.д.Для мальчиков всё немного сложнее. За их половым развитием необходимо следить с периода новорождённости, так как некоторые патологии без ущерба для здоровья можно скорректировать только до 4-5 лет. Важно не пропустить такие аномалии: эктопию яичка (располежение вне мошонки),крипторхизм (неопущение в паховый канал), гипоплазию яичка (недоразвитие), микропенис, варикоцеле (расширение вен мошонки) и др. Многие из этих аномалий лечатся только операцией, которую надо проводить как можно раньше. Нераспознанная вовремя патология этих органов чревата отклонениями развития половых органов, нарушением половой функции и бесплодием. Поэтому мальчик должен быть осмотрен детским урологом (андрологом) в такие возрастные периоды — 6 мес, 1год, 3 года, 5, 7, 11, 13, 15, 17 лет.И естественно, мальчик тоже должен с ранних лет быть обучен гигиене наружных половых органов.И для девочек, и для мальчиков, в последние годы характерно такое явление как ППР(преждевременное половое созревание). Основное последствие этого отклонения в будущем — низкорослость. Поэтому важно не пропустить: 1) у девочек — увеличение груди, или(и) раннее оволосение, и (или) начало mensis до 8 лет, 2) у мальчиков — увеличение яичек, пениса, оволосение до 8 лет. Это повод не для гордости — «мужик растёт», а для врачебного дообследования, так как это может быть не просто коституциональной особенностью, а более грубой патологией (например, опухолью ЦНС).С другой стороны: 1) у девочек отсутствие mensis в 16-17 лет, увеличение груди к 13-14 годам, 2) у мальчиков отсутствие увеличения яичек и оволосения к 14 годам, является признаком задержки полового развития, что тоже требует дообследования, особенно в сочетании с низкорослостью .Традиционно временем «полного созревания» человека считается возраст 18 лет, но на самом деле эндокринная система может «дозревать» до 20 — 23 лет. Это касается как роста, так и полового развития, «становления» веса.Я думаю было бы не лишним посетить эндокринолога до 18 лет, на ряду с такими специалистами как гинеколог, уролог и др.
Просмотров:5279
Способ выделения секрета
Различают Железы с мерокринным, апокринным и голокринным типами секреции. В большинстве Ж. продукты, вырабатываемые ими, выделяются в виде водных р-ров, которые проходят через плазмолемму (клеточную оболочку) гландулоцитов без ее повреждения и без нарушения цитоплазмы. Такая форма выделения называется мерокринной секрецией (мерокринными являются, напр., поджелудочная Ж., печень, слюнные Ж., эндокринные Ж.). В других случаях выделение секрета из гландулоцитов осуществляется путем экзоцитоза, т. е. экструзии (выдавливания, выталкивания) выработанных продуктов в виде либо жидких капель, либо более плотных гранул. Эти формы выделения секрета являются переходными к апокринному типу секреции, при к-ром секрет скапливается в выступах цитоплазмы, отшнуровывающихся в дальнейшем от клетки. Иногда таким путем отделяются микроворсинки вместе с заполняющими их гранулами секрета — микроапокринный тип секреции; чаще же из верхушек гландулоцитов выжимаются (а затем отрываются) более крупные цитоплазматические выступы, содержащие секрет, — макроапокринный тип секреции. Примером макроапокринных Ж. являются крупные потовые («а-железы»), молочная Ж.
Если секрет образуется в результате тотального превращения гландулоцита, который десквамируется (слущивается) в просвет концевого секреторного отдела Ж. (как это имеет место, напр., в сальных Ж. кожи), то такой способ секреции получает наименование голокринного.
Характер секреции может изменяться в зависимости от функционального состояния Ж. Так, в Ж. мерокринного типа иногда обнаруживается экструзия гранул секрета, т. е. признаки микроапокринной секреции. В некоторых мерокринных Ж., особенно в эндокринных (коре надпочечника, аденогипофизе), отдельные гландулоциты полностью подвергаются дистрофии; такой тип секреции называется голокринным. В начальных стадиях функционального возбуждения щитовидной железы констатируются явления, весьма близкие к апокринной секреции.
Особенности эндокринологии
Эндокринная система отвечает за гормональную регуляцию всего организма, которая осуществляется благодаря совместной работе инкреторных клеток, отдельных тканей и специальных желез. Железы внутренней секреции, или их еще называют эндокринными железами, направляют свою деятельность непосредственно на выделение гормонов, которые попадают напрямую в межклеточную и церебральную жидкость, а также становятся частью кровяного потока и химического состава лимфы.
Все железы внутренней секреции образуют ее систему и делятся на функциональные части:
- Железы в зоне внутренней секреции (Жвс) – помогают вырабатывать нужно число гормонов.
- Железы смешанной секреции – они имеют больше функциональных обязанностей и делятся по типу выделяемых гормонов.
- Железистые клетки – их роль заключается в формировании диффузной эндокринной системы. Они располагаются в тканях и органах по всему организму.
Каждая эндокринная железа внутренней секреции объединяется с центральной нервной системой (ЦНС) морфологической связью. Поэтому относится либо к центральной (например, гипофиз и гипоталамус), либо к периферической (например, щитовидная и половая железы) группе.
Описание
Физиология организма поддерживается с помощью гормонов – жидкостей эндокринных желёз, которые участвуют в обмене веществ, поддерживают рост и развитие организма. Нарушение работы желёз внутренней секреции приводит к сбою гормонального фона, что отражается на здоровье человека.
Эндокринные железы не имеют протоков и выделяют гормоны непосредственно в кровь. Поэтому они хорошо снабжаются кровью и пронизаны густой сеткой капилляров.
Рис. 1. Эндокринные железы.
Секреторные клетки могут входить в состав неэндокринных тканей и органов. Железы внутренней секреции и секреторные клетки изучает отдельная дисциплина – эндокринология.
Характеристика воздействия гормонов на организм
Гормоны желез внутренней секреции являются неотъемлемой частью работы всей системы организма и оказывают на него различные эффекты:
- Благодаря метаболическому эффекту гормон быстрее проникает в клетки за счет повышенной проницаемости мембран;
- Морфогенетический эффект характеризуется стимулированием роста скелета, дифференцировкой. В подобных случаях можно наблюдать изменения в развитии организма из-за наследственности;
- Кинетический эффект направлен на активизацию функциональной деятельности отдельных органов;
- Корригирующий эффект связан с изменением интенсивности функционирования органов даже без присутствия гормонов.
Мелатонин, самый важный гормон, вырабатываемый шишковидной железой
Мелатонин, синтезируемый шишковидной железой, действует как «указатель» на наши биологические часы. Цикл, по которому он выделяется шишковидной железой, влияет на сон ночью
Его правильное высвобождение очень важно для здоровья. Однако при сегодняшнем образе жизни этот ритм очень легко нарушить.
Так называемые «ночные перерывы» или ночные смены приводят к уменьшению выделения этого гормона шишковидной железой. Это не только приводит к более поздним проблемам с засыпанием, но также может повысить риск развития диабета, рака простаты и груди.
С возрастом активность шишковидной железы снижается , что может привести к проблемам с засыпанием у пожилых людей. Поэтому при бессоннице рекомендуются препараты, содержащие мелатонин. Однако следует помнить, что препараты с мелатонином следует применять исключительно после предварительной консультации с врачом-эндокринологом.
Тиреотоксикоз
Гормоны щитовидной железы (трийодтиронин, тироксин) стимулируют обмен веществ, их избыток приводитк повышению потребности в кислороде и энергии. Сердечная мышца к этому особенно чувствительна и начинает страдать в первую очередь: развивается дистрофия миокарда, как следствие – специфическая кардиомиопатия (“тиреотоксическое сердце”). Тиреоидные гормоны также оказывают на сердце “подстегивающее” влияние: увеличивают частоту сердечных сокращений, сердечный выброс.
Возможно развитие следующих симптомов:
- ощущение сердцебиения, учащенный пульс даже в состоянии покоя, выраженная утомляемость;
- повышение артериального давления, в особенности – систолического (“верхнее” давление), обычно стабильное, без кризов;
- нередко отмечается существенный разброс между значениями систолического и диастолического давления;
- при выслушивании сердечных тонов врач может определить характерные шумы, а ультразвуковое исследование сердца часто обнаруживает пролапс (провисание, выпячивание) митрального клапана;
- чаще всего присутствует т.н. синусовая тахикардия;
- если у пациента изначально имелась сердечная патология, на фоне тиреотоксикоза она усугубляется: приступы стенокардии, мерцательная аритмия, устойчивая к лекарственной терапии (у пожилых это иногда единственный симптом тиреотоксикоза).
Со временем стенки сердца утолщаются, расширяются его полости, сердечная мышца частично замещается соединительной тканью, формируется фиброз, нарушается сократительная способность сердца, что может привести к сердечной недостаточности, фибрилляции предсердий.
Лечение:
- медикаментозное – тиреостатики, бета-блокаторы, сердечные гликозиды, диуретики, антиагреганты и др.;
- радиойодтерапия;
- к хирургическому вмешательству прибегают в тяжелых случаях, при низкой эффективности консервативного лечения – выполняется так называемая субтотальная резекция щитовидной железы – т.е. удаление большей ее части. Гипотиреоз
При пониженной функции щитовидной железы частота сердечных сокращений, сердечный выброс, артериальное давление, напротив, снижаются. Изменяется липидный состав крови, отмечается повышенное содержание холестерина, распространенный атеросклероз, в особенности сосудов сердца. Формируется специфическая кардиомиопатия – «гипотиреоидное» или «микседематозное сердце».
Возможно появление следующих симптомов:
- редкий слабый пульс;
- боли в области сердца;
- систолическое давление обычно понижено, в то время как диастолическое может оставаться нормальным;
- иногда возможно развитие сопутствующей гипертонии;
- общая отечность;
- слабость, вялость, остановки дыхания во сне;
- рентгенографическое исследование выявляет увеличение размеров сердца.
Самым распространенным видом аритмии при гипотиреозе является синусовая брадикардия. Страдает сократительная функция сердца, есть риск развития сердечной недостаточности. В мышечной стенке и в сердечной сумке скапливается слизистая жидкость, развивается муцинозный отек, также затрудняющий кровоснабжение сердца, все это может приводить к появлению очагов ишемии, повышению риска развития инфаркта.
Лечение:
- Основное лечение – заместительная терапия тиреоидными гормонами;
- При сопутствующей артериальной гипертензии – гипотензивные препараты, диуретики;
- Существуют и хирургические инновационные методы – например, трансплантация донорских клеток щитовидной железы.
Органы секреции половой системы
Половые железы тоже относятся к эндокринной системе и состоят из:
- Семенников и яичек (мужчины) – синтезируют андрогенные гормоны;
- Яйцеклеток (женщины) – производят эндогенные гормональные вещества.
Они обеспечивают нормальную работу половой системы, участвуют в: образовании вторичных половых признаков, обуславливают строение костей, мышечного каркаса, роста волосяного покрова на теле, уровне жировой прослойки, форме гортани.
Половые гормоны имеют особое значение для общего состояния организма
Оказывают влияние на процессы формообразования, особенно это можно заметить, обратив внимание на кастрированных домашних животных
Гормоны половой системы принимают активное участие в синтезе сперматозоидов, яйцеклеток и выводе по каналам половых протоков в их соответствии. Только полноценное функционирование всей гормональной (эндокринной) системы является залогом здоровой и полноценной жизни.