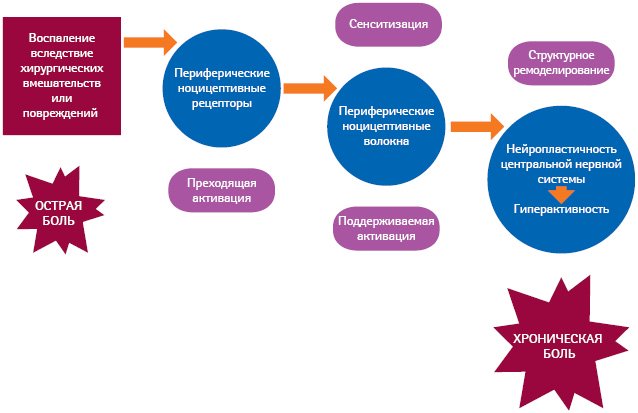
Демиелинизирующие заболевания
Содержание:
Диагностика глиозных изменений головного мозга
Наличие небольших одиночных очагов глиоза в головном мозге, как правило, долго никак не проявляет себя, и пациент может долгое время не подозревать о возникновении патологии. Заметить глиозные очаги можно только при проведении обследования головного мозга по другим причинам.
При наличии множественных, крупных глиозных образований появление характерной симптоматики неизбежно. При наличии таких признаков как головные боли, скачки артериального давления, головокружения, повышенная утомляемость, расстройства интеллекта, нарушения речи, слуха, зрения, парез, выраженные психические расстройства и т.п. необходимо обязательно пройти сканирование на магнитно-резонансном томографе.
МРТ является главным инструментом, приоритетным методом, позволяющим определить наличие глиозных изменений в головном мозге, определить их количество, оценить размер и сроки образования, масштаб гибели нейронов.
Соединительная ткань имеет особую структуру, поэтому отличается от других видов мягких тканей особым типом сигнала, поэтому именно мрт позволяет точно установить очаги глиоза в различных структурах мозга. На снимках МРТ они выглядят как участки светлого цвета неправильной формы. В зависимости от вида глиоза они могут быть в виде волокон, островков, пятен, которые располагаются в определенных зонах головного мозга (вдоль сосудов, пораженных атеросклерозом), под оболочками ГМ, на внутренней оболочке желудочков, хаотично или упорядоченно.
Еще одно достоинство магнитно-резонансного сканирования мозга – возможность не только установить сам факт наличия глиозных изменений, но и установить их причину. На снимках будут четко видны зоны мозга с недостаточностью питания вследствие нарушения проходимости сосудов, закупоренных атеросклеротическими бляшками, участки гематомы, воспалительные процессы, новообразования (кисты, опухоли). Метода, позволяющего заменить уже сформировавшуюся соединительную ткань на новые нервные клетки, пока не существует в медицине. Однако, МРТ здесь сыграет важную роль – позволит установить причину развития данного заболевания для того, чтобы устранить провоцирующий фактор и предотвратить усугубление ситуации.
Ремиелинизация – восстановление миелина
Ремиелинизация – это процесс восстановления поврежденной (демиелинизированной) ткани нервной системы. Процесс ремиелинизациисопровождается постепенным уменьшением неврологических симптомов: слабости или спастики мышц, нарушений чувствительности, равновесия, памяти, интеллекта и др. Чем раньше появится возможность начать восстановительное лечение, тем более полным может быть восстановление.
Демиелинизация – утрата миелина. Ремиелинизация – восстановление миелина.
Обычно мы начинаем стимулировать восстановление пострадавших участков нервной системы сразу же после стихания активного воспалительного процесса (демиелинизации).
Этот момент нетрудно отследить по анализам крови и по симптоматике.
| Пример ремиелинизации при рассеянном склерозе. Пациентка с рассеянным склерозом была обследована на одном и том же МР-томографе до и после 4х-месячного курса лечения. | |
| ДО ЛЕЧЕНИЯ | ЧЕРЕЗ 4 МЕСЯЦА ОТ НАЧАЛА КУРСА |
Мы начинаем восстановительное лечение сразу после стихания активности демиелинизации, т.к. стимулируя приток крови в очаги воспаления (демиелинизации) головного и спинного мозга, можно увеличить эти очаги и увеличить масштабы повреждения нервной системы.
Что может положительно повлиять на скорость и объем восстановления:
1. Отсутствие активного воспаления (демиелинизации);
2. Нейропротекторы;
3. Препараты, улучшающие обеспечение нервной системы кровотоком;
4. Витамины;
5. Магнитная стимуляция.
Как мы отслеживаем эффективность восстановительного лечения:
- По степени выраженности симптомов (слабость, спастичность, нарушение чувствительности, зрения и др.). Ощутимое восстановление функций нервной системы – и есть цель восстановительного лечения.
- По изменениям на МР-томограммах. Это не очень надежный критерий. Конечно, уменьшение размеров очагов демиелинизации на МРТ – очень позитивный показатель. Но мы видим множество пациентов с хорошими результатами восстановительного лечения и неизменной МР-картиной.
- По данным исследования вызванных потенциалов. Это наиболее тонкий метод оценки изменений. Мы сравниваем данные исследования вызванных потенциалов при первичном и повторном обследовании, если выраженность симптомов не позволяет ориентироваться в динамике заболевания по симптоматике (очень слабо выраженные параличи и парезы, нарушение зрения и слуха).
Одновременно со стимуляцией ремиелинизации мы используем и другие виды восстановительного лечения.
Интоксикация организма. Снятие интоксикации. Как снять интоксикацию?
Интоксикация – это болезненное состояние, связанное с отравлением каким-либо вредным веществом (токсином), пагубно влияющее на состояние нервной системы, печени и т.д. Интоксикация может быть связана с попаданием токсина из внешней среды (употребление внутрь, вдыхание паров и др.) или образование его внутри организма при различных заболеваниях. Многие токсины приводят к гибели: периферических нервов (токсическая полинейропатия); вещества головного мозга (токсическая энцефалопатия); спинного мозга (токсическая миелопатия). Лечение токсических поражений (интоксикации) нервной системы в нашей клинике предполагает детоксикацию и лечение, направленное на восстановление работоспособности нервной системы. Часто используемые для детоксикации препараты:
- Детоксиканты,
- ноотропы,
- Антиоксиданты,
- витамины (при интоксикации алкоголем, свинцом, марганцем и т.д. бывает показано введение витаминов через капельницу),
- восстановительное лечение после интоксикации.
Детоксикация – выведение из организма вещества, вызвавшего токсическую энцефалопатию и введение лекарственных препаратов
- Алкоголь при регулярном употреблении приводит к страданию периферических нервов рук и ног (алкогольная полинейропатия) и головного мозга (алкогольная энцефалопатия). Подробнее про интоксикацию алкоголем.
- Свинец вызывает психическое возбуждение, нарушение памяти и интеллекта, боли в мышцах и суставах, повреждение нервных клеток спинного мозга с и другие нарушения. Отравление характерно при контакте с некоторыми сортами бензина, парами, содержащими свинец (испарения аккумуляторов и расплавов свинца).
- Марганцевая энцефалопатия развивается обычно после употребления эфедрона – кустарно изготовленного наркотического препарата, содержащего большое количество марганца. Характерен паркинсонизм, с нарушением координации движений, тремором конечностей, затруднениями при изменении положения тела, вплоть до полного обездвиживания.
- Длительное воздействие металлической ртути приводит к характерному сочетанию мозжечковых симптомов со ртутным эретизмом (раздражительность, снижение памяти, бессонница, патологическая пугливость и конфузливость). Иногда развивается психоз с психическим возбуждением (делирий). Он был впервые описан у рабочих, занятых на производстве фетровых шляп, и даже получил название “болезнь сумасшедшего шляпника”. У лиц с некоторыми особенностями иммунитета низкие дозы ртути из зубных пломб могут вызывать патологические иммунные реакции, но данных на этот счет пока недостаточно.
- Интоксикация при болезнях почек и печени связана с повышенным образованием и/или недостаточным выведением продуктов обмена веществ. Накопившиеся вредные продукты обмена могут причиной повреждения периферических нервов и головного мозга.
- Интоксикация при инфекционных болезнях обусловлена образованием токсинов в результате деятельности болезнетворных микробов и разрушения клеток организма.
Диагностика
Для диагностики демиелинизирующих заболеваний используются различные методы / приемы:
- Исключение других состояний с частично совпадающими симптомами
- Магнитно-резонансная томография (МРТ) — это метод медицинской визуализации , используемый в радиологии для детальной визуализации внутренних структур тела. МРТ использует свойство ядерного магнитного резонанса (ЯМР) для изображения ядер атомов внутри тела. Этот метод надежен, потому что МРТ оценивает изменения в плотности протонов. «Пятна» могут возникать в результате изменения содержания воды в головном мозге.
- Вызванный потенциал — это электрический потенциал, регистрируемый нервной системой после предъявления стимула, обнаруживаемый электроэнцефалографией (ЭЭГ), электромиографией (ЭМГ) или другим методом электрофизиологической записи.
- Анализ спинномозговой жидкости (ЦСЖ) может быть чрезвычайно полезным при диагностике инфекций центральной нервной системы. СМЖ культура исследование может дать в микроорганизм , который вызвал инфекцию.
- Количественная протонная магнитно-резонансная спектроскопия (MRS) — это неинвазивный аналитический метод, который использовался для изучения метаболических изменений при опухолях мозга, инсультах, судорожных расстройствах, болезни Альцгеймера, депрессии и других заболеваниях, поражающих мозг. Он также использовался для изучения метаболизма других органов, таких как мышцы.
- Диагностические критерии относятся к определенной комбинации признаков, симптомов и результатов анализов, которые врач использует для определения правильного диагноза.
- Восстановление инверсии с ослаблением жидкости (FLAIR) использует последовательность импульсов для подавления спинномозговой жидкости и более четкого отображения поражений и используется, например, при оценке рассеянного склероза.
Типы
Демиелинизирующие заболевания можно разделить на заболевания, поражающие центральную нервную систему (ЦНС), и заболевания, поражающие периферическую нервную систему (ПНС). Также их можно классифицировать по наличию или отсутствию воспаления . Наконец, разделение может быть выполнено на основе первопричины демиелинизации: болезненный процесс может быть демиелинизирующим миелинокластом , при котором миелин разрушается; или дисмиелинизирующий лейкодистрофический , при котором миелин является аномальным и дегенеративным.
ЦНС
Демиелинизирующие расстройства центральной нервной системы включают:
- Миелинокластические или демиелинизирующие расстройства:
- Типичные формы рассеянного склероза
- Оптический невромиелит или болезнь Девика
- Идиопатические воспалительные демиелинизирующие заболевания
- Лейкодистрофические или дисмиелинизирующие расстройства:
- ЦНС невропатия , такие как те , которые получают витамин B 12 дефицита
- Центральный миелинолиз моста
- Миелопатии, такие как tabes dorsalis (сифилитическая миелопатия)
- Лейкоэнцефалопатии, такие как прогрессирующая мультифокальная лейкоэнцефалопатия
- Лейкодистрофии
Миелинокластические расстройства обычно связаны с такими симптомами, как неврит зрительного нерва и поперечный миелит , поскольку демиелинизирующее воспаление может поражать зрительный нерв или спинной мозг . Многие из них идиопатические . И миелинокластический, и лейкодистрофический формы заболевания могут приводить к демиелинизации пораженных участков центральной нервной системы .
ПНС
Синдром Гийена-Барре — демиелинизация
К демиелинизирующим заболеваниям периферической нервной системы относятся:
- Синдром Гийена-Барре и его хронический аналог, хроническая воспалительная демиелинизирующая полинейропатия
- Анти-MAG периферическая нейропатия
- Болезнь Шарко – Мари – Тута и ее аналог Наследственная невропатия со склонностью к параличу от сдавления.
- Состояния, связанные с дефицитом меди ( периферическая нейропатия , миелопатия и редко оптическая нейропатия )
- Прогрессирующая воспалительная невропатия
1) Рассеянный склероз (РС)
Это самая часто встречаемая патология среди демиелинизирующих заболеваний ЦНС; в мире приблизительно 2.1 миллиона человек больны рассеянным склерозом. Заболеваемость рассеянным склерозом лежит в границах от 2 до 150 больных на 10000 человек, в зависимости от региона.
Этиопатогенез
Считается что РС автоиммунное заболевание, которым страдают люди с генетической предрасположенностью, под действием внешних факторов. Повреждение образуется в результате того, что иммунная система организма атакует структуры собственной нервной системы. Обычно очаги повреждения локализованы в белом веществе головного мозга, перивентрикулярно, в стволе, базальных ганглиях и спинном мозге, а так же, не редко поражают зрительные нервы.
При РС поражены олигодендроциты – клетки, которые образуют миелин. Параллельно демиелинизирующему процессу, происходит воспалительная реакция, в которой участвуют Т лимфоциты, пересекая гематоэнцефалический барьер. Т лимфоциты атакуют миелин – это является триггером, запускающим воспалительную реакцию, в которую вступает множество цитокинов и антител. Доказано, что параллельно с Т лимфоцитами, в патологической реакции участвуют Б лимфоцыты.
Диагностика
Диагностика болезни сравнительно затруднительна ввиду того, что симптоматика похожа на другие заболевания. Разработаны диагностические критерии (McDonald criteria), которые были пересмотрены в 2010 году. Критерии основаны на клинической картине, лабораторных и радиологических данных.
Радиологические критерии заболевания, основаны на распространении процесса в пространстве и динамике, следовательно, в один момент диагноз установить не всегда возможно, иногда даже приходится проводить повторные МРТ. В пунктате спинномозговой жидкости можно обнаружить олигоклональные антитела (IgG) которые указывают на хронический воспалительный процесс. У 85% пациентов с РС в крови находят олигоклональные антитела.
Клиническая картина
Симптоматика при РС зависит от локализации очагов повреждения в ЦНС. Классическими симптомами считается межъядерная офтальмоплегия, симптом Лермитта, нарушения чувствительности проводникового типа, пирамидальная симптоматика, нейрогенный мочевой пузырь, оптический нейрит. Появление симптомов не прогнозируемо и в основном колеблется в диапазоне от 24 часов и более. Обычно симптоматика редуцируется медленно, ремиссии могут быть не полными. Любая инфекция, может спровоцировать псевдорецидив.
Существует клиническая классификация течения рассеянного склероза. Основываясь на нее, назначают лечение.
РС подразделяют на:
- рецидивирующее ремитирующее течение – обострения с полной/частичной ремиссией, между обострениями стабильное течение (50% в течении 10 лет переходят в вторично прогрессирующую форму);
- Вторично прогрессирующее течение – вначале рецидивирующее ремитирующее течение, за которой следует стабильно прогрессирующее ухудшение симптоматики, на фоне, или без обострений;
- Первично прогрессирующее течение – до 15% пациентов, без ремиссий, начиная с первого симптома;
Лечение
РС не является излечимым заболеванием.
Различают лечение острых эпизодов, иммуномодулирующую терапию, симптоматическое лечение и реабилитацию.
Лечение направленно на уменьшение воспалительного и демиелинизрующего процессов, на отдаление следующего рецидива и замедления прогрессирования инвалидности.
Для лечения обострений используют метилпреднизолон 1000мг / 3-5 дневным курсом в зависимости от тяжести обострения. В некоторых случаях, когда метилпреднизолон не даёт терапевтического эффекта, применяется плазмаферез.
В целях иммуномодулирующей терапии применяются медикаменты, которые снижают частоту рецидивов в случае рецидивирующе ремитирующего течения заболевания. К этой группе медикаментов пренадлежат: Interferon beta 1a (Avonex, Rebif); Interferon beta 1b (Betaferon, Extavia); glatiramer acetate (Copaxone); В целях иммуносупресивной терапии применяются: Natalizumab (Tysabri); Mitoxantrone.
Существую определённые критерии, соответствуя которым, по решению консилиума пациент может получить оплаченное государством медикаментозное лечение.
Как и у всех других, у этих медикаментов есть свои побочные эффекты, из-за которых пациент может отказаться принимать их.
Лечение РС – это командная работа, в которой следует принимать участие неврологу, нейрорадиологу, нейроофтальмологу и реабилитологу.
a
Лечение
Чем раньше будет начато лечение энцефалопатии, тем больше шансов остановить прогрессирование патологии и восстановить полноценную работу головного мозга.
В первую очередь, необходимо устранить причину поражения нейронов:
- скорректировать уровень сахара в крови;
- стабилизировать артериальное давление;
- восстановить работу печени, почек, поджелудочной железы;
- снизить уровень холестерина в крови;
- вывести токсины;
- нормализовать уровень гормонов и т.п.
Лечение непосредственно энцефалопатии требует назначения препаратов, улучшающих кровоток в сосудах головного мозга и обмен веществ внутри клетки. В зависимости от причины и степени поражения, врачи могут назначить:
- ноотропы (церебролизин, пирацетам): направлены на усиление метаболизма;
- кроворазжижающие средства (аспирин, пентоксифиллин и т.п.): способствуют ускорению кровотока, препятствуют образованию тромбов;
- антиоксиданты: нейтрализуют токсины;
- ангиопротекторы (кавинтон, никотиновая кислота и другие): необходимы для ускорения кровообращения и обмена веществ;
- витаминно-минеральные комплексы, аминокислоты;
- симптоматические средства: успокоительные, противосудорожные препараты и т.п.
При энцефалопатии курсы лечения проводятся регулярно, минимум 2 раза в год. Это позволяет держать заболевание под контролем. Подбор конкретных препаратов и определение дозировки осуществляется только врачом. Единой схемы лечения для всех больных не существует.
Для усиления действия лекарственных препаратов используются немедикаментозные методы лечения:
- физиотерапия (рефлексотерапия, электрофорез, магнитотерапия, лазерная терапия);
- лечебная физкультура для улучшения состояния мышц, облегчения контроля за ними;
- массаж для расслабления и улучшения кровообращения;
- иглоукалывание.
В отдельных случаях (при сосудистой природе энцефалопатии) приходится прибегать к хирургическому лечению:
- устранение тромба из просвета сосудов;
- расширение суженных участков артерии с установкой стента, поддерживающего стенки в правильном положении;
- шунтирование: восстановление кровотока за счет создания альтернативного пути, обходящего пораженный участок.
Аутоиммунная агрессия. Аутоиммунный процесс
Некоторые заболевания нервной системы связаны с агрессией организма против самого себя, а именно, с атакой иммунной системы на ткани собственной же нервной системы (). Некоторые аутоиммунные заболевания провоцируются инфекцией. Прежде чем составить план лечения, мы подробно исследуем Ваш иммунный статус и инфекционный фон.
Наша основная задача – найти причину аутоиммунной агрессии и предотвратить ее дальнейшее развитие. Во многих случаях реально ввести аутоиммунный процесс в длительную ремиссию или остановить его совсем.
- Рассеянный склероз;
- Рассеянный энцефаломиелит;
- Полиневрит, полиневропатия, полинейропатия;
- ХВДП (демиелинизирующая полинейропатия);
- Полинейропатия Гийена-Барре;
- Полинейропатия при ревматических болезнях;
- Энцефалопатия и полинейропатия при вирусном гепатите;
- Фибромиалгия и синдром хронической утомляемости.
Аналогичные явления наблюдаются при ревматических болезнях, когда иммунная агрессия направлена против суставов, связок, мышц, кровеносных сосудов.
Причины аутоиммунных процессов
Почему появляются аутоиммунные болезни? Обычно этому способствует неудачное совпадение трех основных факторов:
- Наследственные особенности – аутоиммунные реакции легче возникают у людей с определенными генетическими особенностями.
- Повышение активности и снижение «разборчивости» иммунитета, что часто происходит под влиянием стресса, дефицита сна, операций, травм, инфекций.
- Внедрение инфекционного агента (вирус, бактерия, паразит, грибок), похожего по своей антигенной структуре на белок миелина (оболочки нервных волокон). В такой ситуации иммунные антитела к инфекционному агенту будут проявлять агрессивность и к здоровой ткани организма.
Известен “феномен декомпактизации миелина”, когда в результате инфекционного или аутоиммунного повреждения обнажаются глубоко залегающие антигены миелина, с которыми иммунная система в норме вообще не контактирует. Эти антигены воспринимаются иммунной системой как чужеродные, к ним образуются аутореактивные иммунокомпетентные клетки и антитела (аутоантитела), запускающие дальнейшую иммунную агрессию.
Молекулярная мимикрия и аутоиммунная реакция. Антигены некоторых микробов похожи на аутоантигены здоровых клеток организма. 1-Клетка иммунитета; 2-Инфекционный агент; 3-Нерв; 4-Одинаковые рецепторы.
Образовавшиеся агрессивные аутоантитела могут участвовать в перекрестной аутоиммунной агрессии и к другим тканям организма. Поэтому пациентов с демиелинизирущими заболеваниями мы часто обнаруживаем и другие аутоиммунные процессы:
- Аутоиммунный тиреоидит (воспаление щитовидной железы);
- Фибромиалгию и хроническую утомляемость;
- Воспаление сухожилий и суставов;
- Антитела к инсулину и бета-клеткам поджелудочной железы (риск сахарного диабета и ожирения).
Лечение аутоиммунных заболеваний
Лечение любого аутоиммунного заболевания предполагает снижение аутоиммунной агрессии.
Наиболее убедительные результаты лечения мы получаем от воздействия сразу на три звена аутоиммунного процесса:
2) Оптиконевромиелит Девика
Оптиконевромиелит Девика(NMO от англ. neuromyelitis optica) обычно выражается клинически, монофазной воспалительной демиелинизацией ЦНС, которая в основном поражает зрительные нервы (ON англ. optic neuritis) и спинной мозг(LETM англ. longitudinally extensive transverse myelitis – Продольный трансверсальный миелит). Болезнь более распространена среди азиатов и женщин.
Патогенез
Аквапорин 4 (AQP4)– это трансмембранальный белок, который регулирует приток и отток воды из клеток ЦНС. AQP4экспрессируется в головном и спинном мозге, оптических нервах на мембранах астроцитов. Самая высокая плотность AQP4 обнаружена в гипоталамусе, перивентрикулярно вблизи 3 и 4 желудочка мозга, гиппокампе и мозжечке.
В ЦНС есть регионы, где взаимодействие между астроцитами и эндотелием не такое плотное и проницаемость гематоэнцефалического барьера (ГЭБ) выше. Диск зрительного нерва как раз является регионом с высокой проницаемостью ГЭБ, что доказано с помощью имунгистохимической окраски.Есть наблюдения, что ON и LETM могут развиться одновременно, однако чаще LETM присоединяется во время диссеминации болезни, а на ранних стадиях у пациентов клиника ON. Диссеминация с развитием LETM обычно происходит через несколько недель или месяцев с начала заболевания.
Диагностические критерии
Оптический неврит и миелит + 2 из 3:
- AQP4 + Av
- LEMT (длиной от и больше 3 позвонков)
- Изменения головного мозга на МРТ, которые не попадают под критерии РС
Болезни спектра оптиконевромиелита(ОНМ):
- NMO ограниченные формы – идиопатические рекуррентные продольные LEMT длиной от и больше 3 позвонков + AQP4 + Av;
- Азиатский оптикоспинальный вариант РС;
- ON или LEMT ассоциированный с системным автоиммунным заболеванием;
- ON или LEMT связанные с повреждениями головного мозга характерными для NMO (локализованные в гипоталамусе, перивентрикулярно, в стволе мозга);
Диагностика
Для диагностики NMO необходимы МРТ, консультация нейроофтальмолога и лабораторные анализы.
На ранних стадиях, обследование МРТ не выявляет никаких изменений или можно наблюдать не специфические поражения белого вещества, которые не соответствуют критериям РС. Повреждения обычно наблюдаются в областях мозга с высокой AQP4 экспрессией – в гипоталамусе, вблизи 3 или 4 желудочка мозга. Исключением является повреждение белого вещества в зоне ствола мозга, которое может быть изолированным или как распространение миелита с шейной части спинного мозга. Повреждение спинного мозга может быть размеров от 3 и больше сегментов шейных позвонков.
Офтальмоскопически диагностицируется атрофия зрительного нерва.
Данные лабораторной диагностики: AQP4 в сыворотке крови (70-75% чувствительность, 85-99% специфичность). Значения титров антител до сих пор не выяснено, ведутся исследования. Анализы спинномозговой жидкости выявляю плеоцитоз, у 30% могут быть позитивные олигоклональные антитела.
Лечение
I Острый период
1) Стероиды (первый эпизод или рецидив)
- Метилпреднизолон 1г i/v 3-5 дней, далее p/o, постепенно снижая дозу
- Перед началом процедуры обмена плазмы, следует рассмотреть повторный курс стероидов в высокой дозе, если на фоне происходят рецидивы.
2) Плазмаферез – если терапия стероидами не эффективна
Всего, 7 сеансов, каждый второй день как при РС, исследований этого терапевтического режима для NMO не проводилось.
3) Интравенозный иммуноглобулин (IVIG)
Исследований изучавших применение IVIG для лечения ON/LETM рецидивов при NMO или заболеваниях NMO спектра не проводилось
II Профилактика рецидивов
Препараты первой линии:
- Азатиоприн 2.5-3 мг/кг/день п/о + Преднизолон 1мг/кг/день п/о уменьшая дозу после достижения терапевтического эффекта от Азатиоприна (после 2-3 месяца применения);
- Ритуксимаб
Препараты второй линии:
- Циклофосфамид и/в 7-25 мг/кг раз в месяц, полгода; особенно если NMO ассоциирован с SLE/SS;
- Митоксантрон и/в 12 мг/м2 раз в месяц, полгода, затем 12 мг/м2 каждые 3 месяца, 9 месяцев;
- Микофенолята Мофеитил п/о 1-3 г каждый день;
- IVIG, Метотрексат;
- Интермитирующие плазмаферезы.
Исследовать
Большая часть исследований, проводимых по демиелинизирующим заболеваниям, направлена на обнаружение механизмов, с помощью которых эти расстройства функционируют, в попытке разработать терапию и лечение для людей, страдающих этими состояниями. Например, протеомика выявила несколько белков, которые вносят вклад в патофизиологию демиелинизирующих заболеваний.
Например, COX-2 участвует в гибели олигодендроцитов в моделях демиелинизации на животных. Присутствие миелиновых остатков коррелирует с повреждающим воспалением, а также с плохой регенерацией из-за присутствия ингибирующих миелиновых компонентов.
N-кадгерин экспрессируется в областях активной ремиелинизации и может играть важную роль в создании локальной среды, способствующей ремиелинизации. Было обнаружено, что агонисты N-кадгерина стимулируют рост нейритов и миграцию клеток, ключевые аспекты стимуляции роста аксонов и ремиелинизации после травмы или заболевания.
Было показано, что иммуномодулирующие препараты, такие как финголимод , уменьшают иммуноопосредованное повреждение ЦНС, предотвращая дальнейшее повреждение у пациентов с РС. Препарат нацелен на роль макрофагов в прогрессировании заболевания.
Управление уровнями гормонов щитовидной железы может стать жизнеспособной стратегией для стимулирования ремиелинизации и предотвращения необратимых повреждений у пациентов с рассеянным склерозом. Также было показано, что интраназальное введение апотрансферрина (АТФ) может защищать миелин и вызывать ремиелинизацию. Наконец, электрическая стимуляция, которая активирует нервные стволовые клетки, может обеспечить метод, с помощью которого можно восстановить области демиелинизации.
3.Симптомы и диагностика демиелинизирующих заболеваний
Признаки и симптомы
Симптомы и признаки демиелинизирующих заболеваний различны для каждого состояния. Эти симптомы и признаки могут проявляться у человека с демиелинизирующим заболеванием:
|
|
Принципы диагностики
МРТ позвоночника
Стоимость: 16 000 руб.
Подробнее
клиники ЦЭЛТ знают о том, что начальные проявления ХВДП протекают под маской многих других распространенных болезней, по поводу которых пациенты долго и безуспешно лечатся. Диагностика включает такие исследования:
- Электронейромиография, позволяющая выявить нарушения проведения возбуждения по нервным волокнам, провести дифференциальную диагностику с другими заболеваниями периферической нервной системы.
- Анализ крови на содержание антител.
- спинного мозга (позвоночника) с контрастным усилением, накопление контраста иногда происходит в области воспаленных корешков нервных сплетений.
Результаты этих исследований, а также ответ на терапию позволяют отличить ХВДП от других видов полинейропатий.
Наши врачи
Панков Александр Ростиславович
Врач-невролог
Стаж 40 лет
Записаться на прием
Смирнова Наталья Валерьевна
Специалист по лечению боли, невролог
Стаж 8 лет
Записаться на прием
Полонская Наталия Михайловна
Врач — невролог
Стаж 18 лет
Записаться на прием
Моисеева Ирина Владимировна
Специалист по лечению боли, невролог
Стаж 16 лет
Записаться на прием
Новикова Лариса Вагановна
Врач-невропатолог, кандидат медицинских наук, врач высшей категории
Стаж 39 лет
Записаться на прием
Засов Евгений Юрьевич
Специалист по лечению боли, невролог
Стаж 6 лет
Записаться на прием
Правила лечения
Лечение начинается с введения кортикостероидных гормонов. Выбор конкретного препарата и его дозировка зависит от конкретной ситуации. Длительность курса лечения подбирается индивидуально, обязателен переход на поддерживающие дозы. Заболевание требует длительного периода иммуносупрессии, иначе обострения неизбежны. Гормоны чаще всего вводятся внутривенно.
По показаниям используется плазмаферез, во время которого происходит удаление иммунных комплексов, циркулирующих в крови. Плазмаферез и внутривенная иммуносупрессия относятся к методам лечения первой линии.
Ответ на специфическое лечение, качественная стойкая ремиссия после него считается важным диагностическим признаком.
Неврологи клиники ЦЭЛТ считают, что о ХВДП нужно думать во всех случаях прогрессирующей полинейропатиии. Особенно настораживает в этом смысле поражение нервов при сахарном диабете, когда невысокий уровень глюкозы не должен вызывать тяжелых расстройств мышечной силы и чувствительности.
Особого внимания заслуживают дети, которые отвечают на лечение быстрой ремиссией. Их состояние нужно постоянно отслеживать, поскольку ранний отказ от лечения приводит к очередному обострению, которое всегда протекает тяжелее, чем первоначальное расстройство.
Возможности профилактики
Профилактика ХВДП возможна только вторичная, поскольку человек не может изменить свой генетический код или избежать заражения вирусами. При всех состояниях, когда возникает слабость и нарушение чувствительности в конечностях, требуется тщательное клиническое обследование.
Неврологи ЦЭЛТа всегда настороженно относятся к таким проявлениям и максимально используют диагностические возможности. К эффективным мерам профилактики рецидивов и обострений, снижения выраженности прогрессирования заболевания относится полное прохождение лечебного курса, назначенного врачом. Нельзя останавливаться, когда достигнуто минимальное улучшение. Лечение нужно проводить до конца и вовремя являться на повторные осмотры лечащим врачом.
- Синдром крампи
- Вегето-сосудистая дистония
Лечение в клинике «Энергия здоровья»
Врачи клиники «Энергия здоровья» всегда готовы принять пациента любого возраста. Мы проведем тщательное обследование, выявим возможные причины энцефалопатии и примем все меры по ее устранению:
- назначим наиболее подходящую терапию, распишем курс лечения и частоту его повторения;
- проведем все необходимые манипуляции (постановка капельницы, внутривенные и внутримышечные инъекции) в комфортабельных условиях дневного стационара и манипуляционного кабинета;
- дополним терапию современными физиотерапевтическими процедурами;
- проведем курс массажа и назначим ЛФК для максимальной эффективности.
Наши неврологи будут контролировать состояние пациента и корректировать лечение при необходимости. Лечение энцефалопатии – это длительный и сложный процесс, но мы готовы за него взяться.