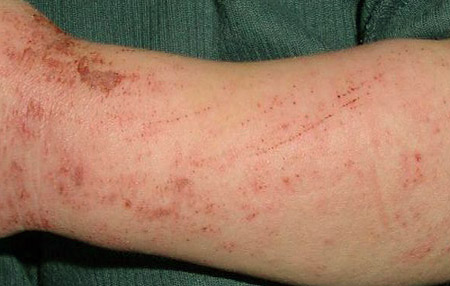
В клещах у чесоточного клеща
Содержание:
- Диагностика
- Причины заражения
- Возникновение, течение и возможный исход
- Узловая чесотка
- Чесотка при беременности
- Профилактика болезни
- Причины развития и заражения чесоткой
- Состав и упаковка выпуска
- Описание чесоточного клеща
- Осложнение чесотки
- Симптомы чесоточных клещей
- Профилактика чесотки
- С какими заболеваниями может быть связано
- Топ 10 лучших методов
- Демодекоз у мужчин
- Демодекоз у женщин
- Лечение чесотки
Диагностика
Демодекоз на лице и кожных покровах диагностируется врачом-дерматологом. Если заболевание является вторичным и развилось на фоне основной болезни, то с диагностической и лечебной целью могут привлекаться врачи других специальностей (гастроэнтеролог, гинеколог, трихолог, эндокринолог и т.д.). Для диагностики, в первую очередь, применяется визуальный осмотр. Врач оценивает состояние кожи, глаз и пораженных участков тела. Помимо этого, практикуется биомикроскопия глаза и лабораторные методы обследования. Самыми информативными из них считаются:
- Биомикроскопия глаза щелевой лампой — неинвазивное обследование, направленное на поиск активного воспаления. Это абсолютно безболезненная манипуляция, не требующая специальной подготовки;
- Ресничная проба — предусматривает взятие свежеудаленных ресниц (по 4 с каждого века) для дальнейшего изучения под микроскопом. С помощью этого метода удается определить численность паразитов (наличие более 1 клеща на 2-4 ресницах является болезнетворным). Это также безболезненная процедура, но перед её проведением необходимо отказаться от декоративных и уходовых косметических средств на несколько дней;
- Биопсия. Это наиболее информативный диагностический способ, но самый травматичный. Диагностика проводится под местным обезболиванием с применением трубчатого ножа или скальпеля. Взятый биоматериал закрепляется в формалиновом растворе на сутки и обрабатывается красящими веществами. Это дает возможность визуализировать в полном объеме железу и соседние ткани с патогенным клещом.
Причины заражения
Все причины чесотки кроются в клеще Sarcoptes scabiei, который имеет микроскопические размеры.
Мужская особь чесоточного клеща обладает второстепенным значением при заражении. Первичные ходы делает оплодотворенная самка. Она первой вбуравливается под кожу, проделывая ходы на границе рогового и зернистого слоя эпидермиса. После чего, откладывает яйца, из которых через 2-3 дня вылупляются личинки. Приблизительно через 2 недели они становятся взрослыми особями с жизненным циклом от 1 до 2 месяцев.
Sarcoptes scabiei не устойчив к условиям окружающей среды. Вне тела человека он может существовать не более 72 ч.
По неизвестным причинам, крустозная чесотка чаще встречается среди пациентов с иммуносупрессией (ВИЧ-инфицированные, больные раком крови, люди, которые на постоянной основе используют глюкокортикостероидные препараты или другие иммунодепрессанты) и пациентов с тяжелым физическим состоянием или умственной отсталостью, а также у коренных жителей Австралии.
Возникновение, течение и возможный исход
Относительно чесотки нужно твердо усвоить: все ее проявления (зуд, сыпь и прочие) – результат аллергической реакции организма на самого клеща, его укусы и продукты жизнедеятельности.
Помимо этого, есть и другие особенности возникновения и течения чесотки, которые необходимо знать (в т.ч. для своевременного ее выявления и обращения за квалифицированной помощью):
- инкубационный период при первичном заражении длится от 3 до 10 дней, в некоторых случаях (очень редко) – до 6 недель;
- чем больше паразитов проникло под кожу изначально, тем менее продолжительным будет скрытый период течения заболевания;
- при повторной инвазии паразита реакция иммунной системы на раздражитель может возникнуть уже через несколько часов;
- интенсивность высыпаний не связана с количеством клещей, но зависит от силы иммунного ответа на продукты их жизнедеятельности;
- если сильно расчесывать кожу, к чесотке может присоединиться бактериальная инфекция, которая значительно осложнит лечение;
- пик активности паразитов приходится на вторую половину суток, поэтому в это время зуд обостряется, становится более интенсивным;
- клещи растворяют фибриллярный белок кожи с помощью протеазы, которая содержится в их слюне;
- ходы легче всего выявить на наиболее тонких участках кожи – зона между пальцами и их боковая поверхность, низ живота, кистевые и локтевые сгибы, грудь и прочие.
Узловая чесотка
Узловая (нодулярная) чесотка или скабиозная лимфоплазия характеризуется наличием немногочисленных круглых чешущихся узелков либо уплотнений. Их диаметр от 2 до 20 мм, цвет — от розово-красного до коричневого. На поверхности расположены чесоточные ходы. Для узловой чесотки характерна локализация в районе мошонки, полового члена, паховых и подмышечных складок, возле заднего прохода, на внутренней поверхности бедер и ягодиц, на околососковых кружках.
Иногда эти немногочисленные узелки являются единственным признаком чесотки. Они будут сильновыраженной реакцией иммунной системы на присутствие клещей в организме и на результаты их жизнедеятельности. Уплотнения обусловлены разрастанием лимфоткани в коже. Даже спустя несколько недель или даже месяцев после эффективно проведенного лечения узлы и зуд могут беспокоить. Причиной этого являются неоплодотворенные живые самки клещей, которые не имеют возможности спариваться, воспроизводить потомство. Они не делают отверстий в крыше ходов, тем самым ограничивают доступ лекарства с поверхности кожного покрова. Самки живут до 4-6 недель, выделяют продукты жизнедеятельности, поэтому у пролечившихся пациентов долгое время проявляется аллергическая реакция в виде зуда.
Чесотка при беременности
Чесотка доставляет будущей маме дополнительные испытания, хотя не влияет на здоровье будущего ребенка
Важно вылечить болезнь до того, как ребенок родиться, поскольку возможно заражение во время родов. И нельзя допускать прогрессирования патологии.
Симптомы чесотки у беременных типичные и не имеют особенностей. Они зависят лишь от вида заболевания. Чаще женщины заражаются личинками, а значит и инкубационный период длится до 14 дней. Далее могут образовываться мелкие прыщи между пальцами с прозрачной жидкостью внутри.
При первых признаках чесотки необходимо посетить врача и обязательно сказать о своем положении, чтобы врач мог скорректировать методику лечения.
Диагностика беременной не отличается от метода обнаружения болезни у взрослых. Она такова:
- сбор анамнеза;
- визуальный осмотр;
- взятие соскоба или среза участка кожи.
Для диагностики может применяться раствор йода, который считается безопасным для будущей мамы.
Если диагноз подтвердится, врач назначит лечение препаратами, щадящего действия.
Из народных средств для будущей мамы подходят втирание в пораженные участки столового 9% уксуса, либо хозяйственного мыла.
Профилактика болезни
Соблюдение правил гигиены и отсутствие контактов с зараженными людьми является лучшей профилактикой против чесоточного клеща.
В случае заражения нужно предпринять определенные меры, чтобы люди, контактирующие с заболевшим, не заразились чесоткой:
- Вся одежда и постельное белье после стирки тщательно проглаживаются утюгом, что уничтожает яйца и взрослых особей клещей.
- У больного должна быть отдельная кровать, одежда, полотенце, белье и предметы личной гигиены.
После обнаружения и диагностики заболевания все предметы, с которыми соприкасался больной, нужно тщательно продезинфицировать. - В помещениях, где находится больной, нужно часто делать влажную уборку с дезинфицирующими веществами.
Очень важно вовремя обратиться к врачу при первых признаках болезни, чтобы ускорить лечение.
Чесоточный клещ может прожить без человека не больше 5-7 дней. Одежда, постельное, подушки и матрас больного нужно тщательно выстирать, прогреть утюгом и вынести на проветривание
В течение недели клещ обязательно погибнет и эти предметы снова можно будет использовать.
Заразиться чесоткой может абсолютно любой, даже самый чистоплотный, человек. Не стоит стесняться этого заболевания, нужно сразу идти к врачу при появлении малейших симптомов. Профилактика и лечение болезни должны проходить одновременно. В таком случае количество зараженных чесоточным паразитом людей можно свести к минимуму.
Полезная статья, спасибо!14Мне не нравится, удалите!1
Причины развития и заражения чесоткой
Возбудитель чесотки — чесоточный клещ, представитель класса паукообразных. Он очень маленький, рассмотреть его без микроскопа практически невозможно. Самка вырастает до 0,5 мм, что почти в 2 раза больше самцов. Чесоточный клещ имеет выступающий вперед ротовой орган, по две пары передних и по две пары задних с присосками ножек.
Спариваются чесоточные клещи на поверхности кожи человека, после этого самцы погибают, а самки проделывают в кожном покрове отверстия, челюстями вгрызаются глубже и прокладывают чесоточные ходы. В них самки откладывают яйца, из которых развиваются личинки, потом взрослые особи и спустя 2 недели процесс повторяется. Живет самка клеща 1 месяц, но за это время она проделывает большое количество ходов под эпидермисом, откладывает до 4 яиц за сутки. Размножается чесоточный клещ так быстро, что если не лечиться, то через 3 месяца он размножается до 150 млн. особей.
В чесоточных каналах под кожей располагаются не только яйца клещей, но и продукты их жизнедеятельности. Все это является токсическим для человеческого организма, поэтому спустя некоторое время появляется аллергическая реакция вместе с воспалением, что проявляется сильным зудом кожи. Так как чесоточный клещ имеет наибольшую активность в ночное время, то зуд усиливается вечером, а ночью он становится невыносимым. Человек, расчесывая зудящие участки, переносит заражение на здоровую кожу, увеличиваются очаги заражения.
Самые удобные места для поселения чесоточных клещей — это ладони и участки меж пальцами, запястья, локти, мужские половые органы. На этих местах мало волос, они покрыты толстым эпидермисом, содержат много потовых желез, что служит благоприятной средой для развития и жизни чесоточных клещей.
Состав и упаковка выпуска
В индустрии при изготовлении лекарственных материалов применяют два типа серы: очищенную и осажденную. Первая употребляется для производства эмульсий, которые необходимы для внутреннего введения. В осажденной сере это невозможно, поскольку при её взаимодействии с клетками желудочно-кишечного отдела происходит образование такого опасного продукта обмена, как сероводород, вызывающий побочные эффекты. Поэтому осажденную серу используют исключительно для наружного нанесения. Попадая в кожу и даже абсорбируясь в локальном месте, этот материал подавляет исключительно болезнетворные микроорганизмы, не принося вреда человеку.
В количественном отношении выпускаются мази с содержанием серы 6, 10 и 33 г. Вспомогательную функцию выполняет вазелин, вода и эмульгатор.
Описание чесоточного клеща
Чесоточный клещ представляет собой небольшое членистоногое, длина которого составляет не более 0,5 мм. Имеет овальное тело с четырьмя парами ног. Ротовой аппарат чуть вытянут вперед, грызущего типа, что позволяет клещу проникать под кожные покровы человека. Передние ноги снабжены шипами, которые помогают клещу перемещаться под кожей, создавая ходы и дорожки. Удерживаться внутри животному помогают щетинки, расположенные на задних лапах.
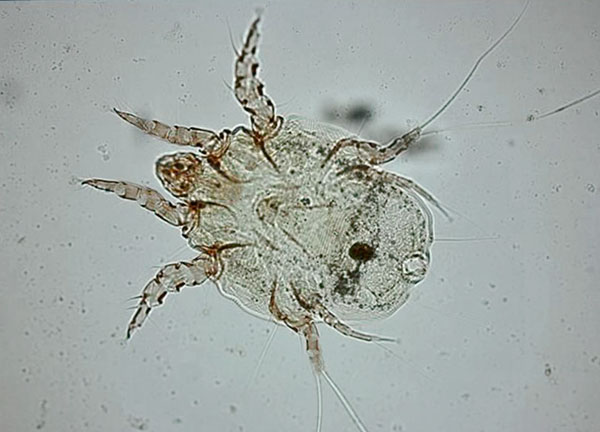
Основой питания чесоточного клеща, или зудня, являются ороговевшие чешуйки кожного покрова. Все симптомы болезни вызывает жизнедеятельность самки, которая существенно больше самца.
Осложнение чесотки
Если чесотку не лечить или лечить не корректно, возникают осложнения в виде серьезных заболеваний кожи. Причем они трудно поддаются лечению.
Болезнетворные организмы проникают в кожу в результате расчесывания и вызывают образование:
- фолликулита;
- фурункулеза;
- стафилококкового импетиго.
Причем эти воспалительные очаги появляются на характерных частях тела, присущих для локализации чесоточного клеща – живот, грудная клетка, область бедер и ягодиц.
Нерациональная терапия противочесоточными препаратами может привести также к аллергическому дерматиту и, как следствие к сильному зуду. Особенно, если человеческий организм одновременно атакуют еще и клещи домашней пыли.
Другими осложнениями чесотки можно назвать альбуминурию – заболевание почек из-за повышенного содержания белка в крови, узелковую чесотку — зудящие буро-красные узелки, появляющиеся как ответная реакция иммунной системы на токсины паразита.
Еще одним опасным осложнением можно назвать пиодермию – гнойное воспаление кожи. Если не оказать адекватной помощи, на коже остаются рубцы.
Симптомы чесоточных клещей
Первичные признаки проявляются спустя неделю после заражения, а то и позже.
Основные симптомы:
- Сильный зуд по ночам.
- Обнаружение клещевых ходов на коже. В отличие от аллергического зуда, при расчёсывании можно увидеть продолговатые полосы, чесоточные ходы. Это тоннели под отмершей кожей, в которых откладывает яйца самка. На конце тоннеля расположены папулы, в которых под микроскопом виден клещ.
- Возникновение небольших прыщиков или наполненных гноем пузырьков.
- Появление язв и гноя при сильном расчёсывании поражённых областей.
- В некоторых случаях возникает повышенная температура, бессонница.

Некоторые типичные симптомы получили имена учёных, которые их открыли:
- симптом Арди-Горчакова, названный именами дерматологов, характеризуется наличием точечных гнойничков на локтях;
- симптом Михаэлиса, выражен высыпаниями кровяных корочек в межъягодичных складках.
Чесоточный клещ у человека (фото хорошо передают возвышающиеся линии ходов), его признаки, особенно чётко обнаруживаются на руках. Это наиболее типичное место, где развиваются клещи, потому что через руки происходит первичный контакт с заражёнными предметами.
Между пальцами, на боковой поверхности кистей рук можно увидеть беловатые линии, возвышающиеся над кожей. Они бывают прямыми, выгнутыми, длинной не более 10 мм. На конце линий видна чёрная точка, это так называемая вентиляционная шахта, которую проделала самка.
По мере распространения клеща на поверхности кожи возникают пузырьки, узелки, диаметром до 3 мм. Кожа приобретает геморрагическую корочку. При норвежской чесотке поражается лицо, шея, где появляются толстые серые корки до 3 см толщиной, на которых возникают гнойники. Нередко чесоточные симптомы путают с аллергическими признаками.
Чесотку следует отличать от других кожных раздражений:
- псевдочесотки, вызванной чесоточным клещем, который не проникает в эпидермис и не перадаётся другим людям;
- нейродермита, хронического атипичного заболевания, при котором поражается кожа и возникает зуд;
- почесухи или крапивниц, разновидности аллергического зуда;
- экземы, хронической кожной болезни;
- токсидермии, воспалительного кожного заболевания, возникающего в ответ на попадание в организм сильного аллергена.
Профилактика чесотки
Чтобы не заболеть чесоткой, каждый должен соблюдать некоторые меры предосторожности. Вот несколько правил, если есть опасность заражения:
- принимать ванну или душ с использованием дегтярного мыла не менее 2 раз в день;
- следить за состоянием ногтей, подстригать их вовремя;
- избегать случайные половые связи;
- пользоваться только личными средствами гигиены;
- избегать контактирования с больными;
- после посещения общественных мест тщательно мыть руки с мылом;
- регулярно проводить влажную уборку в жилом помещении;
- избегать использования многоразовых полотенец, мыла в общественных местах;
- если в семье больной, надо изолировать его в отдельное помещение.
Профилактика со стороны медицинских и карантинных служб строится с учетом особенностей возбудителя и масштабов очага заражения.
Она состоит из нескольких этапов:
- Выявление больных. Это можно сделать во время профилактических осмотрах в детских садах, школах, на производствах.
- Установление очага заражения. Врач интересуется, где произошло возможное заражение, с кем заболевший был в контакте. Определяется круг лиц, которым рекомендовано профилактическое обследование. А это в первую очередь члены семьи больного.
-
Организация и проведение дезинфекции
в очагах болезни входит в обязательный план мероприятий. Необходимо обеззаразить полотенца, постельные принадлежности, одежду. Это достигается путем кипячения, использования стирального порошка, хлорсодержащих средств. Используются также специальные распыляющие средства для уничтожения клеща на поверхности мебели, дверных ручках, стульях. Двусторонней обработке подвергают подушки, матрасы, одеяла.
При использовании аэрозолей для обработки бытовых предметов, важно, чтобы дети, животные и даже растения были временно удалены из помещения.
С какими заболеваниями может быть связано
Чесотка — это заболевание, которое возникает исключительно вследствие контакта с возбудителем. Предшествующих ей хронических заболеваний не существует.
Вследствие чесотки могут развиваться различные заболевания кожи:
- пиодермия — как результат внедрения микробной флоры через повреждения кожи;
- аллергические дерматиты — как реакция организма-хозяина на продукты жизнедеятельности клеща
- лимфадениты, доброкачественные лимфоплазии, панариций, рожистое воспаление, гломерулонефрит, орхоэпидидимит, пневмонии, абсцессы и септицемии — менее популярны, однако вероятны вследствие распространения инфекции по организму.
Топ 10 лучших методов
Первое, что следует сделать в обязательном порядке – это проконсультироваться с врачом. Обращаться можно сразу к терапевту, так как он вправе назначить анализы крови, кала, мочи, а также направить на флюорографию, дополнительные обследования к врачам узкой специализации.
Все это в комплексе позволит определить точную физиологию пациента, наличие заболеваний мочеиспускательной, сердечно-сосудистой системы, печени. В некоторых случаях чистку проводить будет небезопасно (например, при воспаленных лимфатических узлах или при наличии злокачественной опухоли).
После этого уже можно приступать к процедуре очищения. Предлагаем список из 10 самых распространенных народных рецептов и методов.
1. Солодка и Энтеросорбент
Данная методика довольно эффективна, а главное – безопасна. Солодку можно принимать и в форме спиртового настоя, который продается в любой аптеке. Весь курс занимает всего 1 неделю.
2. Травяные сборы и чаи
Также лечение можно дополнить чаем из аптечной ромашки, календулы и бессмертника – это комплексно укрепит иммунитет и улучшит работу печени.
3. Фруктовые и овощные соки
Для очистки лимфы лучше всего подходят следующие соки:
- томатный;
- гранатовый;
- морковный (с тыквой – ещё лучше);
- виноградный;
- свекольный;
- «зеленый» (на основе шпината, укропа, петрушки, спаржи).
А главное их действие заключается в насыщении лимфы нутриентами, а также увеличении её кислотности, что впоследствии нормализует баланс калия и натрия в крови.
4. Смесь чеснока, лука и лимона
Для приготовления смеси смешивают 1 лук, 1 чеснок, 1 лимон, все это мелко нарезают или измельчают блендером, далее – проваривают в 1 литре молока.
Принимать по 1,5 стакана утром и вечером.
Стоит учесть, что такое средство у многих пациентов вызывает диарею – это нормальное явление, так как смесь вызывает раздражение стенок кишечника.
5. Метод Марвы Оганян
- Каждую траву берут по 1 чайной ложке в сушеном виде, заливают 2 литрами кипятка, проваривают на водяной бане в течение 15 минут.
- Далее – процедить.
Принимать по 1 стакану 3 раза в день на протяжении 5 дней.
6. Очищение лимфы по Неумывакину
Чистка соками по Неумывакину выполняется в течение 3 дней. Смесь, которая и будет использоваться для вывода токсинов, включает в себя (из расчета на один день приема):
- 0,9 литра сока грейпфрута;
- 0,9 литра сока апельсина;
- 0,2 литра сока лимона;
- 2 литра талой воды (можно и простой родниковой).
Все это смешивается в одной посуде, тщательно взбалтывается. Пить через каждый час по 0,2 литра. Такое средство укрепляет также иммунитет, восстанавливает баланс аскорбиновой кислоты (витамин С), а вместе с этим – избавляет кишечник не только от шлаков и токсинов, но и от большинства разновидностей гельминтов.
7. Чистка лимфы по Норману Уокеру
Но стоит учесть, что по данной методике Нормана Уокера на тематических форумах больше всего негативных отзывов. В том плане, что никакого положительного эффекта впоследствии не наблюдается. Но и побочных – также не возникает. Поэтому данный вариант очищения лимфосистемы следует использовать в качестве дополнения к любому другому.
8. Способ Ольги Бутаковой
Ключевое отличие данной методики – в ней используются фармакологические препараты. В частности:
- Артишок;
- Корал-Майн;
- Фан Детокс;
- Тру Лецитин;
- Ассимилятор;
- Люцерна.
Такая чистка рассчитана на 1 неделю, преимущественно подходит для женщин (то есть, методика составлена с учетом физиологии женского организма, где баланс нутриентов несколько отличается от мужского).
9. Тибетский способ
Такая методика позволяет быстро нормализовать правильный баланс форменных элементов в крови, а также улучшить работу желудочно-кишечного тракта.
И ещё важный нюанс — все клизмы проводятся с использованием настоя аптечной ромашки, которая позволит снизить концентрацию патогенных бактерий в кишечнике и нормализовать в будущем микрофлору.
10. Отвар корня солодки и активированного угля
Принцип работы – аналогичный. Экстракт корня ускоряет отток лимфы, а активированный уголь – выводит из кишечника токсины. Курс – 7 дней, через 7 дней перерыва его следует повторить. И так – 3 раза.
Главное преимущество данного метода – это безопасность. Но есть один незначительный побочный эффект – стимуляция секреции слизи, что может спровоцировать кашель (особенно часто наблюдается у курильщиков).
Демодекоз у мужчин
Демодекозная инфекция встречается как у женщин, так и у мужчин, вне зависимости от возраста или расовой принадлежности. Она не имеет отличительных особенностей в течении, прогнозе, симптоматике и причинах развития. Терапия назначается в индивидуальном порядке, но, как правило, является одинаковой для всех гендеров. Отличия могут касаться только дозировки лекарственных средств.
Демодекоз у женщин
Согласно статистическим данным, женщины болеют демодекозом в 4 раза чаще, чем мужчины. Научного объяснения этим сведениям нет, но многие склоняются к гормональной теории. Она основана на том, что вследствие регулярного всплеска гормонов (менструальный цикл, беременность), представительницы женского пола больше склонны к стрессам и иммунодефицитным состояниям. Клиническая картина заболевания является стандартной и включает в себя:
- Кожная сыпь разной степени выраженности;
- Зуд, болезненность и дискомфорт в поврежденном месте;
- Повышенная выработка кожного сала;
- Боль в глазах, ощущение инородного тела.
Схема лечения демодекоза для женщин является стандартной. Она состоит из диеты, длительного приема медикаментов и использования специальных уходовых средств (масла, лосьоны, крема и прочее) для профилактики рецидива и закрепления терапевтического результата.
Лечение чесотки
Лечение чесотки осуществляет врач-дерматолог. Ни в коем случае не следует лечиться самостоятельно, так как можно запустить процесс или лечить не чесотку, а заболевание, похожее на нее.
Для терапии применяются следующие препараты:
- бензилбензоат. Мазью или водно-мыльной суспензией обрабатываются кожные покровы в течение 2-5 дней;
- серная мазь. Один раз в день, перед сном на протяжении 5-7 суток мазь втирается в пораженные участки кожи;
- спреагель. Спреем пораженная кожа обрабатывается 3 дня, при необходимости курс лечения повторяют через 10 суток;
- кротамитон. Пораженные поверхности смазываются кремом 2 раза в день на протяжении двух суток;
- линдан. Лосьоном смазывается вся кожа, препарат оставляется на 6 часов, применяется однократно;
- перметрин. С помощью ватного тампона смазываются пораженные участки, продолжительность лечения 3 дня;
- ивермектин. Поврежденные участки кожи обрабатываются мазью однократно, при необходимости лечение повторяют через 14 дней.
Для успешной терапии заболевания следует соблюдать правила:
- лечению подлежат все люди, которые проживают вместе, оно должно проводиться одновременно;
- ногти должны быть коротко острижены;
- обработку препаратами необходимо проводить голыми руками, так как часто они вовлекаются в процесс;
- препараты наносить перед сном, когда возрастает активность возбудителя;
- перед началом терапии и после нее следует вымыться;
- белье нательное и постельное меняется ежедневно;
- контрольный осмотр врача проводится через 14 дней.