Что такое фсг у женщин
Содержание:
- Причины и симптомы отклонений от нормы
- Что это такое
- Эстрогены, или гормоны женственности, не только с точки зрения красоты и фигуры
- Пролактин, чрезвычайно важный женский гормон во время беременности и кормления грудью
- Прогестерон – гормон, необходимый для выполнения основных задач, овуляции и беременности
- Правила сдачи анализа
- Какие гормоны исследуются?
- Описание
- Тиреотропный гормон, тироксин и трийодтиронин
Причины и симптомы отклонений от нормы
Наиболее частыми причинами отклонений уровня ФСГ являются патология гипоталамо-гипофизарной системы и заболевания яичников. Врачи также выделяют врожденные отклонения концентрации фолликулостимулирующего гормона.
Низкий уровень
К причинам снижения уровня ФСГ относятся:
- Поликистоз яичников. В результате данного заболевания происходит избыточная выработка эстрогенов. Это приводит к кистообразованию. Повышенный уровень эстрогенов снижает потребность организма в выработке ФСГ.
- Патология гипофиза.
- Наличие лишнего веса. Ожирение сопровождается гормональным дисбалансом. В результате жировая ткань стимулирует повышенную выработку эстрогена. Следовательно, снижается потребность организма в фолликулостимулирующем гормоне.
- Гиперпролактинемия. Благодаря гипофизу вырабатывается повышенное количество пролактина, который подавляет ФСГ.
- Необходимость приема препаратов, в составе которых содержится высокие дозы эстрогенов.
- Период беременности.
- Истощение или длительное голодание.
- Психоэмоциональное напряжение.
Как повысить ФСГ
Кроме лекарственных средств повысить ФСГ можно следующими способами:
- Придерживаться сбалансированного и рационального питания.
- Отказаться от употребления алкоголя и курения.
- Исключить психоэмоциональное перенапряжение.
- Придерживаться режима отдыха и сна.
- Отказаться от интенсивных физических тренировок.
- Нормализовать вес.
Высокий уровень
Причинами превышения нормы ФСГ являются:
- Опухолевые образования в области гипофиза.
- Воспалительные заболевания органов малого таза.
- Врожденная аномалия развития яичников.
- Патология щитовидной железы и почек.
- Увеличение концентрации тестостерона.
- Облучение.
- Прием некоторых лекарственных средств (антидепрессанты, гормональные препараты).
- Курение и чрезмерное употребление алкоголя.
Как снизить ФСГ
Уменьшить значения фолликулостимулирующего фермента можно с помощью следующих способов:
- Нормализация веса.
- Отказ от курения и употребления алкоголя.
- Соблюдение рационального и сбалансированного питания.
- Умеренная физическая активность.
- Прием витаминов.
Что это такое
У женщин эстрогены в первую очередь отвечают за формирование женственного облика и бесперебойную работу репродуктивной системы — то есть за и способность зачать и выносить ребенка. Также они уменьшают воспалительные реакции, управляют обменом углеводов и липидов в мышцах, придавая им большую силу, защищают мембраны клеток от повреждений и способствуют их ускоренному делению.
О роли женских половых гормонов у мужчин известно меньше. Например, они регулируют работу клеток Лейдига. Эти клетки находятся в семенниках и отвечают за производство главного мужского гормона — тестостерона. Кроме того, судя по всему, эстрогены вносят вклад в здоровье не только женских, но и мужских костей. Есть данные, что нечувствительность к эстрогенам может привести к преждевременному атеросклерозу и другим сердечно-сосудистым заболеваниям.
Эстрогены, или гормоны женственности, не только с точки зрения красоты и фигуры
Вероятно, никакие половые гормоны, кроме прогестерона, не связаны с женственностью так сильно как эстрогены. Именно эстрогены оказывают огромное влияние не только на развитие женских половых признаков, но и на многие ключевые процессы в женском организме.
Эстрогены на самом деле представляют собой группу гормонов, в которую входят следующие соединения:
- эстрон,
- эстрадиол,
- эстриол,
- эстетрол (производится только при беременности).
У женщин эти гормоны вырабатываются в основном в яичниках, а точнее в фолликулах Граафа, а также в желтом теле или плаценте. В меньших количествах они вырабатываются в других частях тела, таких как надпочечники, печень, грудные железы и клетки жировой ткани.
Наиболее важные функции, выполняемые эстрогенами в женском организме, включают влияние на развитие половых признаков уже на уровне развития плода, сразу после рождения и в подростковом возрасте. Это означает, что эти гормоны отвечают за типично женское строение тела и всю фигуру, развитие половых органов, грудных желез или перераспределение жировой ткани, а также за развитие психики и полового влечения.
Кроме того, эстрогены, в том числе:
- регулируют менструальный цикл и фертильность,
- положительно влияют на липидный обмен, повышая уровень «хорошего» холестерина (ЛПВП) и снижая концентрацию «плохого» (ЛПНП),
- увеличивают отложение кальция в костях, стимулируя их рост; таким образом предотвращая остеопороз,
- ускоряют обменные процессы,
- увеличивают увлажнение влагалища,
- повышают свертываемость крови,
- положительно влияют на усвоение белков,
- влияют на рост жировой ткани и ее метаболизм,
- отвечают за соответствующий уровень либидо,
- влияют на эмоциональное состояние,
- повышают возбудимость гладкой мускулатуры матки и маточных труб,
- отвечают за преобразование углеводов,
- стимулируют работу молочной железы,
- регулируют температуру тела,
- влияют на правильную проницаемость клеточных мембран,
- повышают упругость кожи и уменьшают секрецию кожного сала.
Особенно важна физиологическая роль эстрогенов в определенных фазах менструального цикла. Они отвечают за рост слизистой оболочки матки (эндометрия), ее правильное кровоснабжение и питание, тем самым подготавливая ее к имплантации оплодотворенной яйцеклетки.
Это напрямую связано с колебаниями уровня эстрогена в определенные периоды менструального цикла. Наименьшее значение наблюдается во время менструального кровотечения с последующим постепенным увеличением, пока не достигнет пика во время овуляции. Без этого процесса невозможно было бы забеременеть или сохранить беременность.
Эстрогены также играют важную роль в производстве лютеинизирующего гормона (ЛГ), который участвует в овуляции и отвечает за формирование желтого тела .
Эти гормоны облегчают получение оплодотворенной яйцеклетки, а затем помогают плоду расти и развиваться. Но во время самой беременности эстрогены влияют еще и на:
- развитие молочных протоков в молочных железах,
- увеличение груди и округление фигуры,
- улучшение состояния кожи и волос,
- пробуждение материнского инстинкта.
 Увеличение груди
Увеличение груди
Во время беременности уровень эстрогенов постепенно повышается. После родов он резко падает, что может быть связано со значительным снижением настроения молодой мамы (так называемая хандра, которая может быть связана с послеродовой депрессией).
Снижение эстрогена также напрямую связано с менопаузой. В этот период гормональная активность яичников прекращается, что приводит к значительному снижению выработки эстрогенов. Как следствие, появляются типичные симптомы менопаузы и увеличивается риск остеопороза и сердечных заболеваний.
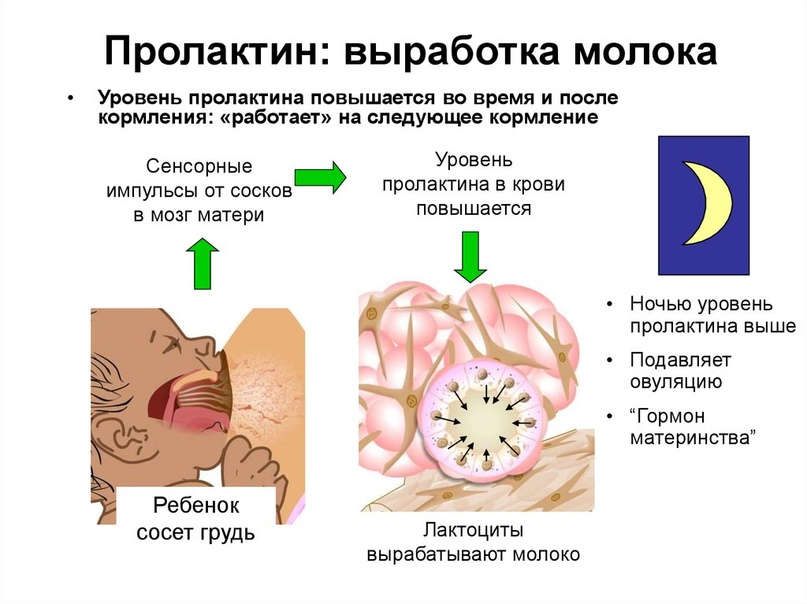
Пролактин, чрезвычайно важный женский гормон во время беременности и кормления грудью
Гормон, который как у женщин, так и мужчин связан с влиянием на репродуктивную функцию, – это пролактин (ПРЛ).
Это пептидный гормон, также известный как лютеотропный гормон (ЛТГ), который вырабатывается в основном в передней доле гипофиза и в меньшей степени в матке и груди у женщин, в простате у мужчин и в коже или в жировой ткани.
На протяжении многих лет ученые поставили перед этим гормоном более 300 различных задач, которые можно разделить на:
- репродуктивные,
- метаболические,
- регуляторные – в области жидкостей (осморегуляция), иммунной системы или поведенческих функций.
Почему пролактин называют женским гормоном? В основном потому, что он отвечает за многие важные функции во время беременности и кормления грудью. Прежде всего, соответствующая концентрация этого гормона поддерживает работу желтого тела, которое отвечает за выработку прогестерона, еще одного необходимого гормона. для поддержания беременности.
Также стоит знать, что само название пролактин происходит от прямой связи с лактацией, то есть с функцией стимулирования выработки молока, которая возникает в ответ на грудное вскармливание. Пролактин стимулирует рост молочных желез во время беременности и вызывает лактацию.
Более того, у кормящих женщин он подавляет секрецию фолликулостимулирующего гормона (ФСГ) и лютеинизирующего гормона (ЛГ), тем самым блокируя овуляцию и менструацию, особенно в первые месяцы послеродового периода.
На регуляцию уровня пролактина влияют допамин (гормон, секретируемый гипоталамусом) и эстрогены.
Каковы нормы пролактина? Концентрация должна быть в пределах 5-25 нг / мл, однако ее следует оценивать на основе стандартов, представленных по результатам конкретного теста. Другое дело, что пролактин не всегда остается одинаковым. Вполне естественно, например, повышение пролактина при беременности и в период кормления грудью.
Колебания этого гормона также наблюдаются во время менструального цикла. Вначале он немного повышается, а во второй половине постепенно снижается. Таким образом, можно выделить разные нормы пролактина для женщин. Он должен быть:
- в фолликулярной фазе ниже 23 мкг / л,
- в лютеиновой фазе ниже 40 мкг / л,
- а в третьем триместре беременности до 400 мкг / л.
Также стоит упомянуть, что значения пролактина могут выражаться в разных единицах. В основном в мл / мл и в ульях / мл. Их пересчитывают по формуле 1 нг / мл = 20 мМЕ / л.
Более того, концентрация пролактина также связана с циркадным циклом. Во второй половине ночи уровень гормона повышается, достигает пика ранним утром, а затем постепенно снижается.
На изменения уровня этого гормона также влияют стресс, половой акт, обильная пища или физические упражнения.
Любые нарушения требуют проведения теста на уровень пролактина. Обследование включает анализ образца крови, взятого утром натощак, предпочтительно между 8 и 12 часами.
Что может означать избыток пролактина? Все зависит, конечно, от описанных выше условий. Однако, если женщина даже не беременна, повышенный уровень пролактина может означать:
- более 25 нг / мл – возникновение нерегулярных периодов и неовуляторных циклов,
- более 50 нг / мл – полную остановку менструации,
- более 100 нг / мл – риск опухоли гипофиза.
Слишком высокий уровень пролактина может проявляться как:
- нарушения менструального цикла, в том числе скудные кровотечения с тенденцией к полной остановке,
- боль и чувствительность груди,
- галакторея, то есть подтекание молока из сосков, даже вне беременности или кормления грудью,
- снижение полового влечения,
- сухость влагалища, которая может привести к боли во время полового акта.
 Снижение полового влечения
Снижение полового влечения
Стоит знать, что избыток пролактина у женщин может привести к проблемам с беременностью. Гиперпролактинемия, так называемое повышение уровня гормона пролактина, может иметь вышеупомянутый физиологический фон:
- во время беременности или кормления грудью, во время сна или физических упражнений,
- при патологических состояниях, вызванных различными заболеваниями, включая аденому гипофиза, почечную или печеночную недостаточность, гипотиреоз или прием определенных лекарств.
Гипопролактинемия, то есть снижение концентрации пролактина ниже нормы, диагностируется гораздо реже. В основном это происходит у людей, страдающих гипопитуитаризмом.
Прогестерон – гормон, необходимый для выполнения основных задач, овуляции и беременности
Прогестерон, упомянутый в связи с эстрогенами, является не менее важным женским гормоном.
 Прогестерон
Прогестерон
Прогестерон, когда-то называемый лютеином, секретируется яичниками, а точнее желтым телом на лютеиновой и ранних стадиях беременности, а также плацентой на более поздних стадиях беременности. В меньшей степени он вырабатывается в коре надпочечников и центральной нервной системе.
За что отвечает этот чрезвычайно важный женский половой гормон? Основные задачи прогестерона:
- контроль и регулирование менструального цикла,
- влияние на наступление овуляции,
- подготовка слизистой оболочки матки к поступлению и имплантации оплодотворенной яйцеклетки,
- сохранение беременности на протяжении всего ее срока,
- расслабление увеличивающейся матки во второй половине беременности и торможение ее сокращений,
- поддержание правильного строения и функции шейки матки во время беременности,
- подавление чрезмерного роста эндометрия под действием эстрогенов,
- в сочетании с эстрадиолом, стимулирует молочную железу и подготавливает ее к лактации.
Влияние прогестерона на организм женщины зависит в первую очередь от фазы менструального цикла.
Во время фолликулярной фазы уровень прогестерона низкий, и яичники в основном вырабатывают эстроген. Его уровень повышается в начале овуляции, что является признаком самой овуляции. Наивысший уровень прогестерона достигается, когда яйцеклетка превращается в желтое тело.
Если эмбрион не оплодотворяется и не имплантируется, концентрация прогестерона снижается и наступает так называемая лютеолиз желтого тела. В физиологических условиях резкое снижение уровня прогестерона приведет к менструальному кровотечению.
Нетрудно заметить, что уровень прогестерона постоянно колеблется. Нормы прогестерона на отдельных этапах цикла следующие:
- в фолликулярной фазе: 0,28–0,72 нг / мл,
- в околовуляторной фазе: 0,64–1,63 нг / мл,
- в лютеиновой фазе: 4,71–18,0 нг / мл.
Концентрация прогестерона при беременности разная и составляет:
- в первом триместре: 11,0-44,3 нг / мл,
- во втором триместре: 25,4-83,3 нг / мл,
- в третьем триместре: 58,7–214 нг / мл.
Во время менопаузы низкий уровень прогестерона (по данным анализов).
Как слишком низкий, так и слишком высокий уровень прогестерона может привести к нарушению основных функций организма. Дефицит прогестерона – одна из самых частых причин проблем с фертильностью.
Когда его мало:
- менструация становится нерегулярной, более обильной;
- могут быть сильные боли внизу живота, спазмы матки, кровянистые выделения или вагинальное кровотечение;
- есть проблема с беременностью;
- видны проблемы со слишком сухой кожей и чрезмерным выпадением волос;
- возможно усиление симптомов предменструального синдрома (ПМС);
- беременность может закончиться выкидышем.
Причиной слишком низкого уровня прогестерона может быть дефицит желтого тела или проблемы с плацентой, дисфункция гипофиза или гипоталамуса или отравление при беременности. Если избыток прогестерона не связан с физиологическими изменениями, такими как беременность или лютеиновая фаза, это может указывать на ряд нарушений, в том числе на:
- отказ печени,
- синдром поликистоза яичников,
- надпочечниково-генитальный синдром,
- рак яичников или надпочечников.
 Синдром поликистоза яичников
Синдром поликистоза яичников
На слишком высокий уровень прогестерона может указывать отек, вызванный задержкой воды в теле или варикозным расширением вен.
Правила сдачи анализа
Тест женщинам необходимо сдавать строго в определенные дни цикла менструации, в зависимости от того, какой именно гормон подлежит изучению. Среди них:
- ЛГ — лютеинизирующий гормон;
- прогестерон;
- пролактин;
- тестостерон;
- ФСГ — фолликулостимулирующий гормон;
- антитела к тиреотропному гормону (ТТГ);
- эстрадиол.
Сдача биологического материала назначается только в утреннее время на пустой желудок, не ранее, чем через несколько часов после того, как пациент проснулся. За сутки до забора крови запрещено употреблять алкогольные напитки, курить, заниматься сексом, физическая активность должна быть значительно снижена, так как наличие этих факторов может стать причиной ошибки в расшифровке тестов. При необходимости принимать гормональные препараты за сутки до сдачи крови от них нужно отказаться и обязательно сообщить о приеме лекарственных средств врачу, который будет проводить тест.
На результаты анализов может повлиять эмоциональное состояние женщины, поэтому крайне важно хорошо отдохнуть перед тестом и успокоиться. Таблица дней менструального цикла, когда можно сдавать тест на гормоны:
| С 3 по 5 день цикла | С 8 по 10 день цикла | С 21 по 23 день цикла | Вне зависимости от фазы |
| ЛГ
Пролактин ФСГ |
Тестостерон | Прогестерон
ЛГ |
Эстрадиол
Антитела к тиреотропному гормону (ТТГ) |
Какие гормоны исследуются?
Существует ряд гормонов, которые исследуются во время анализа в первую очередь. Вот список этих гормонов:
- Фолликулостимулирующий гормон (ФСГ) – данный гормон отвечает за рост фолликула, выработку прогестерона и переработки тестостерона в эстрадинол.
- Лютеинизирующие вещества – их функция заключается в созревании яйцеклетки и её оплодотворении;
- Эстрадиол, он же эстраген – этот гормон участвует в большинстве процессов и влияет на работу репродуктивной функции;
- Пролактин – сфера этого гормона заключается в зачатии и лактации;
- Прогестерон – гормон беременности. Благодаря нему яйцеклетка прикрепляется к матке и удерживается в ней. Недостаток может привести к выкидышу;
- Тиреотропный гормон (ТТГ) – один их гормонов щитовидной железы, участвующий во многих процессах. Сбой в его выработке приводит к бесплодию.
Описание
ФСГ (фолликулостимулирующий гормон) — это гликопротеиновый гормон, который вырабатывается и накапливается в передней доле гипофиза и влияет на функционирование половых желез.
Синтезируется базофильными клетками передней доли гипофиза под контролем гонадолиберина, половых гормонов и ингибина. ФСГ выбрасывается в кровь импульсами с интервалом в 1–4 часа. Концентрация гормона во время выброса в 1,5–2,5 раза превышает средний уровень; выброс длится около 15 минут. Наблюдаются сезонные колебания концентрации гормона в крови: летом уровень ФСГ у мужчин выше, чем в другие времена года.Функции ФСГ у мужчин и женщин
У женщин ФСГ контролирует рост и созревание фолликулов в яичниках, вместе с лютеинизирующим гормоном стимулирует синтез эстрадиола.
Концентрация ФСГ у женщин значительно изменяется в зависимости от фазы менструального цикла, пик концентрации отмечается перед овуляцией. Наиболее информативным и правильным является определение уровня данного гормона на 3–5 день цикла.
У мужчин ФСГ контролирует рост и функцию семенных канальцев. Гормон увеличивает концентрацию тестостерона, таким образом влияет на сперматогенез, стимулируя образование и созревание сперматозоидов.
Анализ на гонадотропные гормоны позволяет определить уровень нарушений гормональной регуляции — первичный, который локализован в самих половых железах или вторичный, связанный с гипоталамо-гипофизарной осью. У пациентов с расстройством функции яичек или яичников низкие показатели ФСГ свидетельствуют о дисфункции гипоталамуса или гипофиза. Повышение ФСГ указывает на первичную патологию половых желез.
Одновременное проведение тестов на фолликулостимулирующий и лютеинизирующий гормоны используется для диагностики мужского и женского бесплодия и определения тактики лечения.Показания:
- снижение либидо и потенции;
- бесплодие;
- невынашивание беременности;
- ановуляция, олигоменорея и аменорея;
- дисфункциональные маточные кровотечения;
- преждевременное половое развитие и задержка полового развития;
- задержка роста;
- синдром поликистозных яичников;
- эндометриоз;
- синдром хронического воспаления внутренних половых органов;
- контроль эффективности гормонотерапии.
Подготовка
Кровь рекомендуется сдавать утром, в период с 8 до 11 часов. Взятие крови производится натощак, спустя 6–8 часов голодания. Допускается употребление воды без газа и сахара. Накануне сдачи исследования следует избегать пищевых перегрузок.
Если другие сроки не указаны лечащим врачом, взятие пробы проводят в фолликулярную фазу цикла. С учетом валидированных для этой фазы референсных значений, взятие пробы допустимо проводить на 2–7 днях цикла, предпочтительно на 2–4 день менструального цикла.Интерпретация результатов
Единицы измерения: мМЕд/мл = МЕд/л.Повышение уровня ФСГ:
- первичный гипогонадизм (мужчины);
- гипергонадотропный гипогонадизм (женщины): синдром истощения яичников;
- базофильная аденома гипофиза;
- эндометриоидные кисты яичников;
- синдром Сваера (46, XY);
- синдром Шершевского-Тернера (46, X0);
- тестикулярная феминизация;
- дисфункциональные маточные кровотечения при персистенции фолликула; курение;
- воздействие рентгеновских лучей;
- почечная недостаточность;
- семинома;
- эктопическое выделение агентов, действующих аналогично гонадотропину (особенно при новообразованиях легких);
- приём таких препаратов, как: рилизинг-гормон, кетоконазол, леводопа, нафарелин, налоксон, нилутамид, окскарбазепин, фенитоин, правастатин (через 6 месяцев после лечения), тамоксифен (у мужчин с олигозооспермией и у женщин в пременопаузе).
Снижение уровня ФСГ:
- вторичная (гипоталамическая) аменорея;
- гипогонадотропный гипогонадизм (центральная форма);
- гипофизарный нанизм;
- синдром Шихана;
- болезнь Симмондса;
- синдром Денни-Морфана;
- гиперпролактинемия;
- синдром поликистозных яичников (атипичная форма);
- голодание;
- ожирение;
- хирургические вмешательства;
- контакт со свинцом;
- приём следующих препаратов: анаболические стероиды, бузерелин, карбамазепин, даназол, диэтилстильбестрол, гозерелин, мегестрол, пероральные контрацептивы, фенитоин, пимозид, правастатин (при лечении в течение 2 лет), станозолол, аналоги кортикотропин-рилизинг-гормона в середину лютеиновой фазы (но не в другие фазы) менструального цикла, тамоксифен (у женщин в менопаузе), торемифен, вальпроевая кислота, бомбезин, бромокриптин, циметидин, кломифен, гонадотропин-рилизинг-гормон, соматотропный гормон.
Тиреотропный гормон, тироксин и трийодтиронин
Тиреотропный гормон, тироксин и трийодтиронин – это все гормоны щитовидной железы, которые работают сообща. Они участвуют практически во всех обменных процессах организма, регулируют метаболизм, скорость синтеза витаминов и поддерживают нормальную функцию дыхания. «При нехватке гормонов щитовидной железы (гипотиреозе) кожа становится сухой, ногти – ломкими, выпадают волосы. А при избытке гормонов щитовидной железы (гипертиреозе) кожа становится влажной, повышается потливость, а, несмотря на здоровый аппетит и достаточный прием пищи, человек теряет в весе. Однако сброшенные килограммы совсем не радуют, так как при этом серьезно нарушается работа сердца, – говорит Юрий Потешкин, к. м. н., врач-эндокринолог клиники «Атлас». – При первых симптомах, указывающих на неполадки с функционированием щитовидной железы, следует сделать анализ крови на тиреотропный гормон. Именно он регулирует функции тироксина и трийодтиронина и отражает их уровень в организме».
Комментарий косметолога
Юлия Щербатова, врач-дерматокосметолог, челюстно-лицевой хирург, главный врач «Клиники современной косметологии Юлии Щербатовой»:
«Любой гормональный дисбаланс – состояние, которое развивалось в организме долго, и его коррекция тоже займет какое-то, зачастую довольно продолжительное время. Все это время косметолог может и должен помогать пациенту решать проблемы, с которыми тот обратился. Мы ни в коем случае не должны ждать завершения лечения, чтобы заниматься косметологией. Работа в этом случае будет, скорее, симптоматическая. Если проблемы связаны с сосудистой сеткой, мы используем лазеротерапию, если пациент жалуется на акне – лечим акне, если его беспокоит пигмент – боремся с пигментом инъекциями и лазером. Словом, действуем по показаниям и состоянию.
Типологизировать проблемы с кожей и их связь с гормональными нарушениями вряд ли возможно, потому что они могут проявляться очень по-разному. Но совершенно точно могу сказать, что коррекция гормонального фона при участии грамотного эндокринолога сделает результат более выраженным и эффективным. А вот желание обойтись одной косметологией, без плановой терапии, – это, как правило, трата денег и времени на процедуры, которые не сработают или сработают недостаточно хорошо. И дело не в самих процедурах, а в патологиях пациента. Так, например, если убрать лазером сосудистую сетку с лица, но не решить проблемы с избытком эстрогена или дефицитом прогестерона, из-за которых она часто возникает, – сосуды быстро вернутся. То же касается и гиперпигментации: казалось бы, бесследно удаленные лазером пигментные пятна будут возвращаться до тех пор, пока не придут хотя бы в относительный порядок стероидные гормоны и гормоны гипофиза, влияющие на клетки-меланоциты. Словом, при эндокринных проблемах, которые сегодня бывают у большого количества пациентов, сочетание косметологии с плановой терапией работает на порядок лучше, чем что-то одно.»
Имейте в виду, что любая попытка самостоятельно исправить гормональный дисбаланс может повлечь за собой еще большие проблемы со здоровьем. Грамотный врач-эндокринолог может вам подобрать нужный тип и дозировку гормонозаместительной терапии. Порой можно обойтись и вовсе без нее: на нарушение работы гормональной системы может влиять любое другое заболевание и даже низкий уровень витаминов и микроэлементов. В таких случаях врач будет корректировать именно первопричину.